
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Глава 3. ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ И ЗАБОЛЕВАНИЯ ЖЕЛЧНОГО ПУЗЫРЯ 4 page
|
|
Приведенные ранее данные указывают, что количество больных с острым холециститом, у которых выявляются патогенные микроорганизмы в желчном пузыре, резко возрастает через 3 сут и более от начала заболевания (G. Altmeier, 1981).
Изучение морфологических изменений стенок желчного пузыря показало, что флегмонозный и гангренозный холецистит в 81,3 % наблюдений развивается на 4-е сутки от начала заболевания и позже (В. В. Алипов, Л. М. Кон, 1979).
Таким образом, опасность возникновения осложнений холецистита значительно увеличивается через 3—4 сут от начала заболевания. Следовательно, операция, выполненная в первые 3 сут, способна предотвратить осложнения, и такое хирургическое лечение можно считать «ранним».
В 1-е сутки от начала заболевания в стационар поступают 22—63 %, в первые 2—3 сут — 69,3—82,5 % больных (А. Ф. Жлоба, 1975; В. Ф. Сухарев и соавт., 1980; В. А. Петров, Г. А. Зрячих, 1981; Л. И. Фоменко, М. П. Черенько, 1981; А. А. Реут, Л. С. Лебедева, 1981). Это означает, что уже в настоящее время большинство больных госпитализируют еще до развития осложнений.
Однако при отсутствии осложнений холецистита необходимо объективное подтверждение наличия желчнокаменной болезни или флегмонозно-гангренозных изменений стенки желчного пузыря, то есть признаков, указывающих на необратимость заболевания и бессмысленность консервативной терапии.
Для диагностики желчнокаменной болезни в КНИИКЭХ применяют ультразвуковую эхолокацию желчного пузыря. Исследование проводят в течение 1 сут после госпитализации больного. Информативность метода составляет 87%, достоверность -98 %.
Морфологические изменения стенки желчного пузыря можно выявить при помощи лапароскопии также в 1-е сутки после госпитализации (Ю. М. Дедерер, В. И. Прохоров, 1981), Однако мы не согласны с тактикой авторов, которые производят больным с деструктивными формами острого холецистита пункцию желчного пузыря, отсасывание содержимого, вводят антибиотики и назначают консервативную терапию до полного стихания острых явлений. Применение лапароскопической пункции желчного пузыря в лечебных целях оправдано только в тех случаях, когда острый холецистит сочетается с другими острыми заболеваниями (пневмонией, острым инфарктом миокарда и др.), и отсрочка операции вызвана необходимостью устранения сопутствующей патологии.
Больным, у которых ультразвуковая эхолокация и лапароскопия не выявили показаний к хирургическому вмешательству, но клинические признаки заболевания не полностью устранены интенсивной терапией в течение 2—3 сут, показаны холецистохолан-гиография, эндоскопическое и рентгенологическое исследования желудка и двенадцатиперстной кишки.
Необходимость такого обследования вызвана тем, что картина острого холецистита может быть обусловлена другим заболеванием. Так, язвенную болезнь желудка и двенадцатиперстной кишки, опухоль желудка мы обнаружили у 3,8 % больных, поступивших с диагнозом острого холецистита.
Существенным является вопрос о целесообразности эндоскопической ретроградной холангиографии при остром неосложненном холецистите. Значительное ухудшение общего состояния, нарастание печеночной недостаточности мы отметили у 9 больных с острым холециститом, развившимся на фоне желчнокаменной болезни, которым проводилось такое исследование. Очевидно, непосредственное нагнетание контрастного вещества в желчные пузырь и протоки приводит к резкой активации инфекции, сопровождается нарушением эвакуации желчи. Поэтому при обоснованном подозрении на желчнокаменную болезнь выполнение эндоскопической ретроградной холангиографии больным с острым неосложненным холециститом считаем противопоказанным, а если такое исследование все же проведено, то необходимо хирургическое вмешательство в ближайшие часы после него, чтобы предотвратить гнойное воспаление.
В то же время наличие острого холецистита, осложненного механической желтухой, септическим холангитом и печеночно-почечной недостаточностью, требует применения эндоскопической ретроградной холангиографии не только в диагностических, но и в лечебных целях, когда, не извлекая эндоскопа, выполняют папил-лотомию. Такую тактику мы применяем через 1—3 сут после госпитализации больного.
При этом большой сосочек двенадцатиперстной кишки рассекаем на протяжении всей суженной части. Эндоскопически и рентгенологически контролируем отхождение камней и гноя из желчных протоков. Желчные камни, не вышедшие в просвет кишки самостоятельно, фрагментируем и извлекаем при помощи петли Дормиа. Желчные протоки промываем растворами антисептиков до получения прозрачной жидкости. При выраженных симптомах гнойного холангита операцию заканчиваем установкой назоби-лиарного дренажа.
Интенсивную терапию продолжаем в течение 3—4 сут после эндоскопической папиллотомии. За это время признаки печеночной недостаточности исчезают. После нормализации общего состояния больного производим оперативное вмешательство на желчных пузыре и протоках.
Двухэтапное лечение больных, страдающих острым холециститом и холедохолитиазом, применяют В. М. Буянов и соавторы (1989), В. А. Козлов (1989), Н. Г. Курлат и соавторы (1990). Являясь оптимальным, оно не решает проблемы острого холецистита, осложненного желтухой и холангитом в основном в силу ограниченной возможности применения эндоскопических вмешательств из-за отсутствия эндоскопов с боковой оптикой. При невозможности выполнения эндоскопии с последующей санацией желчных протоков у больных с острым холециститом, осложненным механической желтухой, выполняют раннюю операцию в первые 3 сут от начала заболевания. Основной операцией является холецистэктомия с полноценной коррекцией сопутствующих изменений в желчевыводящих путях. Только у больных с тяжелыми сопутствующими заболеваниями операция на желчных протоках может быть ограничена наложением холедохостомы.
Существующее ранее мнение о том, что внутривенная холе-цистохолангиография в первые 7 сут от начала заболевания опасна ввиду токсического воздействия контрастного вещества, в настоящее время пересмотрено. Исследование выполняют' даже спустя несколько часов от начала заболевания (С. Б. Гавриленко, 1978; Д. Ф. Скрипниченко, В. И. Мамчич, 1979). Однако, учитывая преимущества ультразвуковой эхолокации, холецистографию мы выполняем на втором этапе обследования тем больным, у которых ультразвуковая эхолокация оказалась неэффективной.
Мы выделяем следующие показания к хирургическому лечению острого холецистита.
Абсолютным показанием является наличие перитонита. Оперативное вмешательство выполняем через 2—3 ч после госпитализации и проведения интенсивной терапии для коррекции водно-электролитного равновесия и устранения интоксикации.
Пальпируемый увеличенный и напряженный желчный пузырь, обнаружение желчнокаменной болезни (по данным ультразвуковой эхолокации) или деструктивных изменений стенки желчного пузыря (по данным лапароскопии) являются показаниями к хирургическому лечению в первые 48—72 ч от начала заболевания. Эти оперативные вмешательства относим к числу «ранних».
Двухэтапное лечение с выполнением эндоскопической папиллотомии в первые 48 ч после поступления в клинику показано больным, у которых острый холецистит осложнился холедохолитиазом, гнойным холангитом, печеночной недостаточностью.
В более поздние сроки хирургическое лечение проводим только тем больным, у которых при обследовании не было признаков перитонита и деструктивных изменений желчного пузыря, а желчнокаменная болезнь диагностирована при повторных исследованиях через 4—6 сут от начала заболевания, а также пожилым больным с тяжелыми сопутствующими заболеваниями, требующими предоперационной подготовки или уточнения возможности перенесения оперативного вмешательства. Выписываем из клиники только тех неоперированных больных, у которых клинически и по данным дополнительного обследования не обнаружено желчнокаменной болезни и ее осложнений, а также тех, кому оперативное вмешательство противопоказано из-за тяжелых сопутствующих заболеваний.
Внедрение разработанных показаний в практику работы клиники позволило за последние годы повысить оперативную активность при остром холецистите до 75 %. Большинство больных (80%) оперированы в первые 48 ч после госпитализации. Оперативное вмешательство проводим в дневное время квалифицированной бригадой хирургов. Одновременно обеспечиваются условия интраоперационной ревизии желчных протоков. Перечисленные обстоятельства способствовали снижению послеоперационной летальности до 1,1 %.
Вместе с тем, описанная тактика исключает многократное поступление больного в стационар, так как причина рецидивов болезни (камни желчного пузыря) устранена. Благодаря этому уменьшается и число осложненных форм холецистита, что не только улучшает чисто лечебные показатели, но и дает немалый экономический эффект.
Оперативные вмешательства при остром холецистите считаем целесообразным различать по срокам от начала заболевания — ранние и поздние, по показаниям к их выполнению — экстренные, срочные, отсроченные и плановые.
Ранними считаем операции, выполненные в первые 48—72 ч от начала заболевания, когда еще не успели развиться осложнения. Операции, произведенные в более поздние сроки, относим к поздним.
Экстренными являются операции, выполненные по жизненным показаниям сразу после поступления больного в стационар.
К срочным мы относим все остальные операции, выполняемые после курса интенсивной терапии в течение 12—72 ч с момента поступления в стационар и проведения исследований, направленных на уточнение данных о наличии желчнокаменной болезни.
Отсроченными являются операции, выполненные в течение 3— 10 сут с момента поступления в стационар, после детального обследования всех органов и систем, установления диагноза желчнокаменной болезни. Такие операции нельзя считать плановыми, так как даже спустя 8—10 дней от начала заболевания у 40—50 % больных обнаруживаются деструктивные формы холецистита (В. И. Круч, 1975; Ю. Г. Шапошников, 1983; А. А. Шалимов и соавт., 1983).
Плановыми можно назвать операции, которые выполняют через 1—3 мес после купирования острого холецистита.
Таким образом, наиболее показанными следует считать ранние и срочные операции.
Особенности хирургического лечения острого холецистита у больных пожилого возраста. Летальность при лечении острых форм воспаления желчного пузыря у больных пожилого возраста в 5—10 раз выше, чем у лиц молодого возраста (Ю. М. Панцырев и соавт., 1979). Вопрос о хирургическом лечении острого холецистита у больных пожилого возраста приобретает особое значение, если учесть, что число таких больных составляет от 22 до 64,4 % (Б. А. Агеев и соавт., 1977; А. М. Ганичкин и соавт., 1977; А. А. Ашрафов и соавт., 1989; В. М. Буянов и соавт., 1989, 1990).
Основной причиной быстрого прогрессирования острого холецистита у лиц пожилого возраста является нарушение гемоциркуляции в стенках желчного пузыря в результате тромбоэмболического поражения ветвей пузырной артерии. Такое поражение сосудов ведет к образованию очагов некроза в стенке желчного пузыря и прежде всего в слизистой оболочке. Прогрессированию процесса деструкции способствуют также атония желчного пузыря в результате значительной атрофии мышечного слоя, присоединение инфекции (С. С. Сорокин, А. С. Сорокин, 1978). В связи с первостепенным значением сосудистого фактора у больных пожилого возраста преобладает острый «бескаменный» холецистит (до 63 %, по данным А. Б. Галицкого и соавт., 1978).
В связи с резким нарушением гемоциркуляции в стенке желчного пузыря и образованием очагов некроза вплоть до тотального поражения, естественным является и преобладание гнойных, деструктивных и осложненных форм острого холецистита у больных пожилого возраста. Так, по данным А. В. Сафонова (1977), количество гангренозных форм у них в 2 раза больше, а катаральных — более чем в 2 раза меньше по сравнению с лицами моложе 60 лет. Деструктивные формы острого холецистита у больных пожилого возраста достигают 80—91,3 % (А. В. Авдей, В. И. Дружинин, 1977; К- И. Мышкин и соавт., 1979). Следует отметить, что в этом возрасте острый воспалительный процесс на фоне желчнокаменной болезни протекает так же агрессивно, как и на фоне «бескаменного» холецистита. Частота гангренозной и флегмонозной форм в сочетании с желчнокаменной болезнью составила 98,2 %, а без нее 92,1 % (А. М. Ганичкин и соавт., 1977). Однако при наличии камней в желчном пузыре острое воспаление желчного пузыря у таких больных осложняется перитонитом чаще, чем при «бескаменном» холецистите (В. Н. Климов, 1978).
Деструктивный процесс в желчном протоке развивается в первые 24—72 ч у 50—91 % больных пожилого и старческого возраста (А. В. Авдей, В. И. Дружинин, 1977; В. Н. Климов, 1978).
Немаловажным является и тот факт, что у больных пожилого возраста острый холецистит имеет ареактивное течение даже при наличии перитонита. Температура тела часто нормальная, мало изменена формула крови, отсутствуют напряжение мышц передней брюшной стенки и симптом Щеткина—Блюмберга. Все это создает определенные трудности в диагностике и оценке тяжести патологического процесса и ведет к запаздыванию госпитализации и оказанию хирургической помощи (Б. А. Королев и соавт., 1972; Е. Г. Гурова и соавт., 1975; Л. Д. Тараненко и соавт., 1976; Ю. М. Панцырев и соавт., 1990).
Учитывая изложенное, считаем холецистэктомию необходимой также в тех случаях, когда калькулезный холецистит обнаруживают во время лапаротомии, предпринятой по поводу другого заболевания.
Мнения хирургов относительно необходимости удаления желчного пузыря при «бескаменном» холецистите разноречивы. Хорошие отдаленные результаты операции получены лишь у 56 из 90 оперированных (А. Б. Галицкий и соавт., 1978). N. Т. Lygidakis (1981) сообщил о 95 % хороших результатов.
Мы считаем, что при отсутствии камней холецистэктомия показана только тем больным, у которых заболевание проявляется типичными приступами холецистита, а при обследовании выявлены удлинение пузырного протока, плохое опорожнение желчного пузыря (до 24 ч и более) и стойкое, резистентное к антибактериальной терапии инфицирование его содержимого, не поддающиеся консервативному лечению, включая санаторно-курортное, в течение не менее 3 лет. Оперативному лечению подлежат также все случаи холестероза желчного пузыря, а также подозрений на рак желчного пузыря.
Противопоказаний к хирургическому лечению больных с острыми и хроническими формами воспаления желчного пузыря мало. Опасность развития осложненных форм холецистита заставляет хирургов придерживаться активной тактики.
Болезни сердечно-сосудистой системы, других органов и систем, пожилой возраст не всегда являются противопоказанием к операции.
Среди существующих способов хирургического лечения желчнокаменной болезни и воспалительных заболеваний желчного пузыря различают следующие: 1) холецистэктомия; 2) холецистостомия с марсупиализацией и на расстоянии; 3) идеальная холецистотомия.
Холецистэктомия. Впервые удаление желчного пузыря предложил как лучший метод лечения желчнокаменной болезни Langenbuch (1982). Большую роль в разработке и усовершенствовании операции сыграл Kehr (1984, 1913). В России первым выполнил холецистэктомию Ю. Ф. Коссинский в 1886 г.
Для укладки больного на операционном столе используют круглый валик. Диаметр его составляет 10—12 см, длина равна ширине стола. Валик должен находиться на уровне Thxn, что соответствует спереди уровню мечевидного отростка. Под грудную клетку подкладывают плоскую подушку, а операционный стол слегка наклоняют вправо. В настоящее время операционные оборудованы столами с автоматическими или ручными валиками-подъемниками, поэтому нет необходимости в предварительном подкладывании валика. При низких компенсаторных возможностях дыхательной и сердечно-сосудистой систем такую укладку больного не применяют, так как она отрицательно сказывается на гемодинамике и легочной вентиляции.
При холецистэктомии применяют только общее обезболивание (эндотрахеальный наркоз с миорелаксантами).
Разрез брюшной стенки должен обеспечивать доступ ко всем органам брюшной полости, максимальное щажение тканей брюшной стенки и в первую очередь нервных веточек, а также максимально предупреждать развитие послеоперационных грыж.
Наиболее соответствует этим требованиям верхне-срединный разрез от мечевидного отростка до пупка. В случае короткого верхне-срединного расстояния мы продлеваем разрез вниз, огибая пупок справа, и заканчиваем его на 2 см ниже пупка.
Эффективность наиболее часто применяемых при холецистэктомии разрезов (косые в правом подреберье, Рио Бранко, парамедианный, верхне-срединный) изучена А. Г. Земляным (1976, 1988). По данным автора, с точки зрения предупреждения послеоперационных грыж наиболее надежным оказался верхне-срединный разрез — грыжи развились у 2 (0,8%) из 248 больных. При использовании парамедианного разреза грыжи образовались у 7 (8,4%) из 83 больных, косых разрезов — у 34 (26,6%) из 128. Согласно нашим данным, из 800 больных, которым холецистэктомия была выполнена из верхне-срединного разреза, грыжи образовались лишь у 5 (0,6%) больных, из которых 4 оперированы по поводу острого гнойного холецистита и у них было нагноение раны.
Верхне-срединная лапаротомия обеспечивает хороший обзор и свободу манипуляций на внепеченочных желчных протоках. Однако при таком доступе несколько затруднено выделение дна желчного пузыря, особенно при наличии массивного перипузырного инфильтрата и растянутого желчного пузыря. Поэтому для успешного выполнения холецистэктомии требуется не только высокое мастерство самого хирурга, но и высококвалифицированная помощь ассистентов, а также хороший наркоз с полным расслаблением брюшной стенки. При остром холецистите с выраженным околопузырным инфильтратом, особенно у тучных больных с широкой грудной клеткой, отсутствии высококвалифицированной хирургической бригады и невозможности должного анестезиологического обеспечения операции считаем допустимым и целесообразным использование правого парамедианного или косого разреза в правом подреберье по Кохеру или Федорову.
Во время операции хирург оценивает вид, форму желчного пузыря, способность его к опорожнению, определяет наличие камней и спаечного процесса, состояние окружающих органов.
Как правило, при хроническом холецистите большая часть желчного пузыря свободна от спаечного процесса и доступна как осмотру, так и пальпаторному исследованию. Рубцовая деформация, изменение цвета серозного покрова свидетельствуют о наличии воспалительных изменений. Однако иногда желчный пузырь не изменен, спаечный процесс отсутствует, а хирург сразу начинает исследовать его путем пальпации. Мы рекомендуем в таких случаях осторожно острым и тупым путем отделить желчный пузырь от окружающих органов, главным образом от сальника, поперечной ободочной и двенадцатиперстной кишок, а затем пальцами правой руки в направлении от шейки ко дну осторожно прощупать его, чтобы мелкие камни не прошли через пузырный проток в общий желчный. Если желчный пузырь очень напряжен, не следует подвергать его грубому исследованию, так как возможны разрывы, проталкивание застрявшего камня из пузырного протока в общий желчный, что может вызвать осложнения в послеоперационный период. После наложения на дно такого пузыря кисетного серо-серозного шва тонкой нитью его пунктируют иглой, соединенной с отсосом. Содержимое отсасывают, иглу извлекают и кисетный шов затягивают. Место пункции прижигают 5 % спиртовым раствором йода. В таком опорожненном от желчи пузыре легко обнаружить даже мелкие конкременты, облегчается и сама задача удаления пузыря. Пункционную холецистографию во время операции для выявления камней в желчном пузыре мы не выполняем.
Безусловно, все манипуляции на желчном пузыре надо проводить с учетом той патологии, которая была установлена до операции. Так, обнаружение желчных камней по данным дооперационных исследований исключает необходимость пальпации желчного пузыря во время операции. Если же операцию выполянют по поводу «бескаменного» холецистита, то всегда требуется осторожное и тщательное исследование желчного пузыря и определение степени опорожняемости желчного пузыря. Степень функциональных нарушений желчного пузыря можно также уточнить путем интрадуоденального введения 50—60 мл 33% раствора магния сульфата (проба Мельтцера-Лайона).
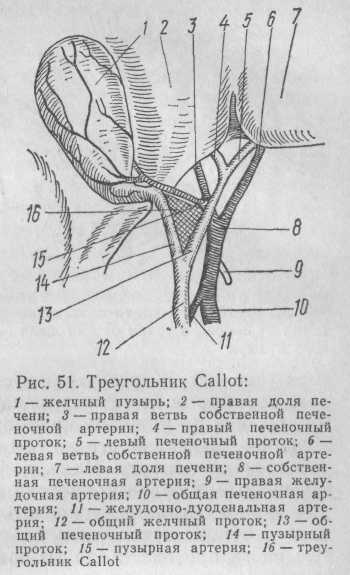
Ретроградная холецистэктомия (удаление желчного пузыря от шейки). Этот метод удаления желчного пузыря является наиболее рациональным. Он заключается в следующем. Сначала в треугольнике Callot (рис. 51) и среди элементов печеночно-дуоденальной связки выделяют пузырные проток и артерию, общие печеночный и желчный протоки, пересекают между зажимами пузырные проток и артерию, после чего желчный пузырь удаляют из его ложа.
Операция имеет ряд преимуществ.
1. Сразу же после выделения пузырного протока можно проводить манометрию, холангиографию, зондирование общего желчного протока и большого сосочка двенадцатиперстной кишки. Полученные в этот период результаты наиболее достоверны, так как не нанесена большая травма и иннервация, а следовательно, и функция желчевыводящих путей, существенно не нарушены.
2. Исключаются условия для проталкивания мелких камней из желчного пузыря в общий желчный проток, что исключает возможность осложнений.
3. Пузырную артерию перевязывают до иссечения желчного пузыря. Это значительно уменьшает кровоточивость при выделении желчного пузыря из его ложа.
4. Предотвращаются случайные повреждения магистральных желчных протоков, так как выделение и пересечение пузырных протока и артерии осуществляются под визуальным контролем.
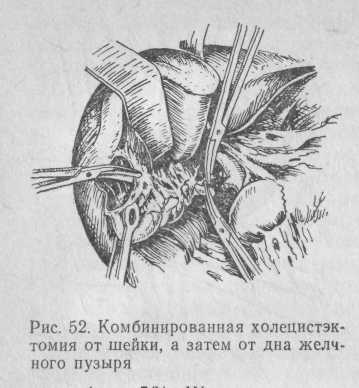
Вначале рассекают спайки между стенками желчного пузыря и окружающими органами (сальником, толстой и двенадцатиперстной кишками, желудком). Если нет твердой уверенности в том, что желчный пузырь должен быть удален, его надо захватывать не грубыми зажимами, а длинным анатомическим пинцетом. Это позволяет избежать смещения камней в сторону шейки пузыря и грубой травмы. После выделения желчного пузыря до самой шейки его захватывают в шеечной области окончатым зажимом. Легкой тракцией хирург натягивает шейку и делает надрез серозной оболочки печеночно-дуоденальной связки по ее правому краю, несколько ниже шейки желчного пузыря (рис. 52).
Жировую ткань связки раздвигают изогнутым зажимом и тупфером до тех пор, пока не станет видимым пузырный проток. Следуя по нижнему краю пузырного протока тупфером и диссектором, выделяют его до обнажения места подхода к общему печеночному протоку. Надо дифференцировать пузырный, общие печеночный и желчный протоки и место их слияния. Затем, продолжая тупо и остро препарировать в пространстве между шейкой пузыря и общим печеночным протоком, выделяют всю окружность пузырного протока. Если до операции были сомнения в наличии патологии со стороны магистральных желчных протоков (желтуха, перемежающаяся желтуха, тени желчных камней на внутривенных или пероральных холангиограммах, холангит, расширенный общий желчный проток), делают продольный надрез пузырного протока, общий желчный проток интубируют тонкой (диаметром не менее 1,5 мм) полихлорвиниловой трубкой, которую фиксируют кетгутовой лигатурой, наложенной на пузырный проток снаружи и ниже надреза. Выполняют холангиоманометрию, дебитометрию и холангиографию. Если указанных сомнений нет или имеется дооперационная ретроградная холангиограмма, пузырный проток не вскрывают. Указательный палец левой или правой руки вводят в сальниковое отверстие и пальпируют дистальный конец пузырного и общий желчный протоки между указательным и большим пальцами. Эта манипуляция необходима для обнаружения мелких камней в пузырном протоке, которые могут проскользнуть в общий желчный проток при наложении зажима на пузырный проток, особенно во время операции по поводу «отключенного» желчного пузыря. Такие камни не следует смещать в сторону желчного пузыря. Зажим накладывают ниже вклиненного камня. В тех же случаях, когда камень находится у самого места впадения пузырного протока в
общий желчный, зажимы накладывают на пузырный проток несколько выше камня, рассекают пузырный проток над камнем; после удаления камня накладывают зажим ниже разреза общего желчного протока. Если пузырный проток не содержит камней, то изогнутый зажим накладывают на него в поперечном направлении, отступя от места его впадения в общий желчный проток на 0,5—0,6 см. Второй изогнутый зажим накладывают на пузырный проток выше первого ближе к желчному пузырю. После этого можно пересечь пузырный проток между зажимами, но лучше после наложения зажимов на пузырный проток найти и пересечь между двумя зажимами пузырную артерию, так как при сохраненной артерии тракция за шейку желчного пузыря может вызвать разрыв пузырной артерии. Можно вначале найти и пересечь пузырную артерию, а потом уже выполнять манипуляции на пузырном протоке. Пересечение пузырной артерии значительно облегчает выделение пузырного протока. Искать пузырную артерию следует в треугольнике Callot. В одних случаях ее легко обнаружить, в других — ткань в области треугольника Callot состоит из плотных волокон и в ней трудно выделить сосуд. Поэтому шейку желчного пузыря приподнимают и освобождают от окружающих тканей по направлению к телу пузыря. При потягивании за шейку пузыря артерия натягивается, что значительно облегчает ее поиски. Но не всякий сосуд, который находится в треугольнике Callot, будет обязательно пузырной артерией. Надо отличать ее от правой почечной, добавочной печеночной и других аномальных сосудов и желчных протоков. Кроме того, пузырная артерия может быть двойной. Когда пузырная артерия тщательно опознана и освобождена, на нее накладывают длинный изогнутый зажим, ближе к задней стенке пузыря и параллельно с ней. Второй зажим накладывают на стенку желчного пузыря и между зажимами пузырную артерию перерезают. Культю ее перевязывают тонким капроном или шелком.
После пересечения между двумя зажимами пузырного протока и перевязки пузырной артерии можно удалять желчный пузырь. Сначала его отделяют ножницами от ложа снизу вверх. При этом по обе стороны от пузыря стараются сохранить возможно более широкие полосы брюшины, чтобы потом можно было перитонизировать печеночное ложе. Для этого скальпелем подсекают серозную оболочку по правому и левому краям желчного пузыря, начиная от шейки. У дна желчного пузыря оба разреза подковообразно соединяют, и брюшину у края печени захватывают зажимом и натягивают вверх. Маленьким тупфером или ножницами находят нужный слой и желчный пузырь выделяют из его ложа, по возможности субсерозно. При этом почти всегда обнаруживается несколько мелких сосудистых стволиков (добавочные воротные вены, реже — добавочные печеночно-пузырные протоки), которые захватывают изогнутыми зажимами и перевязывают. У большинства больных мы несколько отступаем от методики классической ретроградной холецистэктомии и после пересечения пузырных артерии и протока продолжаем выделение желчного пузыря от дна. Такая методика значительно облегчает технику операции, предотвращает надрывы ложа пузыря, серозной оболочки и «случайное» вскрытие желчного пузыря. Затем печеночное ложе пузыря покрывают марлевой салфеткой и прижимают печеночным зеркалом. Культю пузырного протока, взятую на зажим, подтягивают и тщательно препарируют до места впадения пузырного протока в общий желчный проток. При этом пересекаются все ткани вокруг пузырного протока вместе с мелкими сосудами и нервами, идущими от печеночных сплетений. Кровотечение из мелких сосудов останавливается либо самостоятельно, либо путем лигирования тонким капроном. Целью такой препаровки является оставление максимально короткой культи и пересечение нервных веточек у места перевязки культи капроновой лигатурой для предотвращения развития невромы. Просматривают проявленные к этому времени холангиограммы, и если они оказались нормальными, удаляют катетер из пузырного протока. Для этого скальпелем перерезают удерживающую его нить, катетер извлекают и в тот же момент изогнутым зажимом, который держат наготове, захватывают культю пузырного протока. Последнюю натягивают и перевязывают. Как правило, на культю протока накладывают двойную лигатуру, вначале шелковую или капроновую, а ближе к общему желчному протоку — кетгутовую. Остаток пузырного протока отсекают. При выполнении препаровки пузырного протока не следует забывать о возможных аномалиях развития самого пузырного протока и о возможных вариантах его впадения в общий желчный проток, а также о наличии дополнительных протоков, впадающих в пузырный проток. Не следует увлекаться препаровкой острым путем места впадения пузырного протока в общий желчный, так как при этом возможно случайное повреждение общего печеночного протока. Культю пузырного протока надо перевязывать только тогда, когда совершенно четко установлено отсутствие изменений в общем желчном протоке. И все же оставление излишне длинной культи следует считать технической ошибкой. Трудно согласиться с мнением некоторых хирургов о том, что длинная культя, вследствие накопления в ней желчи, расширяется и увеличивается, образуя «ложный пузырь», и что в ней реформируются камни, вызывающие рецидивы печеночной колики. Скорее следует согласиться с С. П. Федоровым (1931), который считает, что «ложные пузыри» возникают в результате неполной холецистэктомии, выполненной недостаточно опытным хирургом, и что не следует иссекать и перевязывать пузырный проток слишком близко к общему желчному, так как
в этом случае может образоваться желчный свищ (если лигатура соскальзывает) или рубцовое сужение общего желчного протока (если в лигатуру попадает часть его стенки).
Date: 2015-09-18; view: 575; Нарушение авторских прав