
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Глава 2. АНОМАЛИИ РАЗВИТИЯ ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ
|
|
К аномалиям развития желчевыводящих путей относятся: 1) атрезия желчных протоков; 2) аномалии развития магистральных желчных протоков; 3) аномалии развития желчного пузыря; 4) аномалии развития пузырного протока.
Атрезия желчных протоков — наиболее тяжелая и сложная врожденная патология, проявляющаяся уже в период новорожден-ности. Она наблюдается у 1 ребенка на 20—30 тыс. новорожденных и в 30 % наблюдений сочетается с другими аномалиями развития (В. Т. Акопян, 1982).
Первое сообщение об атрезии желчных протоков принадлежит Т. Thompson (1892). W. Ladd (1928) доказал возможность оперативного лечения этой патологии у 12—16 % больных. М. Kasai (1959), применив новые методы хирургической коррекции, значительно расширил возможности хирургического лечения.
Этиология и патогенез. Достоверных данных о причинах возникновения атрезий желчных протоков нет.
В этиологии атрезии желчных протоков большинство отечественных и зарубежных авторов придают значение таким факторам, как продуктивное воспаление, вызывающее дегенерацию эпителия протоков, облитерацию их просвета и околопротоковый склероз. Прогрессирование процессов альтерации, пролиферации и фибро-зирования во внутриутробный период и после рождения ведет к полной обтурации просвета желчных протоков (Э. А. Степанов и соавт., 1989).
Патогенез болезни связан с нарушением выделения желчи вследствие непроходимости желчных протоков. Развиваются желтуха, билиарный цирроз печени, портальная гипертензия, печеночная недостаточность. При отсутствии хирургического лечения дети умирают вскоре после рождения. Так, по данным Т. Weber и соавторов (1981), ранний детский возраст пережили только 7% из 843 новорожденных с атрезией желчных протоков.
Патологическая анатомия. Желчные протоки в месте атрезии представлены тонким фиброзным тяжем.
Если имеет место атрезия только дистальных отделов желчных протоков, то вышележащие участки их расширены. В тех наблюдениях, когда атрезия захватывает все внепеченочные протоки, расширения внутрипеченочных желчных протоков не происходит. У некоторых новорожденных отсутствуют как внепеченочные, так и внутрипеченочные желчные протоки.
Гистологическое исследование ткани печени обнаруживает хо-лестаз, гигантоклеточную трансформацию, гиперплазию желчных протоков (если они сохранились), цирротические изменения.
Клиника. Первым и основным клиническим признаком является желтуха, проявляющаяся у ребенка в момент рождения и быстро прогрессирующая. Вскоре кожа, склеры, видимые слизистые оболочки приобретают шафранный оттенок. Желтуха не исчезает и не теряет своей интенсивности в последующие 2—3 нед, появляются кровоизлияния на коже и слизистых оболочках, умеренная анемия. Ребенка беспокоит кожный зуд, крик затихает только во время кормления, иногда, наоборот, наблюдается вялость и сонливость. В связи с отсутствием желчи в кишечнике нарушается всасывание жирорастворимых витаминов A, D, К, развивается их дефицит (кератомаляция, рахит, кровоточивость). Однако общее состояние начинает нарушаться лишь с 1,5-месячного возраста: кожа становится сухой, ребенок начинает отставать в весе. За счет постоянного метеоризма и увеличения печени растет объем живота. Печень к концу 1-го месяца увеличивается в 2—3 раза, край ее плотный, заостренный. Развивающийся билиарный цирроз печени приводит к внутрипеченочному блоку воротной вены с последующими (в 2—3 мес) увеличением селезенки, асцитом. Портальная гипертензия способствует образованию варикозного расширения вен пищевода и желудка, которые в сочетании с пониженным свертыванием крови ведут к желудочно-пищеводным кровотечениям. Повышенное внутрибрюшное давление у подавляющего большинства детей приводит к образованию пупочных и паховых грыж.
Вторым основным клиническим признаком является обесцвеченный с рождения кал, хотя первый стул может иметь нормальную желтую окраску. У некоторых больных в более поздний период появляется слабое окрашивание кала, что связано с выделением некоторого количества желчных пигментов железами пищеварительного канала, стеркобилин в кале отсутствует.
Моча приобретает темную окраску за счет увеличения содержания билирубина, в то время как уробилин и уробилиноген отсутствуют.
Диагностика. В сыворотке крови быстро нарастает уровень билирубина за счет прямой фракции, количество его увеличивается в 10—40 раз. С 2-месячного возраста нарушается функция печени. Повышается активность трансаминаз, особенно аланиновой. Еще позже увеличивается количество щелочной фосфатазы (более 20 ед), снижается концентрация общего белка, становятся патологическими сахарные кривые, падает протромбиновый индекс, снижается количество фибриногена, прогрессирует анемия. К 3 мес жизни ребенка нарушаются все функции печени, развивается печеночная недостаточность, нарастает кахексия и присоединяется инфекция. Дети умирают, не дожив до 6 мес.
Согласно данным Э. А. Степанова и соавторов (1989), наиболее сложным является определение степени гипоплазии желчных ходов и их функциональной недостаточности. В качестве скрининг-метода проведено ультразвуковое исследование у всех пациентов до 4-месячного возраста, поступивших с диагнозом атрезии желчных ходов. Указанное исследование позволяет определить степень недоразвития желчного пузыря, а также выявить анатомические параллели между этими данными и степенью недоразвития желче-выводящих путей. Данные, полученные авторами при эхографии, полностью совпали с интраоперационными находками.
По нашим данным, диагноз атрезии желчных ходов может быть установлен после прямого контрастирования желчевыводя-щих путей с помощью чрескожной чреспеченочной холангиостомии под контролем ультразвукового исследования, которое в отдельных случаях является альтернативой лапароскопической холецистохо-лангиографии.
Радио нуклидное исследование с внедрением в клиническую практику ультразвукового исследования получает ограниченное применение. Применение бенгальского розового оказалось недостаточно информативным в диагностике атрезии желчных протоков. Значительно лучшие результаты достигнуты при использовании 99Тс-Хида (Sh. Kjmura и соавт., 1978; J. Sty и соавт., 1981). В целях выяснения механической природы желтухи интересным является определение уровня радиоактивности в стуле ребенка в динамике после введения радиоактивных веществ в кровеносное русло.
Рентгеноконтрастные методы исследования. К сожалению, экскреторные методы, основанные на введении контрастного вещества в кровеносное русло и контроле его выведения с желчью, из-за обычно выраженного желчестаза и тем более при отсутствии внутри- или внепеченочных протоков лишен всякого смысла. Большую ценность представляет лапароскопическая холецистохолангио- и гепатохолангиография, которая наряду с лапароскопией более широко используется у новорожденных с желтухой (Н. Л. Куш и соавт., 1978; Г. А. Баиров и соавт., 1989; Э. А. Степанов и соавт., 1989). Такой метод прямого контрастирования часто позволяет правильно поставить диагноз и определить вид атрезии желчных протоков. Лапароскопически при механических формах желтухи определяется характерное диффузное окрашивание печени в зеленый цвет.
Пункционная биопсия чрескожная или с помощью лапароскопа во многом способствует выявлению внутрипечепочпых форм атрезии и гепатита. Сама пункция печени в различных направлениях может указать на наличие или отсутствие желчных протоков внутри печени. По результатам же исследования пунктата удается судить о характере патологического процесса в печени, поскольку при пороках развития желчных протоков отмечаются дезорганизация дольчатых образований, увеличение фиброзной ткани и пролиферация желчных протоков с внутрипеченочным стазом, а при гепатите на первый план выступает разрушение структуры долек с набуханием клеток паренхимы и появлением многоядерных гигантских клеток, в то время как пролиферация желчных протоков не наблюдается.
Дифференциальная диагностика. Несмотря на то что желтуха при атрезии желчных протоков является одним из кардинальных признаков заболевания, не следует забывать, что в период новорожденное желтушное окрашивание кожи бывает и при других, даже не патологических состояниях. Это значительно усложняет задачу хирурга, так как время для установления правильного диагноза ограничено и исчисляется если не днями, то всего лишь несколькими неделями после рождения ребенка. Промедление же с решением вопроса об оперативном лечении резко ухудшает исход болезни.
Физиологическая желтуха встречается у 2/3 новорожденных. Она связана с повышенным разрушением эритроцитов плода в процессе их замещения новыми и функциональной недостаточностью печени, которая еще не в состоянии интенсивно выделять желчный пигмент. Желтуха достигает своей наибольшей интенсивности к 5-му дню жизни и постепенно исчезает в течение 2 нед. Иногда она носит затяжной характер, особенно у недоношенных. Билирубин крови редко превышает 100 мкмоль/л, моча иногда наряду с желчными пигментами содержит уробилиноген. Стул несколько бледнее, но обычно окрашен.
Гемолитическая болезнь. В результате резус-конфликта или групповой несовместимости крови плода и матери вскоре после рождения у ребенка появляется выраженная желтуха и определяется высокое содержание непрямого билирубина. Ухудшается общее состояние, прогрессирует анемия, увеличиваются печень и селезенка. Обменные переливания крови спасают жизнь ребенка, способствуют снижению уровня билирубина. Для дифференциального диагноза имеет значение определение группы крови и резус-принадлежности крови матери и ребенка.
Однако большое количество выделяемого с желчью пигмента при тяжелых формах гемолитической желтухи при длительности ее течения 10 дней делает желчь вязкой, она забивает желчные канальцы и протоки, вызывая частичную или полную непроходимость желчевыводящих путей. Введение в двенадцатиперстную кишку раствора магния сульфата (Г. А. Баиров и соавт., 1957) или внутривенно деколина является как лечебным средством, так и дифференциально-диагностическим мероприятием. Иногда введение желчегонных средств не дает должного эффекта и в связи с полной непроходимостью желчных протоков возникает необходимость в операции, во время которой протоки промывают теплым изотоническим раствором натрия хлорида. Если желчные «пробки» очень плотные, их удаляют путем холедохотомии. В некоторых случаях при явлениях невыраженной желтухи желчные «пробки» могут рассасываться и самостоятельно.
Септические заболевания возникают у новорожденных быстро в связи с даже незначительными гнойными процессами в организме (отит, фурункулез, нагноение пупочной раны и др.). Гнойные очаги инфекции у новорожденных быстро ведут к генерализации процесса, к сепсису и септикопиемии, часто сопровождаются поражением печени на уровне клеток печеночной паренхимы и желтухой. Однако желтуха при сепсисе выражена слабо, заболевание протекает, как правило, тяжело, с высокой температурой тела, увеличением печени, изменениями со стороны крови. Иногда решающим в диагностике является посев крови. Кроме того, часто обнаруживается источник инфекции у новорожденного или у матери. Стул при септической желтухе всегда окрашен.
В ряде случаев, особенно когда ребенок поступает с выраженной желтухой и найти источник инфекции невозможно, приходится выполнять нежелательную на фоне сепсиса пункционную биопсию печени, чтобы исключить врожденную атрезию внутрипеченочных желчных протоков.
Послеродовой гепатит. Заболевание встречается у новорожденных крайне редко, но сопровождается разлитой желтухой, темной мочой и обесцвеченным калом. Заболевание протекает остро, но уже через несколько дней интенсивность желтухи уменьшается и характерная лимонная окраска с красноватым оттенком исчезает. В анамнезе — гепатит у матери. Характерно увеличение печени и селезенки с первых дней заболевания. Функциональные тесты печени для дифференциальной диагностики дают очень мало. При биопсии печени диагностическое значение имеет обнаружение многоядерных клеток печени. Трудность для распознавания представляет хроническая форма гепатита (встречается примерно в 10% случаев). В этих случаях лучше произвести диагностическую лапаротомию.
Другие заболевания новорожденных — токсоплазмоз, листериоз, гемолитическая анемия также могут сопровождаться желтухой.
Токсоплазмоз проявляется желтухой, увеличением печени, гидроцефалией, иногда энцефалитом. Положительные серологические пробы, обнаружение кальцификатов в черепе окончательно решают вопрос о природе заболевания.
Листериоз в ряде случаев может сопровождаться желтухой. Однако петехиальные высыпания, нормальная окраска стула и результаты агглютинационных проб помогают исключить атрезшо желчных протоков.
Гемолитическая анемия проявляется резко выраженной желтухой с первых дней рождения ребенка, сопровождается увеличением печени и селезенки. Заболевание протекает тяжело, встречается редко, но по клинической картине очень напоминает пороки развития желчных протоков. Микроцитоз с уменьшением осмотической стойкости эритроцитов является характерным признаком заболевания.
В некоторых исключительно редких случаях желтуха у новорожденных может возникать в результате сдавления желчных протоков увеличенными лимфатическими узлами (Г. А. Баиров, 1970; Н. Л. Куш и соавт., 1978). Однако такая желтуха развивается постепенно и не сразу после рождения (к 2 мес). Стул остается окрашенным до полного сдавления протоков. В затруднительных диагностических случаях при позднем поступлении ребенка показана лапароскопия.
С учетом всех известных сообщений в литературе, нашего опыта и основываясь на предложенной в 1970 г. Г. А. Баировым классификации атрезий желчных протоков, мы делим всех больных этой группы на 2 категории:
I. С некорригируемой атрезиеи внутрипеченочных желчных протоков, которая может сочетаться с:
полной атрезиеи внепеченочных желчных протоков;
атрезиеи магистральных желчных протоков, но сохраненным желчным пузырем;
наличием всех наружных желчных протоков.
П. С корригируемой атрезиеи наружных желчных протоков, которая может проявляться:
атрезиеи только дистального отдела общего желчного протока;
артезией только печеночных протоков при наличии желчного пузыря и пузырного протока;
атрезиеи общего желчного, пузырного протоков и желчного пузыря при сохранении общего печеночного и долевых протоков;
атрезиеи желчного пузыря, общего желчного и части печеночного протоков;
полной атрезиеи всех наружных желчных протоков;
атрезиеи всех наружных желчных протоков при наличии недоразвитого протока желчного пузыря.
В нашей клинике находились на обследовании и лечении 18 больных с атрезиеи желчных протоков. У семи из них была полная атрезия вне- и внутрипеченочных желчных протоков, у 2 — атрезия внепеченочных желчных протоков при наличии желчного пузыря, у 5 — атрезия только дистального отдела общего желчного протока, у 3 — атрезия общего желчного протока при сохранении общего печеночного и долевых протоков и у 1 — полная атрезия всех наружных желчных протоков.
Лечение. При атрезий желчных протоков показано только хирургическое лечение, причем 2-я и 3-я недели жизни ребенка являются лучшим сроком для операции. За это время обычно удается правильно поставить диагноз, а изменения со стороны гепатоцитов еще обратимы. Идеальной, конечно, была бы операция сразу после рождения, однако поставить диагноз в короткий срок практически невозможно. Так, М. Kasai (1977) сообщил о выживании 88 % детей, которые были подвергнуты оперативному лечению в возрасте от 3 нед до 2 мес и 20 % детей, оперированных в возрасте 3—4 мес. Автор отмечает также, что операции в возрасте старше 4 мес, как правило, обречены на неудачу.
Целесообразность оперативного лечения новорожденных с атрезиеи желчных протоков зависит также от вида атрезий и от сочетанности ее с пороками развития других органов (пищеварительного канала, сердца, почек и др.). До 1957 г. операбельными считались 12—16 % больных, обычно с атрезиеи лишь дистальных отделов желчных протоков. После внедрения Г. А. Баировым (1956, 1957) оперативного лечения больных с высокими формами атрезий путем создания анастомозов пищеварительного капали с внутрипечеяочными желчными протоками операбельными стали 65— 70 % детей. Благодаря применению микрохирургической техники операбельность в последние годы увеличилась до 90 %.
Эмдотрахеальный наркоз с применением мышечных релаксантов является основным видом обезболивания при выполнении операции у детей с атрезиеи желчных протоков. Операционный доступ— косой разрез передней брюшной стенки в правом подреберье (Г. И. Баиров, 1968, 1970) или поперечный — в верхней части брюшной стенки (Schwartz, 1964). После вскрытия брюшной полости берут биопсию печени с каждой доли для срочной гистологии в целях исключения или подтверждения внутрипеченочной атрезии желчных протоков и врожденного гепатита. Если недостаточно осмотра, производят ревизию наружных желчных протоков, вводя раствор новокаина (около 1 мл), подкрашенного метиленовым синим. По распространению раствора определяют протяженность и наличие просвета протоков. В этих случаях целесообразно выполнение холангиографии (введение подогретого кардиотраста) путем пункции тонкой иглой желчного пузыря.
В зависимости от характера порока, который установлен оперативными методами исследования, определяют объем оперативной коррекции. Обычно применяют следующие 5 видов вмешательств.
1. Если наружные желчные протоки нормально развиты во всех отделах и имеется только желчестаз за счет сгущения желчи вплоть до образования «пробок», следует все же исключить путем гистологического исследования внутрипеченочную форму атрезии. Если и внутрипеченочные протоки не изменены, то производят промывание протоков теплым солевым раствором, которое можно повторять и в послеоперационный период через микродренаж, введенный в желчные пути.
2. При наличии атрезии только дистального отдела общего желчного протока возникают условия для создания оттока желчи путем наложения холедоходуоденоанастомоза (рис. 40).
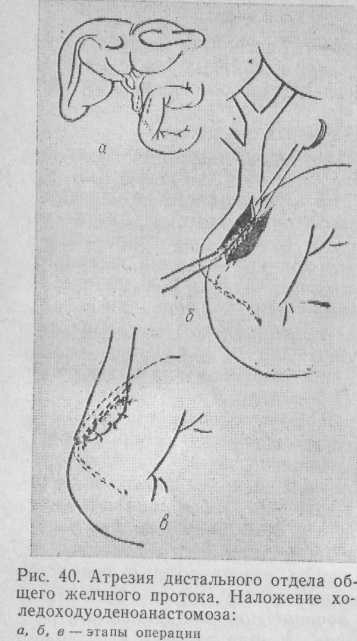
Расширенный слепой конец желчного протока выше места атрезии выделяют на протяжении 1—2 см. Первый ряд швов накладывают атравматическим материалом. Отдельными серо-серозными швами прикрывают линию анастомоза. При ограниченной подвижности двенадцатиперстной кишки и невозможности использовать ее для анастомоза создают холедохоеюноанастомоз. Петлю тощей кишки на расстоянии 30—40 см от связки Трейтца выключают из пищеварения по Ру или А. А. Шалимову и проводят через бессосудистую зону брыжейки поперечной ободочной кишки к
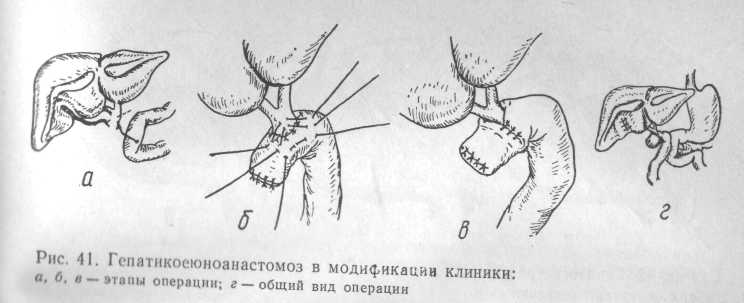
желчному протоку выше места атрезии. На уровне атрезии желчный проток пересекают и мобилизуют в сторону ворот печени на протяжении 1,5—2 см. Под выделенный участок желчного протока подводят петлю тощей кишки и фиксируют 2—4 серо-серозными швами. Рассекают стенки протока и кишки с таким расчетом, чтобы диаметр образованного соустья был максимальным, и формируют анастомоз. Линию швов перитонизируют отдельными серо-серозными швами, погружая желчный проток в стенку кишки (рис. 41).
В тех случаях, когда атрезия дистального отдела захватывает почти весь или весь общий желчный проток, следует убедиться в наличии желчи в желчном пузыре и, если она имеется, проверить проходимость пузырного протока. После этого накладывают хо-лецистодуоденоанастомоз, в котором первым рядом швов является серо-серозный между желчным пузырем и двенадцатиперстной кишкой. Просветы желчного пузыря и двенадцатиперстной кишки вскрывают на протяжении 2—2,5 см, заднюю и переднюю губы анастомоза ушивают непрерывным швом атравматической иглой. Затем переднюю губу укрепляют серо-серозным швом. При ограниченной подвижности двенадцатиперстной кишки возможно создание холецистоеюностомии на выключенной петле по Ру или А. А. Шалимову.
3. Наличие атрезии общего желчного протока и желчного пузыря требует создания непосредственного соустья общего печеночного, а при его атрезии — печеночных протоков с пищеварительным каналом. Для этого накладывают гепатикодуодено- или гепатикоеюноанастомоз.
4. При наличии атрезии всех наружных желчных протоков создавать отток желчи можно лишь путем соединения внутрипеченочных желчных протоков с пищеварительным каналом.
Гепатогастростомия применена Г. А. Баировым (1970) для создания анастомоза протоков левой доли печени с желудком (рис. 42).
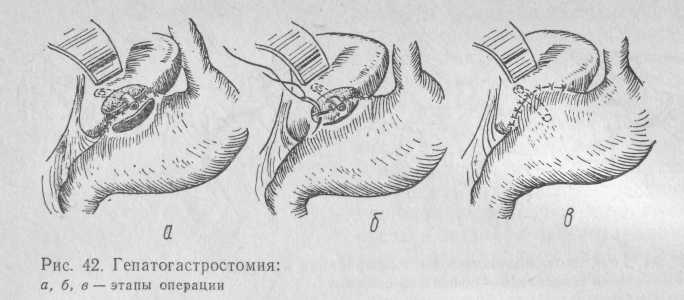
Антральный отдел желудка подшивают к нижней поверхности левой доли печени на протяжении 4—5 см и отступя от ее края на 2—2,5 см. Край печени иссекают и в глубину ткани на 2—3 см вводят дренажную трубку. Вскрывают желудок соответственно раневой поверхности печени, края раны желудка и печени прошивают кетгутовыми швами через все слои, дренажную трубку направляют в просвет желудка. Линию анастомоза по передней поверхности укрывают серо-серозными швами.
Гепатоеюностомию Г. А. Баиров рекомендует выполнять для создания анастомоза с протоками правой доли печени. Петлю тощей кишки длиной 30—40 см, мобилизованную по Ру или А. А. Шалимову, подшивают к нижней поверхности правой доли печени. Иссекают участок ткани печени и формируют анастомоз по методике, аналогичной применяемой при гепатогастростомии.
В тех редких случаях, когда при атрезии наружных желчных протоков сохранен желчный пузырь, его можно с успехом использовать для создания транспузырного гепатодуоденального или ге-патоеюналыюге анастомоза следующим образом (рис. 43).
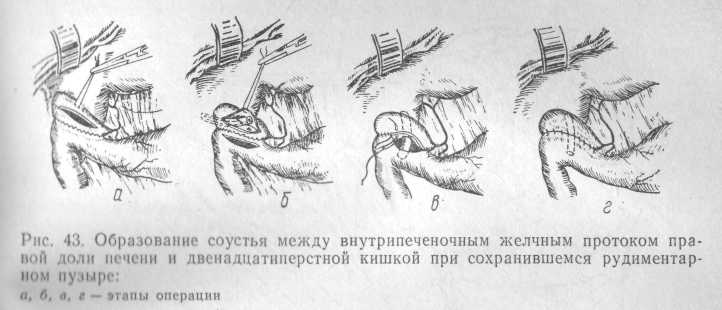
После подшивания желчного пузыря к двенадцатиперстной кишке вскрывают его просвет, троакаром делают канал в печени, в который вставляют дренаж. Анастомоз накладывают обычным путем, но с таким расчетом, чтобы дренажная трубка оставалась внутри соустья. При отсутствии желчного пузыря к правой доли печени подшивают петлю тонкой кишки (в 20—35 см от своего начала) и создают соустье по типу печеночно-желудочного. Операцию заканчивают наложением брауновского анастомоза.
Портоэнтеростомия, предложенная М. Kasai (1959), в последние годы благодаря использованию микрохирургической техники нашла заметнее применение. Операция заключается в следующем: фиброзный тяж, представляющий собой рубцово измененные желчные протоки, выделяют среди элементов печеночно-дуоде-нальной связки и пересекают (рис. 44).
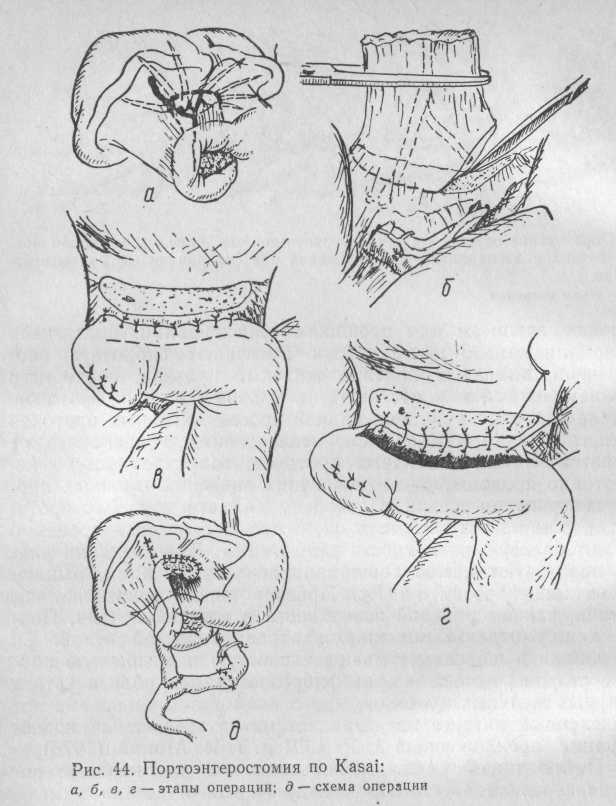
Проксимальный конец его захватывают зажимом или прошивают лигатурой и, подтягивая вверх, мобилизуют до ткани печени. Рассекают фиброзную оболочку печени, выделяют долевые желчные протоки, после чего рубцово измененный тяж отсекают на уровне желчных протоков. Если после удаления рубцовых тканей просвет желчных протоков не виден, а при гистологическом исследовании в препарате не определяется эпителий желчных протоков, то разрез вглубь печени поэтапно продолжают до. появления зияющих желчных протоков и поступления желчи. Поскольку диаметр желчных протоков мал, чтобы не обтурировать их, с целью гемостаза временно прижимают раневую поверхность салфетками. Для создания анастомоза используют петлю тощей кишки длиной 40 см, выключенную из пищеварения по Ру. Просвет кишки вскрывают на протяжении, равном раневой поверхности в воротах печени. Подшивают кишку отдельными швами атравматической иглой. Со стороны кишки в шов захватывают слизистую и мышечную оболочки, со стороны печени — края фиброзной ткани вблизи устьев сегментарных желчных протоков.
Определенный интерес представляет метод завершения подобной операции, предложенный J. R. Lilli и R. P. Altman (1975) — рис. 45.
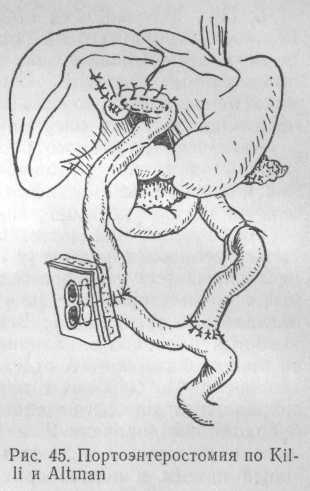
Петлю тощей кишки, использованную для портоэнтеростомии, на середине расстояния между воротами печени и межкишечным соустьем выводят наружу в виде двуствольной еюностомы. Такая методика позволяет в послеоперационный период осуществлять контроль за оттоком желчи. Кроме того, отводящая петля кишки может быть использована для введения различных лекарственных препаратов и питания. Закрытие еюностомы через несколько недель после портоэнтеростомии не представляет трудностей.
В табл. 9 представлены общие результаты портоэнтеростомии (Т. R. Weber, J. L. Grosfeld, 1981).

Применение микрохирургической техники, наряду с более ранним установлением показаний к хирургическому лечению, позволило повысить частоту хороших результатов до 86,2 % (Э. А. Степанов и соавт., 1989; К. Suruga и соавт., 1984).
Э. А. Степанов получил хорошие результаты у 6 из 13 наблюдаемых больных после операции Касаи в сочетании с отведением желчи через еюностому.
На результаты портоэнтеростомии оказывают влияние следующие факторы: выполнение операции в первые 2—3 мес жизни ребенка, диаметр желчных протоков в воротах печени более 150 мкм (Д. С. Hitch и соавт., 1979; Т. R. Weber и соавт., 1980).
Холецистопортостомия. В тех случаях, когда отток желчи нарушен только на протяжении от ворот печени до пузырного протока, а желчный пузырь, проток его и общий желчный проток сохраняют свободную проходимость, М. Kasai (1959) накладывает анастомоз между желчным пузырем и воротами печени. Желчный пузырь отделяют от его ложа, сохраняя неповрежденными пузырный проток и пузырную артерию. Ложе пузыря ушивают. По периметру десерозированнои поверхности стенку желчного пузыря иссекают и накладывают соустье между желчным пузырем и раневой поверхностью в области ворот печени.
Преимущество наложения соустья желчного пузыря с желчными протоками в воротах печени видят в малой вероятности инфицирования желчи и развития восходящего холангита (J. R. Lilly, 1979; К. Kimura и соавт., 1979).
Однако результаты холецистопортостомии неоднозначны. Операция часто сопровождается несостоятельностью анастомоза (К. Suruga, 1978). Существенным недостатком холецистопортостомии является невозможность проконтролировать степень восстановления оттока желчи. Учитывая изложенное, холецистопор-тостомию рекомендуется применять только при абсолютно свободной проходимости пузырного протока и дистального отдела общего желчного протока и диаметре желчных протоков в воротах печени более 150 мкм, то есть при наличии полной уверенности в свободном выделении и эвакуации желчи.
При атрезии всех вне- и внутрипеченочных протоков возможности хирургической коррекции резко снижаются. В принципе всем этим больным, как и новорожденным с атрезией наружных желчных протоков, у которых даже микрохирургическая техника не позволяет создать отток желчи, показана пересадка печени. Однако и эта операция не дает надежных результатов.
Анастомозы грудного протока с пищеводом, интрапеченочных желчных протоков с тощей кишкой могут быть рекомендованы как паллиативные меры для лечения больных с атрезией внутрипеченочных желчных протоков.
Из 18 детей, находящихся на лечении в нашей клинике, 9 оказались неоперабельными (у 7 была полная атрезия внутри- и впепеченочных желчных протоков, у 2 — полная атрезия внепеченочных желчных протоков, но попытка создания у них желчеоттока оказалась безуспешной). Все больные с атрезией внепеченочных желчных протоков с наличием желчного пузыря (1) и с атрезией только дистального отдела общего желчного протока (5) выздоровели. Из больных с атрезией общего желчного протока при сохраненных общем печеночном и долевых протоках (3) после операции выздоровели 2, а 1 умер в связи с поздним поступлением и развившимся тяжелым билиарным циррозом печени, который привел в послеоперационный период к необратимой печеночной недостаточности.
У этих больных были выполнены следующие виды коррекции желчеоттока. У 1 больного с частичной атрезией желчных протоков и сохраненным желчным пузырем создан гепатикохолецисто-дуоденоанастомоз: у 3 больных с атрезией только дистального отдела желчных протоков наложен холедоходуоденоанастомоз, у 2 — холецистодуоденоанастомоз. Из 3 больных с атрезией только общего желчного протока у 2 создан гепатикоеюноанастомоз и у 1 — гепатикодуоденоанастомоз. У 9 больных операция закончилась лапаротомией (1 из них умер вскоре после операции — попытки создания портоеюностомии). Таким образом, из 18 детей операбельными оказались 9 (50 %), умерли после операции 2. В отдаленные сроки из 9 больных через 9—10 мес после операции умерли 5 от прогрессирующего цирроза печени, холангита, по-видимому, связанных с врожденной неполноценностью внутрипеченочных желчных протоков, 4 детей в возрасте от 3 до 6 лет живы.
Подобные результаты лечения в отдаленные сроки (от 5 до 14 лет) после операции отмечают и другие авторы (Н. Ф. Левченко, 1965; Г. А. Баиров, 1970; М. Kasai, 1977, и др.).
В целях улучшения результатов лечения необходимо, во-первых, улучшить раннюю дифференциальную и топическую диагностику путем более широкого применения инструментальных методов исследования, во-вторых, улучшить способы оперирования путем более широкого использования микрохирургической техники, лазерного, плазменного и ультразвукового скальпеля и, в-третьих, вести строгий диспансерный контроль за выписанными после операции больными для своевременного выявления и активного лечения возможных осложнений, а также для своевременного выполнения повторной операции при развитии стенозирования соустья.
Аномалии развития желчного пузыря, пузырного протока и магистральных желчных протоков проявляются как хирургическая патология довольно редко. Чаще хирург обнаруживает их во время операции. Не так уж редки случаи «бескаменного» холецистита, когда причина патологии скрывается именно в аномалиях развития желчного пузыря и пузырного протока.
Аномалии развития желчного пузыря. Различают следующие
пороки развития желчного пузыря: 1) двойной, или добавочный,
желчный пузырь; 2) подвижный желчный пузырь; 3) дистопия
желчного пузыря; 4) внутрипеченочно расположенный желчный
пузырь; 5) отсутствие (агенезия) желчного пузыря.
1. Добавочный желчный пузырь имеет свой пузырный проток, который впадает вместе с основным протоком или отдельно. Добавочный желчный пузырь может располагаться рядом с основным, отдельно в паренхиме печени, выпячиваться в виде дивертикула основного желчного пузыря, иметь вид двустволки, обе части которой покрыты одной серозной оболочкой, и один общий пузырный проток. Добавочный желчный пузырь может также располагаться в толще печеночно-дуоденальной связки. Дети обычно жалоб не предъявляют. Добавочный желчный пузырь воспаляется чаще, чем основной, и симулирует клинику острого живота в виде приступов острого аппендицита, дивертикулита Меккеля, непроходимости кишечника. Диагноз обычно устанавливают во время операции.
В отличие от основного, добавочный желчный пузырь часто не принимает активного участия в пищеварении и пузырный проток его блокируется конкрементом или воспалительным процессом. В этих случаях образуется водянка добавочного желчного пузыря, которая проявляется небольшой болью в надчревной области, периодической тошнотой, рвотой, эластическим выпячиванием в области правого подреберья ближе к средней линии. Диагноз ставят обычно во время лапаротомии. Добавочный желчный пузырь может быть обнаружен при холецистографии, хотя обычно контрастируется основной пузырь, а патология добавочного остается скрытой до вспышки острого процесса.
Добавочный желчный пузырь в виде дивертикула чаще контрастируется на холецистограммах, он бывает различной величины, иногда в нем образуются конкременты.
Техника удаления добавочного желчного пузыря наряду с основным обычная, следует только иметь в виду, что добавочный желчный пузырь может иметь добавочный пузырный проток, и, естественно, перевязка добавочного и основного протоков обязательна. При наличии добавочного желчного пузыря во время операции необходимо убедиться, что это образование не является кистой общего желчного протока.
2. Подвижный желчный пузырь. Подвижность желчного пузыря обусловливается наличием брыжейки, расположенной на задней его поверхности по всему длиннику пузыря или в области шейки и пузырного протока. Подвижность может способствовать образованию заворота, перегиба, в связи с чем возникает боль, а перекручивание пузыря ведет к его некрозу и сопровождается тошнотой, рвотой, сильной схваткообразной болью с последующим развитием перитонита. Дифференциальная диагностика с острым холециститом и аппендицитом затруднительна и диагноз обычно уточняют лишь во время операции.
Техника операции удаления подвижного желчного пузыря не отличается от обычной и значительно облегчается наличием брыжейки.
3. Дистопия желчного пузыря. Аномалия встречается редко. С. И. Федоров (1933) находил желчный пузырь в круглой связке печени, под левой долей и у серповидной связки.
Bacheth (1944) обнаружил желчный пузырь под двенадцатиперстной кишкой, В. И. Гордиенко (1953) —в левой доле печени. О возможности подобной аномалии хирург должен всегда вспомнить, когда желчного пузыря на обычном месте нет. Его следует искать среди близлежащих органов, ориентируясь по ходу пузырного протока.
4. Виутрипеченочное расположение желчного пузыря. Это сравнительно частая аномалия, значительно затрудняющая холе-цистэктомию, особенно в случае острого воспаления желчного пузыря. Внутрипеченочное расположение желчного пузыря встречается у 2 % (Ф. И. Валькер, 1959) — 13,2 % (И. И. Сосновкин, 1960) больных с печеночной патологией. Желчный пузырь может быть погружен в ткань печени либо частично (на 2/з), либо полностью. Некоторые хирурги в этих случаях при холецистэктомии ограничиваются удалением только дна пузыря, холецистостомией либо используют гидравлическую препаровку для отслаивания стенок пузыря от ткани печени. Обычно эти операции сопровождаются кровотечением из ложа пузыря и при них не исключено повреждение мелких внутрипеченочных желчных протоков, в связи с чем ушивание раны ложа пузыря должно быть особенно тщательным.
5. Отсутствие (агенезия) желчного пузыря. Редкая аномалия развития, встречается в 0,04 % случаев. В литературе описано около 150 больных с этим пороком.
По справедливому замечанию П. В. Лыса (1976), не во всех случаях, когда хирург не находит желчного пузыря, имеется его агенезия. Очень часто пузырь бывает сморщен или располагается внутрипеченочно. В этих случаях следует особенно тщательно исследовать желчные протоки и найти либо сам желчный пузырь, либо его пузырный проток. Очень часто агенезия желчного пузыря сопровождается холелитиазом (П. В. Лыс, 1976, наши данные).
В случаях отсутствия желчного пузыря на обычном месте неследует забывать о возможной дистопии последнего.
Вышеописанные формы аномалий развития желчного пузыря мы наблюдали у 81 больного к возрасте от 5 до 52 лет. Наиболее часто наблюдалось внутрипеченочное расположение желчного пузыря,менее часто — чрезмерная подвижность желч-
ного пузыря за счет имеющейся брыжейки (21 больной). У 2 больных была агенезия желчного пузыря и у обоих имелся холелитиаз по поводу которого больные подвергались оперативному лечению. В одном случае операция закончилась холедохолитотомией, во втором - холедохолитотомия была дополнена трансдуоденальной папиллосфинктеротомией. Удвоение желчного пузыря наблю-далось у 7 больных и у 1 был дивертикул желчного пузыря в области тела, почти полностью выполненный замазкообразной желчью, имелись конкременты и в основном пузыре. Добавочный желчный пузырь всегда имел самостоятельный пузырный проток, который впадал в общий желчный проток у 3 больных, у 2 больных добавочный желчный пузырь располагался частично в паренхиме правой доли печени, и его пузырный проток впадал в правый печеночный; у 2 больных была водянка добавочного желчного пузыря с облитерированным пузырным протоком, соединенным с пузырным протоком основного желчного пузыря. Выполняли обычную холецистэктомию.
Аномалии развития пузырного протока относятся к редкой самостоятельной хирургической патологии. В большинстве случаев они вызывают патологические изменения в желчном пузыре, требующие оперативного лечения, и значительно усложняют технику вмешательства.
Различают 3 основных типа соединения пузырного протока с печеночными:
I тип (33—80 %) —- короткий пузырный проток впадает в общий печеночный по его правой боковой поверхности под умеренно острым углом.
II тип (12—49%)—длинный пузырный проток идет параллельно печеночному (на протяжении 1—5 см и более) и впадает под очень острым углом.
III тип (8—33%)—пузырный проток спирально обходит печеночный сзади и впадает в заднюю или левую, а иногда переднюю его поверхность. В. И. Школьник (1959) на 250 трупах взрослых людей тщательно изучил варианты слияния терминального отдела пузырного и печеночного протоков и при этом установил,
что у 141 больного это слияние располагалось ниже внешне опре-
деляемого соприкосновения их стенок на 4—8 мм, у 92— на
15 мм, у 8 - на 30 мм, а у 10 % больных слияние происхо-
дило позади двенадцатиперстной кишки.
Изучив различные варианты развития пузырного протока, встречавшееся в практике, мы распределили их с хирургической точки зрения следующим образом (рис. 46):

1) низкое впадение пузырного протока в общий желчный проток; 2) впадение пузырного протока в печеночные протоки или в область их развилки, 3) патологически удлиненный, извитой суженный или неравномерно расширенный пузырный проток; 4) добавочные пузырные протоки; 5) отсутствие пузырного протока.
1. Низкое впадение пузырного протока в общий желчный проток является наиболее частой формой аномалии. Практически не является причиной каких-либо патологических состояний, если в ряде случаев наблюдается сочетание нескольких аномалий (низкое «падение и спиралеобразная форма пузырного протока и др.)
Он нормально функционирует, но во время операции представляет определенные трудности его полное выделение и иссечение, к чему в общем должен стремиться каждый хирург во время холецистэктомии, чтобы не оставить длинную культю и предупредить возникновение вторичной патологии. В то же время не следует стремиться и к окончательному полному иссечению пузырного протока, если он впадает слишком низко в общий желчный проток или в область большого сосочка двенадцатиперстной кишки. Опасность заключается в том, что, чем длиннее пузырный проток, тем интимнее он связан с общим печеночным протоком, вплоть до того, что имеет общую серозно-мышечную оболочку (рис. 47).
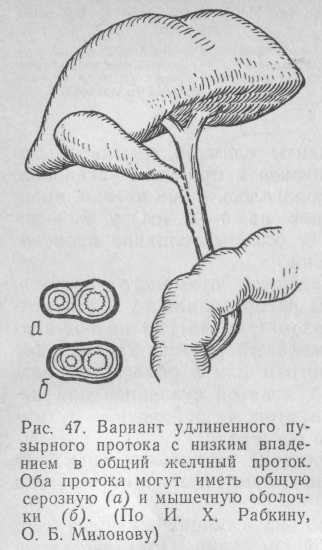
Выделение пузырного протока в этих случаях угрожает либо замеченным повреждением, либо, что значительно хуже,— незамеченным повреждением, угрожающим в дальнейшем развитием перитонита. Перфорация может возникнуть и через некоторое время после операции в результате скелетизации общего желчного протока и некроза его стенок. В связи со сказанным пузырный проток следует выделять максимально до тех пор, пока возможно его свободное тупое расслоение.
2. Впадение пузырного протока в печеночные протоки или в область их развилки представляет значительную опасность, так как не исключено, что это единственный проток, дренирующий правую или левую долю печени через желчный пузырь. Следует точно убедиться, используя даже операционную холе-цистохолангиографию, что он явля-ется единственным протоком, идущим к желчному пузырю, и пересечение его не вызовет нарушений желчеоттока. Для этого можно даже вскрыть желчный пузырь и проконтролировать ход пузырного протока зондом.
3. Патологические удлинения, изгибы, сужения, расширения пузырного протока встречаются хотя и не часто, но ведут к патологическим состояниям в желчном пузыре уже в детском возрасте. Так, Г. А. Баиров и соавторы (1978, 1989) наблюдали более 300 детей с такой патологией,из которых 21 ребенок оперирован. Как правило, больные предъявляют жалобы, характерные для хронического холецистита, при дуоденальном зондировании не всегда можно получить порцию желчи «В», рентгенологически отмечается удлиненный, извитой, неравномерно расширенный или суженный пузырный проток. Эти же данные подтверждает операционная холецисто-холангиография. У некоторых больных при гистологическом исследовании удаленного пузырного протока определяются перемычки или мембраны, которые в виде решетки перекрывают его просвет (Г. А. Баиров и соавт., 1978, 1989). Но, как оказалось, не все больные с подобной патологией после удаления желчного пузыря и пузырного протока полностью выздоравливают, в связи с чем отбор для оперативного лечения должен быть очень тщательным и основываться не столько на изменениях формы пузырного протока, сколько на патологическом состоянии желчного пузыря с учетом данных интраоперационнои холангиографии.
4. Добавочные пузырные протоки к самостоятельной хирургической патологии не относятся, но могут значительно осложнить холецистэктомию. Очень часто, когда хирург четко определяет пузырный проток, у него редко возникает мысль о наличии добавочных протоков, и он пересекает их, не перевязывая, а в послеоперационный период возникает желчный перитонит или в лучшем случае формируется наружный желчный свищ (если подпеченочное пространство было дренировано во время операции). Для того чтобы избежать подобных осложнений, следует, во-первых, знать возможные места расположения добавочных пузырных протоков, и, во-вторых, тщательно выполнять холецистэктомию после достаточной препаровки и визуального контроля всех элементов гепатодуоденальной связки в зоне треугольника Кало. Следует
также учитывать возможность дренирования правой доли печени через желчный пузырь посредством аномально идущего долевого печеночного протока, который легко может быть принят за добавочный пузырный проток и пересечен. Если четко определено наличие добавочного пузырного протока, операция мало чем отличается от обычной холецистэктомии. Во избежание случайного повреждения добавочного пузырного протока следует тщательно осушить ложе пузыря и приложить к нему, прижав печеночным крючком, чистую салфетку на 3—5 мин. След желчи на салфетке требует скрупулезной ревизии ложа пузыря, отыскания культи добавочного пузырного протока, просвет которого может быть меньше 1 мм, и тщательной перевязки его путем прошивания. И этих случаях не следует надеяться, что обычное ушивание ложа пузыря предотвратит желчеистечение.
Об отсутствие пузырного протока. В этих случаях желчный пузырь большим или меньшим отверстием соединен с общим желчным протоком. Патология эта опасна по двум причинам: во-первых, такое врожденное соустье способствует свободному проникновению конкрементов из желчного пузыря в общий желчный проток со всеми вытекающими отсюда последствиями и, во-вторых, удаление желчного пузыря может повлечь за собой повреждение стенки общего желчного протока. В подобных ситуациях, если желчный пузырь пуст, следует искать конкременты в общем желчном протоке и, если обнаружено отсутствие пузырного протока (при узком общем желчном протоке), отверстие укрывают оставленной частью стенки шейки пузыря, а при широком — накладывают шов на стенку протока.
Мы наблюдали 59 больных с различными аномалиями пузырного протока в возрасте от 12 до 65 лет. Чаще всего наблюдалось низкое впадение пузырного протока (48 больных). Особых сложностей во время операции не возникало. У 18 больных пузырный проток отсутствовал. У всех этих больных имел место хронический калькулезный холецистит, а у 5 из них — холелитиаз. Сложности возникали при пластическом закрытии отверстия общего желчного протока. У больных в связи со значительным разрушением общего желчного протока вклинившимся конкрементом из желчного пузыря пришлось выполнить боковой холедохоеюноанастомоз, создав таким образом дополнительный отток желчи в ки шечник. У 3 больных имел место добавочный пузырный проток, впадающий в просвет печеночного. У 2 из них протоки были обнаружены и перевязаны во время операции, а у 1 больной возникли явления желчного перитонита и желчеистечения через дренаж. Больная была оперирована, добавочный проток ушит. Наступило выздоровление.
Аномалии развития магистральных желчных протоков. В отличие от атрезий аномалии развития магистральных желчных протоков в общем мало отражаются на функции желчевыведеиия, особенно в раннем детском и детском возрасте и проявляются лишь в старшем возрасте либо в виде заболеваний желчевыводящих путей печени, либо обнаруживаются случайно во время операций на желчном пузыре и желчных протоках.
Различают: 1) аномалии желчных протоков; 2) гипоплазию желчных протоков; 3) врожденную перфорацию общего желчного протока; 4) кистозное расширение желчных протоков.
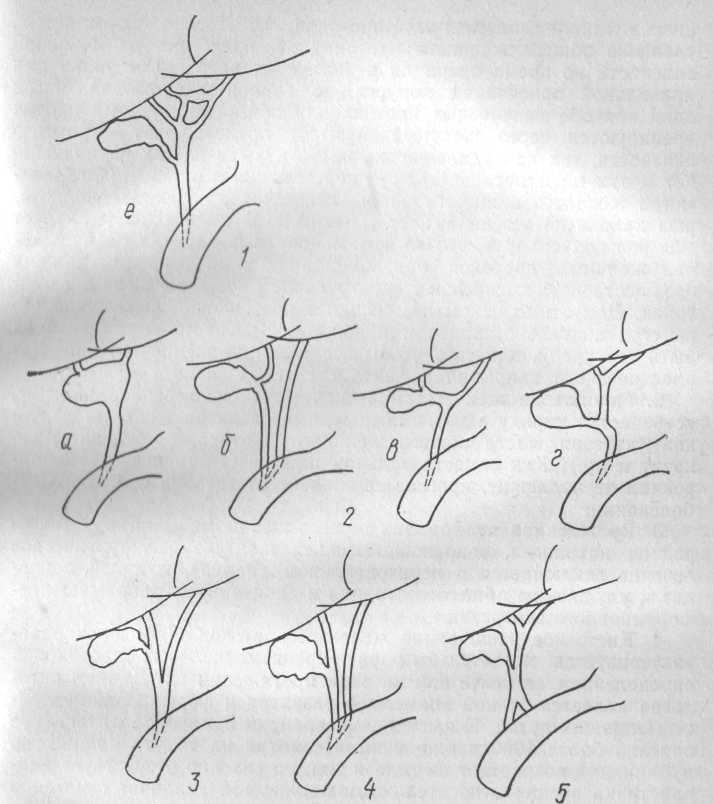
1. Аномалии желчных протоков. Редкая, но представляющая большую опасность во время хирургических вмешательств, патология, описываемая в литературе в основном как казуистика. Попытка систематизировать эти аномалии принадлежит И. Н. Ищенко (1966), который представил значительное количество различных вариантов этих аномалий. Очень интересна работа Г. А. Михайлова (1976) по систематизации аномалий развития собственных печеночных протоков в процессе их слияния в общий печеночный проток. Однако эта схема касается лишь проксимального отдела магистральных желчных протоков, поэтому мы на основании данных литературы и собственных наблюдений систематизировали их следующим образом (рис. 48).
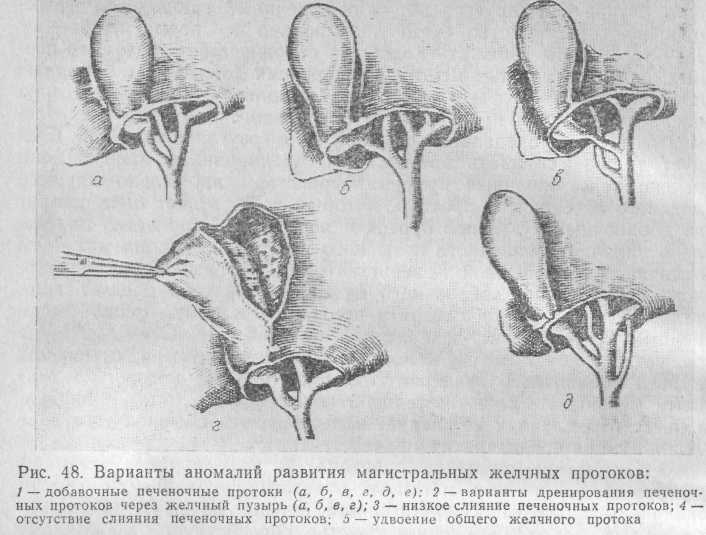
Если такие аномалии, как добавочные печеночные протоки,
низкое слияние печеночных протоков, отсутствие их слияния, удвоение общего желчного протока, не представляют большой опасности во время операции и знание их необходимо лишь для правильной ориентации хирурга, то варианты аномалий, когда один или оба печеночных протока или общий печеночный проток дренируются через желчный пузырь, представляют огромную опасность, так как удаление желчного пузыря в этих случаях ведет к тяжелым последствиям — пересечению обычно малого диаметра желчеотводящих путей, пластическое восстановление которых далеко не всегда бывает успешным. В связи с этим следует еще раз подчеркнуть, что во всех непонятных случаях расположения желчных протоков операционная холангиография должна предшествовать вмешательству на желчном пузыре и желчных протоках. Допустимо вскрытие желчного пузыря и обследование его изнутри визуально, пальцем и зондом. Холецистэктомия должна быть частичной, для того чтобы восстановить желчеотток за счет пластического закрытия дефекта стенкой желчного пузыря.
2. Гипоплазия желчных протоков — довольно редкое явление, встречается наряду с другими пороками развития желчных протоков (атрезия, киста общего желчного протока, врожденный гепатит и др.). Как самостоятельная патология хирургической коррекции не подлежит, прогноз ее зависит от течения основного заболевания.
3. Врожденная перфорация общего желчного протока — также редкая патология, сопровождающаяся желтухой. Хирургическое лечение заключается в перитонеальном диализе, который приводит к улучшению общего состояния и спонтанному закрытию перфорационного отверстия.
4. Кистозное расширение желчных протоков. Заболевание характеризуется значительным расширением желчных протоков в определенном сегменте или на всем протяжении их. Данная патология является редкой аномалией развития и формирования желчевыводящих путей. К настоящему времени в мировой литературе описано более 1000 наблюдений. Несмотря на то что количество публикаций возрастает из года в год, до сих пор отсутствует единая точка зрения относительно возможностей различных методов дооперационной диагностики и выбора рационального способа оперативного лечения.
Нами оперированы 18 больных по поводу различных видов кистозной трансформации желчных протоков. Из них 11 больных оперированы первично и 7 — после неадекватных операций, произведенных в других лечебных учреждениях, что дало нам возможность проанализировать некоторые причины неудовлетворительных результатов лечения этой патологии.
Среди наблюдаемых больных преобладали женщины (14). Возраст больных колебался от 5 до 45 лет. Детей было 6, а у подавляющего большинства взрослых первые признаки заболевания появились в возрасте до 20 лет. Очевидно, у взрослых имели место кисты, не распознанные в детстве.
Врожденная природа этой патологии признается большинством авторов (С. Д. Терновский, 1959; Г. А. Баиров, 1968; Д. Алжиль, М. Одьевр, 1982; Б. Нидерле, 1982), однако окончательное формирование кист наблюдают после рождения. У новорожденных этот порок наблюдают крайне редко. Существуют две точки зрения о патогенезе врожденных кист общего желчного протока. Большинство авторов считают, что причиной образования кист является нарушение оттока желчи через большой сосочек двенадцатиперстной кишки. По мнению некоторых исследователей, формирование кисты является результатом недоразвития стенки общего желчного протока, особенно его мышечной оболочки.
Интраоперационная ревизия дистального отдела общего желчного протока показала, что расширению желчного протока с кистозным перерождением всегда сопутствует патология терминального его отдела (стенозы большого сосочка двенадцатиперстной кишки, внутренние клапаны, гиперплазия слизистой оболочки). Теоретически наличие таких врожденных аномалий дистального отдела может объяснить образование расширения общего желчного протока с увеличением его по мере улучшения функции желчеотделения.
Однако во всех этих случаях, очевидно, имеется и врожденная склонность стенки общего желчного протока к расширению до огромных размеров, так как подобных расширений общего желчного протока не наблюдается даже при длительно существующем стенозе большого сосочка двенадцатиперстной кишки приобретенного характера у взрослых.
Согласно данным В. Г. Акопяна (1982), Н. Г. Кононенко (1986), Э. А. Степанова и соавторов (1989), помимо стенозирую-щего папиллита, основными причинами возникновения кистозных образований общего желчного протока являются врожденная гипоплазия мышечно-эластического каркаса общего желчного протока и аномальное впадение в общий желчный проток главного протока поджелудочной железы.
Кисты могут иметь диаметр 1—2 см и быть огромных размеров емкостью до 8 л. Мы наблюдали кисты диаметром от 1 (дивертикул ретродуоденальной части общего желчного протока) до 15 см (кистозное расширение общего желчного протока). Мы ни разу не обнаружили у больных старше 25 лет кист больших размеров. У детей и больных юношеского возраста кисты были сравнительно большие.
Содержимым кист всегда являются желчь, часто инфицированная, мелкие конкременты, желчная замазка. Стенку кисты образует неэластичная, плотная фиброзная ткань с элементами хронического воспаления, в большинстве случаев без эпителиального слоя. Мышечные элементы отсутствуют или атрофированы. Толщина стенки варьирует от 0,2 до 0,8 см.
По классификации Алонзо-Сея (1959), различают три анатомические разновидности кист общего желчного протока (рис. 49):
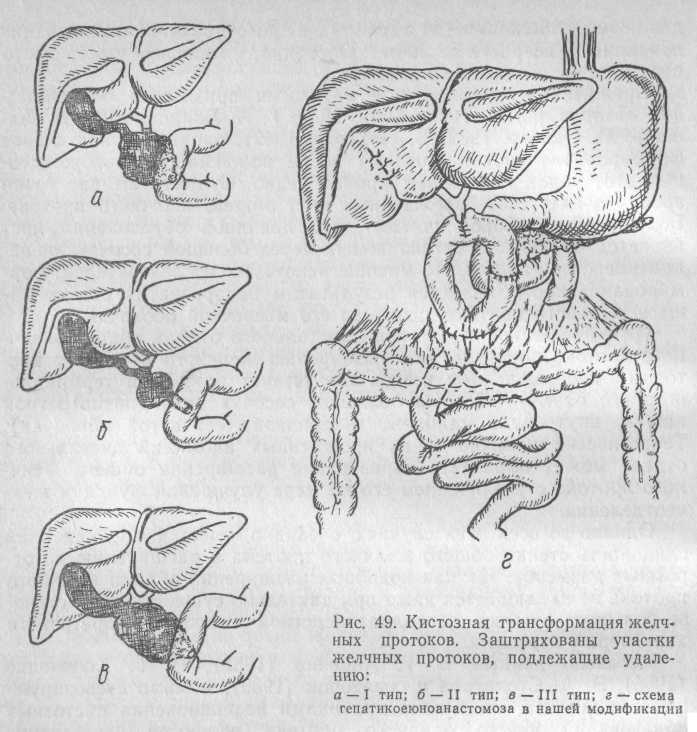
I тип — кистозное расширение общего желчного протока. Оно наблюдается на всем протяжении внепеченочных желчных протоков. Внутрипеченочные желчевыводящие пути, расположенные выше кисты, интактны, а терминальный отдел общего желчного протока сужен. Данный вариант встречается наиболее часто. Мы наблюдали его у 16 больных.
II тип—врожденный дивертикул общего желчного протока, Представляет боковое расширение общего желчного протока, свя-
занное с ним ножкой различной ширины. Мы наблюдали эту па-
тологию у 2 больных.
III тип — врожденное холедохоцеле. Дилатация имеет отноше-ние лишь к внутридуоденальной части общего желчного протока. Общий желчный проток и главный проток поджелудочной железы впадают непосредственно в кисту, которая в свою очередь сообщается двенадцатиперстной кишкой.
Одновременное расширение как вне-, так и внутрипеченочных желчных протоков рассматривают как IV тип болезни. Второе название этой патологии — болезнь Кароли — по имени автора, впервые описавшего ее.
К V типу относят изолированную кистозную трансформацию
протоков одной доли печени (Saito, 1974). Клинические проявления кист общего желчного протока у детей и в возрасте до 25 лет обычно характеризуются три-адой симптомов: боль, перемежающаяся желтуха, опухолевидное образование в правом подреберье. Важным признаком заболевания янляется его интермиттирующий характер. Другие клиниче-ские проявления встречаются реже: лихорадка, тошнота, рвота, В ряде случаев с обильным выделением желчи, увеличение печени Среди первично оперированных нами больных лишь 5 были 25 лет, поэтому небольшое количество наблюдений не достоверно указать на частоту отдельных симптомов, однако боль и желтуха наблюдались у всех больных, что указывает на их информативность. Перемежающийся характер заболевания наблюдался у 4 больных, пальпировалось образование в правом подреберье — у 3.
У 6 больных в возрасте старше 25 лет, оперированных первично клинические проявления напоминали течение хронического калькулезного холецистита, осложненного холедохолитиазом. Больные жаловались на приступообразную боль в правом подреберье (6), сопровождающуюся тошнотой (3), рвотой (2), повышением температуры тела (4), желтушность склер и кожи после приступа боли (3). Опухолевидное образование в правом подреберье мы обнаружили лишь у 1 больного. Таким образом, классическая триада симптомов для этой категории больных нехарактерна.
К осложнениям кист общего желчного протока относятся перфорация, нагноение кисты, билиарный цирроз печени, пилетромбоз, малигнизация. Мы наблюдали у 1 больной нагноение кисты и у 1 больного — билиарный цирроз печени, который в послеоперационный период привел к печеночно-почечной недостаточности и летальному исходу.
Диагностика врожденных кист общего желчного протока сложна. Большинство авторов описывают их как операционную находку. Основное значение в установлении правильного диагноза до операции имеет комплексное инструментальное исследование,
включающее ультразвуковую эхолокацию с пункцией кисты под ее контролем, эндоскопическую ретроградную холангиографию, чрескожнуючреспеченочную холангиографию, а также рентгенологическое исследование пищеварительного канала.
Эффективность применяемых нами методов исследования представлена в табл. 10.
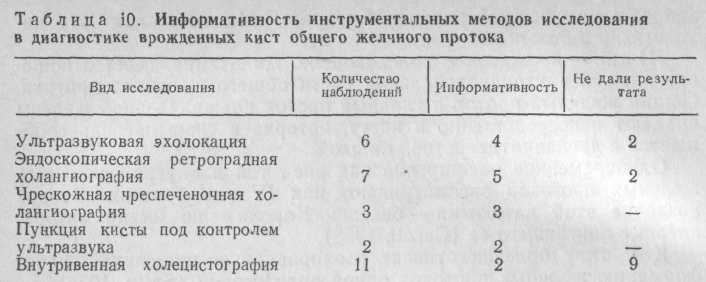
Наиболее информативными методами дооперационной диагностики оказались эндоскопическая ретроградная, чрескожная чреспе-ченочная холангиография и ультразвуковое исследование с последующей пункцией кисты под контролем ультразвука.
Учитывая небезопасность этих методик, наиболее целесообразно вначале проводить ультразвуковое исследование. При обнаружении кистозного образования в правом подреберье его пунктируют под контролем ультразвука, а затем выполняют эндоскопическую ретроградную холангиографию, которая позволяет уточнить характер и степень поражения желчевыводящих путей. Если это исследование по каким-либо причинам выполнить нет возможности или оно не удалось при наличии выраженного стеноза большого сосочка двенадцатиперстной кишки, применяют чрес-кожную-чреспеченочную холангиографию с последующей холангио-стомией. При отсутствии желтухи в комплекс исследований можно включить и внутривенную холеграфию.
Используя комплекс перечисленных методов диагностики, у 9 из 11 первично оперированных больных диагноз врожденной кисты общего желчного протока был установлен до операции. У 2 больных с дивертикулом общего желчного протока диагноз поставлен во время операции.
Характер первичных оперативных вмешательств, произведенных нами у 11 больных, представлен в табл. 11.
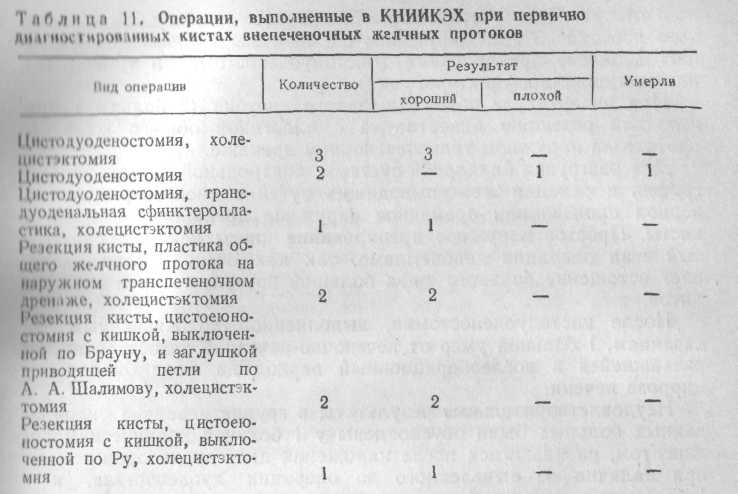
Обязательной при операциях по поводу врожденных кист общего желчного протока является холецистэктомия, так как при наложении билиодигестивного анастомоза лишенный регуляции моторной функции желчный пузырь становится нежелательным резервуаром для желчи и источником инфекции. Правильность такого положения подтверждается как данными литературы (А. А. Вишневский и соавт., 1972; Б. Нидерле, 1982; Э. А. Степанов и соавт., 1989), так и нашим опытом выполнения повторных вмешательств у больных, перенесших первичные операции в других лечебных учреждениях.
У 5 больных с кистозным расширением общего желчного протока до 5 см наиболее целесообразным оказалось создание цистодуоденостомии. При выполнении этой операции ширина накладываемого анастомоза должна быть не менее 3—4 см для предотвращения застоя в полости кисты. При необходимости стенку кисты в области анастомоза частично рассекают.
При больших кистах, диаметром более 5 см, производили максимально допустимое иссечение стенок кисты для уменьшения ее полости с последующей цистоеюностомией с отключенной кишкой по Брауну с заглушкой приводящей петли по А. А. Шалимову (2 больных), или по Ру (1 больной). Наложение цистодуодено-анастомоза при кистах диаметром более 5 см считаем ошибочным, так как в большую неопорожняющуюся полость кисты из двенадцатиперстной кишки поступает пища, что всегда приводит к развитию стойкого холангита. В случаях создания любого цистодигестивного анастомоза последний следует накладывать в области нижнего полюса оставшейся полости для обеспечения свободного оттока. При сочетании кистозного расширения общего желчного протока со стенозирующим оддитом мы производили операцию двойного дренирования (цистодуоденостомия и трансдуоденальная папиллосфинктеротомия).
При дивертикуле общего желчного протока (2 больных) производили резекцию дивертикула с пластикой общего желчного протока на наружном транспеченочном дренаже.
Для разгрузки билиарной системы, контрольной цистохолангио-графии и санации желчевыводящих путей в послеоперационный период производили временное наружное дренирование полости кисты. Простое наружное дренирование кисты как заключительный этап операции неприемлемо, так как очень быстро наступает истощение больного из-за большой потери желчи и электролитов.
После цистодуоденостомии, выполненной по жизненным показаниям, 1 больной умер от печеночно-почечной недостаточности, развившейся в послеоперационный период на фоне билиарного цирроза печени.
Неудовлетворительные результаты в группе первично оперированных больных были обусловлены у 1 больной хроническим холангитом, развившимся после наложения цистодуоденоанастомоза при наличии не выявленного до операции дуоденостаза, и у 1 больного хроническим рецидивирующим холециститом после наложения цистодуоденоанастомоза с сохранением желчного пузыря. Обоим больным произведены повторные операции.
Девяти больным с кистами общего желчного протока были произведены повторные операции, из них 7 больных ранее оперированы в других учреждениях. Характер хирургических вмешательств и причины неудовлетворительных результатов представлены в табл. 12.
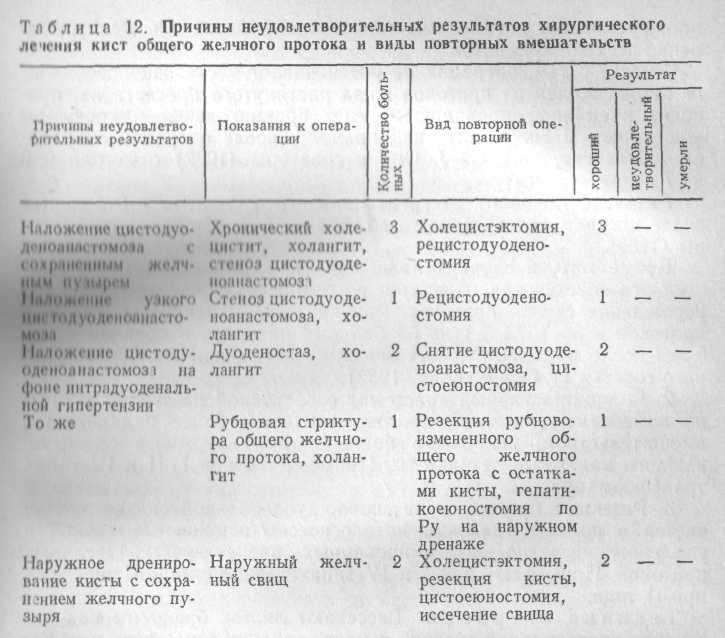
Непосредственные результаты повторных операций хорошие.
Отдаленные результаты в сроки от 4 мес до 10 лет изучены у 16 больных. Хорошие результаты отмечены у 12 больных, периодически лечатся по поводу хронического холангита 4 больных.
Таким образом, все виды хирургического лечения кистозной трансформации желчных протоков можно представить следующим образом: 1) билиодигестивные анастомозы, 2) билиодигестивные анастомозы с частичной резекцией кисты, 3) резекция измененных протоков в пределах здоровых тканей, 4) резекция доли печени, 5) трансдуоденальное иссечение холедохоцеле, 6) панкреатодуоденальная резекция.
1. Билиодигестивные анастомозы применяют для лечения больных с кистозной трансформацией желчных протоков в следующих вариантах: 1) холедохоцистодуоденостомия, 2) холедохоцистоеюностомия, 3) гепатоцистоеюностомия, 4) трансдуоденальная папиллотомия,
Принцип наложения билиодигестивного анастомоза заключается в том, что двенадцатиперстную или петлю тощей кишки, мобилизованную по Ру, подводят к наиболее расширенному участку желчных протоков и накладывают соустье по типу «бок в бок».
Трансдуоденальную папиллотомию выполняли после вскрытия двенадцатиперстной кишки на уровне большого сосочка. В месте выпячивания в просвет кишки общего желчного протока рассекали стенку кишки и общего желчного протока до получения широкого отверстия. Края кишки протока сшивали между собой.
Относительная несложность технического выполнения билиодигестивного анастомоза способствовала широкому применению этой операции на практике (У. А. Арипов, И. П. Прохорова, 1981; А. Я. Шамис, 1982; В. Г. Акопян и соавт., 1984). Однако операция наложения билиодигестивного анастомоза имеет и отрицательные стороны.
В связи с частым сочетанием кистозной трансформации желчных протоков и холелитиаза во время наложения билиодигестивного анастомоза необходимы тщательная ревизия протоков и удаление всех конкрементов.
Вместе с тем, операция не обеспечивает достаточно свободного оттока желчи из протоков из-за растянутого просвета их, приводит к ее инфицированию за счет проникновения микрофлоры кишечника. В силу этого, как правило, после операции сохраняется холангит, который J. Опо и соавторы (1982) отметили у 6 из 7 оперированных.
Развитие тяжелого регургитационного холангита у 3 больных после цистикодуоденостомии наблюдали Э. А. Степанов и соавторы (1989).
Кроме того, в случаях наложения изолированного билиодиге-стивного соустья увеличивается вероятность злокачественного перерождения стенки протоков. Рак кистозно измененных желчных протоков у 36 (57,1 %) из 63 больных развился в среднем через 5 лет после предшествующих операций наложения билиодигестивного соустья (J. Опо и соавт., 1982).
2. Билиодигестивный анастомоз с частичной резекцией кистозно измененных желчных протоков является более радикальным вмешательством, доступным большинству хирургов и обеспечивающим надежные результаты. Применяется при I, II и IV типах трансформации.
3. Резекция протока в печеночно-дуоденальной связке заключается в полном удалении патологически измененных тканей и удалении кистозно деформированных внепеченочных желчных протоков. Применяют при I и IV типах трансформации, иногда — при II типе.
Техника операции. Рассекают листок брюшины над печеночно-дуоденальной связкой в месте слияния пузырного и общего печеночного протоков. Выделяют пузырный проток и производят холецистэктомию «от шейки». В тех случаях, когда желчный пузырь непосредственно сливается с деформированными желчными протоками и пузырного протока, по сути, нет, холецистэктомию выполняют «от дна». В месте перехода неизмененной стенки желчного пузыря в патологически измененную стенку желчного протока последнюю расслаивают. Послойной диссекцией выделяют желчный проток по всему периметру и берут на отдельные держалки желчный проток и сосуды печеночно-дуоденальной связки. В качестве держалок применяют тонкий полиэтиленовый катетер. Затем, разводя держалки в противоположном направлении, в пределах найденного слоя выделяют желчные протоки проксимально до ворот печени и дистально до места вхождения их в поджелудочную железу. Кистозно измененный участок внепеченочных желчных протоков иссекают, дистальную культю лигируют, а проксимальную часть используют для наложения билиодигестивного анастомоза.
Если можно подвести двенадцатиперстную кишку к проксимальной культе желчного протока без натяжения, то накладывают гепатикодуоденоанастомоз. Увеличения подвижности двенадцатиперстной кишки достигают широкой мобилизацией ее вместе с поджелудочной железой по Кохеру. В тех наблюдениях, когда наложение гепатикодуоденоанастомоза без натяжения невозможно, отток желчи восстанавливают созданием соустья проксимальных отделов желчных протоков с пе
Date: 2015-09-18; view: 2139; Нарушение авторских прав