
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Глава 1. АНАТОМИЯ И ФИЗИОЛОГИЯ
|
|
А.А.Шалимов, С.А.Шалимов, М.Е.Ничитайло, Б.В.Доманский
ХИРУРГИЯ ПЕЧЕНИ И ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ
ОГЛАВЛЕНИЕ
Часть I Хирургия печени
Глава 1. Анатомия и физиология…………………………………………………………2
Глава 2. Опухоли печени…………………………………………………………………..12
Глава 3. Травматические повреждения печени…………………………………………..51
Глава 4. Абсцессы печени………………………………………………………………….81
Глава 5. Эхинококкоз и альвеококкоз печени…………………………………………….92
Глава 6. Непаразитарные кисты печени…………………………………………………...102
Глава 7. Хронический гепатит, цирроз печени и синдром портальной гипертензии…..109
Глава 8. Пересадка печени………………………………………………………………….136
Часть II Хирургия желчевыводящих путей
Глава 1. Анатомия и физиология………………………………………………………...144
Глава 2. Аномалия развития желчевыводящих путей…………………………………….150
Глава 3. Желчнокаменная болезнь и заболевания желчного пузыря …………………...175
Глава 4. Непроходимость желчных протоков доброкачественной этиологии………….233
Глава 5. Рак желчного пузыря и внепеченочных желчных протоков …………………...366
Список литературы…………………………………………………………………………..376
Часть I ХИРУРГИЯ ПЕЧЕНИ
Глава 1. АНАТОМИЯ И ФИЗИОЛОГИЯ
Хирургическое лечение патологии печени может быть успешным лишь при условии достаточного знания анатомо-топографических особенностей органа, его кровоснабжения и желчеоттока.
Печень начинает дифференцироваться на 3-й неделе эмбрионального развития из выпячивания (дивертикула) первичной кишечной трубки.
Брюшинный покров и связки печени. Дивертикул распространяется в правое подреберье между двумя слоями мезодермы, в связи с чем печень оказывается почти полностью покрытой брюшиной, идущей от соседних органов и образующей с ними соединения в виде связок (рис. 1).
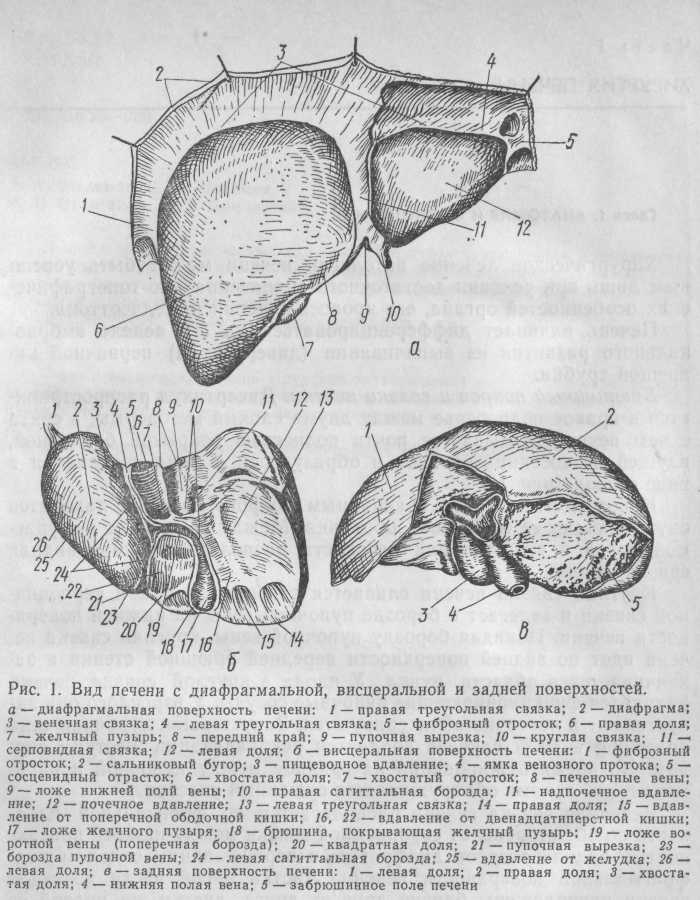
Непосредственно под брюшинным покровом печени находится окутывающая ее фиброзная оболочка. Между печенью и диафрагмой почти в сагиттальной плоскости располагается серповидная связка печени.
Круглая связка печени сливается с передним краем серповидной связки и залегает в борозде пупочной вены на нижней поверхности печени. Покидая борозду пупочной вены, круглая связка печени идет по задней поверхности передней брюшной стенки и заканчивается в области пупка. У плода в круглой связке печени находятся функционирующие пупочные сосуды. У взрослого они запустевают и частично облитерируются. Запустевшая пупочная вена примерно в 70 % случаев поддается реканализации жестким зондом. Во время бужирования на границе между пупочной и парамедианной венами обнаруживается суженный участок.
Венечная связка печени располагается во фронтальной плоскости по обе стороны от серповидной связки между нижней поверхностью задних отделов диафрагмы и верхне-задним отделом диафрагмальной поверхности печени. Листки левой части венечной связки расположены близко друг от друга, листки же правой ее части расходятся на значительном расстоянии и образуют соединение с диафрагмой в виде печеночно-диафрагмальной связки и с правой почкой в виде печеночно-почечной связки, в медиальной части которой проходит нижняя полая вена. Часть печени, располагающаяся между печеночно-диафрагмальной и печеночно-почечной связками, остается свободной от брюшинного покрова. Она носит название забрюшинного поля печени. Эта часть задней поверхности печени непосредственно сращена с поясничным и (частично) с реберным отделами диафрагмы.
Верхняя граница этого пространства проходит справа по девятому межреберью от околопозвоночной до средней лопаточной линии. Наружная граница идет по средней лопаточной линии справа
и заканчивается на уровне нижнего края XI ребра, а затем вдоль нижнего края XI ребра доходит до правой околопозвоночной линии.
Сращение внебрюшинного поля печени с прилежащими тканями позволяет производить в этом месте пункционную биопсию печени. Ее выполняют ниже XI ребра справа, отступя на 5—6 см от позвоночника. Игла проходит между плеврой и диафрагмой, что менее опасно, чем пункция передней части диафрагмальной поверхности печени.
Продолжением венечной связки печени слева является левая треугольная связка, соединяющая левую долю печени и нижнюю поверхность диафрагмы. Она располагается во фронтальной плоскости на 3—4 см кпереди от брюшной части пищевода. Продолжением венечной связки справа является правая треугольная связка, соединяющая правую долю печени и диафрагму.
Малый сальник представляет собой дубликатуру брюшины, переходящую в печени на прилежащие органы. В ней содержатся печеночно-желудочная, печеночно-дуоденальная и желудочно-диафрагмальная связки. Наибольшее значение в хирургии печени имеет печеночно-дуоденальная связка, которая слева продолжается в печеночно-желудочную связку, а справа заканчивается свободным краем. Кзади от нее располагается сальниковая сумка с сальниковым отверстием.
В толще печеночно-дуоденальыой связки проходят кровеносные и лимфатические сосуды, желчные протоки и нервы. У края ее справа расположен общий желчный проток. Слева от него находится печеночная артерия. Между общим желчным протоком и печеночной артерией кзади располагается воротная вена. Печеночно-дуоденальная связка ограничивает вход в сальниковую сумку спереди. Задней стенкой ее является полая вена, покрытая брюшиной.
Брюшинные карманы. Брюшина, покрывающая печень, диафрагму, связки печени и окружающие печень органы, образует ряд брюшинных карманов, топография которых имеет значение как для дренирования их в целях профилактики образования абсцессов, так и для отыскивания и вскрытия уже образовавшихся абсцессов в послеоперационный период.
Правое поддиафрагмальное пространство делится венечной связкой печени на переднее и заднее. Переднее ограничено снизу диафрагмальной поверхностью правой доли печени, сверху — диафрагмальной, слева — серповидной связками, сзади — передним листком правой треугольной связки. Это пространство у правого края печени сообщается с внутрибрюшинным запеченочным пространством. Заднее правое поддиафрагмальное пространство ограничено спереди печенью, сверху — нижним краем венечной связки и снизу — париетальным листком брюшины.
Границами левого поддиафрагмального пространства являются: снизу — диафрагмальная поверхность левой доли печени, сверху — диафрагма, сзади — левая часть венечной связки печени и справа — серповидная связка.
Правое подпеченочное пространство является частым местом локализации абсцессов при прободении желчного пузыря, а также местом скопления желчи и крови в послеоперационный период при недостаточной герметизации желчных протоков после их вскрытия или недостаточном гемостазе, особенно у больных желтухой с пониженными процессами свертывания крови. Сверху и спереди это пространство ограничено нижней поверхностью правой доли печени, снизу — прилежащими органами (поперечной ободочной кишкой и горизонтальной частью двенадцатиперстной кишки), сзади — париетальной брюшиной, латерально—почечно-печеночной связкой, медиальной печеночно-дуоденальной связкой. Через сальниковое отверстие правое подпеченочное пространство сообщается с сальниковой сумкой.
Левое подпеченочное пространство ограничено сверху нижней поверхностью левой доли печени, справа — круглой связкой печени, слева — задним листком левой части венечной связки печени, сзади — малым сальником и частью малой кривизны желудка.
Топография печени. Расположение печени в брюшной полости зависит от телосложения и движений диафрагмы. В положении лежа различают следующие границы печени: верхней точкой по правой среднеключичной линии является место соединения ребра с хрящом, нижняя точка находится справа по средней подмышечной линии на 1,5—2 см ниже дуги X ребра, слева крайняя точка располагается на 5 см влево от среднеключичной линии на уровне хряща VI ребра. Соединив эти точки, можно получить очертания верхней границы печени. Нижний край печени выступает из-под реберной дуги только у детей до 3-летнего возраста и у лиц астенического телосложения. Сзади верхняя граница печени проецируется на уровне нижнего края IX грудного позвонка, а нижняя—на уровне середины XII грудного позвонка. В процессе перемещения диафрагмы амплитуда смещения печени составляет 3—4 см.
Долевое и сегментарное строение печени. В печени различают правую (большую) и левую (меньшую) доли, или половины, которые отделены друг от друга серповидной связкой. С учетом хода кровеносных сосудов и желчных протоков внутри печени такое деление не является истинно анатомическим.
На нижней поверхности печени есть ряд борозд и ямок от вдавления соседних органов и сосудов. Центральное место занимают ворота печени. Здесь борозды расположены в виде буквы Н. В них находятся ветви воротной вены и печеночной артерии, идущие в поперечном направлении, а также печеночные протоки и место прикрепления малого сальника. В этой зоне все сосуды и желчные
протоки обычно лежат вне паренхимы печени (по данным Свердлова, 1966,— в 61,4 % случаев) и более доступны хирургической обработке. В связи с тем что сосуды и желчные протоки, распространяющиеся от ворот печени по левой продольной борозде, более доступны, чем в других частях печени, к ее воротам в последнее время стали относить и левую сагиттальную борозду (В. С. Шапкин, 1964; В. Ф. Забродская, 1965; А. И. Краковский, 1966).
Левая сагиттальная борозда является продолжением серповидной связки на висцеральной поверхности печени. В переднем отделе его находится круглая связка печени, а в заднем—венозная связка, которая является облитерированным венозным протоком, функционирующим у плода.
Правая сагиттальная борозда проходит спереди через ложе желчного пузыря и сзади через край борозды нижней полой вены.
Хвостатая доля печени расположена кзади, а квадратная — кпереди от поперечной борозды.
Границей деления печени на две половины фактически является левая сагиттальная борозда, так как квадратную и хвостатую доли относят к правой половине печени.
Деление печени на 4 доли по внешним ориентирам предложил в 1884 г. Van Hallev. Оно соответствует Международной анатомической номенклатуре. Однако резекция печени по границам анатомического деления на доли нарушает желчеотток и кровообращение в соседних участках органа. В связи с этим Rex (1888), а затем Cantile (1898) предложили деление печени на доли с учетом расположения сосудов и желчных протоков. Линия, разделяющая печень на две половины, в этом случае проходит по верхней поверхности печени не у места прикрепления серповидной связки, а вправо от нее и распространяется от середины ямки ложа желчного пузыря у переднего края печени к основанию средней печеночной вены у заднего ее края и сзади проецируется на нижнюю полую вену. Плоскость через эту междолевую щель по отношению к нижней поверхности печени находится под углом 55—90°, открытым в стороны левой доли. По этой предположительной бессосудистой плоскости производят иссечение половины печени (гемигепатэктомия). На висцеральной поверхности печени эта линия соответствует левой сагиттальной борозде. Существование бессосудистой зоны подтвердили А. В. Мельников (1922), Martens (1921). В начале 50-х годов нашего столетия с помощью нашивок было доказано, что каждая из 2 долей печени в дальнейшем делится на 2 сегмента: передний и задний (правая доля) и медиальный и латеральный (левая доля) и что артериальные, воротные и желчные ветви соответствуют 4 сегментам (см. рис. 1, а, 1, б). Такое деление считают основным хирурги США.
Согласно классификации Куино, печень делят на 2 половины (правую и левую), 5 секторов и 8 сегментов. В правой половине печени различают латеральный и парамедиальный секторы, в левой— латеральный, парамедиальный и дорсальный секторы. В правый латеральный сектор входят VI и VIII сегменты, в левый латеральный — II сегмент, в левый парамедиальный — III и IV сегменты, в левый дорсальный — I сегмент.
Участок печени, имеющий относительно самостоятельное кровоснабжение, желчный отток, иннервацию и лимфообращение, называют сектором или сегментом. Так называемые бессосудистые щели между этими образованиями являются условными, анастомозы же между желчными протоками в бороздах между долями, сегментами и секторами отсутствуют. Одним из важных моментов в хирургической практике является обнаружение «ножки» фиброзной оболочки печени для каждого сегмента, сектора и доли. Этот участок, в котором ясно прилегают друг к другу ветви воротной вены, печеночной артерии и печеночного протока, имеющие отношение к строго определенному сегменту печени, окружен одной соединительной оболочкой. При пережатии этой «ножки» во время операции или введении в сосуды красящего вещества (раствора метиле-нового синего) цвет соответствующего участка печени изменяется, и таким образом уточняют границу резекции. Доступ к «ножке» обычно осуществляется со стороны ворот печени через малососудистые борозды (портальные щели), являющиеся границами секторов и сегментов. В связи с тем что существуют индивидуальные различия ветвления внутрипеченочных сосудов и желчных протоков, величина, взаиморасположенность, количество сегментов и проекция их на поверхности печени также неодинаковы. Наибольшее практическое применение получила классификация С. Couinand.
Левая половина печени состоит из парамедиального, латерального и дорсального секторов, включающих I, II, III и IV сегменты. Границей между секторами является левая портальная щель. На висцеральной поверхности она начинается у ворот печени, пересекает борозду пупочной вены и, переходя на левую долю печени, делит ее на II и III сегменты. На диафрагмальной поверхности левая портальная щель соответствует межсегментарной борозде, разделяющей III и II сегменты.
Левый парамедиальный сектор включает квадратную и большую часть левой (III и IV сегменты) доли. Граница между ними проходит по борозде пупочной вены. Как видно из данных рис. 2, проекция III сегмента на висцеральную и диафрагмальную поверхности может быть различной, так как плоскость, проходящая через межсегментарную борозду, проходит косо сверху вниз и сзади наперед, обусловливая этим наслаивание задних отделов III сегмента на переднюю часть II сегмента, однако размеры и III, и II сегмента могут быть индивидуально изменчивыми.
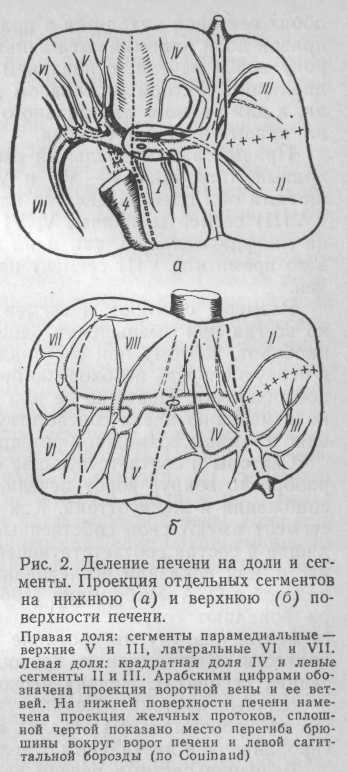
Левый латеральный сектор включает один (II) сегмент и отграничивается в заднем отделе левой доли левой портальной бороздой справа и медиально-задним отделом борозды пупочной вены.
Дорсальный сектор также включает один (I) сегмент и соответствует хвостатой доле. По особенностям желчеоттока и кровообращения дорсальный сектор нельзя отнести к одной из двух долей. Он отделен от соседних сегментов так называемой дорсальной бороздой. В состав ее входят: слева — задний отдел борозды пупочной вены, спереди — борозда ворот печени и справа — борозда нижней полой вены.
Правая половина печени состоит из правого парамедиального и латерального секторов, включающих V, VI, VII и VIII сегменты. Правая портальная щель, делящая правую долю печени на секторы, не совпадает с имеющимися анатомическими образованиями. На диафрагмальной поверхности проекцию ее отыскивают, разделив расстояние от междолевой борозды до правого края печени на 3 части. При этом линия, проведенная через правую крайнюю точку, и будет правой портальной щелью. У переднего края печени эта линия начинается посередине между междолевой бороздой и правым краем печени. Она не подвержена значительным индивидуальным колебаниям. В дорсальной части правая портальная щель оканчивается у места впадения правой печеночной вены в нижнюю полую вену.
Обычно в здоровой печени в области правой портальной щели не бывает сосудистых анастомозов. Последние появляются только при портальной гипертензии (цирроз печени).
Проходящая между правым парамедиальным и латеральным секторами плоскость образует с висцеральной поверхностью печени угол в 30—45°, открытый вправо. «Ножки» фиброзной оболочки обоих секторов находятся в правой портальной щели. Эти секторы правой доли напоминают клинья, обращенные острым краем в сторону ворот печени; основанием их является для правого парамедиального сектора в основном диафрагмальная поверхность печени, а для правого латерального—висцеральная поверхность печени, правый и задний ее края.
Правый парамедиальный сектор включает V и VIII сегменты, правый латеральный — VI и VII сегменты. Межсегментарными щелями оба сектора делятся на передние (V и VI) и задние (VII и VIII) сегменты, причем V, VI и VII сегменты проецируются как на диафрагмальную, так и на висцеральную поверхность печени, в то время как VIII сегмент на висцеральной поверхности не виден.
Размеры секторов и сегментов значительно варьируют, однако всегда при уменьшении одного из них увеличивается другой и наоборот, поэтому при секторальных или сегментарных резекциях в первую очередь необходимо ориентироваться на «ножку» фиброзной оболочки. Пережав ее или введя красящее вещество в сосуд, по изменению цвета соответствующего участка печени устанавливают границы возможной резекции.
Секторы и соответствующие сегменты печени расположены веерообразно вокруг ворот печени, как основного коллектора кровоснабжения и желчеоттока. Как правило, каждая доля, сектор или сегмент имеют свои собственные сосуды и желчные протоки, входящие в состав соответствующей «ножки» фиброзной оболочки, но часто, как показали исследования Г. Е. Островерхова, В. Ф. Забродской и О. А. Умбрумянц (1966), в состав «ножки» одного сектора попадают сосуды и желчные протоки соседнего сектора или сегмента, поэтому лигирование «ножки» одного сегмента может привести к выключению кровообращения или желчеоттока в соседних сегментах. Задача несколько облегчается тем, что сосуды и желчные протоки соседних участков печени обычно располагаются в проксимальных отделах «ножки» у основания и поэтому лигирование ее в дистальном отделе безопасно.
Венозная система печени включает воротную вену и вены печени.
Воротная вена является одним из наиболее крупных венозных стволов. Она имеет длину 6—8 см и диаметр 1 —1,5 см. Воротная вена собирает кровь из всех непарных органов брюшной полости и образуется в большинстве случаев из слияния верхней брыжеечной и селезеночной вен. Кроме того, в нее впадают верхняя панкреато-дуоденальная, предпилорическая, правая и левая желудочные вены, а иногда даже нижняя брыжеечная и средняя ободочная вены. После слияния этих вен позади головки поджелудочной железы и горизонтальной части двенадцатиперстной кишки, обычно на уровне L2 и L1, воротная вена в толще печеночно-дуоденальной связки, располагаясь позади печеночной артерии и протока, подходит к воротам печени. Позади воротной вены находится нижняя полая вена. Их разделяют две плотные мембраны, брюшинный покров и частично хвостатая доля печени.
В воротах печени вена делится на две ветви — широкую правую, вступающую в правую долю, и узкую левую, идущую в поперечном направлении от ворот печени влево и несущую кровь к левой и квадратной долям. В ряде случаев перед вступлением в ткань печени воротная вена делится на 3, а иногда и на 4 ветви. После разделения воротной вены от правой ветви отходят правая парамедиальная и латеральная ветви; V сегмент и частично VIII снабжаются первой ветвью, VI и VII сегменты — второй. Правая долевая поротная вена посылает небольшие веточки к хвостатой доле (I сегмент), о чем необходимо помнить при резекции с рассечением нижнего края междолевой борозды. Ветвь воротной вены, идущая в левую долю печени, состоит из двух отростков — поперечного и передне-заднего. Последний находится в левой сагиттальной борозде и имеет два рога — левый парамедиальный и левый латеральный, идущие к соответствующим секторам. Воротная вена левого парамедиального сектора распределяется в III и IV сегментах. Воротная вена левого латерального сектора (II сегмента) представляет собой сравнительно небольшую, идущую косо кзади и влево к левой треугольной связке ветвь воротной вены. Дорсальный сектор (I сегмент) получает кровоснабжение одновременно из правой и левой воротных вен, однако ветви левой воротной вены в этих случаях являются основными.
Слияние желчных протоков в воротах печени по типу бифуркации установлено у 56 % обследованных, по типу трифуркации в различных вариантах - у 39%, по типу квадрифуркации - у 3%.
Исследованиями с одновременным контрастированием воротной вены, печеночной артерии и желчных протоков установлено, что варианты их формирования наблюдаются только в области ворот печени, а внутрипаренхиматозное взаимоотношение более постоянно (Г. Е. Цай, 1982). Бессосудистая срединная щель между правой и левой частями печени определяется только по ветвям воротной вены, в то время как ветви печеночной артерии и желчные протоки заходят за эту границу и даже анастомозируют между собой.
Вены печени являются составной частью ее венозной системы, которая начинается с центральных вен долек печени. Последние сливаются с центральными венами других долек, образуя поддольковые вены. Из них образуются сборные вены, идущие из различных сегментов печени. Сборные вены, сливаясь, образуют 3 главные вены печени — правую, левую и среднюю (рис. 3).
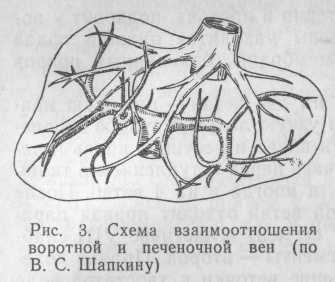
В правую печеночную вену происходит отток крови из VI и VII сегментов, в среднюю — из IV, V и VIII сегментов, а в левую — из II и III сегментов. Отток крови из I сегмента происходит по 1—2 небольшим венам в полную вену у места вхождения ее в печень. Кроме крупной правой печеночной вены, имеются еще 2—4 мелкие вены, по которым оттекает кровь из VI и VII сегментов. Средняя и левая печеночные вены нередко сливаются и впадают в нижнюю полую вену общим стволом.
Особенностью печеночных вен является то, что их стенки фиксированы к печени, поэтому они не спадаются после ранения; кровотечение не останавливается самостоятельно, возможна даже воздушная эмболия.
Варианты образования печеночных вен, по данным С. Couinand (1981), могут быть следующими: отдельная вена IV сегмента, впадающая в место слияния левой и средней печеночных вен (13 %); отдельная вена VIII сегмента, впадающая непосредственно в нижнюю полую вену (3%); две левые печеночные вены — от II и III сегментов (19 %); отток крови из VI сегмента в среднюю печеночную вену (13%); гипертрофия правой нижней печеночной вены, при которой она становится больше правой верхней печеночной вены (11 %).
Артериальная система печени. Источником артериального кровоснабжения печени является чревный ствол, от которого отходит общая печеночная артерия. Последняя идет вдоль правой ножки диафрагмы и на уровне привратниковой части желудка у верхней части двенадцатиперстной кишки делится на следующие ветви: собственную печеночную, правую желудочную и желудочно-дуоденальную.
Собственная печеночная артерия располагается в печеночно-дуоденальной связке/впереди воротной вены и слева от общего печеночного протока. У пожилых людей ствол собственной печеночной артерии иногда удлиняется и извивается, в связи с чем петля ее может заходить на переднюю поверхность общего печеночного протока (И. М. Тельман, 1963). У ворот печени собственная артерия несколько слева от линии деления печени на две доли делится на левую и правую ветви. У 50—60 % больных место деления совпадает с местом слияния печеночных протоков. Число ветвей варьирует от 2 (20 %) до 3—5 (80 %). Место разветвления сосуда особенно тщательно должно быть исследовано при иссечении левой половины печени и квадратной доли. В тех случаях, когда собственная печеночная артерия делится на 3 ветви, средняя снабжает кровью квадратную долю печени (IV сегмент).
По данным С. П. Федорова (1924—1934), лишь у 55 % людей имеется типичное расположение собственной печеночной артерии и ее ветвей, описанное нами выше. У остальных 45 % людей обнаруживаются следующие варианты:
I вариант: от конца собственной печеночной артерии отходят сразу 4 ветви: желудочно-дуоденальная, пилорическая, правая и левая печеночные артерии (20 %);
II вариант: общая печеночная артерия отходит от верхней брыжеечной артерии позади воротной вены, а затем делится на желудочно-дуоденальную и собственную печеночную артерии (5 %);
III вариант: левая печеночная артерия отходит от чревного ствола, а правая печеночная артерия является его продолжением
(10%);
IV вариант: правая печеночная артерия отходит от верхней брыжеечной артерии, а левая — от чревного ствола, от которого отходят желудочно-дуоденальная и правая желудочная артерии (10%).
Немаловажное значение для хирургической практики имеет «аномальное» расположение собственной печеночной артерии. Так, по данным С. П. Федорова (1934), у каждого 5-го, а по данным Schumacher (1928), у каждого 3-го больного во время операции на общем печеночном протоке обнаруживается, что его переднюю поверхность пересекает артериальный ствол, который в одних случаях является печеночной артерией, в других — пузырной. Очень удачна в этом отношении схема Рио-Бранко (рис. 4).
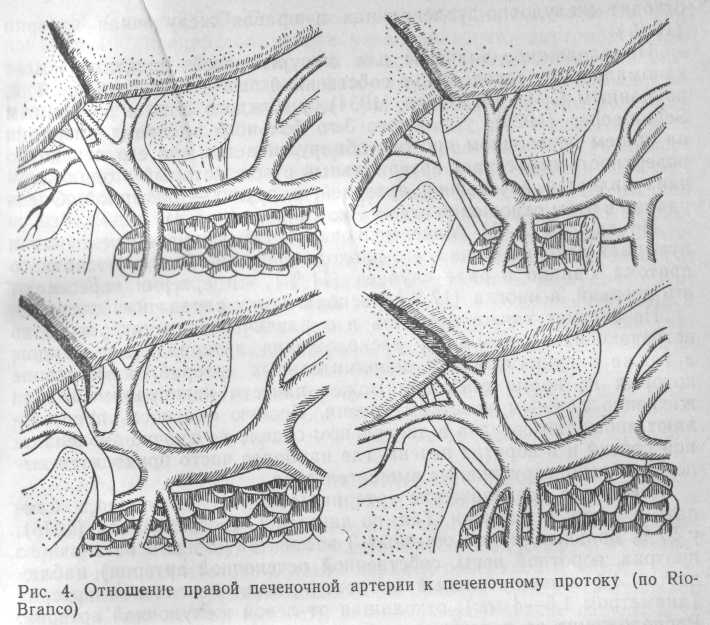
По данным А. Н. Максименкова (1972), правая печеночная и пузырная артерии чаще всего проходят позади общего печеночного протока, однако в ряде случаев (11 %) эти артерии пересекают его спереди, а иногда (17 %) располагаются справа или слева.
Не следует также забывать и о различных, не так уж редко встречающихся аномалиях расположения артериальных сосудов, а также о существовании дополнительных артерий, повреждение которых во время операции может нанести непоправимый вред жизненно важным участкам печени. Особую опасность представляют аномалии сосудов в дистальном отделе печеночно-дуоденальной связки и в воротах печени, где наиболее часто приходится выполнять реконструктивные вмешательства.
Атипичное расположение артериальных стволов можно наблюдать и в воротах печени. Так, по данным Г. А. Михайлова (1976), у 27 % больных, кроме обычных 3 элементов (общего печеночного протока, воротной вены, собственной печеночной артерии) наблюдается 4-й дополнительный элемент — левая печеночная артерия (диаметром 1,5—4 мм), отходящая от левой желудочной артерии. Расположение ее в воротах печени самое левое по отношению к остальным элементам. Эта артерия может питать часть или всю левую долю печени, квадратную долю и часть хвостатой доли. Иногда в воротах печени могут находиться 3 самостоятельные артерии: правая печеночная, исходящая из верхней брыжеечной артерии, левая печеночная, исходящая из левой желудочной артерии, и между ними — ветвь собственной печеночной артерии, идущая к квадратной доле.
Следует помнить, что подобные аномалии, как правило, сочетанные. Они сочетаются как с другими сосудистыми аномалиями, так и с аномалиями желчных протоков.
Внутриорганные печеночные артерии разветвляются вместе с венозными сосудами и печеночными протоками.
До настоящего времени не выяснен вопрос о сосудистых анастомозах между левой и правой долями печени.
Наличие внутрипеченочных артериальных анастомозов между отдельными половинами печени некоторые исследователи отрицают вовсе, другие, наоборот, считают, что они существуют.
И. Н. Ищенко и О. Е. Алексеенко (1964) на основании исследования 100 препаратов печени установили, что внутриорганные ветвления артериальных сосудов не всегда соответствуют внешнему делению печени на 4 доли. Авторы обнаружили мелкие анастомозы вне ткани печени. Однако при рассечении печени по линии половин струйного кровотечения не бывает, что свидетельствует об отсутствии прямых внутриорганных анастомозов и указывает на необходимость обязательного проведения лобэктомии или сегментарной резекции лишь после перевязки магистральных сосудов во избежание некроза паренхимы печени. Внутриорганные анастомозы представляют собой сосуды малого калибра, которых обычно недостаточно для восстановления коллатерального кровообращения. Внешнеорганные анастомозы представлены желудочно-дуоденальной и правой желудочной артериями, отходящими от общей печеночной артерии. При перевязке последней до отхождения указанных выше ветвей коллатеральное кровообращение в печени может восстановиться. В. Ф. Парфентьева (1960) обнаружила анастомозы между собственной артерией печени и добавочными артериями. На этом основании она утверждает, что перевязка собственной печеночной артерии при наличии добавочных артерий печени безопасна.
Лимфатическая система. Существует сеть поверхностных и глубоких лимфатических сосудов печени. Лимфатические сосуды с правой верхней поверхности печени, сливаясь в более крупные стволы у правой треугольной связки, прободают диафрагму и впадают в грудной проток. С левой верхней поверхности печени сосуды проникают в грудную полость в области левой треугольной связки. С нижней поверхности печени лимфатические сосуды идут к воротам печени. Сюда же оттекает лимфа по глубоким сосудам из ткани печени. В воротах печени и вдоль печеночно-дуоденальной связки концентрируется основное количество лимфы и лимфатических узлов. Два лимфатических узла имеют большое значение в хирургии печени. Это постоянный лимфатический узел на левой поверхности пузырной шейки (железа Maskagni), который служит ориентиром при отыскании пузырной артерии, и лимфатический узел, располагающийся в печеночно-дуоденальной связке сразу же над двенадцатиперстной кишкой или на правой боковой поверхности общего желчного протока под правым краем двенадцатиперстной кишки. Этот узел является ориентиром при отыскании дистального конца общего желчного протока при повторных операциях.
Затем лимфоотток идет вдоль воротной вены (сюда поступает лимфа с нижней поверхности печени, головки поджелудочной железы) в аортальные лимфатические узлы, откуда лимфа направляется в грудной проток.
Иннервация печени осуществляется за счет парасимпатической и симпатической частей вегетативной нервной системы. Парасимпатическая иннервация происходит за счет правого блуждающего нерва, симпатическая — за счет веточек чревного сплетения, главным образом правого чревного нерва. Веточки чревного сплетения, оплетая собственную печеночную артерию, образуют печеночное сплетение.
Из правой веточки сплетения, идущей к желчному пузырю, образуется пузырное сплетение. Такие же веточки идут к общему желчному протоку, располагаясь на боковой и задней его поверхностях. Веточки блуждающего нерва вплетаются в указанные сплетения, проходя предварительно через чревное сплетение, и не отличаются от симпатических волокон.
Физиология. Печень является органом, который участвует практически во всех обменных процессах организма. Без печени существование организма невозможно.
Через портальную кровь и лимфатические сосуды из кишечника в печень поступают питательные вещества, витамины и другие компоненты, необходимые для нормальной жизнедеятельности организма. Установлено, что факторы, вызывающие регенерацию паренхимы печени после ее резекции, содержатся в крови, поступающей по воротной вене (Т. Starrl и соавт., 1978). Снабжение печени кислородом происходит за счет артериальной крови. По воротной вене протекает 60—70%, по собственной печеночной артерии — 30—40 % объема крови, проходящей через печень. При флоуметрии 88 здоровых лиц установлено, что кровоток по воротной вене составляет в середнем (889±284) мл/мин (F. Moviyasy и соавт., 1984).
Путем изучения коррозионных препаратов выявлено, что обычно у человека имеются анастомозы между артериями печени и диафрагмальными артериями (В. Reimann и соавт., 1983).
Продукты метаболизма, а также токсические вещества фиксируются в печени и затем выводятся с желчью в кишечник. За 1 сут печень выделяет до 1 л желчи. В норме желчь прозрачная, светло-желтого цвета, чаще слабощелочной реакции. Состоит в основном из воды (97 % объема), желчных солей (1—2 %), билирубина, лецитина, холестерина, жирных кислот и других веществ. Относительная плотность желчи 1,01.
Выделяющаяся в кишечник желчь участвует в эмульгировании пищевых жиров. В подвздошной кишке желчные кислоты вновь всасываются в кровь и через воротную вену возвращаются в печень. При нарушении процесса всасывания в подвздошной кишке желчные кислоты попадают в толстую кишку, при этом угнетается их выделение печенью (С. Owyang и соавт., 1983).
Уровень билирубина в крови и в лимфе грудного протока приблизительно одинаков. После наружного дренирования грудного протока и отведения лимфы вне кровеносного русла уровень билирубина как в крови, так и в лимфе снижается (А. Е. Dumont и соавт., 1961).
Date: 2015-09-18; view: 1682; Нарушение авторских прав