
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Теоретические сведения
|
|
К состояниям, требующим незамедлительного оказания первой помощи, относят травмы (раны, кровотечения, вывихи, переломы, ушибы, растяжения), ожоги, обморожения, электротравмы, отравления, укусы ядовитых насекомых, попадание инородных тел и др.
При оказании первой помощи необходимо соблюдать определенный алгоритм действий:
прекратить действия травмирующих факторов (погасить пламя, отключить источник тока и т.д.);устранить наиболее тяжелое и опасное для жизни состояние (кровотечение, удушье и т.д.);
оказать на месте первую помощь (наложить шину, повязку И т.д.).
Первая помощь при ранениях.
Раной называют механическое повреждение, сопровождающееся нарушением целостности кожных покровов, слизистых оболочек, глубоких тканей.
В зависимости от орудия ранения различают раны резаные, колотые, ушибленные, размозженные, рваные, укушенные, огнестрельные, смешанные. Каждая неоперационная рана рассматривается как инфицированная, т.е. загрязненная микробами.
Ранение, как правило, сопровождается болью, зиянием раны, кровотечением. Исключение могут составлять колотые раны, при которых может отсутствовать зияние и кровотечение. При глубоких ранениях возможны повреждения внутренних органов, нервов, нарушение целостности костей.
Осложнения ранений: кровотечение, травматический шок, инфицирование гноеродными и анаэробными микробами.
Первая помощь при ранении включают остановку кровотечения, обработку краев раны и кожи вокруг нее антисептическим средством, наложение стерильной повязки для защиты раны от вторичной инфекции.
Обработка кожи вокруг раны проводится от ее краев кнаружи. Нельзя исследовать глубину раны пальцем, стержнем, удалять из нее инородные тела или орудие ранения. При обработке краев раны антисептическое средство (йод, спиртовой раствор бриллиантовой зелени и др.) не должно попасть в саму рану, так как это может привести к химическому ожогу. Для перевязки ран используют стерильный перевязочный материал (стерильный бинт в упаковке, стерильные салфетки, индивидуальный перевязочный пакет), который должен быть в аптечке ДОУ. При отсутствии перевязочного материала можно использовать любую чистую хлоп- чатобумажную ткань, предварительно проглаженную горячим утюгом. Если повязка промокает, необходимо подбинтовать ее сверху.
Помимо бинтовой повязки при перевязке ран можно использовать клеевые повязки с применением клеола или коллодия. Кожу вокруг раны сматывают клеолом или коллодием и закрывают растянутой марлей повязку и участок, смазанный клеем.
Во время обработки раны и наложения повязки необходимо постоянно следить за состоянием ребенка. Все манипуляции следует проводить при положении ребенка сиди или лежа.
Первая помощь при кровотечении. Кровотечением называют излитие крови из поврежденного кровеносного сосуда. Интенсивность кровотечения зависит от вида, калибра и числа поврежденных сосудов. Различают артериальное, венозное, капиллярное и паренхиматозное кровотечения.
Артериальное кровотечение возникает при повреждении артерий. Ярко-красная кровь бьет из раны сильной прерывистой струей.
При венозном кровотечении кровь имеет темный цвет и вытекает непрерывной струей из поврежденной вены. Капиллярное кровотечение чаще бывает смешанным, возникает при повреждении мелких вен и артерий.
Паренхиматозное кровотечение возникает при повреждении паренхиматозных органов — печени, легких, селезенки и является очень опасным, так как сосуды этих органов не спадаются.
Кровотечение может возникать сразу после повреждения сосуда (первичное) и через некоторое время после остановки кровотечения (вторичное).
Дети тяжело переносят кровопотерю. Смертельной для ребенка может оказаться быстрая кровопотеря менее 1/3 общей массы крови.
Существует несколько способов остановки кровотечений.
Наложение давящей повязки. На рану накладывается сложенная в несколько раз стерильная марля, на нее слой ваты. Повязка туго закрепляется с помощью бинтования. Применяется при венозных и капиллярных кровотечениях.
Приподнятое положение конечности. Применяется при венозном и капиллярном кровотечении, так как уменьшает кровенаполнение конечностей.
Способы временной остановки артериальных кровотечений.
Пальцевое прижатие главных артерий.
Поврежденную артерию прижимают к близлежащей кости выше места ранения на конечности и туловище (рис. 12).
При повреждении артерий шеи или головы сосуд прижимают ниже места повреждения (рис. 13).
Например, сонную артерию прижимают к поперечным отросткам шейных позвонков или к внутреннему краю грудинно-ключично-сосцевидной мышцы.
Максимальное сгибание или пере разгибание в суставах поврежденной конечно- Рис. 12. Места пальцевого прижатия кровоточащего сосуда. Например, при ранении подключичной артерии обе руки, согнутые
локтях, максимально отводят назад и фиксируют в таком положении с помощью повязки, ремня и др.
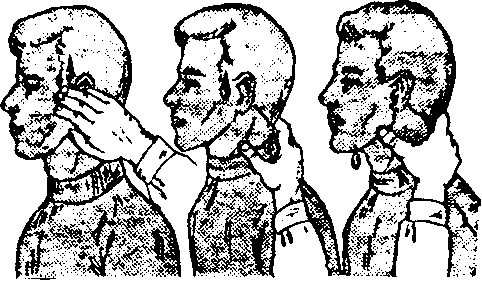

Рис. 13. Остановка кровотечения пальцевым прижатием артериального сосуда при ранениях головы.
Наложение жгута. Для остановки артериального кровотечения при ранении конечности накладывают жгут выше места повреждения. Эта операция весьма травматична, поэтому необходимо соблюдать определенные правила:
жгут накладывают на мягкую подкладку (платок, полотенце) или поверх одежды;
жгут накладывают на приподнятую конечность. Его подводят под место наложения, растягивают (если он резиновый) и накручивают несколько раз, так чтобы витки ложились вплотную один к другому, не защемляя кожу. Первый тур жгута должен быть самым тугим;
правильность наложения жгута проверяют по побледнению кожи конечности, исчезновению периферического пульса на конечности, остановке кровотечения. Нельзя излишне сдавливать ткани конечности жгутом, гак как возможны тяжелые осложнения. При чрезмерно сильной затяжке жгута конечность становится синюшно-багровой;
во избежание омертвении тканей жгут держат на конечности летом не более 1 — 1,5 ч, зимой 1ч;
после наложения жгута конечность укутывают одеялом, теплой одеждой, оставляя при этом жгут на виду;
к жгуту обязательно прикрепляю! записку с указанием точного времени его наложения.
Носовое кровотечение. Может возникнуть при травмах лица и носа, а также при некоторых заболеваниях: болезнях кроветворных органов (анемии, гемофилии, геморрагических диатезах), инфекционных заболеваниях (дифтерии, кори, гриппе и др.).
ребенку необходимо придать полусидячее положение, чтобы он не заглатывал кровь, затекающую в носоглотку. На переносицу кладут холодную примочку, в носовые ходы вводят тампоны из марли, смоченные 3%-ным раствором перекиси водорода. При продолжающемся кровотечении ребенка в полусидячем положении отправляют в больницу.
Техника наложения повязок. Основные правила:
1. во время перевязки надо стоять лицом к ребенку, наблюдая за его состоянием, следя, не причиняет ли манипуляция боль;
2. перевязываемая часть тела должна находиться в правильном физиологическом положении (кроме случаев, когда конечность принимает вынужденное положение), быть неподвижной;
3. направление витков бинта должно быть единым во всех слоях повязки;
4. ширина бинта должна быть равна или немного больше диаметра перевязываемой части тела (узкий бинт может врезаться в тело, слишком широкий — затрудняет манипуляцию);
5. перевязку начинают с более узкого места, постепенно переходя к более широкому;
6. перевязку начинают с наложения кругового витка. При этом кончик бинта должен выступать из-под второго витка. Выступающий кончик подгибают и накрывают следующим витком бинта, фиксируя его таким образом. Заканчивают повязку также круговым витком;
7. при перевязке бинт держат в руке так, чтобы свободный конец составлял прямой угол с рукой, в которой находится рулон бинта;
8. в бинтовании участвуют обе руки: правая разворачивает бинт, левая удерживает повязку и расправляет бинт;
9. каждый оборот бинта должен перекрывать предыдущий на 1/2 или 2/3 его ширины. Рулон бинта должен «кататься» по поверхности тела, не отходя от него.
Основные типы повязок. В зависимости от используемого для повязки материала различают повязки бинтовые, трубчатые, косыночные, гипсовые.
Бинтовые повязки. Основная наиболее простая битовая повязка — круговая. Обороты бита ложатся один на другой.
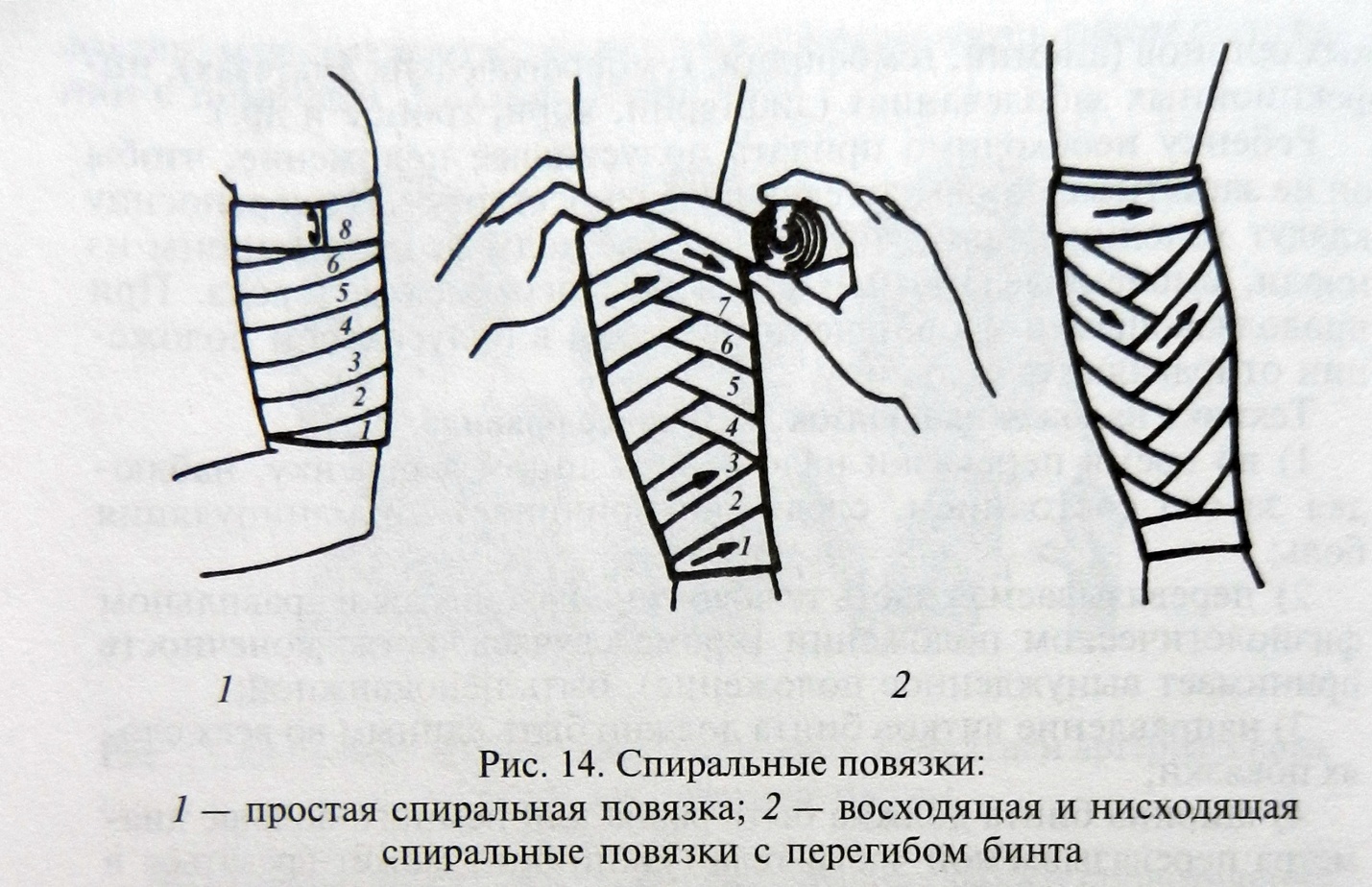
Спиральная повязка (рис. 14). Начинается с 2—3 круговых туров бинта, затем ходы бинта идут в косом направлении, частично перекрывая предыдущий виток.Рис. 14. Спиральные повязки:
— простая спиральная повязка; 2 — восходящая и нисходящая спиральные повязки с перегибом бинта.
 Рис. 15. Крестообразная повязка
Рис. 15. Крестообразная повязка
|
Повязки на различные части тела. Для бинтования головы удобна повязка, называемая чепец (рис. 16). Для наложения повязки требуется лента из бинта длиной около 1 м Середину ленты помещают на область темени, концы спускают вертикально вниз впереди ушей. Ребенок или помощник удерживает их в натянутом состоянии. Вокруг головы делается круговой виток, закрепляющий перекинутую ленту. При следующем витке делается петля вокруг свободного конца, бинт направляется на затылок, переходит на другую сторону головы и т.д., смещая бинт при каждом витке, полностью закрывают поверхность головы. Свободные концы завязывают под подбородком.
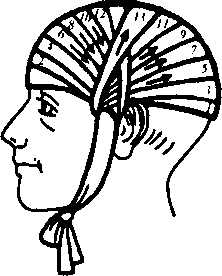

Рис. 16. Повязка «чепец»
 Повязка
Повязка  на глаз (рис. 17). При наложении повязки на правый глаз витки делают слева направо, бинт держат в правой руке. На левый глаз повязку накладывают справа налево. Витки повязки проходят над ухом со здоровой стороны и под ухом на стороне поврежденного глаза, постепенно закрывая его.
на глаз (рис. 17). При наложении повязки на правый глаз витки делают слева направо, бинт держат в правой руке. На левый глаз повязку накладывают справа налево. Витки повязки проходят над ухом со здоровой стороны и под ухом на стороне поврежденного глаза, постепенно закрывая его.
Повязка восьмиобразная на затылок и шею (рис. 18). Накладывается круговой виток вокруг головы, бинт проводится над ухом и косо спускается на шею, проходит под подбородком и косо поднимается вверх по затылку к ушной раковине на противоположной стороне.
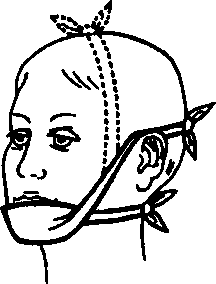
Повязка пращевидная на нос и подбородок (рис. 19). Для повязки берется отрезок бинта, концевые части разрезаются пополам. Срединный участок накладывается на нос или подбородок.

Повязка на палец (рис. 20). Начинается на пальце, затем бинт проводится на тыльную поверхность кисти, на запястье делается фиксирующий виток, после чего бинт возвращается на палец. Используется техника спиральной повязки. Закрепляется повязка на запястье.

 Рис. 18. Восьми образная повязка на затылок и шею
Рис. 18. Восьми образная повязка на затылок и шею
|
/ 2
Рис. 19. Пращевидная повязка:
1 — на нос; 2 на подбородок
Повязки на грудь и живот. Спиральная повязка на грудь (рис. 22) - «портупея». Кусок бита длиной около 1 м кладут на область (срединой) ключицы так, чтобы один конец висел на спине, другой на груди. Накладывают спиральную повязку снизу вверх, обвивая всю грудную клетку до подмышечных впадин. Свободно свисающую часть бита перекидывают через плечо поверх повязки и связывают с концом, висящим на спине.
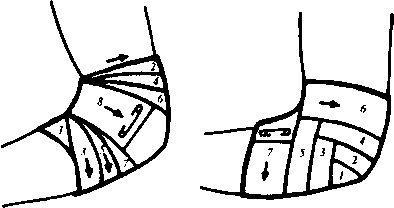
Рис. 21. Черепицеобразная повязка на локоть: 1 — сходящаяся; 2 — расходящаяся
Живот бинтуется спиральной повязкой снизу вверх.
Косыночные повязки. Для их выполнения чаще всего используется треугольный платок-косынка. Косыночные повязки быстро накладываются и просты в выполнении. Примеры косыночных повязок представлены на рис. 23, 24.
Первая помощь при травмах. Ушибы характеризуются повреждением подкожной клетчатки, других мягких тканей, мелких сосудов, в результате чего появляются кровоизлияния. Признаки ушиба: боль, припухлость, кровоподтеки, которые появляются на 2—
день после ушиба, незначительные нарушения функций.
 При оказании первой помощи накладывают давящую повязку, холод на место ушиба. Пострадавшей части тела придают возвышенное положение. При сильных ушибах требуются покой и иммобилизация (обездвиживание) поврежденной конечности, консультация специалиста для уточнения диагноза. Со 2—3-го дня для лучшего рассасывания кровоподтека применяют тепловые процедуры.
При оказании первой помощи накладывают давящую повязку, холод на место ушиба. Пострадавшей части тела придают возвышенное положение. При сильных ушибах требуются покой и иммобилизация (обездвиживание) поврежденной конечности, консультация специалиста для уточнения диагноза. Со 2—3-го дня для лучшего рассасывания кровоподтека применяют тепловые процедуры.
(Рис. 22. Спиральная повязка на грудь).
Нарушения связочного аппарата.
Ушиб, растяжение или разрыв связок чаще всего наблюдаются в области голеностопного сустава в результате резкого движения. Характерны боль (особенно в месте прикрепления связок), ограничение функции конечности. Первую помощь необходимо оказать как можно скорее. На место растяжения накладывают укрепляющую повязку, холод, конечности придают возвышенное положение, обеспечивают покой и неподвижность. После оказания первой помощи надо обратиться к врачу-травматологу для уточнения диагноза и оказания дополнительной помощи.
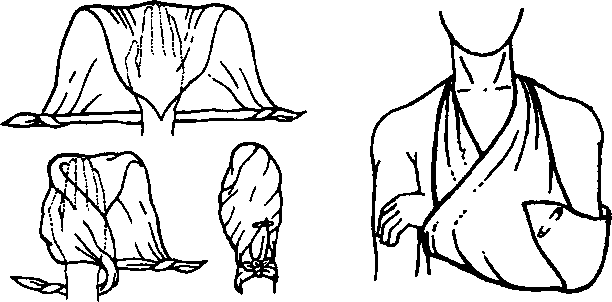 Рис. 23. Косыночная повязка на кисть
Рис. 23. Косыночная повязка на кисть
|
Переломы. Переломом называют частичное или полное нарушение целостности кости. Перелом может быть закрытым или открытым.
При закрытом переломе нет нарушения кожного покрова. В области повреждения возникает боль, возможно изменение конфигурации конечности, нарушение функции. При ощупывании может отмечаться хруст и патологическая подвижность в месте перелома.
При открытом переломе нарушается целостность кожи, образуется рана, в которой могут быть видны части поврежденной кости. Возможно укорачивание конечности, функции нарушены. Наличие раны может привести к проникновению инфекции и возникновению гнойных осложнений (флегмона, остеомиелит, заражение крови).
У детей дошкольного возраста чаще встречаются под надкостничные переломы (типа «зеленой веточки»), при которых надкостница сохраняет свою целостность и удерживает кость, и вколоченные переломы, когда одна часть кости вклинивается в другую.
Для осмотра ребенка раздевают. При этом сначала снимают одежду со здоровой, а затем с больной конечности. Узкую одежду и обувь на больной конечности разрезают.
При открытом переломе прежде всего останавливают кровотечение и накладывают асептическую повязку. После этого производят иммобилизацию сломанной конечности путем наложения шины. Иммобилизация является важнейшим средством профилактики травматического шока и предупреждает дополнительное повреждение мягких тканей.
Правила наложения шин:
1. шина накладывается поверх одежды больного или поверх мягкой прокладки (вата, полотенце и др.). Она не должна соприкасаться с кожей;
2. конфигурацию шины моделируют по здоровой конечности;
3. шина должна перекрывать два соседних с переломом сустава, а в случае перелома бедренной и плечевой костей — три;
4. шины лучше накладывать по боковой поверхности конечности;
5. шину тщательно прибинтовывают, чтобы она не могла сместиться;
6. концы пальцев руки и стопы оставляют свободными от повязки для контроля кровообращения в конечности.
В случае отсутствия стандартных шин (шины Крамера, Дитерихса) используют подручные средства (проволоку, дощечки, твердый картон и др.) либо поврежденную конечность прибинтовывают к туловищу или здоровой ноге (рис. 25).
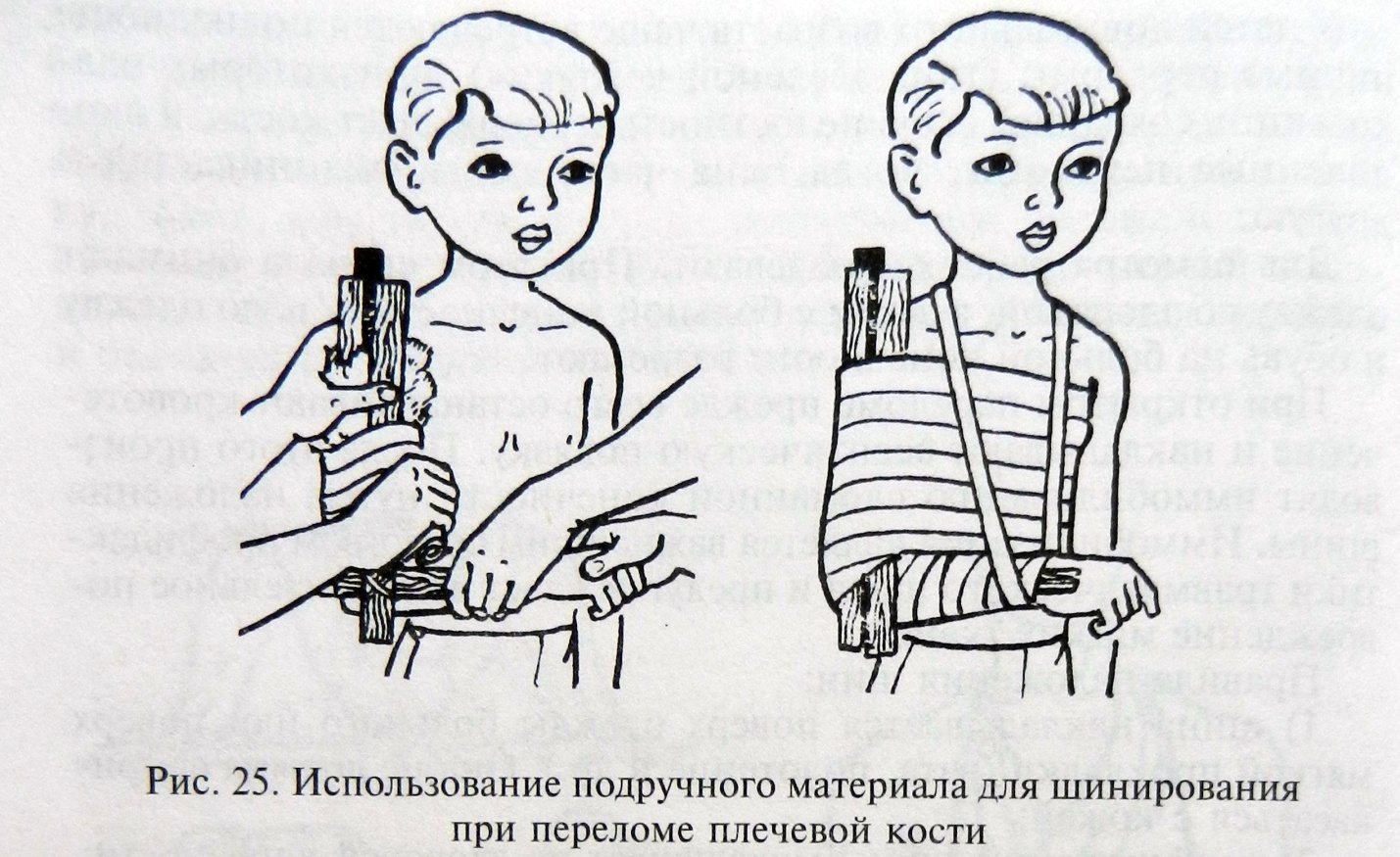
При переломе ключицы фиксируют руку так, чтобы плечевой сустав оставался неподвижным. Для этого прибинтовывают руку, согнутую в локтевом суставе, к туловищу или подвязывают ее на косынке.
При переломе ребер, относительно редком виде переломов у детей, характерны боли в месте перелома, усиливающиеся при дыхании, кашле. Больная часть грудной клетки отстает при дыхании. Помощь заключается и тугом бинтовании грудной клетки широким битом или полотенцем для уменьшения ее подвижности. Необходимо доставить ребенка в лечебное учреждение.
При переломе позвоночника или подозрении на нею необходимо соблюдать исключительную осторожность, гак как в результате перелома возможны повреждения спинною мозга и ею корешков.
Рис. 25. Использование подручного материала для шинирования при переломе плечевой кости
Необходимо зафиксировать голову и туловище ребенка в том положении, в каком они находятся. Для этого голову и туловище обкладывают свернутыми полотенцами, одеялами, прижимают их тяжелыми предметами. Под шею, не перемещая головы, подводят тонкую подушку или свернутое небольшое полотенце для того, чтобы сохранить шейный изгиб позвоночника. При необходимости самостоятельной перевозки ребенка его надо осторожно переместить на жесткий щит и привязать к нему в положении на спине с помощью ремней, веревок, лент.
При переломе таза больные занимают вынужденное положение — позу лягушки: ноги разведены и согнуты в тазобедренных и коленных суставах. Характерен симптом «прилипшей пятки» — невозможность поднять выпрямленную ногу. При оказании первой помощи для обеспечения неподвижности костных отломков больного располагают на спине с разведенными и слегка согнутыми в коленях ногами (рис. 26). Под колени подкладывает- ся небольшой валик. При транспортировке ребенка фиксируют ремнями. При перекладывании больного и других манипуляциях должны участвовать не менее четырех человек.
Это повреждение чаще всего осложняется развитием шока, поэтому пострадавшего необходимо как можно быстрее доставить в лечебное учреждение.
Вывихи суставов. Вывихом называют нарушение взаимоположения концов костей, входящих в один сустав. Вывих может возникнуть в результате сильного удара, травмы. Смещение костей может привести к разрыву суставной сумки. У маленьких детей чаше наблюдаются не разрывы, а растяжения суставной сумки, что
 способствует формированию привычного вывиха. (Рис 26. положение ребенка с переломом таза при транспортировке).
способствует формированию привычного вывиха. (Рис 26. положение ребенка с переломом таза при транспортировке).
Для вывиха характерны боль в области сустава, вынужденное положение конечности, нарушение конфигурации и подвижности сустава. Вывих может сопровождаться отрывом кусочка костной ткани, т.е. переломом.
При вывихе необходимо обеспечить неподвижность поврежденной конечности. Для предотвращения развития отека и уменьшения боли на поврежденный сустав накладывается холод. Ребенка как можно быстрее доставляют в лечебное учреждение.
Сотрясение мозга. При ударе головой возможно сотрясение мозга. Оно может сопровождаться кратковременной потерей сознания, бледностью кожи, головокружением, головной болью, тошнотой, рвотой, возникновением горизонтального нистагма (подергивание глазных яблок по горизонтальной линии при взгляде в сторону), разной величиной зрачков, кратковременной потерей памяти.
Первая помощь заключается в создании покоя. Ребенка укладывают с приподнятым положением головной части, при этом голову осторожно поворачивают на бок. Если ребенок в бессознательном состоянии, ему приоткрывают рот, вытаскивают язык и удерживают его в таком положении, чтобы он не привел к удушью и рвотные массы не попали в дыхательные пути. На место ушиба ребенку прикладывают пузырь со льдом. Ребенок с сотрясением головного мозга должен быть госпитализирован. При транспортировке обязательно придерживают голову ребенка.
Ожоги. В зависимости от природы повреждающего фактора ожоги делятся на термические, химические, электроожоги, радиационные ожоги. Термические ожоги возникают при воздействии высокой температуры (горящая одежда, кипяток, прикосновение к раскаленному предмету) на кожу ребенка.
Возникновение химических ожогов возможно при неосторожном обращении ребенка с кислотами (серная, соляная кислоты, уксусная эссенция) и щелочами (каустическая сода),
Электроожог и сопровождают электро гравмы.
В зависимости от глубины повреждений различают четыре степени тяжести ожогов.
I степень. Повреждаются поверхностные слои кожи, происходит местное расширение сосудов в области ожога. Характеризуется болью, покраснением, отеком кожи, местным повышением температуры. Через несколько дней наступает выздоровление.
II степень. Повреждаются более глубокие слои кожи, образуются ненапряженные пузыри, наполненные жидкостью. При правильно оказанной помощи заживление происходит без образования рубцов.
III степень. Наступает омертвление всех слоев кожи. Пузыри резко напряжены, легко лопаются. Ожоги этой степени тяжести, как правило, наблюдаются при воздействии пламени, раскаленных предметов, кипящего масла. Раны заживают грубыми рубцами.
IV степень. Происходит омертвление не только кожи, но и подлежащих тканей.
Истинную глубину поражения можно определить только через некоторое время после получения травмы.
Термические ожоги. Прежде всего необходимо прекратить действие термического фактора (погасить пламя, обливая водой, накрывая плотной несинтетической тканью и т.д.), снять тлеющую одежду. При этом не следует отдирать прилипшие остатки одежды, смывать их химическими растворами, так как это усилит травму.
При ожогах I и II степени небольшой площади обожженную поверхность охлаждают струей холодной воды в течение 10—15 мин, после чего на ожоговую поверхность накладывают повязку, смоченную одеколоном, спиртом, водкой. Эти вещества оказывают обезболивающее и дубящее действие, предотвращают появление пузырей. При большой площади ожога следует немедленно обратиться в лечебное учреждение.
При ожогах III и IV степени на поврежденную область накладывают асептическую повязку. Если у ребенка обожжены кисти и стопы, пальцы разделяют прокладками ткани или марли. Как можно быстрее доставляют пострадавшего в лечебное учреждение.
Если повреждена обширная часть поверхности тела, ребенка завертывают в чистую проглаженную простыню, укутывают и так доставляют в лечебное учреждение. Серьезным осложнением обширного ожога является ожоговый шок. Он развивается при площади ожога около 10% (ладонь ребенка составляет 1% поверхности тела). При этом у ребенка кружится голова, кожа бледнеет, становится холодной и влажной, дыхание поверхностное и учащенное, пульс слабый и частый, ребенок плохо реагирует на окружающее.
Наиболее доступное средство борьбы с шоком — обильное питье (горячий чай, солевой раствор: на I л воды I столовая ложка
поваренной соли и I чайная ложка питьевой соды). Необходимо дать обезболивающее.
При оказании первой помощи нельзя вскрывать пузыри, накладывать мазевые и масляные повязки, прикладывать к ожогу дед, накладывать на раневую поверхность ватную повязку.
Химические ожоги. Характер помощи зависит от вида химического вещества, вызвавшего ожог.
При ожогах кислотами пораженную поверхность обильно промывают проточной водой в течение 10—15 мин, затем слабым раствором питьевой соды (1 столовая ложка на стакан воды) или мыльной водой.
При ожогах едкими щелочами после промывания большим количеством воды в течение 10—15 мин поверхность орошают слабым раствором лимонной или уксусной кислоты (1 —2%-ной). При обширных ожогах ребенка ставят по душ. Ожог негашеной известью обмывать водой нельзя.
Электротравмы. Поражение электрическим током происходит чаше всего из-за неисправности электроприборов, нарушений техники безопасности и безнадзорности детей.
По пути хода электротока возникают повреждения во многих органах и тканях. Развиваются общие и местные явления: обморок, мышечные судороги, нарушения со стороны нервной системы, дыхания, сердечной деятельности. Электроожог возникает не только в месте непосредственного контакта с током. Возможны три вида ожога: знаки тока, контактные ожоги, термические ожоги. Ожоги могут повреждать все мягкие ткани и кости. Их площадь и глубина зависят от величины напряжения. При тяжелом поражении может наступить мгновенная смерть.
Необходимо отключить ребенка от электрической сети, соблюдая при этом технику безопасности. Если ребенок в сознании и не предъявляет жалоб, его следует сразу же доставить в больницу, так как действие тока может проявиться спустя некоторое время. Перед этим на места электроожогов накладывают стерильную повязку. При отсутствии признаков жизни немедленно приступают к искусственному дыханию и непрямому массажу сердца. После восстановления дыхания и сердцебиения согревают ребенка и доставляют в больницу.
Солнечный и тепловой удар. Солнечный удар возможен при длительном пребывании детей с раскрытой головой под прямыми солнечными лучами.
Появляются покраснение кожи лица и шеи, головная боль, тошнота, рвота, поверхностное дыхание. Возможны потеря сознания и судороги.Тепловой удар наступает в следствии нарушения теплорегуля- ции при нерациональном подборе одежды без учета температуры окружающей среды. У ребенка развивается слабость, повышается температура до 39—40°, учащаются пульс, дыхание. Возможны тошнота, рвота, судороги и потеря сознания. Помощь такая же, как при солнечном ударе.
Ребенка переносят в тень, снимают стесняющую одежду, укладывают с возвышенным положением головы, дают обильное питье. Лицо и грудь обтирают холодной водой, на голову кладут холодную грелку или пузырь со льдом (через прокладку). При потере сознания дают нюхать ватку, смоченную нашатырным спиртом. Ребенка необходимо доставить в лечебное учреждение.
Отморожение. Это повреждение, вызванное действием низкой температуры. Под воздействием холода происходит резкое сужение просвета кровеносных сосудов, в связи с чем уменьшается приток крови к тканям и нарушается их питание. Чаще всего дети отмораживают открытые части тела (щеки, нос, уши), а также пальцы ног и рук. Отморожению способствует тесная одежда и обувь.
Различают четыре степени отморожения.
I степень — развивается после кратковременного действия холода. Кожа багрово-красного цвета или синюшняя, конечности холодные, пораженные ткани отечны.
II степень — на поверхности кожи возникают пузыри с прозрачным или кровянистым содержимым, возникает боль.
III степень — омертвение всех слоев кожи, пузыри содержат темно-красную жидкость, периферические сосуды не пульсируют, пострадавший испытывает сильную боль. При обширных отморожениях общее состояние может быть тяжелым.
IV степень — омертвение кожи, подлежащих тканей, костей. Общее состояние тяжелое.
Первая помощь при отморожении заключается в немедленном согревании ребенка и восстановлении кровообращения в отмороженной части тела. Отмороженные руки и ноги отогревают в теплой воде, погружая их в тазик с водой (t= 20 °С) и проводят легкий массаж. Массировать начинают с пальцев. Необходимо заставить ребенка активно двигать пальцами для восстановления кровообращения. Постепенно в течение 20—30 мин температуру воды доводят до 37 °С.
При полном отогревании появляется боль, кожа становится розовой. Поврежденное место осторожно осушают промокательными движениями, протирают спиртом и накладывают стерильную сухую повязку, тепло укутывают.
Открытые части тела (щеки, нос, уши) отогревают на улице растиранием чистой рукой, а затем в теплом помещении. Поврежденные части протирают спиртом, одеколоном и накладывают сухую повязку с достаточным количеством ваты.
Использование для растирания снега, льда недопустимо.
Во всех случаях пострадавшему дают горячий чай, молоко.
Инородное тело в дыхательных путях. Попадание инородного тела в дыхательные пути встречается достаточно часто. Это могут быть кусочки пищи, рыбные кости, семена арбуза, подсолнуха и др. Среди инородных тел неорганического происхождения чаше других встречаются мелкие детали игрушек, конструкторов, булавки, зубы, части авторучек.
В зависимости от формы, величины, характера инородные тела могут задерживаться в различных отделах дыхательных путей. Наиболее часто наблюдаются инородные тела в гортани.
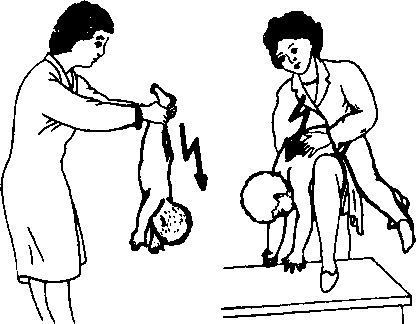
Рис. 27. Удаление инородного тела из дыхательных путей:
/ — ребенок до I года; 2 -- ребенок старше I года
При попадании инородного тела в дыхательные пути у ребенка на фоне здоровья внезапно появляются сильный приступообразный кашель, развивается удушье, синюшность кожи лица, резко затрудняется дыхание с втяжением податливых мост грудной клетки, голос становится охриплым. Попадание крупных инородных тел может привести к смерти ребенка вследствие удушья. Мягкие инородные тела во время вдоха могут попасть в нижележащие отделы дыхательных путей и вызвать в дальнейшем воспаление.
Для оказания первой помощи ребенка раннего возраста крепко удерживая за ноги, встряхивают несколько раз (рис. 27, /). Кроме того, можно применить прием, показанный на рис. 27, 2. Ребенка кладут на руку лицом вниз, голову опускают ниже его туловища. Ладонью свободной руки наносят 4—5 ударов между лопатками. Ребенка более старшего возраста укладывают животом на согнутое колено, низко опускают его голову, постукивая рукой между лопатками.
Приступать к искусственному дыханию можно только при свободных дыхательных путях.
При попадании инородного тела в дыхательные пути, а также при малейшем подозрении на это ребенка необходимо срочно доставить в лечебное учреждение.
Инородное тело в желудке и кишечнике. При проглатывании инородного тела оно может свободно пройти по всему желудочно- кишечному тракту и выделиться при дефекации или вызвать непроходимость кишечника. Остроконечные предметы (игла, гвоздь, кнопки) могут внедриться в стенку внутреннего органа. Поэтому необходимо срочно направить ребенка в больницу.
Инородное тело в ухе, носу. Для удаления инородного тела (мелкие предметы, насекомые) из уха в него вливают половину чайной ложки водки, глицерина, подогретого растительного масла. После этого ребенка укладывают на бок больным ухом вниз. Инородное тело или насекомое вместе с жидкостью удаляется из уха. Если этого не произошло, ребенка направляют к врачу.
Для удаления инородного тела из носовых ходов закрывают одну ноздрю и просят ребенка высморкаться или вызывают у него чихательный рефлекс, раздражая слизистую носа. Если инородное тело осталось, то его удаление производит врач.
Понятие о реанимации. Слово «реанимация» означает «оживление». Реанимация должна начинаться не позднее 3—4 мин после установления терминального состояния (клинической смерти): резкое изменение окраски кожи, отсутствие сердечных сокращений, отсутствие пульса на крупных артериях (сонной, бедренной). остановка дыхания, расширение зрачка, отсутствие его реакции на свет.
Мероприятия по реанимации включают в себя искусственное дыхание (ИВЛ) и непрямой массаж сердца (НМС).
Искусственная вентиляция легких необходима для поддержания газообмена в организме. Ребенка укладывают на спину, поворачивают голову набок, расстегивают одежду, стесняющую дыхание. С помощью пальца, обернутого салфеткой, удаляют из полости носоглотки рвотные массы, слизь и др. При необходимости фиксируют язык.

 Для обеспечения свободной проходимости дыхательных путей голову больного максимально запрокидывают назад, подложив под лопатки и шею валик из свернутой одежды или руку. Вторую руку кладут на лоб, проводят ИВЛ. Наиболее простым методом искусственного дыхания является способ «изо рта в рот» и «изо рта в нос». При ИВЛ первым способом на рот пострадавшего накладывают салфетку, носовой платок, нос зажимают первым и вторым пальцами и после глубокого вдоха плотно прижимают свой рот ко рту ребенка и вдувают воздух.
Для обеспечения свободной проходимости дыхательных путей голову больного максимально запрокидывают назад, подложив под лопатки и шею валик из свернутой одежды или руку. Вторую руку кладут на лоб, проводят ИВЛ. Наиболее простым методом искусственного дыхания является способ «изо рта в рот» и «изо рта в нос». При ИВЛ первым способом на рот пострадавшего накладывают салфетку, носовой платок, нос зажимают первым и вторым пальцами и после глубокого вдоха плотно прижимают свой рот ко рту ребенка и вдувают воздух.
При правильно произведенной манипуляции грудная клетка приподнимается. Выдох происходит пассивно вследствие эластичности грудной клетки ребенка.
При способе «изо рта в нос» воздух вдувают через носовые ходы. У детей первого года жизни можно одновременно захватывать и рот, и носовые ходы.
Частота ИВЛ должна быть не менее 40 вдуваний в 1 мин у новорожденных и 20—24 у детей более старшего возраста. 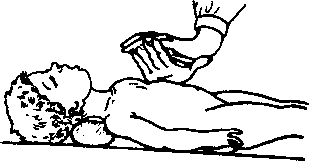
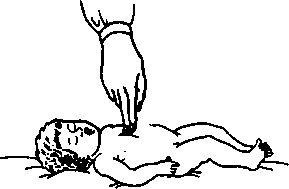
Наружный массаж сердца. Для проведения наружного массажа сердца ребенок также должен лежать на ровной жесткой плоскости на спине.
Оказывающий помощь (рис. 28) становится сбоку от ребенка и кладет ладонь одной руки на нижнюю треть грудины так, чтобы ладонь была перпендикулярна оси грудины. Ладонной поверхностью другой руки перпендикулярно надавливают на грудину, чтобы она прогибалась по направлению к позвоночнику на 3—4 см. При этом сердце сдавливается между грудиной и позвоночником, и кровь поступает в сосуды. У новорожденных и детей первого года жизни массаж сердца проводится двумя пальцами или одной рукой. Частота надавливаний на грудную клетку у новорожденных и грудных детей 100—200 раз в 1 мин. При этом смещение грудины должно быть в пределах 1,5—2 см. должен лежать на ровной жесткой поверхности на спине.
Искусственное дыхание должно чередоваться с непрямым массажем сердца. При этом следует помнить, что на одно дыхательное движение приходится 4—5 сердечных сокращений.
Начинать реанимационные мероприятия следует с ИВЛ: делают 4—5 дыхательных движений, после этого проводят 4—5 воздействий на сердце (НМС), а затем вновь 2 искусственных дыханий (ИВЛ).
Таким образом, схема реанимации выглядит следующим образом:
Начало реанимации => ИВЛ — НМС — ИВЛ — НМС — ИВЛ и т.д.
4—5 4—5 2 4—5 2
Проведение реанимационных мер позволяет сохранить кровоснабжение мозга до прибытия специалистов.
Date: 2015-07-02; view: 2437; Нарушение авторских прав