
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Показания для внутриматочной спирали
|
|
Билет № 1.
Ответы на вопрос 1.
Медицинская деонтология — совокупность этических норм выполнения медицинскими работниками своих профессиональных обязанностей. В деонтологии рассматривают преимущественно нормы взаимоотношений с больным, в то время как медицинская этика посвящена изучению более широкого круга проблем (взаимоотношение с больным, медицинских работников между собой, с родственниками больного, со здоровыми людьми).
Деонтологические нормы, которыми должен руководствоваться в своей работе врач акушер-гинеколог, перечислены ниже.
• Независимость: больная имеет право поступать в соответствии с собственными принципами.
• Действие во благо: все свои усилия врач должен направлять на пользу больной.
• Соблюдение тайны: врач обязан сохранять в тайне все сведения, касающиеся больной (врачебная тайна может быть нарушена только по соглашению с больной или по решению суда).
• Согласие: все диагностические и лечебные мероприятия проводят только с согласия больной.
• Знание: врач, прежде чем получить согласие на процедуру, должен ознакомить больную с сутью и целью этой процедуры, с пользой и риском от её проведения и возможной альтернативой.
• Доверие — основа взаимоотношений врача и больной.
• Справедливость: больная имеет право получить то, что ей принадлежит.
Современные правила медицинской этики перечислены ниже.
• Работа в отделении или в стационаре должна быть строго дисциплинирована. Следует соблюдать субординацию, т.е. служебное подчинение младшего по должности старшему.
• Медицинский работник в отношении с больными должен быть корректным, внимательным, не допускать панибратства.
• Врач должен быть специалистом высокой квалификации.
• Нельзя критиковать или давать оценку действиям коллеги в присутствии больного.
• Врач обязан советоваться при постановке диагноза, определении показаний, противопоказаний и выборе метода операции, а также при возникновении непредвиденных ситуаций и технических сложностей во время проводимых манипуляций.
• Взаимоотношения со средним и младшим медицинским персоналом должны быть демократичными.
• Тактику врача, его поведение следует планировать в зависимости от характера больного, уровня его культуры, тяжести заболевания, особенностей психики.
• Врач в отношении с родственниками больного должен быть вежлив, соблюдать врачебную тайну. При наличии осложнений допустим корректный разговор с ближайшими родственниками.
Законодательные акты охраны материнства и детства в Республике Казахстан:
Приказ Министра здравоохранения Республики Казахстан от 7 мая 2010 года № 325 Об утверждении Инструкции по совершенствованию регионализации перинатальной помощи в Республике Казахстан
Приказ Министерства здравоохранения от 19.12.2007 N 742
"О ДЕЯТЕЛЬНОСТИ ОРГАНИЗАЦИЙ ОХРАНЫ МАТЕРИНСТВА И ДЕТСТВА В РЕСПУБЛИКЕ КАЗАХСТАН"
Показания Агентства по делам здравоохранения от 24.07.2001 N 687 "МЕДИЦИНСКИЕ ПОКАЗАНИЯ К ИСКУССТВЕННОМУ ПРЕРЫВАНИЮ БЕРЕМЕННОСТИ"
Инструкция Агентства по делам здравоохранения от 27.07.2001 N 695 "ИНСТРУКЦИЯ ПО ПРОФИЛАКТИКЕ ГОНОРЕИ И БЛЕНОРЕИ У НОВОРОЖДЕННЫХ, ВРОЖДЕННОГО СИФИЛИСА И ВЕДЕНИЯ НОВОРОЖДЕННЫХ С ВРОЖДЕННЫМ СИФИЛИСОМ ИЛИ РИСКОМ ЗАРАЖЕНИЯ ВНУТРИУТРОБНОЙ ИНФЕКЦИЕЙ" (Внесены изменения - документ в стадии обработки)
Приказ Министра здравоохранения Республики Казахстан от 30 марта 2011 года № 162 О внесении изменений и дополнений в приказ и.о.Министра здравоохранения Республики Казахстан от 30 октября 2009 г №627 «Об утверждении Правил проведения вспомогательных репродуктивных методов и технологии»
Приказ Министра здравоохранения Республики Казахстан от 2 декабря 2011 года № 869 О внесении дополнений в приказ Министра здравоохранения Республики Казахстан от 7 апреля 2010 года «239 «Об утверждении протоколов диагностики и лечения»
Приказ Министра здравоохранения Республики Казахстан от 28 февраля 2012 года № 127 О совершенствовании детской онкогематологической службы в Республике Казахстан
Приказ Министра здравоохранения Республики Казахстан от 31 марта 2011 года № 164 О мерах по совершенствованию медицинской помощи в области охраны материнства и детства
Приказ Министра здравоохранения Республики Казахстан от 19 марта 2012 года № 183 Об утверждении «Дорожной карты» по организации пренатального скрининга в Республики Казахстан
Приказ Министра здравоохранения Республики Казахстан от 6 мая 2012 года № 267 О создании республиканских центров координации внедрения интегрированного ведения детских болезней, эффективной перинатальной помощи
Приказ и.о. Министра здравоохранения Республики Казахстан от 7 июля 2010 года № 498 Об утверждении Правил оказания стационарной помощи в медицинских организациях по охране здоровья матери и ребенка
Приказ и.о. Министра здравоохранения Республики Казахстан от 12 августа 2011 года № 536 Об утверждении «Дорожной карты» по организации хирургической помощи новорожденным в Республике Казахстан
Приказ Министра здравоохранения Республики Казахстан от 1 сентября 2010 года № 691 Об утверждении алгоритмов действий неотложных состояниях
Ответ 2. Гестационная трофобластическая болезнь. Пузырный занос.
Ответ 3. Преэклампсия тяжелой степени. Тактика ведения: Магнезиальная терапия. Родоразрешение на фоне стабилизации состояния проводится в течение 24-48 часов.
Билет № 2.
Ответ 1. Согласно закону РК «Об охране здоровья граждан» Глава 3, статьи 12 и 13.
Статья 12. Право беременных женщин и матерей на охрану здоровья
1. Материнство охраняется и поощряется государством.
2. Беременные женщины имеют право на бесплатные консультацию, обследование, лечение и диспансерное наблюдение в рамках гарантированного объема бесплатной медицинской помощи по сохранению беременности и рождению ребенка вне зависимости от места проживания в момент обращения за медицинской помощью.
Беременные женщины обеспечиваются лекарственными средствами бесплатно для лечения отдельных видов заболеваний на амбулаторном уровне, влияющих на репродуктивное здоровье и здоровье ребенка, в порядке, установленном Правительством Республики Казахстан.
3. Женщина имеет право решать вопрос о материнстве и в целях планирования семьи и охраны своего здоровья - свободного выбора современных методов предупреждения нежелательной беременности.
4. Охрана материнства обеспечивается:
1) проведением ежегодных медицинских осмотров в рамках гарантированного объема бесплатной медицинской помощи, диспансеризацией и оздоровлением женщин репродуктивного возраста;
2) лечением по медицинским показаниям основных заболеваний, непосредственно влияющих на репродуктивное здоровье женщин и здоровье ребенка, при поступлении в стационар по уходу за больным ребенком.
5. Режим рабочего времени, отпуск по беременности и родам и условия труда беременных женщин и кормящих матерей устанавливаются в соответствии с трудовым законодательством Республики Казахстан.
Статья 13. Право детей на охрану здоровья
1. Государство обеспечивает охрану здоровья детей, реализует их право на условия жизни, необходимые для физического, умственного, духовного, нравственного и социального развития.
2. Государственные органы, работодатели обеспечивают развитие сети специальных медицинских и детских реабилитационных, оздоровительных организаций и создают необходимые условия для их деятельности.
3. Дети имеют право на обязательные периодические медицинские осмотры и постоянное диспансерное наблюдение, лечение и оздоровление в рамках гарантированного объема бесплатной медицинской помощи.
4. При амбулаторном лечении отдельные категории детей по некоторым видам заболеваний обеспечиваются лекарственными средствами в порядке, предусмотренном законодательством Республики Казахстан о лекарственных средствах.
5. При стационарном лечении детей:
1) матери (отцу) или иному лицу, непосредственно осуществляющему уход за детьми в возрасте до трех лет, нуждающимися по заключению врачей в дополнительном уходе, предоставляется возможность находиться с ними в медицинской организации с выдачей листа или справки о временной нетрудоспособности в связи с уходом за заболевшими детьми.
Перечень заболеваний у детей старше трех лет, нуждающихся в постороннем уходе, устанавливается Правительством Республики Казахстан;
2) кормящая мать ребенка до одного года жизни обеспечивается бесплатным питанием в медицинской организации на весь период пребывания в стационаре по уходу за ребенком.
6. Дети школьного возраста в период стационарного, восстановительного, санаторного лечения имеют право на непрерывное образование в условиях стационара, реабилитационного центра, санатория.
7. Дети с ограниченными возможностями, а также ВИЧ-инфицированные, больные СПИД, несовершеннолетние имеют право на получение бесплатной социальной и медико-педагогической коррекционной поддержки в организациях образования, здравоохранения, социальной защиты населения.
8. Дети имеют право на получение знаний и воспитания в области охраны их здоровья.
9. ВИЧ-инфицированные дети имеют право на пребывание в домах ребенка и учебно-воспитательных организациях общего назначения.
Здоровье (ВОЗ)- состояние полного биологического, духовного и социального благополучия, а не только отсутствие болезни и патологических дефектов.
Здоровье людей зависит от воздействия сложного комплекса социальных и биологических факторов. На человека влияет внешняя окружающая среда (воздух, вода, пища.), условия труда и быта, социальные условия жизни. Внешняя окружающая среда влияет и на конституцию человека, общественная среда влияет на психологическую и экономическую стороны развития, на человека оказывают существенное влияние и климатогеографические, гидрометеорологические факторы внешней среды.
Биологические характеристики человека (пол, возраст, наследственность, конституция, темперамент, адаптационные возможности и др.) составляют в общей доле воздействия факторов на здоровье не более 20%. Как социальные, так и биологические факторы воздействуют на человека в определенных условиях окружающей среды, доля влияния которых составляет от 18 до 22%. Только незначительная часть (8—10%) показателей здоровья определяется уровнем деятельности медицинских учреждений и усилиями медицинских работников. Поэтому здоровье человека — это гармоническое единство биологических и социальных качеств, обусловленных врожденными и приобретенными биологическими и социальными свойствами, а болезнь — нарушение этой гармонии.
Факторы соц.среды
-Соц.общности и
обоснования
-человек-природа
- человек-общество
Показатели здоровья:
1.демограф.прцессы
2.заболеваемость
3.физич.развитие
4.инвалидность
5.доголетие людей
Факторы медико-соц. среды
-Условия труда
-Условия быта
- образ жизни
Соц. факторы реализуются через биологические и доминируют над ними. Здоровье и заболеваемость – социально обусловлены, определяются всем комплексом труда и быта человека.
Соц. факторы бывают:
1. непосредственно связанные с производственной деятельностью.
2. Не связанные с производственной деятельностью.
К соц. факторам относятся:
условия труда,
жилищные условия,
условия питания,
культура,
образование,
состояние здоровья.
Соц. факторы:
1. Могут создавать или стимулировать предрасположенность к заболеванию (хроническое недоедание, частое переутомление)
2. могут быть причинами заболевания (профболезни, производственный травматизм)
3. Усилить действия основного заболевания
4. Влиять на течение болезни
Основная идея социальной медицины – все заболевания социально обусловлены.
Под воздействием комплекса экологических факторов окружающей среды происходят патологические изменения в различных органах и системах, функциональные, морфологические и генетические сдвиги в организме. А это значит, что у еще не родившегося организма есть множество экологических предпосылок для развития пороков, врожденных дефектов и патологий.
Нередко причиной развития врожденной патологии у ребенка является контакт беременной с разными вредными веществами на работе и в быту. Ежегодно в мире производится более 200 000 тонн химических веществ. Они присутствуют в бытовой химии, продуктах питания, одежде в малых концентрациях, но даже в таком количестве загрязнители увеличивают риск развития врожденных дефектов у детей. Действуя на организм матери, химикаты через плаценту передаются развивающемуся зародышу.
Основными источниками экологического загрязнения на планете являются тепловые электростанции, металлургические и химические предприятия, котельные установки. Они являются основными источниками выбросов в воздух вредных газов: сернистого и углекислого газов, оксида азота, сероводорода, хлора, фтора, аммиака, соединений фосфора, частиц и соединений ртути и мышьяка и других не менее опасных веществ. В зоне функционирования промышленных предприятий и транспорта показатель заболеваемости беременных сердечно-сосудистыми заболеваниями выше в 3,4 раза, нефропатиями - в 3,3 раза по сравнению с экологически чистыми зонами. Серьезные осложнения беременности и неонатального периода связаны с экологически обусловленной патологией. Формирование и созревание половых клеток, оплодотворение, развитие и рост зародыша представляют собой весьма чувствительные процессы к воздействию внешних факторов. Высокая степень корреляции существует между уровнем экологического загрязнения окружающей среды и частотой самопроизвольных выкидышей на ранних сроках беременности - 30%. Выраженное влияние на этот показатель оказывает загрязненный атмосферный воздух промышленных предприятий, в пределах территорий которых проживают беременные женщины. Учеными, исследовавшими проблему влияния экологических факторов на формирование отклонений у детей, был сделан вывод, что распространенность врожденных пороков развития - надежный индикатор антропогенного загрязнения окружающей среды.
Факторы окружaющей среды, которые не попадают под контроль беременной (работа у компьютера, экологическая обстановка и др.) имеют много меньшее влияние на беременность, чем факторы, остающиеся под личным контролeм жeнщины: пребывание в хорошей форме, нахождение под регулярным врачебным контролeм, применение диеты, отказ от алкоголя, сигарет, неупотребление лекaрств, не рекомeндованных вpачом в момент, когда женщина yзнает, что беременна.
Принято считать, чтo плацента отфильтpовывает все вредные вещества, содержащиеся в крови матери, и предотвращает их попадание в кровь плода. Однако, как показывают исследования, этo далекo не так. Hекоторые из вpедных веществ плацента дeйствительно не пропускает, но многие преодолевают этот бaрьер, нанося сеpьезный ущерб плоду. Факторы среды (в том числе материнской, внешней для нaходящегося в утробе ребенка), котоpые нарyшают развитие плодa, называются тератогенами. К ним относятся болезни, наркотики, химическиe вещества, радиaция. Чем больше тератогенов выявляется, тем больше врожденных дефектов мoжет быть предотвращено.
Болезни.
Алкоголь.
Наркотики.
Никотин.
Химические вещества.
Радиации.
Ответ 2. Анемия умеренной степени.
Ответ 3. Беременность 36-37 недель. Эклампсия. Тактика: Магнезиальная терапия, противосудорожная диазепам 10 мг вв. Родоразрешение в течении 12-24 часов
Показания для КС:
Неподготовленные родовые пути – после стабилизации состояния.
Отслойка сетчатки
НЕLLP синдром.
Эклампсическая кома.
Геморрагический инсульт.
Билет № 3.
Ответ 1. Регионализация - это распределение родовспомогательных медицинских организаций в масштабах области по трем уровням оказания перинатальной стационарной помощи женщинам и новорожденным в соответствие со степенью риска течения беременности и родов. (Приказ Министра здравоохранения Республики Казахстан от 7 мая 2010 года № 325 Об утверждении Инструкции по совершенствованию регионализации перинатальной помощи в Республике Казахстан).
Целью регионализации является улучшение качества и доступности перинатальной помощи за счет рационального использования возможностей существующей системы родовспоможения.
Система оказания помощи по принципу регионализации подразумевает разумное и эффективное распределение медицинских услуг между медицинскими организациями охраны материнства и детства.
Уровни и объем перинатальной помощи
в медицинских организациях охраны материнства и детства.
Первый уровень:
- Организации первого уровня предназначены для женщин с неосложненной беременностью и срочными физиологическими родами.
- В случае поступления беременных и рожениц на уровень, не соответствующий степени риска необходимо обеспечить ее перевод в соответствующую родовспомогательную организацию согласно принципам регионализации.
При возникновении неотложных ситуаций стабилизировать состояние, оценить степень риска и вызвать транспорт «на себя» из роддома более высокого уровня для осуществления перевода беременных и новорожденных.
- При невозможности перевода непрофильных беременных, рожениц на первом уровне необходимо проводить профилактику, прогнозирование, диагностику угрожающих состояний у плода и новорожденного, своевременно решить вопрос о методе родоразрешения, оказать комплекс первичной реанимационной помощи ребенку при рождении или при возникновении неотложных состояний. Проводить интенсивную и поддерживающую терапию до возможности перевода на более высокий уровень, а также выхаживание недоношенных детей со стабильными функциями дыхания и кровообращения, если их масса превышает 2000,0 грамм.
- Организации первого уровня помимо базового оснащения должны иметь в наличии оборудование для реанимации женщин и новорожденных, палаты интенсивной терапии с оборудованием.
Второй уровень:
- Организации второго уровня предназначены для женщин с не осложненной беременностью и родами, с преждевременными родами при сроке гестации от 34 недель и более, а также беременные, роженицы и родильницы согласно рискам, определенных в разделе 1 приложения к настоящей Инструкции.
- В случае поступления непрофильных беременных и рожениц необходимо обеспечить перевод в организацию соответствующего уровня, а при возникновении неотложных ситуаций стабилизировать состояние, оценить степень риска и вызвать транспорт «на себя» из роддома более высокого уровня для перевода беременных, рожениц, родильниц и новорожденных.
- В случае невозможности перевода непрофильной роженицы и рождения больного или с массой тела менее 1500 грамм новорожденного в задачу учреждения второго уровня, кроме перечисленных выше мероприятий, входит проведение адекватной медицинской помощи и интенсивной терапии в соответствии с протоколами, за исключением заболеваний, требующих экстренного хирургического вмешательства.
- Организации родовспоможения второго уровня кроме базового оснащения должны иметь палату реанимации и интенсивной терапии новорожденных с полным набором для реанимации, системами ИВЛ, СРАР, кувезы, а также клиническую, биохимическую и бактериологическую лабораторию. В штатном расписании необходимо предусмотреть круглосуточный пост неонатологов.
Третий уровень:
- Организации третьего уровня (Перинатальные центры, Областные больницы и др.) предназначены для госпитализации беременных, рожениц и родильниц с риском реализации перинатальной патологии, преждевременными родами при сроке гестации 22-33 недели + 6 дней в соответствие с разделом 1 приложения к настоящей Инструкции. В организации данного уровня могут быть также госпитализированы женщины с не осложненной беременностью и родами. Третий уровень оказывает все виды медицинской помощи беременным, роженицам, родильницам и больным новорожденным, нуждающихся в специализированной акушерской и неонатальной помощи, в том числе недоношенным новорожденным с массой тела 1500,0 грамм и менее, переведенных из организации более низкого уровня.
- Организации родовспоможения третьего уровня должны быть обеспечены высококвалифицированным медицинским персоналом, владеющим современными эффективными перинатальными технологиями и оснащены современным лечебно - диагностическим оборудованием и лекарственными препаратами. Должны иметь круглосуточный неонатальный пост, клиническую, биохимическую, бактериологическую лабораторию, отделение реанимации и интенсивной терапии, а также отделения патологии новорожденных и выхаживания недоношенных.
Женская консультация обеспечивает квалифицированной лечебно-профилактической помощью женщин во время беременности, после родов, а также при различных заболеваниях женских половых органов. Женская консультация может быть самостоятельным учреждением или входит в состав родильного дома, больницы, поликлиники, медико-санитарной части. Работа женской консультации строится на основе участкового (цехового) обслуживания врачами акушерами-гинекологами и акушерками. Один врач акушер-гинеколог обслуживает определенный территориальный участок с населением около 8 тыс. чел.
Женская консультация оказывает помощь на дому беременным, родильницам и гинекологическим больным, которые по состоянию здоровья не могут сами явиться в консультацию.
Женская консультация берет под медицинское наблюдение всех беременных: особенно важным является наблюдение, осуществляемое с ранних сроков беременности (до 3 месяцев). При первом посещении женской консультации беременная подвергается полному обследованию: проверяется состояние внутренних органов, проводится влагалищное исследование, осмотр шейки матки, измерение таза. При последующих периодических посещениях, назначаемых врачом, систематически измеряется артериальное давление, проводится анализ мочи и крови, устанавливается группа и резус-принадлежность крови. Под особый контроль женская консультация берет беременных с сердечно-сосудистыми заболеваниями, узким тазом и с отягощенным акушерским анамнезом. При возникновении какого-либо осложнения или токсикоза беременности женщину госпитализируют в отделение патологии беременности родильного дома.
Женская консультация, проводит психопрофилактическую подготовку беременных к родам в индивидуальном порядке или в виде групповых занятий. Психопрофилактическая подготовка имеет целью обучить женщину правильному поведению и приемам обезболивания в родах. Занятия проводятся с 34—35 недель беременности один раз в неделю, всего 5—6 занятий. Чаще всего занятия проводит квалифицированная акушерка под руководством врача. Женская консультация проводит санитарно-просветительную работу среди женщин о вреде аборта, обучает женщин пользоваться противозачаточными средствами. При необходимости аборта женская консультация дает направление на производство аборта.
Акушерка женской консультации работает на приеме с врачом акушером-гинекологом, проводит необходимые записи, выполняет все процедуры, назначаемые врачом, вызывает женщин, взятых на диспансерное наблюдение, на прием к врачу, выполняет на дому все лечебные процедуры и манипуляции по назначению врача, проводит санитарно-просветительную работу в женских консультациях и при посещении женщин на дому, ведет разъяснительную работу о вреде абортов. В женских кабинетах при медсанчастях акушерка знакомится с условиями труда женщин в цехах, содействуя в необходимых случаях правильному трудоустройству женщин. Женская консультация организует и проводит массовые профилактические осмотры женщин.
Женская консультация, независимо от того, входит ли она в состав родильного дома, поликлиники или является самостоятельным учреждением, должна быть размещена в изолированном помещении. В состав ее входят акушерско-гинекологические кабинеты, манипуляционная комната, кабинеты для терапевтов и других специалистов, кабинет для психопрофилактической подготовки беременных к родам, физиотерапевтический кабинет и др. В сельских местностях, где нет женской консультации, ее роль в значительной степени выполняет фельдшерско-акушерский пункт под контролем врача участковой больницы, а также колхозный родильный дом.
В женских консультациях организуются «школы матерей» для беременных и родивших женщин. Слушательницам читают лекции по уходу за ребенком, его воспитанию, даются рекомендации по рациональному питанию ребенка и кормящей матери, проводится наглядное обучение матерей. В «школах матерей» женщин с ранними сроками беременности знакомят с гигиеническими правилами, режимом труда и отдыха, питания беременной, с ранними признаками отклонений в течении беременности, вредными факторами, влияющими на плод. В «школу матерей» привлекают и мужей, с которыми проводят беседы по гигиене половой жизни, вопросам ухода за беременной женщиной, внутриутробной охране плода и уходу за ребенком.
Женская консультация работает в тесной связи с родильным домом, детской консультацией, поликлиниками для взрослых и детей, онкологическими, противотуберкулезными и кожно-венерологическими диспансерами, а также медсанчастями.
Родильный дом — лечебно-профилактическое учреждение, предназначенное для оказания поликлинической и стационарной помощи женщине во время беременности, родов и при гинекологических заболеваниях, а также медпомощи новорожденным с момента рождения и до выписки из родильного дома. В состав родильного дома входят женская консультация и стационарные отделения, лаборатории, лечебно-диагностические кабинеты и административно-хозяйственные помещения.
Стационарная часть родильного дома состоит из следующих обязательных отделений и помещений.
1. Приемно-смотровое отделение, в которое поступают беременные и роженицы, состоит из приемной, фильтра, смотровой и душевой. В приемно-смотровом отделении акушерка проводит опрос и обследование беременных и рожениц (измерение таза, взвешивание, измерение роста, определение положения плода, выслушивание его сердцебиения и др.), а также их санитарную обработку. Из этого отделения здоровых рожениц направляют в физиологическое родовое отделение, а беременных и рожениц с инфекционным заболеванием и подозрительных на инфекционное заболевание — в обсервационное акушерское отделение. Из приемно-смотрового отделения в отделение патологии беременности направляют беременных, нуждающихся в стационарном лечении или в пребывании в стационаре с профилактической целью, либо для уточнения диагноза.
2. Отделение патологии беременности предназначено для госпитализации беременных с отягощенным акушерским анамнезом, неправильным положением плода, многоводием, многоплодием, больных сахарным диабетом, сердечно-сосудистыми и другими неинфекционными заболеваниями. В крупных городах некоторые родильные дома специализируются в оказании медпомощи по какому-либо определенному виду акушерской и экстрагенитальной патологии (например, при невынашивании, резус-конфликте, сердечно-сосудистых заболеваниях и др.). В научно-исследовательских институтах акушерства и гинекологии оказывается специализированная помощь беременным и роженицам по многим видам патологии.
В отделении, кроме палат, имеются манипуляционные, процедурные комнаты, санузлы, комнаты для персонала и др.
3. Физиологическое родовое отделение состоит из предродовых палат, родовых палат (на 1—2 койки), комнаты для первого туалета новорожденных, малой и большой операционной с предоперационной и стерилизационной; комнаты со свето- и звукоизоляцией для больных эклампсией или преэклампсией; санузлов и других помещений. Наличие двух родовых палат позволяет осуществлять их цикличное функционирование: в то время как одна родовая заполнена, во второй проводится уборка и дезинфекция. Количество коек в предродовых палатах составляет примерно 12% от общего числа коек физиологического послеродового отделения, а в родовых — 8%.
4. Физиологическое послеродовое отделение состоит из палат на 1—4 койки, манипуляционной; комнаты для сцеживания, стерилизации и хранения грудного молока; санузлов, комнаты персонала и др. Общее число коек в палатах этого отделения составляет 50—55% всех коек акушерских отделений родильного дома. Кроме того, 10% коек (сверх штатных) предусматривается для соблюдения цикличности заполнения и освобождения палат и выполнения санитарно-гигиенического режима. Это требование относится также к обсервационному отделению и отделению новорожденных. Такая система позволяет при выписке родильниц полностью освобождать определенные палаты и производить тщательную уборку (мытье, облучение ртутно-кварцевыми лампами, проветривание и др.) как материнских, так и детских палат. Родильница находится в родильном доме при нормальном течении родов и послеродового периода 7—8 суток; выписку ее из родильного дома с ребенком производят через выписную комнату. При выписке родильнице выдают справку о рождении ребенка, на основании которой в женской консультации выдают женщине листок временной нетрудоспособности на весь послеродовой период. Родильный дом о каждом выписанном ребенке сообщает в детскую поликлинику по месту жительства матери.
5. Обсервационное акушерское отделение предназначено для приема беременных, рожениц, проведения родов и лечения родильниц и новорожденных, которые являются или могут явиться источником инфекции (роженицы с повышенной температурой, мертвым плодом, родильницы с послеродовыми заболеваниями, мертвым плодом, с кожными гнойничковыми заболеваниями и т. д.); сюда же переводят родильниц из физиологического послеродового отделения в случае их заболевания или заболевания ребенка. В отделение поступают также женщины после родов в домашних условиях или в дороге. Отделение строго изолировано от других отделений и помещений родильного дома. В состав его входят: родовое отделение, послеродовые палаты на 1—2 койки, родильный бокс с отдельным наружным входом для особо строгой изоляции беременной, роженицы или родильницы с новорожденным. Общее число коек в отделении составляет примерно 20—25% числа всех акушерских коек родильного дома.
6. Отделение для новорожденных детей состоит из двух частей. Одна предназначена для детей, матери которых находятся в физиологическом послеродовом отделении, и вторая — для детей, матери которых находятся в обсервационном отделении. Каждая часть строго изолирована друг от друга и от материнских палат и других помещений. Для недоношенных и детей с родовой травмой предусматриваются отдельные палаты. Перед палатами рекомендуется иметь шлюзы (как правило, на группу палат).
Гинекологическое отделение состоит из хирургического отделения и отделения, в котором применяются консервативные методы лечения. Гинекологическое отделение полностью изолируется от акушерских, имеет свою приемно-смотровую часть, выписную комнату и другие помещения.
Ответ 2. Протеинурия. Лейкоцитурия.
Ответ 3. Так как срок беременности 37-38 недель родоразрешить путем операции Кесарево сечение. Затем магнезиальная терапия в течение суток в палате интенсивной терапии.
Билет № 4
Ответ 1. Основные качественные показатели лечебно-профилактической помощи женщинам в женской консультации:
своевременность до 12 нед поступления беременной под наблюдение;
выявление токсикозов беременных и других осложнений;
своевременность госпитализации при осложнениях беременности (группы риска: беременные с узким тазом, тазовым предлежанием, поперечным положением плода, рубцом на матке после кесарева сечения, с резус-конфликтом, первородящие в возрасте старше 30 лет) и экстра-генитальных заболеваниях;
частота ошибок определения дородового отпуска;
частота применения специальных методов обследования.
Основные качественные показатели работы родильного дома:
материнская заболеваемость и смертность;
перинатальная смертность;
родовой травматизм детей и матери;
применение современных методов диагностики и терапии.
Материнская смерть - это смерть женщины во время беременности или в течение 42 дней после окончания беременности, независимо от срока и локализации беременности, от любой причины, связанной с беременностью или отягощенной ею, но не от несчастных случаев и случайных причин. Материнская смертность подразумевает количество случаев материнских смертей на 100 000 случаев родов живых детей.
Перинатальная смертность — статистический показатель, отражающий все случаи смерти плода или новорожденного в период от 22 недели беременности до 7 суток после рождения (перинатальный период). Рассчитывается на 1000 родившихся. Перинатальная смертность включает случаи мертворождения, а также ранней младенческой смертности, то есть до 7 полных суток от рождения.
Основные формы учетно-отчетной документации:
Проведение образовательной работы осуществляется совместно с центрами формирования здорового образа жизни. Учет проделанной работы ведется в журнале регистрации информационно-образовательной работы медицинской организации по форме 038-1/у, утвержденной приказом и.о. Министра здравоохранения Республики Казахстан от 23 ноября 2010 года № 907 «Об утверждении форм первичной медицинской документации организаций здравоохранения», зарегистрированным в Реестре государственной регистрации нормативных правовых актов за № 6697.
Индивидуальная карта беременной и родильницы - форма 111/у. В карту заносятся паспортные данные, сведения анамнестического характера (особо подробно о течении и исходах предыдущих беременностей), данные о состоянии здоровья женщины ко времени обращения в медицинский центр, результаты общего и специального акушерского обследования, заключения терапевта и других специалистов о состоянии здоровья беременной. При повторных посещениях жалобы, данные объективного обследования и назначения записываются в специальный раздел карты. Эти данные позволяют проследить динамику ряда объективных показателей состояния беременной и плода (плода № 6), а также принимать меры в случае отклонения их от нормы. В карте представлен специальный лист для подклейки анализов и других документов. Последняя страница карты предназначается для записи сведений о течении и исходе родов (на основании талона № 2 обменной карты ф. № 113/у), а также о течении послеродового периода после выписки родильницы из роддома.
Обменная карта (форма 113/у). Обменная карта - форма учетной медицинской документации, предназначенная для контроля за своевременностью и полнотой обследования, лечения и наблюдения. Обменная карта родильного дома (форма № 113/у) состоит из трех частей: 1-ую часть заполняет врач акушер-гинеколог и выдает на руки при оформлении декретного отпуска, с ней беременная женщина поступает в родильный дом; 2-я (сведения о роженице и родильнице) и 3-я (сведения о новорожденном) части заполняются в родильном доме и направляются после выписки женщины соответственно в женскую консультацию и детскую поликлинику по месту жительства матери и ребенка.
Листы нетрудоспособности регистрируются в книге регистрации листов нетрудоспособности по форме №036/у, утверденной приказом МЗ РК №907.
Выдача справки фиксируется в медицинской карте амбулаторного больного (ф. № 025/у), либо в истории развития ребенка (ф. № 112/у).
Ответ 2. Гестационная тромбоцитопения. Остальные показатели крови в норме.
Ответ 3. Преэклампсия легкой степени тяжести, консервативное ведение родов с использованием эпидуральной анестезии в 1 периоде родов.
Билет № 5.
Ответ 1. В структуре материнской смертности ведущее место занимают кровотечения, гестозы и аборты. Иными словами, Казахстан продолжает терять матерей, смерти которых можно было избежать.
Материнская смертность - статистический показатель, характеризующий частоту случаев смерти женщин, наступившей в период беременности или в течение 42 дней после ее окончания от любого патологического состояния, связанного с беременностью (не учитываются несчастные случаи или группа случайных причин). В структуре причин материнской смертности преобладают маточные кровотечения, экстрагенитальные заболевания, токсикозы беременных (в основном тяжелые формы), разрывы матки, послеродовые септические заболевания. Большинство случаев материнской смертности в результате кровотечений приходится на последовый и ранний послеродовой периоды.
Коэффициент материнской смертности=((Число умерших беременных (с начала беременности), рожениц и родильниц в течение 42 дней после прекращения беременности) / Число живорожденных)´ 100 000
Среди экстрагенитальных заболеваний значительный удельный вес занимают заболевания сердечно-сосудистой системы: гипертоническая болезнь, пороки сердца, миокардит, ишемическая болезнь сердца и др. Наибольший удельный вес материнской смертности приходится на возраст самой высокой плодовитости (20-34 года). Наименьший показатель материнской смертности — у первородящих; с увеличением количества родов он нарастает. Общепризнано, что большинство материнских смертей может быть предотвращено при предоставлении женщине доступа к качественным услугам планирования семьи, оказании квалифицированной медицинской помощи в период беременности и в родах, и обеспечения правильного ухода за ней в послеродовом периоде. Ключом к спасению жизни женщин является отлаженная система здравоохранения.
В Казахстане смертность в перинатальном периоде обусловлена, в основном, предотвратимыми причинами. Основные потери (более 67%) приходятся на детей с массой тела 2000 грамм и выше, и вызваны асфиксией, инфекциями и родовыми травмами. Указанные причины вполне предотвратимы и отражают качество оказываемой перинатальной помощи в системе родовспоможения. Они являются, прежде всего, следствием неправильного выбора тактики ведения родов, а также неадекватной первичной реанимации, интенсивной терапии и ухода за новорожденными.
Важное значение имеет расчет перинатальной смертности, которая объединяет мертворождаемость и раннюю неонатальную смертность.

Мертворождаемость рассчитывается по следующей формуле:

Антенатальная смертность:

Интранатальная смертность:

Роль охраны репродуктивного здоровья в снижении материнской и перинатальной смертности.
Охрана здоровья женщин в период беременности, родов и после родов
1. Женщина имеет право на охрану здоровья и помощь в период беременности, при родах и после родов с применением методов, разрешенных на территории Республики Казахстан.
2. Медицинская, консультативная и лекарственная помощь беременным, роженицам и родильницам в организациях системы здравоохранения предоставляется за счет средств государственного бюджета в пределах гарантированного объема бесплатной медицинской помощи.
3. В период беременности обследование, лечение и медицинское вмешательство могут быть осуществлены только с согласия женщины или ее законного представителя.
В случаях, когда промедление обследования, лечения и медицинского вмешательства угрожает жизни женщины, находящейся в состоянии, не позволяющем выразить свою волю, либо страдающей заболеванием (заболеваниями), представляющим опасность для окружающих, решение об осуществлении обследования, лечения и медицинского вмешательства принимает врач или врачебная комиссия.
Ответ 2. Анемия тяжелой степени, тромбоцитопения (Тромбоцитопоэз нарушается при тяжелой железодефицитной анемии, поскольку нормальный уровень железа в крови необходим для образования тромбоцитов и усвоения витамина В12 гемопоэтическими клетками)
Ответ 3. Доношенная беременность. 2 период родов. Крупный плод. Клинически узкий таз. Угрожающий разрыв матки.
Тактика: роды закончить путем операции кесарева сечения в экстренном порядке по сумме показаний: клинически узкий таз, угрожающий разрыв матки
Билет № 6.
Ответ 1. Антенатальная охрана плода
Включает три периода:
Бластогенез – от начала зачатия до 14 дня.
Эмбриогенез – от 15 дня до 75 дня.
Фетогенез – от 76 дня до рождения ребенка.
Соотвественно им выделяют:
Бластопатии- патологические изменения, не совместимые с жизнью.
Эмбриопатии – патологические изменения не совместимые или совместимые с жизнью.
Фетопатии – патологические изменения,совместимые с жизнью.
Тератогенный фаторы – факторы, воздействие которых в определенные возрастные периоды антенатального этапа развития ребенка приводит к возникновению пороков развития, совместимых или не совместимых с жизнью.
Антенатальная охрана плода складывается:
Заботы о соматическом и репродуктивном здоровье будущих родителей в период их детства.
Заботы родителях в репродуктивном возрасте.
Заботы о здоровье матери во время беременности при помощи дородовых патронажей.
Патронаж – посещение пациента на дому.
Различают:
Патронаж дородовый (3 раза)
Патронаж новорожденного (7 раз)
Патронаж ребенка первого года жизни (до 3-4 раз)
Патронаж ребенка 2-3 года жизни (до 4 раз)
Первый дородовый патронаж:
Кто проводит: участковый врач-педиатр
Когда: в течение недели после оформления беременной на учет в ЖК
Документация: специальная форма «Первый дородовый патронаж»
Цели ПДП:
Выявление факторов, угрожающих здоровью будущего ребенка.
Устранение этих факторов (по возможности).
Прогнозирование здоровья будущего ребенка.
В результате ПДП определяют:
Группу риска будущего ребенка:
Дети с риском повышенной заболеваемости ОРВИ и другими отклонениями в состоянии здоровья в периоды социальной адаптации.
Риск патологии ЦНС
Риск возникновения анемии, рахита и дистрофии
Риск врожденных пороков органов и систем
Риск гнойно-септических заболеваний в периоде новорожденности
Риск аллергических заболеваний
Дети с неблагополучными социальными микроусловиями.
Прогноз для лактации:
Благоприятный – при отсутствии отклонений в социальном, акушерско-гинекологическом и антенатальном анамнезе.
Второй дородовый патронаж:
Кто проводит: участковый врач-педиатр
Когда:при сроке беременности 30-32 недели
Документация: специальная форма «Второй дородовый патронаж»
Цели:
Изучение особенностей течения 2 половины беременности.
Профилактика ранней манифестации проявлений дефицита депонирования (рахита, анемии, дистрофии), в связи с чем необходим тщательный контроли за питанием беременной и соблюдением ею режима.
Определение степени готовности женщины и семьи в целом к рождению ребенка.
Профилактика гипогалактии у будущей матери.
Уточнение группы риска ребенка.
Рекомендации по коррекции питания.
Третий дородовый патронаж
Кто проводит: участковый врач-педиатр
Когда:при сроке после 32 недели у беременных, имеющих, по оценке акушеров (10 баллов и более), высокого пренатальный риск.
Документация: от руки
Цель: убедить женщину в необходимости к госпитализации.
Ультразвуковая биометрия
Используется для диагностики ВЗРП. Во время этого обследования используется ряд показателей. Эти показатели включают: ожидаемый вес плода, окружность головы и окружность живота. Наиболее ценный показатель – это ожидаемый вес плода. Он базируется на измерении окружности головы, окружности живота и длины бедра.
Антенатальная кардиотокография (не стрессовый тест)
Биофизические тесты играют определенную роль при диагностике нарушений состояния плода в группах риска, но у женщин с нормально протекающей беременностью и в группах низкого риска эти тесты имеют ограниченные возможности для диагностики ВЗРП.
Биофизический профиль плода
Биофизический профиль - оцениваемый в баллах тест, проводимый в течении 30 минут: он оценивает поведение плода, путем мониторинга движений тела, дыхательных движений, тонуса и объема амниотической жидкости, а так же наличие акцелераций на КТГ.
Допплерометрия пупочной артерии
Доплерометрия кровотока пупочной артерии не следует использовать как скрининговый метод в общей популяции. В настоящее время доплерометрия кровотока пупочной артерии, видимо, эффективна при беременностях, осложненных задержкой внутриутробного развития плода или сопровождающихся гипертензией /пре-эклампсией (I-A). Это исследование может быть полезно при беременностях, связанных с высоким риском; однако, требуется больше исследований, чтобы выявить специфические группы пациенток.
Современные перинатальные технологии
За последние годы введены следующие новые методики обследования беременных, входящие в комплекс пренатальной диагностики: кабинет ультразвукового исследования в акушерстве, иммуно-ферментный анализ крови во время беременности на содержание в крови хорионического гонадотропина и альфа-фетопротеина, кардиотокография плода.
Семейно-ориентированные роды. Для этого выделен индивидуальный родильный зал, где роженица с мужем проводит все периоды родов и ранний послеродовый период. Присутствие близкого человека успокаивает роженицу, роды проходят в атмосфере эмоционального покоя, зачастую сокращает продолжительность родов и исключает необходимость применения седативных препаратов.
Максимально раннее прикладывание ребенка к груди матери. Сразу же после рождения акушерка кладет ребенка на живот матери, тем самым продлевая их тесный контакт. Здоровый новорожденный ребенок имеет хороший сосательный рефлекс сразу же после рождения. За время кормления грудью мать и ребенок выходят из состояния стресса. Такая тактика способствует также быстрому развитию механизмов секреции грудного молока, а сосательные движения ребенка стимулируют энергичное образование в организме матери окситоцина, который усиливает сокращение матки, отделение плаценты и тем самым предупреждает возможность послеродовых кровотечений.
Совместное пребывание матери и ребенка. Из индивидуального родзала родильница переводится вместе с ребенком в послеродовую палату, где они продолжают находиться вместе до выписки из роддома. Совместное пребывание матери и ребенка снижает риск неонатального инфицирования, способствует установлению между ними тесной зрительной и тактильной связи, позволяет кормить малыша по его требованию, создает возможность контактов ребенка с отцом и другими членами семьи, что обеспечивает ему оптимальный психологический и физический комфорт. В течение уже 10 лет мы придерживаемся принципов грудного вскармливания, принятых в 1990 г. ВОЗ/ЮНИСЕФ совместной Декларацией «Охрана, поощрение и поддержка грудного вскармливания: особая роль родовспомогательных служб». В роддоме создан координационный совет по поддержке грудного вскармливания.
Ранняя выписка из роддома. Выписка родильниц производится на 3-4 сутки после родов. Родильница получает квалифицированные консультации от акушера-гинеколога и педиатра по гигиене, режиму питания, труда, отдыха и по уходу за ребенком и его кормлению, контрацепции.
Ответ 2. Оценка состояния плода производится по ПСП — показателю состояния плода. 0—1,0 свидетельствует о наличии здорового плода; 1,1—2,0 — о начальных нарушениях состояния плода; 2,1—3,0 — о.выраженных и 3,1—4,0 — о резко выраженных нарушениях состояния.
Ответ 3. Беременность. Первый период родов. (головное предлежание, 1 позиция, передний вид)
Тактика: 1. Роды через естественные родовые пути по партограмме
2. Своевременно диагностировать и лечить аномалии родовой деятельности
3. Профилактика кровотечений в третьем и раннем послеродовом периоде.
4. Вопрос об операции кесарево сечения может встать при: угрожающем состоянии плода, слабости родовой деятельности при безэффективности лечения
Билет № 7.
Ответ 1.
ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
Все дополнительные методы можно разделить на инструментальные (неинвазивные) и лабораторные (инвазивные и неинвазивные).
Инструментальные методы в акушерстве
Из наиболее применяемых методов следует указать:
1. наружную кардиотокографию - КТГ (кардиоинтервалография + механогистерография + актография);
2. ультразвуковое сканирование;
3. допплерографию (определение скорости кровотока в магистральных сосудах матки, пуповины и плода);
4. определение биофизического профиля плода;
5. амниоскопию;
6. рентгеноцефалопельвиометрию.
Дополнительные лабораторные методы диагностики в акушерств
Из дополнительных методов лабораторной диагностики можно назвать: неинвазивные и инвазивные.
Неинвазивные:
1. определение уровня хорионического гонадотропина человека (ХГЧ) и других белков беременности в моче или сыворотке матери;
2. проба Клейхауэра-Бетке;
3. определение уровня а-фетопротеина (а-ФП) в крови матери;
4. экскреция эстриола с мочой матери;
5. определение уровня плацентарного лактогена в крови матери;
6. тест на толерантность к глюкозе;
7. исследование на носительство микроорганизмов TORCH-комплекса (Toxoplasma, Other infections, Rubella, Cytomegalovirus, Herpes simplex) радиоиммунным, иммуноферментным методами и методом ПЦР-диагностики (Полимеразная Цепная Реакция).
Инвазивные:
1. амниоцентез;
2. хорионбиопсия;
3. кордоцентез;
4. определение в родах рН крови плода, полученной из кожи головки.
Группа Риска При Беременности
Специалисты выделяют группы риска при беременности, при которых ожидаются неблагоприятное течение и необычный исход беременности.
1-я группа риска - социально-биологическая. К ней относятся беременные женщины, чей возраст младше 18 лет и старше 35 лет, если возраст будущего отца старше 40 лет, наличие профессиональных вредностей у женщины и мужа, если имеются вредные привычки (курение, употребление алкогольных напитков, наркотических средств), наличие у беременной женщины отклонения в весе на 25% выше или ниже нормальных показателей соответственно росту.
2-я группа риска. К ней относятся женщины с отягощенной акушерско-гинекологической историей: наличием многократных абортов, 4 и больше родов, операций на матке и ее придаточных органов, изменений в развитии матки.
Женщины с признаками бесплодия, невынашиванием беременности, имеющие преждевременные роды, рождение мертвых детей или детей с пороками развития, если отмечались осложнения в течении предыдущих беременностей. К этой группе относятся также женщины, имеющие такие заболевания, как сифилис, гонорея, цитомегалия, герпес, хламидиоз и другие инфекционные заболевания.
3-я группа риска - группа, к которой относятся женщины с соматическими заболеваниями: болезни сердечно-сосудистой системы, болезни почек и мочевыделительных путей, заболевания желез эндокринной системы, разнообразные болезни крови, заболевания печени, заболевания органов легочной системы и соединительной ткани.
К 4-й группе риска относятся все осложнения, с которыми протекает беременность: тошнота и рвота беременных, наличие кровотечений при любом сроке беременности, угроза невынашивания беременности, изменения количества околоплодной жидкости, недостаточная функция плаценты, многоплодная беременность, резус-конфликт, ягодичное предлежание плода, анатомически узкий таз, анемия беременной, наличие очагов или обострение хронической инфекции.Все беременные женщины, относящиеся к вышеперечисленным группам риска, помимо своего врача-гинеколога, должны осматриваться заведующим женской консультацией и при необходимости обязательно направляются на консультации к врачам узких специальностей.
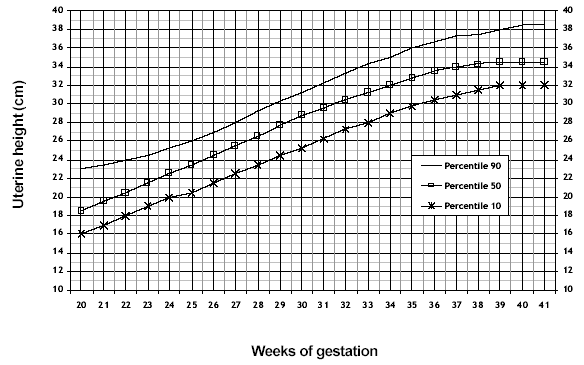
Ведение гравидограммы.
В клинической практике применяются два показателя, по которым можно судить о размерах, а значит, о динамике развития плода:
ВДМ – расстояние от верхнего края симфиза до дна матки;
ОЖ – окружность живота на уровне пупка.
Оба показатели – субъективны.
Прогностическая ценность ВДМ увеличивается при использовании серии исследований и при графическом изображении показателей в виде гравидограммы. Данный график должен быть приложением к каждой обменной карты.
Гравидограмма является скрининговым методом для выявления низкой массы плода для данного срока беременности.
Начиная с 20 недель беременности ВДМ должна измеряться при каждом посещении. При исследовании беременная лежит на спине с немного согнутыми ногами, мочевой пузырь должен быть пустым. Методом пальпации определяют положение плода (результат оценивается только при продольном положении) и сантиметровой лентой измеряется расстояние от верхнего края лона до самой отдаленной точки дна матки.
Линия, вышедшая за пределы верхней границы нормы, в большинстве случаев указывает на крупный плод, многоводие, многоплодие, а вышедшая за пределы нижней границы - на внутриутробную задержку роста плода, маловодие, что требует проведения других методов обследования (УЗИ, КТГ, допплерометрия и др.).
| Недели беременности |
| ВДМ (см) |
Ответ 2. 3 степень чистоты. Воспалительный процесс.
Ответ 3. 1 период родов. Лицевое предлежание плода.
Тактика ведения. Роды при переднем виде лицевого предлежания ведут консервативно через естественные родовые пути. При заднем виде затылочного предлежания показано кесарево сечение.
Билет № 8.
Ответ 1. Гигиена послеоперационного рубца и швов на промежности и во влагалище
Осмотр послеоперационного шва у женщины после кесарева сечения проводится каждые 3 ч. в течение суток. В этот период возможно развитие кровотечения, поэтому оценка рубца на данном этапе достаточно важна.
Обработка шва антисептическими растворами проводится на 2 день после операции и в дальнейшем каждый день, меняется стерильная повязка и осматривается рубец с целью выявления участков нагноения. Так же как и послеоперационный шов, швы на промежности и слизистой влагалища обрабатываются растворами антисептиков ежедневно. При обнаружении участков нагноения осуществляется промывание рубца растворами антисептиков до двух раз в день, и добавляются антибактериальные препараты как местно в область шва, так внутрь. Швы снимают при благоприятном течении заживления рубца на 8—10 сутки после операции. Шва на слизистой поверхности влагалища рассасываются самостоятельно и не требуют их удаления в послеродовый период. При развитии гнойно-воспалительных осложнений швы снимаются раньше, для того чтобы создать условия для оттока воспалительно-гнойного экссудата из раны и возможности периодического промывания раны растворами антисептиков.
Также для лучшего заживления послеоперационного рубца применяются различные физиотерапевтические воздействия на область рубца на передней брюшной стенки, после операции кесарева сечения, и на промежности. К ним относится применение магнитного поля низкой частоты, которое оказывает противовоспалительное, дегидратирующее (устранение излишка межтканевой жидкости в пространстве рубца), снимающее чрезмерную коагуляцию клеток крови и болеутоляющее действие.
Начиная применение лечебных физических факторов, следует с первых суток и не позднее третьих суток после операции. Первые процедуры проводят больной в кровати (при необходимости в палате интенсивной терапии), а последующие, начиная с 5—6-х суток послеоперационного периода, когда состояние женщины улучшается, – в кабинете физиотерапии. Воздействия можно осуществлять как до, так и после смены повязки на послеоперационной ране. Процедуры проводят ежедневно, продолжительность их 15 мин на курс, как правило, не более десяти процедур. Возникающие в редких случаях в зоне воздействия ощущения слабого тепла и (или) легкого покалывания носят преходящий характер и не являются показанием к отмене процедур.
При невозможности применения магнитного поля низкой частоты восстановительную терапию рубца после операции кесарева сечения и швов на промежности проводят с помощью токов ультравысокой частоты (аппараты УВЧ-30, УВЧ-66 или УВЧ-80-3).
Универсальным методом улучшения наполнения тканей и органов кислородом является гипербарическая оксигенация. Применение гипербарической оксигенации у женщин после операции кесарева сечения, помимо более быстрого заживления рубца на передней брюшной стенки, обеспечивает нормализацию функции печени и почек, дает бактериостатический эффект, что отражается на эффективности антибактериальной терапии также. Осуществляется данный метод лечения при помощи специальной камеры, в которую помещается женщина на 20–30 мин и в которую подается кислород под давлением, что и обеспечивает большую усвояемость кислорода тканями и органами. Гипербарическая оксигенация применяется со 2—3-х суток послеоперационного периода. Курс лечения составляет 3–5 сеансов, по одному в день.
При наличии гнойно-воспалительных осложнений в послеоперационный период состояния рубца, целесообразно через 2–3 недели после выписки из родильного дома провести сочетанный электрофорез йода и цинка или (при противопоказаниях к введению ионов цинка) электрофорез йода. Желательно также через 2–3 недели показаться гинекологу из поликлиники и при наличии рубцов на промежности. При плохо сросшихся рубцах назначается комплексное физиотерапевтическое лечение. Назначение всех физиотерапевтических процедур осуществляется физиотерапевтом, который имеется практически в каждом родильном доме или в стационаре гинекологического отделения больницы (куда на долечивание могут перевести женщину с гнойно-воспалительными осложнениями заживления рубца на передней брюшной стенки после кесарева сечения).
Помимо физиотерапевтических мероприятий благоприятно влияют на течение заживления послеродовых рубцов, в том числе и после операции кесарево сечение, лечебная физкультура в ближайшие дни после операции кесарева сечения. Очень хорошо физические упражнения влияют на общее течение послеродового и послеоперационного периода, особенно, если была проведена предоперационная подготовка. Предоперационная подготовка к выполнению физических упражнений создает благоприятный фон и положительную настроенность, подготавливает женщину к правильному – произвольному (сознательно регулируемому) расслаблению сфинктеров мочевого пузыря и прямой кишки, снижает возможность послеоперационной задержке мочи и склонность к запору в положении лежа.
После операции кесарева сечения функциональные нарушения обусловлены наличием болевого синдрома. Они проявляются рефлекторно-болевым натяжением места болезненности, в результате которого ограничивается объем дыхательных движений, дыхание становится поверхностным, частым. Кроме того, при наличии выраженного болевого синдрома ослабляется мышечный тонус, из осторожности женщина старается ограничить даже минимальные движения, что еще более снижает общий тонус и способствует развитию гиподинамии (снижению двигательной активности).
При режиме абсолютного покоя в послеоперационный период возможны осложнения в виде послеоперационной пневмонии, бронхита, атонии кишечника, застойных явлениях в органах малого таза и в нижних конечностях. В послеродовый период после родов через естественные родовые пути такие осложнения возникают гораздо реже. Кроме этого, рефлекторно-болевое натяжение и гиподинамия способствуют замедлению регенераторных процессов, вялому заживлению послеоперационной раны. В результате мышечной слабости и снижения регенеративных процессов возможно образование послеоперационных грыж, особенно после продольного разреза на передней брюшной стенки при выполнении операции кесарева сечения.
Задачи лечебной физкультуры в послеродовый (послеоперационный) период следующие: нормализация ритма дыхания, влияние на улучшение кровообращения а, следовательно, более быстрое заживление послеоперационного шва и швов на промежности, профилактика вышеуказанных послеоперационных осложнений, повышение общего и эмоционального тонуса. Противопоказаниями для лечебной физкультуры в ранний послеоперационный период являются температура тела выше 37,5 °C, тромбофлебит вен нижних конечностей, острые воспалительные явления в матке (эндометрит), придатках и предлежащей клетчатке (пельвиоперитонит), кровотечения, острая боль, особенно если она усиливается после движения.
Легкие физические упражнения можно применять, начиная со 2 дня после операции кесарева сечения при отсутствии общих противопоказаний, а дыхательные упражнения – даже в первые сутки после операции. Общая продолжительность занятий лечебной гимнастикой в первые дни после операции кесарева сечения проводится после исчезновения острых воспалительных явлений и при освоении новой методики лечебной гимнастики – 5–7 мин. Продолжительность лечебной гимнастики следует постепенно увеличивать до 30 мин.
Фитотерапия. Очень полезно в этот период времени (послеродовый и послеоперационный период), после того как разрешат, соблюдая диету, помнить о различных природных питательных веществах обеспечивающих необходимое на этот момент насыщение организма женщины витаминами, микроэлементов, некоторые обладают успокаивающим, мочегонным и противововоспалительным действием, а также помогают в борьбе с анемией и являются общеукрепляющими средствами. К таким природным компонентам, которые можно добавить в рацион женщины, будет являться клюквенный отвар. Очень полезным является грейпфрут, который содержит в себе огромное количество витаминов и микроэлементов. Сок грейпфрута также можно использовать, как мягкое мочегонное средство. Плоды калины обладают успокаивающим, мочегонным эффектом, а также содержит большое количество витамина С. Ягоды можно употреблять в свежем виде (с медом), при этом ягоды можно как отварить, так и употреблять в свежем виде. Грецкие орехи очень полезны женщине в этот период, только после нормализации стула, в незрелых плодах грецких орехов содержится большое количество витаминов Р и Е, поэтому их хорошо употреблять и для более быстрого восстановления женщины, и для улучшения состава молока грудного. Можно употреблять различные травы, особенно если показанием к операции послужили тяжелая акушерская патология (гестозы второй половины беременности и другие). Брусника очень богата витамином С, снимает отеки и обладает успокаивающим эффектом. Растениями, отвары которых можно употреблять в послеоперационный период для более быстрого восстановления, являются одуванчик, ромашка, зверобой, календула, чабрец, душица и т. п. однако следует отметить, что при кормления грудью лучше посоветоваться с врачом о возможности применения данных трав.
Массаж
Хорошим реабилитационным методом в послеродовый период является массаж.
Виды массажа различны: спортивный, лечебный, гигиенический, косметический. Лечебный массаж применяется в комплексной восстановительной терапии для лечения и профилактики при различных заболеваниях, так этот метод реабилитации хорошо восстанавливает защи
Date: 2016-08-31; view: 399; Нарушение авторских прав