
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Первый опыт Вертебропластики при гемангиомах тел позвонков.
|
|
Дуров О.В., Шевелев И.Н., Тиссен Т.П., Мышкин О.А.
N-бутилцианоакрилат (Гистоакрил) – полимер, предназначенный для склеивания кожных ран, а также широко используемый в эндоваскулярной хирургии для лечения сосудистой патологии. Гистоакрил также используется как костный цемент, вводится в поврежденные позвонки путем открытых хирургических операций. Метод Чрескожной Вертебропластики (ЧВП) впервые был применен во Франции Herve Deramond, MD, Claude Depriester, MD, Pierre Galibert, MD, и Daniel Gars, MD в 1984г. Вначале было проведено лечение агрессивных вертебральных ангиом (ВA). ЧВП с Гистоакрилом затем использовалась при других повреждениях, ослабляющих тело позвонка, например в случаях злокачественных опухолей и остеопороза. Цель этого вида лечения состоит в том, чтобы получить болеутоляющий эффект от стабилизации позвоночника у пациентов с болями в позвоночнике, связанными с повреждениями, ослабляющими позвоночник.
Мы использовали методику чрескожной транспедикулярной вертебропластики. Методика проведения заключается в чрескожном транспедикулярном введении костного цемента в полость гемангиомы под ЭОП-контролем. Чрескожная пункция позвоночника выполняется, используя иглы различной длины и диаметра в зависимости от уровня позвоночника. Для улучшения контрастирующих свойств, а также предотвращения преждевременной полимеризации, требуется предварительное введение раствора Липиодола (Lipiodol ultrafluide).
ЧВП обычно выполняется под общей анестезией, возможны другие виды анестезии.
Общая продолжительность процедуры от 1 до 2 часов, в зависимости от уровня позвонка. Болеутоляющие и нестероидные противовоспалительные средства могут быть даны в течение часа после ЧВП и вводятся от 1 до 2 дней в зависимости от клинического состояния пациента.
Чрескожная вертебропластика и вертебральные ангиомы (ВА).
ВA – наиболее часто встречающаяся сосудистая опухоль, растущая из вновь формирующихся сосудов различного размера. Распространенность ВА неизвестна, так как эти процессы обнаруживаются случайно у асимптоматических больных. В серии Саmpanacci ВА составяют 4,7% всех спинальных опухолей, Weinstein и McLain утверждают, что ВА встречаются у 10% всех пациентов.
ВА наиболее часто встречаются у женщин. Они имеют тенденцию к локализации в нижнегрудном и верхнепоясничном отделах позвоночника и в 2\3 случаев одиночные. От 2 до 5 позвонков могут поражаться в оставшихся случаях. Поражение более 5 позвонков встречается крайне редко (Timothy E. Radomisli).
ВА клинически обычно протекают бессимптомно, а иногда обнаруживается во время обследования по поводу болей в спине. Редко ВA может быть агрессивна. Агрессивность ВA может быть идентифицирована клиническими признаками или рентгенологически. Клинические признаки агрессивности ВA состоят из интенсивных болей в спине или признаков компрессии спинного мозга или нервного корешка. Эпидуральные кровоизлияния из опухоли могут сужать спинномозговой канал и быть причиной неврологической симптоматики. Патологические переломы вовлеченных позвонков могут также приводить к появлению симптомов.
Рентгенологические признаки агрессивных или потенциально агрессивный ВA, описанные Laredo и соавт., включают: а) грудное расположение между T3-Т9, б) участие всего тела позвонка, в) расширение к невральной дужке, г) расширение кортикального слоя с нечеткими краями, д) неправильную ячеистость и е) мягкотканевые массы. Сочетание трех или более этих признаков может потенциально указывать на возможно симптоматическую ВA. Уменьшенное содержание жира в ВA с содержанием мягкой ткани на КТ и сигнал низкой интенсивности в T1-изображениях при МРТ, может указывать на потенциально агрессивную ВA, также как и возвышающаяся в передней части эпидурального пространства ВА. Увеличение остеолитического процесса или мягкотканных масс при рентгенологическом исследовании и вертебральный коллапс - также признаки агрессивности.
Агрессивная ВA - хорошее показание для ЧВП. Эти агрессивные или потенциально агрессивные VA могут быть классифицированы в несколько групп, согласно их клиническим или рентгенологическим проявлениям: (1) болезненная ВA без рентгенологических признаков агрессивности; (2) асимптоматические ВA с рентгенологическими признаками агрессивности; (3) симптоматические ВA с рентгенологическими признаками агрессивности, и возможно, эпидуральным компонентом и отсутствием неврологических признаков или прогрессирующего неврологического дефицита; и (4) ВA с рентгенологическими признаками агрессивности, эпидуральным компонентом, и острыми симптомами компрессии спинного мозга или нервных корешков.
В 1 группе, ЧВП - метод выбора.
Пациенты в группе 2 - хорошие кандидаты на ЧВП; однако, в нашем институте мы предпочитаем их не лечить, а проводить ежегодный контроль за их состоянием.
В группе 3, обычная процедура ЧВП.
В группе 4, лечение проводится в два этапа. В первый день выполняется ЧВП, а во второй день пациенту хирургически удаляется эпидуральный компонент ангиомы путем ламинэктомии.
Послеоперационное облучение фракционированными дозами до 40 Гр. может использоваться, чтобы обработать оставшуюся часть ВA. Несмотря на эти, условно низкие дозы, тем не менее, потенциальный риск радионекроза является противопоказанием для выбора этого метода лечения.
Случай из практики.
Женщина 44 лет, в студенческие годы серьезно занимавшаяся спортом, за пол года до обращения в институт нейрохирургии, была сдавлена в общественном транспорте. Сразу же после сдавления почувствовала резкую боль во всей правой стороне грудной клетки, поднялась температура тела до 38С. В последующем боль локализовалась по всему длинику позвоночника, сохраняла интенсивный характер, обычные анальгетики не помогали, температура тела держалась в пределах 37-38С, боль исчезала лишь в положении лежа. Стационарное лечение по месту жительства - без эффекта. При МР-томографии выявлены гемангиомы в телах Т5, Т7 позвонков. Консультировалась в ИНХ, от предложенной операции отказалась. Проходила курс лучевой терапии, но из-за болей в пищеводе, курс лучевой терапии не закончила. СОД составила 38-40Гр. После лучевой терапии отметила уменьшение болей в спине лишь на несколько дней, которые затем приняли прежний характер, но при этом появились боли в правой ноге, стало невозможным поднять правую руку выше горизонтали. До поступления в ИНХ боли не уменьшились.
При обследовании в ИНХ (через пол года после травмы) выявлено:
Ведущим клиническим синдромом является резко выраженный болевой синдром. Боли выявляются в проекции позвоночника с уровня от С7 до L5 позвонка, постоянные в вертикальном положении, усиливаются при активных движениях, особенно при надавливании на остистые отростки. Участок гипостезии по ходу L5 корешка справа.
При МРТ- и КТ-спираль исследовании выявляется изменение тел позвонков Т5, Т7, с наличием сосудистых капилляров и каверн (рис.1). Сосудистый рисунок в теле Т5 позвонка распространяется на левый поперечный отросток, остистый и правый поперечный отростки не затронуты. На уровне Т7 позвонка определяется 2 каверны, занимающие почти 1\2 тела, не распространяющиеся на суставные отростки. Форма позвонков несколько изменена: кпереди, по вентральной поверхности она имеет овальную форму. Компрессии тел позвонков и эпидурального компонента не выявлено. Т.о. была выявлена симптоматическая ВА с рентгенологическими признаками агрессивности.

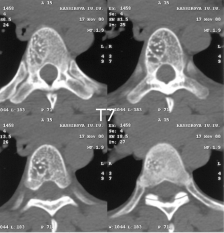
Рисунок 1. КТ-спираль Т5 и Т7 позвонков до операции. Кавернозно-капиллярная форма гемангиомы в Т5 позвонке, кавернозная форма гемангиомы в Т7 позвонке.
Выполнена операция - транспедикулярная транскутанная вертебропластика Гистоакрилом на уровне Т5 и Т7 позвонков.
В первые же часы послеоперационного периода отметила исчезновение болей в спине, в правой ноге. Активизирована на 2 сутки, при ходьбе, наклонах, пальпации позвоночника болей не отмечала. В удовлетворительном состоянии выписана домой.
При контрольном МРТ-исследовании полное заполнение полости ВА на уровне Т7 позвонка и заполнение полости ВА на уровне Т5 позвонка на 80% (Рис.2).
Рисунок 2. Контрольное МРТ-исследование после операции. 

Т.о. данный метод лечения вертебральных ангиом является приемлемым для данного вида патологии.
Date: 2016-08-30; view: 455; Нарушение авторских прав