
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Высокой активностью действия против
|
|
неспорогенных анаэробов обладают:
-линкомицин;
- нистатин;
-эритромицин;
+ метронидазол (трихопол);
-олеандомицин.
60. Активен в отношении к бактероидам:
- пенициллин;
-- канамицин;
+ метронидазол;
- олететрин;
-тетрациклин.
61. Бета-лактомазу (пенициллиназу) выделяют:
- стафилококки;

А.А. Тимофеев «Руководство по челюстно-лицевой хирургии и хирургической стоматологии»
13. ОСЛОЖНЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ
13.1. ТРОМБОФЛЕБИТ
13.2. МЕДИАСТИНИТ 13.3.СЕПСИС
ТРОМБОФЛЕБИТ
При острых одонтогенных воспалительных процессах челюстей и мягких тканей нередко встречаются такие осложнения, как тромбофлебит в системе лицевых вен или тромбоз пеще- ристого синуса.
Тромбофлебит лицевых вен - это острое воспаление вены с ее тромбозом, которое развивается при гнойно-воспалительных заболеваниях челюстно-лицевой области. Пораже- ние сосудистой стенки может происходить двумя путями: при снижении реактивности ор- ганизма, замедлении кровотока, повреждении венозной стенки, изменении состава крови и повышении ее свертывания (эндофлвбит) или при переходе воспалительного процесса с окружающих тканей на наружную стенку вены (перифлебит). В обоих случаях в воспали- тельный процесс вовлекается вся венозная стенка и в вене происходит образование тромба (В.И. Стручков и соавт., 1984). Тромбофлебиты лицевых вен чаще образуются при пе- реходе воспалительного процесса из окружающих мягких тканей на наружную стенку вены с последующим образованием тромба.
В развитии тромбофлебита вен лица и синусов головного мозга имеет значение нали- чие обильной сети лимфатических и венозных сосудов челюстно-лицевой области, их связь с венами твердой мозговой оболочки. Исследованиями А.С. Сресели (1945) доказано, что при нагноении в области лица воспалительный процесс переходит на синусы не только по угловой вене, но также, и притом чаще, по анастомозам. В анастомозах лицевых вен с синусами твердой мозговой оболочки клапаны почти отсутствуют и направление тока крови в них при воспалительных процессах может изменяться, что способствует рас- пространению инфекции на вены твердой мозговой оболочки.
В патогенезе тромбофлебита имеет значение микробная сенсибилизация, аутоаллер- гия, возникающая в результате распада тканей при инфекции челюстно-лицевой области, а также воспалительное и травматическое повреждение эндотелия вен, особенно в сенсибили- зированном организме, предрасполагающее к внутрисосудистому свертыванию и образованию тромба на участке повреждения вены (В.П. Балуда, 1975). Сначала тромб может быть асепти- ческим, и в этих случаях отсутствует характерная клиническая картина заболевания, но в даль- нейшем он подвергается протеолизу, и распавшиеся его части, а также продукты метаболизма микроорганизмов всасываются в кровь.
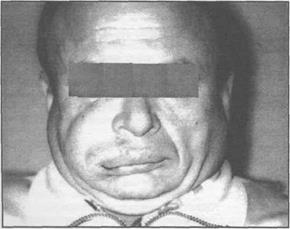 Рис. 13.1.1. Внешний вид больного с тром- бофлебитом угловой вены лица справа.
Рис. 13.1.1. Внешний вид больного с тром- бофлебитом угловой вены лица справа.
Клиника. Тромбофлебиту лицевых вен предшествуют острые гнойно-воспалительные процессы челюстно-лицевой области. У больно- го отмечается выраженная интоксикация, недо- могание, озноб, температура тела повышается до 39-40°С. Нарастает отек лица. По ходу угло- вой или лицевой вены появляются болезненные инфильтраты в виде тяжей. Кожные покровы над ними гиперемированы, имеют синюшный оттенок, напряжены (рис. 13.1.1 и 2.8.6). Отек распространяется за пределы инфильтрата и вызывает отек конъюнктивы век, ее гиперемию.
Движения глазных яблок сохранены. При изучении лабораторных анализов крови отмечается лейкоцитоз со сдвигом формулы влево. СОЭ достигает 60 мм в час. Со стороны мочи могут на- блюдаться изменения, которые свойственны токсическому нефриту.
Клиническая симптоматика у больных с тромбофлебитом вен лица напоминает течение рожистого воспаления. Кожные покровы имеют лиловый оттенок, который обусловлен просве- чиванием через кожу тромбированных вен. Пальпаторно удается определить уплотнение, тя- нущееся по ходу вен в виде шнуров (тяжей). Припухлость и краснота не имеют резких границ,
13.1, Тромбофлебит
как при рожистом воспалении, а плотный инфильтрат постепенно переходит в нормальные ткани. При тромбофлебите лицевых вен веки могут быть плотно инфильтрированы, а при роже наблюдается только отек вен без инфильтрации.
В отличие от лиц с фурункулами или карбункулами челюстно-лицевой области, у больных тромбофлебитом будут более выражены головная боль, озноб, резкая болезненность при паль- пации лицевых вен, наличие плотного тяжа. При фурункулах и карбункулах определяется плот- ный болезненный инфильтрат, в центре которого имеется один или несколько очагов некроза.
При тромбофлебитах отмечаются повышение местной температуры над воспалительным очагом. Данный факт имеет большое значение, так как является показателем различных пери- ферических сосудистых сдвигов, возникающих под влиянием интероцептивных раздражений. У больных с тромбофлебитом угловых или лицевых вен наблюдается участок патологической гипертермии, распространяющийся по ходу соответствующей вены и переходящий на окру- жающие ткани. Термоасимметрия лица составляет от 1,5 до 2,5°С. При рожистом воспалении имеется более значительное повышение местной температуры - от 3 до 4°С, а очаг воспаления имеет обширные границы. У больных с фурункулами и, особенно, карбункулами лица в зоне повышенного инфракрасного излучения можно обнаружить участок с пониженной температу- рой, что соответствует некротическому очагу (рис. 2.8.5). Изменения местной температуры можно определять при помощи дистанционной инфракрасной и контактной термографии, а также термометрии электрическим медицинским термометром (ТПЭМ-1).
При распространении тромбофлебитического процесса по венам глазницы в ретробуль- барное клетчаточное пространство возникает экзофтальм одного или обоих глазных яблок, а в дальнейшем может наблюдаться тромбоз пещеристого синуса.
М.С. Шанов (1957) рекомендует выделять варианты клинической картины тромбофлеби- тов пещерного синуса, которые характеризуются двумя основными признаками: расстрой- ством кровообращения в глазу и выпадением функций черепно-мозговых нервов (гла- зодвигательного, блоковидного, отводящего, тройничного), сочетающихся с септико- пиемическим состоянием. Симптомокомплекс при этом заболевании далеко не однозначен, так как могут возникать различной степени поражения (от явлений флебита до тромбоза с гнойным расплавлением стенок синуса). Больные жалуются на сильную головную боль, сла- бость, недомогание, озноб. Температура тела повышается до 39-40°С. Отмечается резкая боль в области глаз. Наблюдается гиперемия кожи, выраженный и плотный отек век, при котором часто не удается раскрыть глазную щель. Это обусловлено инфильтрацией мягких тканей, ор- биты. Появляются расширение зрачка и вен глазного дна, хемоз, выпячивание глазного яблока (экзофтальм), ограничение движений глаза или даже его неподвижность, возникающая из-за пареза глазодвигательных нервов (эти нервы проходят через пещеристую пазуху).
В ранней стадии развития заболевания выявляется значительный цианоз слизистой обо- лочки губ, кожи лба, носа, ушей, что свидетельствует о нарушении деятельности сердечно- сосудистой системы. У некоторых больных возникают необратимые изменения черепно- мозговых нервов - глазодвигательные нарушения и атрофия зрительного нерва, что обуслов- ливает слепоту. При гнойном расплавлении тромбов это заболевание осложняется развитием гнойного менингита и возникает менингиальный синдром: головная боль, головокружение, тош- нота, рвота, брадикардия, ригидность мышц затылка, симптом Брудзинского, Синьорелли, Кен- неди(анизокария).
Схема патогенетического лечения тромбофлебитов челюстно-лицевой области со- стоит из следующих этапов:
1. При появлении первых признаков этого заболевания необходима обязательная госпи-
тализация больных и помещение их в палату интенсивной терапии. Из очага воспаления берут экссудат (для выявления чувствительности патогенной микрофлоры к антибиотикам) и кровь из вены (для определения показателей коагулограммы и наличия бактериемии).
2. По наличию отягощающего воспалительный процесс фона, определяют степень веро- ятности развития осложнения, изучают функциональную активность нейтрофильных грану- лоцитов периферической крови (фагоцитарную активность, НСТ- тест, активность ЩФ и КФ, гликогена, пероксидазы) и выявляют характер и степень микробной сенсибилизации орга- низма (кожные пробы с аллергенами, показатель повреждения нейтрофильных лейкоцитов, реакция бластной трансформации лимфоцитов и торможения миграции макрофагоцитов, а также другие тесты).
3. Можно проводить катетеризацию наружной сонной артерии через поверхностную ви- сочную артерию. Операция является доступной, безопасной и легковыполнимой. П.Я. Шим- ченко и СВ. Можаева (1981) указывают, что эффективность лечения больных с помощью ме- тода непрерывной интракаротидной инфузии во многом зависит от соблюдения следующих требований:
13. ОСЛОЖНЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ
а) когда в воспалительный процесс одновременно вовлечено более двух глубоких ана- томических областей или имеются тромбозы вен лица, катетер обязательно должен быть ус- тановлен в наружной сонной артерии на уровне позвонков С2 -С3;
б) при распространении инфекционного процесса на вещество и оболочки головного моз-
га катетер устанавливают в общей сонной артерии то есть на уровне позвонков С4 -С6; в) катетер должен проходить без излишних усилий;
г) введение инфузата необходимо проводить с постоянной скоростью, которая не долж- на превышать 16-22 капель в 1 мин;
д) инфузат должен состоять из изотонического раствора натрия хлорида, новокаина, антикоагулянтов (гепарина, фибринолизина), реополиглюкина и антибиотика, допустимого для внутриартериальных введений.
4. Выполняют раннее рассечение гнойно-воспалительного инфильтрата, которое создает декомпрессию мягких тканей и предупреждает генерализацию инфекции. Из-за того, что гной- ный очаг расположен поверхностно, провести активное промывание раны невозможно. Реко- мендуемую Багаутдиновой В.И. (1992, 1994) перевязку угловой вены лица при ее тромбозе (у внутреннего угла глаза) считаю неправильной, так как этим действием ухудшается состояние местных тканей, а вероятность развития тромбоза синусов головного мозга увеличивается в виду того, что доказана (А.С. Сресели,1945) связь вен твердой мозговой оболочки с воспали- тельным процессом на лице не только по угловой вене, но также, и притом чаще, по анастомо- тическим венам (v. anastomotica facialis, расположенная на уровне альвеолярного края нижней челюсти, соединяет поверхностные и глубокие вены лица).
5. Для снижения интоксикации организма больному внутривенно (капельно) вводят 200- 400 мл неогемодеза,500 мл 5% раствора глюкозы, антибиотики широкого спектра действия, диоксидин по 5,0 мл, контрикал по 10000 - 20000 ЕД, 1-4% раствор амидопирина, пипольфен или димедрол, витамины (аскорбиновая кислота и витамины группы В). По показаниям нужно назначать сердечно-сосудистые препараты. Для предотвращения перегрузки сердца необхо- димо осуществлять контроль за количеством вводимой жидкости и суточным диурезом (эти по- казатели должны соответствовать между собой). Суточная доза вводимых жидкостей опреде-ляется из расчета 50-70 мл на 1 кг массы тела больного и не должна превышать 3-4 л.
6. Тромбофлебит приводит к нарушению кислотно-щелочного равновесия в организме в сторону ацидоза, возникает дефицит натрия. Поэтому больным назначают изотонический рас- твор натрия хлорида или 4% раствор бикарбоната натрия по 200-400 мл. Для усиления дезин- токсикационного эффекта нужно применять форсированный диурез (вводят 10-20% раствор маннита из расчета 1,5 г препарата на 1 кг массы тела).
7. Для борьбы с инфекцией вводят вначале антибиотики широкого спектра действия, а после идентификации микрофлоры и определения ее чувствительности назначают соответствующий противовоспалительный препарат.
8. Для предотвращения внутрисосудистого свертывания крови вводят внутривенно гепа- рин (под контролем свертывания крови) в дозе 2500-5000 ЕД через каждые 4-6 ч, а по достиже- нии легкой гипокоагулемии переходят на внутримышечное введение препарата в тех же дозах и интервалах.
9. В целях стимуляции факторов иммунитета больному назначают введение гиперим- мунной антистафилококковой плазмы (4-6 мл на 1 кг массы тела через 1-2 суток в течение 8- 10 дней), альбумина, плазмы с повышенным содержанием антител и др.
10. При выраженной сенсибилизации организма к микробным аллергенам назначают не- специфическую гипосенсибилизирующую терапию. Применяют димедрол, пипольфен, супра- стин, перновин, тавегил, лоратадин, кетотифен и др. Контролем эффективности проводимого лечения являются как клинические, так и лабораторные методы обследования больных.
При несвоевременной и неадекватной помощи больным с тромбофлебитом вен челюст- но-лицевой области воспалительный процесс очень быстро распространяется на внутричереп- ные венозные синусы. Это заболевание является тяжелейшим осложнением острых одонто- генных воспалительных процессов. Прогноз при тромбофлебитах пещеристого синуса являет- ся неблагоприятным, а летальность при этом заболевании высокая. Высокая частота смертных случаев объясняется возникновением при тромбофлебитах таких грозных осложнений, как сеп- сис, гнойный менингит, менингоэнцефалит. В последние годы появились сведения о сниже- нии летальности при тромбофлебитах пещеристого синуса. Учитывая тот факт, что леталь- ность при тромбофлебитах синусов головного мозга все же остается на достаточно вы- соком уровне, необходимо большее внимание уделять профилактике, а также раннему выявлению и адекватному лечению гнойно-воспалительных заболеваний челюстно- лицевой области.
13.2. Медиастинит
МЕДИАСТИНИТ
В настоящее время, несмотря на большие достижения стоматологии в профилактике ос- ложненных форм кариеса, число одонтогенных воспалительных процессов увеличивается, усу- губляется тяжесть течения процесса, что нередко приводит к такому грозному осложнению как медиастинит. Несмотря на достигнутые успехи в диагностике и лечении этого заболевания, летальность при нем остается высокой. Результатами экспериментальных исследований, ко- торые проведены Н.Г. Поповым и В.Г. Коротаевым (1977), доказано, что распространение гноя при воспалительных процессах дна полости рта и шеи происходит по глубоким фасциально-клетчаточным пространствам шеи через превисцеральное пространство и сосудистые щели и связано с передним средостением, а через ретровисцеральное про- странство - с задним средостением. Наблюдения Н.А. Груздева и соавторов (1984) свиде- тельствуют о существовании двух основных путей распространения гноя в переднее средосте- ние. В одном случае гной распространяется из заднего отдела окологлоточного пространства, идя по ходу сосудисто-нервного пучка шеи. Во втором случае, при флегмоне дна полости рта или корня языка, в результате некроза мышц и клетчатки, гной преодолевает естественный барьер в области подъязычной кости и попадает в клетчаточное пространство между па- риетальным и висцеральным листками эндоцервикальной фасции шеи и вдоль трахеи. Через позадипищеводное и предпозвоночное клетчаточное пространства гнойное содержимое может распространяться в заднее средостение (О.П. Чудаков, А.И. Яковенко,1979).
В условиях эксперимента прослежена реакция клетчатки средостения на развитие гной- ных очагов в тканях дна полости рта и шеи по мере их нисходящего распространения (В.Г. Ко- ротаев, Н.Г. Попов,1981). Доказано, что клетчатка средостения при воспалительных про- цессах в околочелюстных тканях остается неизмененной или возникает ее коллатераль- ный отек. Без видимых клинических признаков медиастинита в клетчатке средостения возникают микроскопические изменения, характеризующиеся кровоизлияниями, микро- некрозом, которые в зависимости от фазы развития воспалительного процесса могут прогрессировать или заканчиваться рассасыванием (рубцеванием). По мере распро- странения инфекционного процесса на органы шеи в клетчатке средостения определя- ются более грубые патологические изменения.
Кратко хочу напомнить анатомические данные о средостении. Следует знать, что средо- стением называют пространство, расположенное между листками медиастинальной плевры, грудиной и грудным отделом позвоночника. Средостение (условно) делится на переднее и зад- нее, атакженаверхнее, среднее инижнее.
Переднее средостение содержит вилочковую железу, сердце, трахею, восходящую часть и дугу аорты, верхнюю полую вену, легочные артерии и нервы, диафрагмальные вены и нервы. Заднее - пищевод, грудной лимфатический проток, нижний отдел блуждающего нерва, непарную и полунепарную вены, нисходящую аорту.
Частота возникновения одонтогенного медиастинита колеблется от 0,3 до 1,8%; Н.Г. По- пов,1971; A.M. Сазонов и соавт., 1977;Н.А. Грачев,1980; А.А. Кулаков и соавт.,1981; А.Г. Шарго- родский, 1985, А.А., Тимофеев, 1993). Летальность при этом заболевании составляет от 24 до 76% (Н.Г. Попов,1963, 1971; Н.И. Яблонская и соавт., 1979; В.А. Киселев и соавт., 1983, А.А. Тимофеев, 1989, 1993 и др.).
В большинстве случаев диагноз одонтогенного медиастинита устанавливают после смерти больного. При неблагоприятных условиях каждый одонтогенный очаг воспаления, протекающий с вовлечением в процесс тканей дна полости рта и имеющий тенденцию к распространению вниз по клетчаточно-фасциальным пространствам шеи, может явиться при- чиной развития медиастинита.
В практическом отношении для диагностики такого грозного осложнения, как медиасти- нит, весьма существенной представляется групповая систематизация признаков воспале- ния медиастинальной клетчатки. Различают общие нарушения и симптомы, причиной воз- никновения которых является сдавление органов, сосудов и нервов средостения, а также симптомы, выявляемые при физикальном исследовании больного, и рентгеноло- гическиепризнаки.
Подозрение на одонтогенный медиастинит возникает в том случае, когда, не- смотря на достаточное вскрытие и адекватное дренирование гнойного очага в челюстно- лицевой области или шеи, а также проводимую интенсивную противовоспалительную тера- пию, общее состояние больного ухудшается, повышается температура тела до 39-40 С. Пульс достигает 130-150 в 1 мин, он аритмичен, слабого наполнения и напряжения. Артери- альное давление нормальное с учетом возраста и сопутствующих заболеваний больного. Мо-
13. ОСЛОЖНЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИИ
гут появляться расстройства со стороны психической сферы (угнетение, апатия, спутанность сознания, а иногда и возбуждение).
Для переднего медиастинита характерно появление загрудинной боли, которая уси- ливается при поколачивании по грудине. Боль усиливается при запрокидывании головы (сим- птом Герке) или при смещении нервно-сосудистого пучка шеи кверху (симптом Иванова). По- является пастозность в области грудины, припухлость и крепитация в яремной впадине. На- блюдается втягивание области яремной впадины при вдохе (югулярный симптом Равич- Щербо). У больного отмечается постоянное покашливание, которое возникает в связи с оте- ком глотки, гортани и мягких тканей дна полости рта (симптом описан Н.Г. Поповым в 1971 г.). Боль в области средостения усиливается при поколачивании по пяткам вытянутых ног в гори- зонтальном положении больного (компрессионный симптом). Появляется симптом Рутен- бурга-Ревуцкого - усиление загрудинной боли, одышки и дисфагии при пассивных смещениях трахеи. Положение больного при медиастините вынужденное. Он сидит с опущенной головойили лежит на боку с приведенными к животу ногами, подбородок прижат к груди. Может наблю- даться головная боль, шум в ушах, цианоз лица и шеи, расширение вен шеи и верхней трети грудной клетки (симптом сдавления верхней полой вены).
При заднем медиастините чаще появляется пульсирующая боль в области груди, которая иррадиирует в межпопаточную область и усиливается при надавливании на остистые отростки грудных позвонков. Боль также усиливается при попытке проглотить пищу или во вре- мя глубокого вдоха (симптом Ридингера). Больной не может проглотить жидкость или глотает ее с большим трудом. Появляется ригидность длинных мышц спины, которая имеет рефлек- торный характер (паравертебральный симптом Равич-Щербо-Штейнберга), пастозность ко- жи в области грудных позвонков. Наблюдается расширение межреберных вен, появление вы- пота в плевре и перикарде (симптом сдавления непарной и полунепарной вены).
Хочется отметить, что клиническая диагностика между передним и задним медиастини-том является понятием условным.
Физикальное обследование больного имеет малую информативность и является толь- ко вспомогательным методом. У больного наблюдается одышка, число дыхательных движений может достигать 45-50 в 1 мин. Дыхание поверхностное, вдох значительно укорочен, а выдох в 2-3 раза удлинен. Перкуторно определяется расширение границ в области грудины или в обе стороны от нижних грудных позвонков.
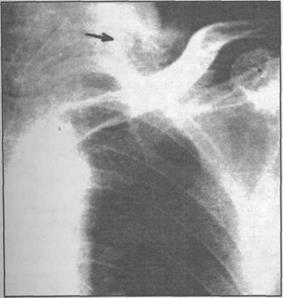
Важным диагностическим методом исследования медиастинита является рентгеногра- фия, которая проводится в передне-задней, боковой и косой проекциях. Рентгенологическое исследование позволяет выявить изменения контуров средостения, а также наличие выпуклых теней округлой формы в верхних отделах, чаще с одной стороны. Отмечается расширение тени средостения и появление горизонтального уровня жидкости с пузырьками воздуха или наличие свободного газа в средостении (рис. 13.2.1). Для выявления динамики процесса рентгенологи- ческие исследования следует повторять через 2-3 суток.
При одонтогенном медиастините отмечается значительное повышение и расширение зо- ны патологической гипертермии над средостением, которая выявляется методом дистанцион- ной инфракрасной термодиагностики или путем термометрии. При серозной форме воспа- ления клетчатки средостения температура повышается на 1,5-2,5°С, а при гнойной форме - от 3,0 до 4,0°С. Согласно нашим наблюдениям, температурная разница в области средостения не должна превышать 0,3-0,5°С. Данный метод безвреден и безопасен для больного, поэтому он может быть неоднократно повторен для выявления динамики развития воспалительного про- цесса в области клетчатки средостения (рис. 13.2.2).
У больного с наличием одонтогенной инфекции такое осложнение, как медиастинит, мо- жет часто протекать в стертой, клинически мало выраженной форме. Появление слабовыра- женной загрудинной боли или затрудненного дыхания может быть объяснено наличием пнев- монии или сопутствующих заболеваний. Выявляемые клинические симптомы не всегда могут быть достоверны из-за наличия боли или ригидности мышц, которые появляются за счет ло- кальных воспалительных изменений.
После установления диагноза одонтогенного медиастинита и соответствующей подготов- ки больного необходимо провести оперативное вмешательство. В настоящее время при вскрытии средостения используют различные доступы, выбор которых зависит от локализации основного процесса. При одонтогенных медиастинитах фокус воспаления локализуется, в ос- новном, в области верхнего отдела средостения (особенно на ранних стадиях развития забо- левания). Наиболее часто применяется срединная или боковая чрезшейная медиастиното- мия по В.И. Разумовскому (1899) в различных ее модификациях. Разрез проводят в яремной впадине или по переднему краю грудино-ключично-сосцевидной мышцы от уровня верхнего края щитовидного хряща до грудино-ключичного сочленения. После рассечения задневнутренней
13.2. Медиастинит
 стенки влагалища этой мышцы ее вместе с сосудисто-нервным пучком отодвигают кнаружи. По бо-ковой и передней поверхности трахеи проникают в клетчатку переднего средостения, обнажая пи-щевод, широко вскрывают околопищеводное пространство и проникают в заднее средостение. В дальнейшем операционную рану дренируют сдвоенным перфорированным трубчатым дренажем с последующим активным промыванием средостения и аспирацией содержимого. Через дренаж в средостение с помощью системы для переливания крови вводят антибиотики и антисептики.
стенки влагалища этой мышцы ее вместе с сосудисто-нервным пучком отодвигают кнаружи. По бо-ковой и передней поверхности трахеи проникают в клетчатку переднего средостения, обнажая пи-щевод, широко вскрывают околопищеводное пространство и проникают в заднее средостение. В дальнейшем операционную рану дренируют сдвоенным перфорированным трубчатым дренажем с последующим активным промыванием средостения и аспирацией содержимого. Через дренаж в средостение с помощью системы для переливания крови вводят антибиотики и антисептики.

Рис. 13.2.2. Термограмма больногоодонто- генным гнойным медиастинитом.
Рис. 13.2.1. Рентгенограмма грудной клетки больного одонтогенным гнойным медиа- стинитом, вызванного анаэробной микро- флорой (стрелкой указаны пузырьки воздуха, которые находятся в верхнем отделе
средостения).
Н.А. Груздев и соавторы (1984) при вскрытии верхнего медиастинита рекомендуют де- лать Z- образное рассечение: горизонтальный разрез в поднижнечелюстной области, верти- кальный по переднему краю кивательнои мышцы и нижний горизонтальный разрез по проекции ключицы. Авторы рекомендуют отсекать грудино-ключично-сосцевидную мышцу от грудины. Мышца при этом ретрагирует в краниальном направлении, освобождая надгрудинную ямку, дном которой являются длинные и лестничные мышцы шеи. Эти мероприятия улучшают дрени- рование верхнего отдела средостения. Данную методику авторы предлагают применять у больных с разлитыми гнойно-воспалительными заболеваниями челюстно-лицевой области. Н.Г. Попов (1971) рекомендует проводить профилактическую шейную медиастинотомию при разлитых одонтогенных воспалительных процессах дна полости рта. Н.А. Груздев (1978) предла- гает проводить профилактическое вскрытие соответствующего клетчаточного пространства, рас- положенного вокруг гнойно-воспалительного очага, так как этим мероприятием удается "обогнать инфекцию" и предупредить распространение воспалительного процесса на клетчатку средосте- ния. Полностью разделяю мнение А.Г. Шаргородского (1985), который считает, что проведение профилактической чрезшейной медиастинотомии вряд ли может быть рациональным.
При вовлечении в воспалительный процесс среднего или нижнего отдела средостения производят трансстернальный, чрезплевральный или трансдиафрагмальный доступ, выбор ко- торого является компетенцией торакального хирурга.
Прогноз при одонтогенном медиастините чрезвычайно серьезен. Летальность при этом забо- левании, даже в настоящее время, остается очень высокой. Все ошибки, которые возникают при об- следовании и лечении больных одонтогенным медиастинитом, можно разделить на четыре группы:
• организационного порядка - поздняя госпитализация больного;
• диагностические - поздняя диагностика заболевания из-за недостаточного знания клини- ческих симптомов и факторов, способствующих его возникновению;
• лечебные - недостаточное вскрытие или неадекватное дренирование первичных гнойных очагов, непроведение интенсивной противовоспалительной терапии, недостаточный учет отягощающего фона и состояния защитных сил организма больного;
13. ОСЛОЖНЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИЙ
• тактические - недооценка особенностей клинического течения разлитых гнойно- воспалительных процессов в области дна полости рта и шеи, боязнь раннего вскрытия и проведения широких разрезов.
Учет всех этих ошибок является профилактикой развития такого грозного осложнения острых одонтогенных гнойно-воспалительных заболеваний челюстно-лицевой области и шеи, как медиастинит, который практически всегда сочетается с сепсисом.
13.3. СЕПСИС
В IV в. до н.э. Аристотелем был введен термин "сепсис". С тех пор прошло около 2,5 тыс. лет, но до настоящего времени нет цельного представления о механизмах его развития. Не- смотря на достижения современной медицины, сепсис остается одной из наиболее сложных и недостаточно изученных общеклинических проблем (М. И. Кузин, Б. М. Костюченок, 1982; В. И. Стручков, В.К. Гостищев, Ю.В. Стручков,1984; А.А. Тимофеев, 1989,1995; В.В. Мулькевич, 1995; В.Г. Центило и др., 1995 и др.). Известно, что многие зарубежные авторы термином "хирургический сепсис" или "раневой сепсис" называют обычно нагноение послеоперацион- ных ран, а не генерализацию инфекции (Jansson, 1971; Callone, 1974; Archie, 1977). Приме- няются также и такие термины, как "септическое состояние", "гнойно-септические заболе- вания", "общая инфекция" и др. М.И. Кузин и Б.М. Костюченок (1982) указывают, что широко распространенный термин "септицемия" нередко объединяется с понятием "бактеремия", хотя это далеко не одно и тоже. Ранее сказанное значительно затрудняет понимание сути изучаемого вопроса и создает известные трудности при установлении критериев сепсиса. Мы считаем, что целесообразно применять старые, устоявшиеся в отечественной литерату- ре термины: "сепсис", "септицемия", "септикопиемия".
Существуют определенные различия в трактовке понятия "сепсис". С точки зрения ди- агностики и лечения сепсис следует рассматривать как патологическое состояние, обу- словленное непрерывным или периодическим поступлением в кровь микроорганизмов из очага гнойного воспаления, характеризующееся несоответствием тяжелых общих рас- стройств местным изменениям и часто образованием очагов гнойного воспаления в раз- личных органах и тканях.
Сепсис является полиэтиологическим заболеванием. Его возбудителем может быть лю- бой микроорганизм, но наиболее часто - стафилококк, кишечная и синегнойная палочка, протей, анаэробы, реже - стрептококк, пневмококк и другие микробы.
По мнению В.И. Стручкова и соавторов (1984), патогенез сепсиса определяется тремя факторами: микробиологическим - видом, вирулентностью, состоянием кровообращения в очаге; количеством и длительностью воздействия попавших в организм бактерий; местом вне- дрения инфекции, характером и объемом разрушения тканей, состоянием иммуно- биологических сил организма.
В зависимости от различных сочетаний перечисленных факторов сепсис может быть острейшим (молниеносным), обусловленным распространением высокопатогенных микроор- ганизмов и характеризующимся крайне тяжелым и быстрым течением в сроки до нескольких часов; острым - с развитием выраженной клинической картины болезни в течение нескольких дней и отсутствием ремиссий, подострым - проявляющимся преимущественно возникновени- ем метастатических абсцессов и менее выраженными общими нарушениями; хроническим - медленно текущим процессом с длительными, до нескольких месяцев и даже лет, периодами ремиссий между образованием очагов воспаления в различных органах и тканях.
Ранние формы сепсиса протекают по типу аллергической реакции и развиваются у боль- ных, находящихся в состоянии сенсибилизации (Ю.Г. Шапошников и соавт., 1974; СМ. Курбан- галеев, Б.Б. Владимиров,1975). В возникновении позднего сепсиса при обширном и длительно текущем процессе играет роль постоянное поступление в организм больного токсинов и про- дуктов распада тканей, что приводит к изменению его реактивности, развитию состояния сен- сибилизации (В.И. Стручков и соавт., 1984). Ограничение инфекции на ранних этапах заболе- вания осуществляется преимущественно за счет местного иммунитета.
Летальность при сепсисе колеблется от 35% до 69% случаев, в зависимости от его форм и вида возбудителя (М.И. Кузин и соавт., 1982; А.А. Тимофеев и соавт., 1987 и др.).
Септический процесс, развивающийся в челюстно-лицевой области, подразделяют на:
• одонтогенный - первичный очаг гнойного воспаления находится в периодонте;
• стоматогенный - очаг гнойного воспаления расположен в тканях слизистой, окружающих ротовую полость;
13.3. Сепсис
• раневой - причиной развития являются инфицированные раны; тонзиллогенный - гнойник расположен в области миндалин или окологлоточном клетчаточном пространстве;
• риногенный - источник расположен в носовой полости;
• отогенный - очаг гнойного воспаления находится в среднем ухе.
В истории развития учения о "ротовом" сепсисе А.И. Рыбаков и соавт. (1983) выделяют
три основных этапа.
До 50-х годов для профилактики сепсиса считали непременным условием удаление всех зубов с осложненным кариесом. В то же время при острых воспалительных процессах врачи боялись удалять причинные зубы, так как без применения при хирургическом вмешательстве активной антибактериальной терапии развивались опасные осложнения.
Период с 50-х до конца 60-х годов характеризуется успешным применением антибиоти- ков. В это время такое осложнение наблюдалось значительно реже.
С 70-80-х годов вновь наблюдался рост этой патологии. Основным первичным источни- ком гнойно-некротических процессов челюстно-лицевой области у 99% больных являются очаги одонтогенной инфекции, возникшие как следствие кариеса зубов.
В нашей клинике этот вид осложнения встречался у 0,3-0,6% больных, госпитализиро- ванных с воспалительными заболеваниями челюстно-лицевой области и шеи.
Для генерализации инфекции, по мнению М.И. Кузина и соавторов (1981), необходимо наличие в очаге воспаления определенного количества микробных тел, так называемого критического уровня бактериальной обсемененности (105микробов на 1 г ткани).
Экспериментально доказано (Elek,1956), что для распространения гнойной инфекции в нормальных тканях необходимо ввести в них от 2000000 до 8000000 стафилококков. Если через ткани в месте инъекции микробов провести обычную нитку, то "критическое" число микробов уменьшается до 10000, а при затягивании этой нити - до 100. "Критическое" число микробов значительно уменьшается при воздействии на ткани механических факторов, при шоке и ос- лаблении иммунологической реактивности организма (Д. Александер, Р. Гуд, 1974).
Многообразие форм и клинических проявлений сепсиса создают значительные трудности для его систематизации. Классифицируют сепсис по фазам: начальная фаза сепсиса (токсе- мия), септицемия (бактериемия без гнойных метастазов) и септикопиемия (постоянная бакте- риемия с гнойными метастазами). До настоящего времени одним из наиболее сложных вопро- сов в трактовке общих проявлений воспалительных процессов остается вопрос о правомочно- сти термина "гнойно-резорбтивная лихорадка". По мнению М.И. Кузина и соавторов (1979), гнойно-резорбтивную лихорадку следует отнести к начальной форме проявления сепсиса. Они называют ее "предсепсисом". В.Г. Бочоришвили и соавторы (1981) выделяют несколько вари- антов так называемого предсепсиса: затяжной субфебрилитет с постоянным или относи- тельно быстрым переходом в высокую (нередко гектическую) лихорадку; "беспричинные" од- нодневные (чаще длящиеся 2-3 ч) подъемы температуры тела с ознобом и последующим про- ливным потом. Эти явления могут продолжаться 3-4 недели, а затем интервал между подъе- мами температуры уменьшается и лихорадка принимает гектический, ремиттирующий или по- стоянный характер. В течение довольно длительного времени (от 1 до 3 мес) подъем темпера- туры чередуется с ее спадом.
Гнойно-резорбтивная лихорадка - это общий синдром, который тесно связан с местным нагноительным процессом и обусловлен всасыванием токсических продуктов из очага гнойного воспаления. Она характерна для всех гнойно-воспалительных заболеваний челюстно-лицевой области и может наблюдаться в течение 7 суток после вскрытия гнойного очага. Посевы крови у больных с гнойно-резорбтивной лихорадкой обычно стерильны. Первым предложил выделять данный синдром И.В. Давыдовский (1944). В развитии гнойно-резорбтивной лихорадки основ- ную роль играет всасывание продуктов белкового распада и бактерий. Резорбция происходит лимфогенным и гематогенным путем. Длительное течение этой лихорадки может привести к ослаблению общей и специфической иммунологической реактивности организма. Одновремен- но с всасыванием токсических продуктов происходит большая потеря с гноем белков, фер- ментов и других веществ. При типичном удалении периодонтитного зуба, по данным Е. Сабо (1977), у 70% больных в циркулирующей крови можно обнаружить бактерии. Эта бактеремия через несколько часов прекращается. Однако в некоторых случаях бактеремия и токсемия может продлиться 3-4 дня.
Большие трудности при проведении дифференциальной диагностики между сепсисом и гнойно-резорбтивной лихорадкой в ранние сроки их развития отмечают многие авторы. В слу- чае, если после устранения гнойного очага и проведения адекватной противовоспалительной медикаментозной терапии общие проявления не устраняются и наблюдается кратковременная бактериемия, то следует думать, что у больного возникла начальная фаза сепсиса. Несмотря
13. ОСЛОЖНЕНИЯ ВОСПАЛИТЕЛЬНЫХ ЗАБОЛЕВАНИИ
на активное воздействие на гнойный очаг, общее состояние больного ухудшается, температура тела повышается до 39-40°С (с большими колебаниями в течение суток), появляется озноб, сильная головная боль, тахикардия, тахипноэ, бессонница. Если из крови высевается патоген- ная микрофлора, то это указывает на развитие септицемии. На этой стадии развития сепсиса не удается выявить гнойные метастатические очаги. Когда на фоне клинических проявлений септицемии появляются гнойные метастатические очаги в различных органах и тканях, то это указывает на развитие следующей стадии сепсиса - септикопиемии
Клиническая картина при сепсисе резко ухудшается. У больного возникают возбуждение или подавленность, желтушность кожных покровов, покраснение щек, глаза становятся бле- стящими, губы - сухими и яркими, язык обложен, пульс учащается и постепенно уменьшается его наполнение. При крайне тяжелых формах наблюдается геморрагический синдром: кровоиз- лияние в местах инъекций и легчайших травм, геморрагии в зеве, носовые кровотечения, рвота с примесью алой крови или в виде кофейной гущи, кровавый понос, микро- и макрогематурия (Т.В. Жернакова, 1981). Характерны изменения как красных, так и белых форменных элементов крови. Сепсис сопровождается быстро нарастающей анемией, которая выявляется клинически (бледностью кожных покровов и мягкого нёба, иктеричность склер и др.), и в анализах крови (уменьшение числа эритроцитов и содержания гемоглобина). Анемия возникает в результате угнетения эритропоэза. Наиболее характерными изменениями белых форменных элементов крови при сепсисе является выраженный лейкоцитоз с нейтрофильным сдвигом влево (резкое "омоложение" лейкоцитов), появление токсической зернистости лейкоцитов. СОЭ увеличивает- ся более 50 мм/ч. Изучение активности свертывающих и фибринолитических свойств крови у больных сепсисом позволило Л.П. Мальчиковой и Г.А. Красковской (1982) выявить глубокие из- менения в системе гемокоагуляции.
Тяжелейшим осложнением сепсиса является септический шок. Он возникает вследствие воздействия на организм больного бактериальных токсинов и выражается в глубоких измене- ниях функций всех его систем, из которых на первый план выступает нарушение кровообраще- ния, дыхания, недостаточное обеспечение тканей организма кислородом. За последнее деся- тилетие частота случаев септического шока увеличилась в 2-3 раза.
Пусковым механизмом развития септического шока является выраженная бактериемия с последующим выделением в кровь значительного количества бактериальных эндотоксинов. При этом состоянии отмечена фрагментация красных кровяных клеток, что рассматривается как следствие диссеминированного рассеянного внутрисосудистого свертывания крови (М.И. Кузин и соавт., 1983). Авторами выявлено, что возникновение пойкилоцитоза при сепсисе обу- словлено бактериальной интоксикацией. В результате непосредственного или опосредованного действия бактериальных токсинов на эритроцитарные мембраны изменяются физико- химические свойства липидного биослоя этих форменных элементов.
Синдром диссеминированного рассеянного внутрисосудистого свертывания (ДВС) крови представляется, как динамический биологический процесс, в основе которого лежит рас- сеянное и часто повсеместное свертывание крови, ведущее к блокаде микроциркуляции, раз- витию тромботических процессов и геморрагии, гипоксии тканей, тканевому ацидозу и глубоко- му нарушению функций органов.
В.Н. Гирин и соавт. (1992) выделяют четыре стадии ДВС синдрома.
• 1-я стадия (тромбоцитопеническое состояние) характеризуется усиленным тромбо- образованием и признаками возрастающей гиперкоагуляции. При острой и значи- тельной активности свертывания крови (хирургическая патология) она кратковременна.
• 2-я стадия характеризуется диссоциацией коагулограммы: с одной стороны отмечается усиление тромбообразования, снижение числа тромбоцитов, уменьшение содержания фибриногена, протромбина и других факторов свертывания крови, с другой - усиление фибринолиза; развивается так называемая коагулопатия потребления. В основе клинической картины этой фазы лежит геморрагический синдром.
• 3-я стадия - фаза дефибринации. Она характеризуется активацией противосвертываю- щей системы, снижением всех факторов свертывания крови, повышением уровня плаз- мина. При этом геморрагические явления усиливаются; кроме экхимозов наблюдаются паренхиматозные кровотечения.
• 4-я стадия называется восстановительной или стадией остаточных явлений.
Date: 2016-11-17; view: 436; Нарушение авторских прав