
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Глава 4. НЕПРОХОДИМОСТЬ ЖЕЛЧНЫХ ПРОТОКОВ ДОБРОКАЧЕСТВЕННОЙ ЭТИОЛОГИИ 9 page
|
|
3. Основным недостатком холедоходуоденостомии является то, что она не устраняет стеноз сфинктера печеночно-поджелудочной ампулы. Этот недостаток имеет принципиальное значение при панкреатите. Если устье протока поджелудочной железы оказывается сдавленным в фиброзном кольце сфинктера ампулы, то холедоходуоденостомия, как способ разгрузки протоков поджелудочной железы, является проблематичной. И совершенно лишена смысла холедоходуоденостомия при панкреатите, обусловленном стенозом устья протока поджелудочной железы, который открывается отдельным отверстием на верхушке большого сосочка двенадцатиперстной кишки. К излечению может привести только прямая операция на сфинктере общего желчного протока и устье главного протока поджелудочной железы. Холедоходуоденостомии недостаточно, так как она разгружает только желчевыводящие пути и не приводит к декомпрессии в системе протоков поджелудочной железы.
4. При холедоходуоденостомии выключаются большой ретродуоденальный и интрапанкреатический отрезки общего желчного протока и образуется так называемый слепой мешок. В этом месте возникают стаз, воспаление, оседают желчный песок, замазкообраз-ная желчь и образуются камни. Теоретически этот стаз незначительный. Отдельные авторы даже считают, что «слепой мешок» опорожняется либо через суженный сосочек, либо ретроградно через анастомоз. Мы не разделяем этого мнения. Очевидно, отток из ретродуоденального «слепого мешка» через сфинктер не обеспечивается, так как при рентгеновском исследовании бариевая взвесь задерживается здесь длительное время. Развитие инфекции в этом месте неизбежно. Воспаление распространяется лимфогенным путем непосредственно на головку поджелудочной железы. Кроме того, загрязнение «слепого мешка» еще больше затрудняет отток панкреатического сока и способствует прогрессированию панкреатита.
5. Вследствие холедоходуоденостомии образуются перегибы и деформация двенадцатиперстной кишки, что сопровождается нарушением ее моторики и проходимости, застоем и рефлюксом кишечного содержимого в желчные протоки, нарушением оттока панкреатического сока, а также способствует возникновению и дальнейшему развитию панкреатита.
6. При шаблонном применении холедоходуоденостомии существует опасность не диагностировать рак большого сосочка двенадцатиперстной кишки в тех случаях, когда он может быть, и диагностировать его при доброкачественном стенозе сфинктера. Эти же замечания в основном относятся и к операции трансдуоденальной супрапапиллярной холедоходуоденостомии. Хотя при этой операции и остается значительно меньший участок выключенного общего желчного протока («слепого мешка»), но стенозирующий оддит является тем основным недостатком, который заставляет нас вообще не применять этой операции, так как, вскрыв двенадцатиперстную кишку, проще и надежней выполнить папиллосфинктеротомию, чем по тем же показаниям накладывать супрапапиллярный холедоходу-оденоанастомоз. Нецелесообразно и наложение трансдуоденального холедоходуоденоанастомоза при тубулярном стенозе общего желчного протока на почве панкреатита. Гораздо проще в этих случаях и менее опасно для больного наложить супрадуоденальный холедо-ходуоденальный анастомоз.
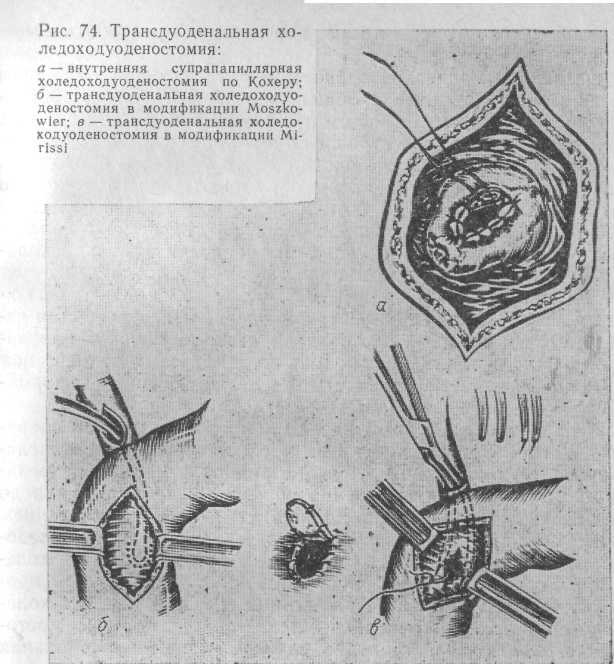
В связи со сказанным мы не считаем необходимым подробно останавливаться на технике создания трансдуоденальных холедо-ходуоденоанастомозов; некоторые хирурги применяют эти операции и до настоящего времени (В. И. Ташкинов, 1978; А. Л. Шор, 1978, и др.) — рис. 74.
Как мы уже отмечали, радикального отказа от холедоходуоденостомии по поводу заболеваний терминального отдела общего желчного протока неопухолевого характера не должно быть, но ее следует применять так же, как и эндоскопическую или трансдуоденальную папиллосфинктеротомию, по строгим показаниям. Если показания к обеим операциям возникают у одного и того же больного, то их выполняют одновременно. Мы также согласны с теми хирургами, которые крайне сдержанно относятся к созданию холе-доходуоденостомы у больных более молодого возраста (до 50 лет). В этих случаях мы отдаем предпочтение непосредственным вмешательствам на большом сосочке двенадцатиперстной кишки, так как расширенный общий желчный проток в этом возрасте легко сокращается до нормальных размеров, в то время как у больных в возрасте старше 50 лет он остается расширенным и папиллосфинктеротомия у них не может полностью устранить стаз желчи в общем желчном протоке и впоследствии развивается холангит. Поэтому при расширении общего желчного протока до 1,5 см необходимо
выполнять холедоходуоденостомию, дополнив ее при необходимости папиллосфинктеротомией.
Мы применяем холедоходуоденостомию только при обширном стенозе терминального отдела общего желчного протока, распространяющемся более чем на 2,5 см от отверстия большого сосочка двенадцатиперстной кишки, стреловидном или тубулярном стенозе интра- и ретропанкреатической части общего желчного протока на почве псевдотуморозного панкреатита, атонии общего желчного протока с его дилатацией до 2 см и более при стенозе большого сосочка двенадцатиперстной кишки, часто сочетающемся с холели-тиазом. Во всех остальных случаях мы предпочитаем эндоскопическую или трансдуоденальную папиллосфинктеротомию.
Противопоказаниями к холедоходуоденостомии являются: 1) гнойный холангит с язвенно-некротическими изменениями стенки желчных протоков; 2) резко выраженные воспа-лительно-инфильтративные изменения стенки двенадцатиперстной кишки (например, при перитоните); 3) рубцово-язвенная деформация двенадцатиперстной кишки; 4) дуоденостаз.
В первых двух случаях вынужденно ограничивают объем операции холедохолитотомией и наружным дренированием общего желчного протока. При сочетании рубцово-язвенной деформации двенадцатиперстной кишки и расширения общего желчного протока до 20 мм и более (или расширения до 15 мм, вызванном уплотнением и увеличением головки поджелудочной железы) показана холедохоеюностомия с проксимальной селективной ваготомией. При холедохолитиазе, сочетающемся с расширением общего желчного протока до указанных величин на фоне дуоденостаза, применяют холедохоеюностомию. Из многочисленных методов холедоходуоденосто-мии наибольшее распространение получила супрадуоденальная холедоходуоденостомия по типу «бок в бок». Реже применяют супрадуоденальную холедоходуоденостомию по типу «конец в бок».
Супрадуоденальная холедоходуоденостомия по типу «бок в бок». Создание анастомозов такого типа предусматривают методики Финстерера, Флеркена, Юраша в модификации В. В. Виноградова.
Создание холедоходуоденального соустья по методике Финстерера (1932) требует хорошей мобилизации двенадцатиперстной кишки во избежание ее натяжения и деформации (рис. 75).
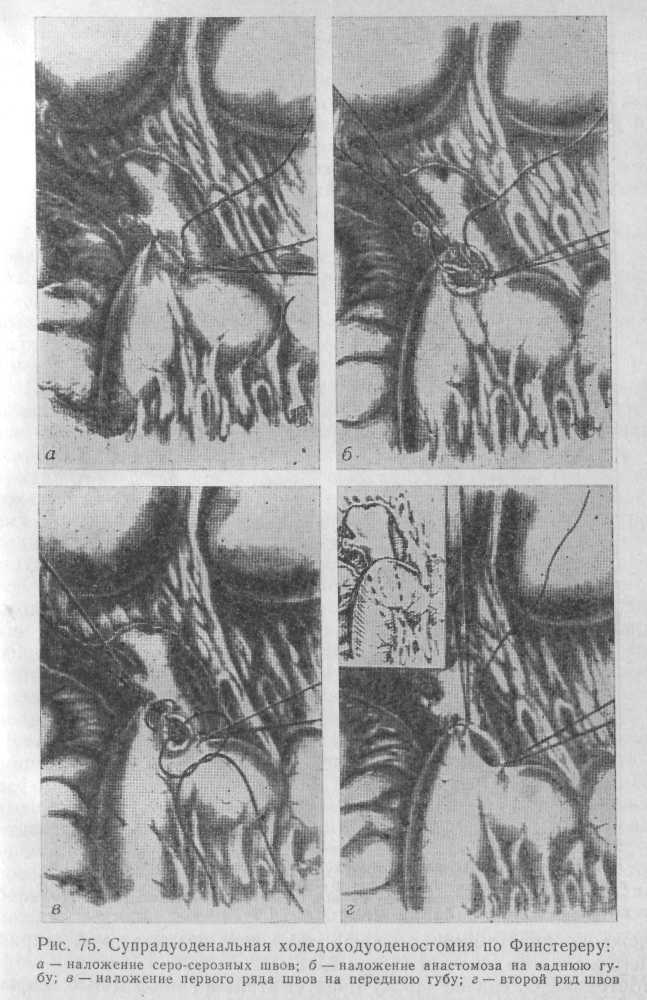
Формирование анастомоза начинают с наложения серозно-мышечных швов непосредственно у места соприкосновения протока и кишки. Просветы вскрывают на протяжении не менее 2—2,5 см, причем общего желчного протока — в поперечном, а кишки — в продольном направлении. Края разреза ушивают непрерывным обвивным кетгутовым швом через все слои стенки. Накладывают серозно-мышечные швы по передней полуокружности анастомоза. Брюшную полость зашивают наглухо. Недостатком методики является то, что наложение анастомоза возможно лишь при значительной ширине общего желчного протока (более 2,5 см).
Методика Флеркена (1926) предусматривает продольное вскрытие общего желчного протока и двенадцатиперстной кишки во взаимно перпендикулярных направлениях, причем разрез общего желчного протока должен приходиться на середину разреза кишки (рис. 76).
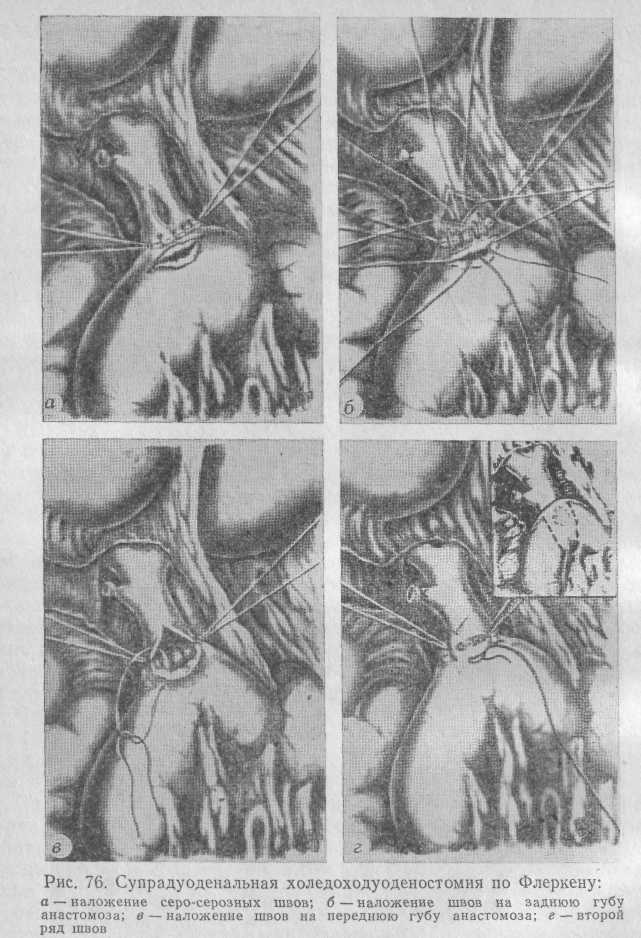
По мнению автора, такое соустье предотвращает стено-зирование. Техническое выполнение этой операции не представляет больших трудностей, но следует соблюдать осторожность при наложении швов на стыках разрезов. По мере наложения швов продольный разрез общего желчного протока постепенно превращается в поперечный, в связи с чем эту методику используют при менее широком протоке, когда методика Финстерера не может обеспечить создания достаточно широкого соустья.
Методика Юраша (1923) в модификации В. В. Виноградова предусматривает наложение соустья после продольного рассечения общего желчного протока и поперечного вскрытия двенадцатиперстной кишки. Наложение такого анастомоза возможно и при небольшом расширении общего желчного протока, но технически выполнить его сложно из-за натяжения тканей при наложении швов у верхней части анастомоза.
При необходимости создания супрадуоденального холедоходуоденоанастомоза мы применяем методику, принцип которой заключается в следующем: чем шире общий желчный проток, тем больше его разрез должен приближаться к поперечному и чем уже — к продольному (рис. 77, 78).


Так, при ширине общего желчного протока 2,5 см и больше вскрываем его сразу же после принятия решения о наложении холедоходуоденоанастомоза в поперечном направлении как можно ближе к краю двенадцатиперстной кишки, чтобы оставляемый «слепой мешок» был по возможности меньших размеров. При ширине общего желчного протока 1,5 см вскрываем его продольно с таким расчетом, чтобы нижний конец его находился как можно ближе к краю двенадцатиперстной кишки. При ширине общего желчного протока 1,5—2,5 см разрез его проходит в косом направлении. Перед рассечением общий желчный проток берем по краям предполагаемого разреза на 2 держалки, между которыми и делаем разрез в нужном направлении длиной не менее 15—20 мм. Предварительное наложение задних серо-серозных швов между общим желчным протоком и кишкой не обязательно, так как они деформируют проток и кишку и приводят к уменьшению диаметра анастомоза. При необходимости наложения таких швов используем отдельные тонкие нити и атравматическую иглу. Швы не должны проникать в просвет общего желчного протока. Затем нити коротко срезаем, оставляя длинными только первую и последнюю, которые берем на зажимы. Обе держалки удаляем. Вскрываем двенадцатиперстную кишку всегда в продольном направлении, на расстоянии около 3 мм от линии швов или нижнего угла разреза общего желчного протока. Разрез двенадцатиперстной кишки должен быть немного короче линии швов, иначе отверстие в стенке двенадцатиперстной кишки получится больше, чем требуется. Подслизистые сосуды двенадцатиперстной кишки тщательно перевязываем. Накладываем внутренний задний шов при помощи тонкой кетгутовой или синтетической нити на атравматической игле. Обычно мы накладываем отдельные узловые швы, но если отверстие в общем желчном протоке достаточно широкое, то можно наложить непрерывный шов. Шов должен захватывать все 3 слоя общего желчного протока и двенадцатиперстной кишки. Часто приходится предварительно ножницами срезать выступающую слизистую оболочку кишки, что- бы не получился слишком толстый валик по линии швов. После завязывания всех нитей их срезаем и накладываем передний ряд узловых швов через все слои протока и двенадцатиперстной кишки. Швы накладываем таким образом, чтобы края слизистых оболочек хорошо сопоставлялись и вворачивались внутрь; нити завязываем со стороны просветов. Стежки делаем через каждые 2 мм поочередно то с правого, то с левого угла анастомоза, по направлению к его середине. Остающееся в середине небольшое отверстие закрываем П-образным швом. Завершаем анастомоз передним наружным рядом серо-серозных швов, широко захватывая серозно-мышечные слои двенадцатиперстной кишки и совсем поверхностно прокалывая наружные слои общего желчного протока. Если сохранилась серозная оболочка двенадцатиперстной кишки, то ее тоже захватываем, чтобы перекрыть линию шва. Целесообразно применять однорядный шов из рассасывающегося материала — ветрила или ден-сока. Для разгрузки швов анастомоза накладываем несколько дополнительных швов между гепатодуоденальной связкой и двенадцатиперстной кишкой.
При создании подобных билиодигестивных анастомозов следует всегда учитывать, что диаметр их обычно сокращается на '/з и даже 2/з по сравнению с первоначальным и поэтому он должен быть не менее 15—20 мм. Необходимо владеть всеми методиками наложения анастомоза. Только в этом случае можно избежать повторных операций, связанных со стенозированием наложенного соустья.
Супрадуоденальная холедоходуоденосто-мия по типу «конец в бок». Операции этого типа, как самостоятельные, в настоящее время применяют редко, чаще при полной непроходимости большого сосочка двенадцатиперстной кишки на почве опухоли при выполнении панкреатодуоденальной резекции или при полном пересечении общего желчного протока в супрадуоденальной его части во время выполнения операций на соседних органах. Тем не менее, методики таких операций были предложены в свое время при доброкачественном поражении желчных протоков и знание их при выполнении вмешательств на органах панкреатобилиарной зоны необходимо.
При выполнении операций подобного типа общий желчный проток пересекают над верхним краем двенадцатиперстной кишки и верхний конец его анастомозируют с передней поверхностью двенадцатиперстной кишки посредством простого двуслойного шва. Дистальную культю общего желчного протока следует перевязать, хотя некоторые авторы считают это излишним, потому что там, где требуется применение анастомоза по типу «конец в бок», большой сосочек двенадцатиперстной кишки бывает полностью непроходим.
Существует несколько методик операций по созданию холедоходуоденостомии по типу «конец в бок», среди которых наибольшего внимания заслуживают методики Стерлинга и сосочковая инвагинационная Кохера—Маммана. Мы обычно применяем разработанный нами инвагинационный способ по типу манжета (А. А. Шалимов, 1970). Заключается он в следующем. Проксимальный конец пересеченного общего желчного протока, захваченный пинцетом за край задней стенки, натягивают кпереди и тонкими ножницами отделяют от воротной вены на протяжении не менее 3 см. При этом необходимо сохранять сосуды, питающие общий желчный проток, чтобы не вызвать его ишемии. Если общей желчный проток не расширен или незначительно расширен, его заднюю стенку обычно рассекают в продольном направлении на глубину до 10 мм, что до некоторой степени способствует увеличению диаметра последующего анастомоза. Дистальную культю протока прошивают и перевязывают. Проксимальный конец протока низводят так, чтобы он располагался поперек передней стенки кишки и соединялся с ней путем наложения серо-серозных швов поперек задней стенки протока, а также по его боковым краям. Затем вскрывают двенадцатиперстную кишку в продольном направлении в соответствии с шириной общего желчного протока и на уровне его конца. Накладывают узловые швы через все слои общего желчного протока и двенадцатиперстной кишки узелками внутрь, добиваясь тщательного сопоставления слизистых оболочек. После ушивания задней и передней губ анастомоза проток инвагинируют посредством наложения 3—4 се-розно-мышечных швов на переднюю стенку двенадцатиперстной кишки.
Существенным недостатком анастомозов подобного типа, независимо от методики их создания, является то, что они всегда имеют ширину, равную поперечному сечению общего желчного протока, в то время как анастомоз «бок в бок» можно увеличить до желаемого размера. При анастомозе «конец в бок» чаще наблюдаются случаи холангита, так как происходит значительное сморщивание соустья с последующим вторичным холестазом. Опасность холангита настолько существенная, что некоторые авторы считают оправданным комбинировать холедоходуоденосто-мию по типу «конец в бок» с резекцией желудка по способу Бильрот-П. Однако, по нашему мнению, лучше достичь той же цели посредством холедохоеюностомии. Холедоходуоденостомия при нерасширенном общем желчном протоке особенно рискованна и поэтому многие хирурги считают целесообразным создание анастомоза поверх дренажа. Чаще всего применяют дренаж по Voelc-ker, который выводят через двенадцатиперстную кишку и контрапертуру на брюшной стенке и оставляют в протоке на несколько недель или месяцев. При широком соустье применение такого дренажа является излишним, как и дренирование протока.
Летальность после холедоходуоденостомии составляет, по данным различных авторов, от 3 до 17,7 %, по нашим данным,— 1,4%.
Отдаленные результаты подобных операций в целом удовлетворительные. Однако у ряда больных наблюдаются холангит, панкреатит, стеноз анастомоза. В связи с подобными состояниями нам пришлось у 22 больных снять ранее наложенный холедохо-дуоденоанастомоз и выполнить трансдуоденальную папиллосфинктеротомию, а у 4 дополнить холедоходуоденостомию папилло-сфинктеротомией.
Благодаря эндоскопическим исследованиям двенадцатиперстной кишки у оперированных больных удалось выяснить, что если соустье между общим желчным протоком и двенадцатиперстной кишкой имеет диаметр менее 0,5 см, то, как правило, развивается холангит; бариевая взвесь задерживается в общем желчном протоке при рентгенологическом исследовании желудка и кишечника более 24 ч. Такие больные подлежат повторной операции. Подобные наблюдения описали также Т. П. Макаренко и соавторы (1977), В. В. Радионов и соавторы (1979), М. И. Филимонов и соавторы (1979), И. К. Рабкин и соавторы (1979), другие исследователи.
Мы обследовали в отдаленный период (в сроки от 6 мес до 12 лет) 164 человека. Результаты операции оценены как хорошие у 21% больных, удовлетворительные — у 69%, неудовлетворительные— у 10%. К неудовлетворительным результатам мы отнесли случаи развития стеноза анастомоза (10 больных), рецидивирующего холангита (2 больных) и рецидивирующего панкреатита (5 больных). Повторно оперированы 9 больных: у 5 создан рехоледоходуоденоанастомоз, у 4 выполнена папиллосфинктеро-томия.
Холедохоеюностомия. Некоторые хирурги (А. И. Краковский, Ю. К. Дунаев, 1970) полагают, что лучшим методом лечения доброкачественного стеноза дистального отдела общего желчного протока является не холедоходуоденостомия, а холедохоеюностомия на выключенной петле, как операция, которая меньше всего связана с риском развития восходящего холангита. Однако еще в 1971 г. McArtur и Longmire обнаружили тесную взаимосвязь между пептической язвой и анатомической перестройкой после холедохоеюностомии. Авторы изучили результаты холедо-хоеюностомии по Ру у 97 больных с доброкачественным стенозом желчевыводящих путей. У 10 из них развилась пептическая язва двенадцатиперстной кишки (9 больных) и желудка (1 больной). Кроме того, 10 других больных отмечали боль, которая вызывала подозрение на язвенную болезнь. Диагноз пептической язвы был установлен либо рентгенологически (3 больных), либо при повторной операции (5 больных), либо на аутопсии (2 больных).
Ни один из этих больных не имел язвенной болезни или ее симптомов до операции по поводу желчной гипертензии. У 8 из 10 больных с послеоперационной язвой были кровотечения; 4 из них перенесли повторные операции в связи с язвенной болезнью (1—3), 2 умерли от кровотечения. У 3 больных кровотечение было в ранний послеоперационный период, у 1 — в течение первого года и у 4 — в течение 2—5 лет и более после операции. Авторы, ссылаясь на исследования O'Malley и соавторов (1951), которые также наблюдали 4 больных с язвенным кровотечением после холедохоеюностомии по Ру, предполагают, что отключение щелочной желчи из двенадцатиперстной кишки усиливает предрасположенность к пептическому изъязвлению ее с последующим кровотечением. Возможность послеоперационной язвенной болезни заставила авторов, являющихся приверженцами холедохоеюностомии, рекомендовать у больных с повышенной желудочной секрецией профилактическое применение ваготомии и пилоропластики.
Авторы доказали, что холедохоеюностомия не имеет преимуществ по сравнению с холедоходуоденостомией в плане лечения и профилактики восходящего холангита. В отдаленный период холангит диагностирован у 15 из 97 оперированных ими больных. Мы вынуждены были прибегнуть к холедохоеюностомии у 10 больных с непроходимостью дистального отдела общего желчного протока, что составило 0,4 % по отношению ко всем операциям, выполненным при непроходимости желчных протоков, и 0,6 % по отношению к больным со стенозом большого сосочка двенадцатиперстной кишки.
Показаниями к холедохоеюностомии при первичном лечении нарушений проходимости желчных протоков доброкачественной этиологии являются: 1) расширение общего желчного протока до 20 мм и более, обусловленное холедохоли-тиазом или тубулярным стенозом протока в сочетании с дуоде-ностазом; 2) расширение общего желчного протока более 10 мм, вызванное стенозирующим папиллитом или хроническим панкреатитом, в сочетании с дуоденостазом; 3) невозможность выполнения холедоходуоденостомии из-за рубцово-язвенной деформации двенадцатиперстной кишки или перенесенной резекции желудка по Бильрот-П. В последнем случае холедохоеюностомию сочетают с селективной проксимальной ваготомией.
В связи с тем что холедохоеюностомию чаще применяют при Рубцовых стриктурах желчных протоков, методика ее выполнения описана в соответствующем разделе.
Операции наложения анастомозов желчного пузыря с желудком, двенадцатиперстной или тощей кишкой при доброкачественном стенозе общего желчного протока имеют общий недостаток — происходит инфицирование желчного пузыря. Желчный пузырь
теряет способность сокращаться, наполняется желудочно-кишечным содержимым и, как правило, развивается хронический холецистит с образованием камней и восходящим холангитом (W. Hess, 1965). При наложении билиодигестивных анастомозов, как и после папиллосфинктеротомии, желчный пузырь всегда следует удалять.
Таким образом, при холедохолитиазе и неопухолевых обструкциях дистального отдела общего желчного протока мы применяли холедохолитотомию, которую при наличии стеноза дистального отдела общего желчного протока дополняли оперативными вмешательствами на самом сосочке (папиллосфинктеротомия и папиллосфинктеропластика), а также различные виды шунтирующих операций (холедоходуодено- и холедохоеюностомию). Трансдуоденальную папиллосфинктеропластику выполняли при наличии фиксированных камней в дистальном отделе общего желчного протока и большом сосочке двенадцатиперстной кишки, стенозирующего папиллита, множественных мелких камней в ретродуоденальной и интрапанкреатической частях общего желчного протока, замазкообразной желчи, гноя и супрастенотического расширения протока не более 1,8—2 см. Указанная операция произведена 867 больным, причем 31 из них — в сочетании с вирзунгопластикой. Холецистэктомия одновременно с трансдуоденальной папиллосфинктеропластикой выполнена у 287 больных, у 68 операции предшествовало снятие наложенных ранее билиодигестивных анастомозов.
После папиллосфинктеропластики умерли 17 (1,9%) больных. Причиной смерти были панкреонекроз, свищ двенадцатиперстной кишки, забрюшинная флегмона, отрыв большого сосочка двенадцатиперстной кишки, острая печеночно-почечная недостаточность, пневмония.
В отдаленные сроки после трансдуоденальной папиллосфинктеропластики хороший и удовлетворительный результаты отмечены у 89,2 % больных. Неудовлетворительные результаты лечения были обусловлены восходящим холангитом, неполным рассечением сфинктера большого сосочка двенадцатиперстной кишки, остаточными явлениями панкреатита в результате длительного консервативного лечения стенозирующего папиллита.
При стенозе дистального отдела общего желчного протока протяженностью более 2,5 см и супрастенотической дилатации его более 2 см выполняли супрадуоденальную холедоходуоденосто-мию. Операция произведена 305 больным, умерли 3 (0,95%). хорошие и удовлетворительные отдаленные результаты отмечены у 88,5 % оперированных, однако в течение первых 2 лет после операции 2 больных умерли от множественных абсцессов печени. Холедохоеюностомию выполнили 10 больным с нарушением проходимости дистального отдела общего желчного протока. По-
казаниями к операции были гнойный холангит при недостаточности сфинктера печеночно-поджелудочной ампулы, стеноз дистального отдела общего желчного протока, вызванный язвенной болезнью двенадцатиперстной кишки, дуоденостаз.
Для лечения холедохолитиаза, который является наиболее частой причиной непроходимости печеночно-желчного протока, ранее применяли холедохотомию, которую в зависимости от характера сопутствующих изменений большого сосочка двенадцатиперстной кишки и дистального отдела общего желчного протока завершали наложением глухого шва на общий желчный проток, наружным дренированием его или билиодигестивным анастомозом. Всего произведено 445 подобных операций; летальность составила 3,2 %.
При наличии крупных камней в последние годы мы применяем поэтапную тактику оперативного лечения, основанную на интра-операционной литотрипсии, с помощью аппарата «Байкал-2» или механического устройства с последующим удалением фрагментов камней через дренаж либо путем эндоскопической папиллотомии. При этом через культю пузырного протока или холедохотомический разрез вводили зонд диаметром 3,5—4 мм. Подводили электрод до соприкосновения с камнем. Аппаратом «Байкал-2» создавали ультразвуковой разряд, а при его неэффективности — электрический разряд в жидкой диэлектрической среде, который разрушал камень.
С 1979 г. в клинике широко внедрен метод эндоскопической папиллосфинктеротомии, что коренным образом изменило тактику лечения больных с неопухолевой патологией дистального отдела общего желчного протока. Эндоскопическую папиллосфинк-теротомию мы рассматриваем как альтернативу оперативных вмешательств на большом сосочке двенадцатиперстной кишки, за исключением тех случаев, когда ее выполнить нельзя по техническим причинам. При помощи специально сконструированной петли, являющейся модификацией корзинки Дормиа, удается фрагментировать и извлекать из желчных протоков камни диаметром до 2 см.
К. настоящему времени по поводу стенозирующего папиллита (изолированного или в сочетании с холедохолитиазом, но без гнойного холангита) произведено 1380 эндоскопических папиллосфинктеротомии. Летальность составила 0,2 %. Единственным показанием к супрадуоденальной холедоходуодеиостомии считаем тубулярный или стреловидный стеноз общего желчного протока на протяжении свыше 2,5 см без дуоденостаза и при мобильной двенадцатиперстной кишке. При сопутствующем дуоденостазе хо-ледоходуоденостомия, как и прямое вмешательство на большом сосочке двенадцатиперстной кишки, противопоказана. В этих случаях выполняем холедохоеюностомию. К операционной холедохолитотомии в настоящее время прибегаем только после неудачных попыток произвести эндоскопическую папиллосфинктеротомию или при невозможности фрагментировать и извлечь камни диаметром свыше 2 см.
При лечении больных, у которых холедохолитиаз осложнился гнойным холангитом, стойкой или нарастающей обтурационной желтухой, печеночной недостаточностью, применяем следующую тактику, разработанную в клинике. При неэффективности консервативной терапии через 1—2 сут после госпитализации производим эндоскопическую ретроградную холангиографию и эндоскопическую папиллосфинктеротомию. Забираем желчь для бактериологического контроля, визуально контролируем отхождение камней, замазкообразной желчи и гноя. Через рассеченный большой сосочек двенадцатиперстной кишки крупные и мягкие камни фрагментируем и извлекаем при помощи специально сконструированной петли или корзинки Дормиа. Желчные протоки промываем раствором антисептиков. При резко выраженном гнойном холангите операцию заканчиваем назобилиарным дренированием. Интенсивную терапию, включающую сеансы холесорбции, эндо-холедохеальное и эндолимфатическое введение антибиотиков, продолжаем в течение 2 сут. После нормализации общего состояния больного производим оперативное вмешательство — холецистэкто-мию при наличии камней в желчном пузыре, холедохотомию — если не удается полностью удалить камни.
По поводу холедохолитиаза, осложненного гнойным холангитом и печеночной недостаточностью, произведено 268 эндоскопических папиллосфинктеротомий. Относительно высокая послеоперационная летальность (2,9 %) обусловлена особой тяжестью исходного состояния больных, декомпенсацией функции печени.
Наш опыт показывает, что применение эндоскопической па-пиллотомии позволяет резко ограничить показания к трансдуоденальным оперативным вмешательствам при неопухолевой непроходимости желчевыводящих путей, а также способствует улучшению результатов лечения больных холедохолитиазом, осложненным гнойным холангитом.
Начиная с 1979 г., эндоскопическая папиллосфинктеротомия произведена 1648 больным, трансдуоденальная сфинктеротомия — только 18 больным без летальных исходов. При тубулярном стенозе общего желчного протока за этот период произведено 143 супрадуоденальные холедоходуоденостомии.
Следовательно, наш клинический опыт позволяет утверждать, что способ лечения холедохолитиаза и непроходимости дисталь-ного отдела общего желчного протока следует выбирать с учетом характера обтурации, протяженности стеноза, степени престеноти-ческой дилатации желчных протоков и выраженности холангита.
Внедрение в клиническую практику эндоскопической папиллосфинктеротомии позволяет резко ограничить показания к трансдуоденальным оперативным вмешательствам и существенно улучшить результаты лечения холедохолитиаза, осложненного гнойным холангитом.
Рубцовые стриктуры желчных протоков в 7,2—41,4 % случаев являются причиной повторных вмешательств на желчевыводящих путях (В. Н. Климов и соавт., 1980; И. М. Григоровский, 1980; Franke и соавт., 1981; Inbansi и соавт., 1984).
Мы располагаем опытом лечения рубцовых стриктур желчных протоков у 276 больных, которым выполнено 320 операций, что составляет 0,6 % всех оперативных вмешательств на желчевыводящих путях и 13,3 % операций по поводу непроходимости желчных протоков доброкачественной этиологии. Произведено 79 (24,7%) восстановительных и 241 (75,3%) реконструктивная операция Общая послеоперационная летальность составила 5,4%.
Date: 2015-09-18; view: 743; Нарушение авторских прав