
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Глава 4. НЕПРОХОДИМОСТЬ ЖЕЛЧНЫХ ПРОТОКОВ ДОБРОКАЧЕСТВЕННОЙ ЭТИОЛОГИИ 13 page
|
|
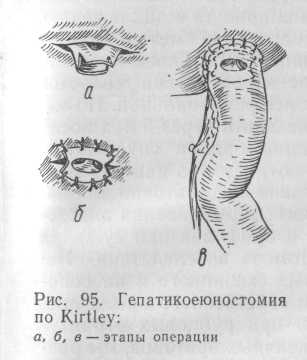
Рассечение латеральных поверхностей желчных протоков с подшиванием их к капсуле печени предложил Kirtley (1960). Выделенную по Ру петлю тощей кишки подшивают к печени вокруг отверстия желчного протока (рис. 95).
Существуют различные модификации гепатикоеюностомий (см. рис. 97—100).
Однако при этих операциях невозможно обеспечить точное сопоставление тканей в анастомозе и, кроме того, в анастомоз вовлекается рубцовая ткань, что ведет к быстрому рубцовому сужению созданных анастомозов и требует очень длительного каркасного дренирования. Более рациональными являются методики, предусматривающие втяжение слизистой оболочки тонкой кишки в просвет культи печеночного протока в процессе создания гепатикоеюноанастомоза. Такую методику предложил Cole еще в 1948 г. (рис. 96).
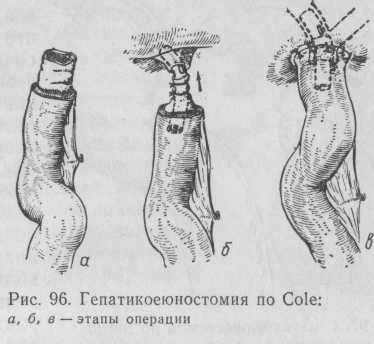
При этом муфту слизистой оболочки тонкой кишки на «потерянном» дренаже вводят в просвет печеночного протока, а саму кишку фиксируют к капсуле печени и рубцовым тканям. Практически впервые был создан билиодигестивный анастомоз без швов. Однако «потерянный» дренаж не создает тесного контакта слизистой оболочки кишки и желчного протока, быстро инкрустируется и становится помехой для нормального формирования соустья. Smith (1967) заменил в методике Cole «потерянный» дренаж на полууправляемый транспеченочный (рис. 97);

втяжение слизистой оболочки стало более эффективным и контакт слизистых оболочек более надежным. В дальнейшем Smith начал осуществлять втяжение слизистой оболочки при помощи того же транспеченочного дренажа, но с раздувным баллончиком. Такая методика обеспечивала тесный контакт слизистых оболочек и максимальное прижатие самой кишечной петли к протоку и фиброзной оболочке печени. Кроме того, внедрение части баллончика вместе со слизистой оболочкой в культю протока способствовало формированию анастомоза с более широким просветом.
Изучив все виды анастомозов, мы пришли к заключению, что последняя методика при создании гепатикоеюностомии в зоне ворот печени является наиболее рациональной. По методике Smith через 3 нед после операции баллон спускают и удаляют, чего, по нашему мнению, явно недостаточно для надежного формирования анастомоза и профилактики сужения анастомоза впоследствии. Исходя из сказанного и на основании собственного опыта операций при Рубцовых стриктурах желчных протоков, мы разработали и внедрили в практику дилатационный метод лечения и профилактики оубцовых
стриктур, в основе которого лежат предложения Smith.
Техника операции. После выделения культи общего печеночного протока из рубцовых тканей и по возможности иссечения их до неизмененной слизистой оболочки внутри культи протока боковые поверхности протока рассекают в сторону ворот печени на 3—4 мм для получения более широкого билиодигестивного соустья. На петле тонкой кишки, предназначенной для создания анастомоза и выключенной из пищеварения по Ру или Шалимову, у места создания анастомоза выкраивают серозно-мышечный диск диаметром 10—15 мм, в зависимости от ширины культи печеночного протока. В центре этого диска в обнаженной слизистой оболочке делают небольшое отверстие (диаметром 2—3 мм). Такое же отверстие делают на боковой поверхности стенки отводящей петли кишки на 10—15 см ниже выкроенного диска. Через оба отверстия проводят хлорвиниловую трубку с раздувным баллончиком. Выше и ниже баллончика делают 5—6 боковых отверстий для оттока желчи. Диаметр трубки подбирают в соответствии с шириной культи печеночного протока и на 0,5—1 мм меньше его. Проксимальный конец трубки выводят через отверстие, созданное в диске слизистой оболочки, и затем через один из печеночных протоков и печень— на переднюю брюшную стенку наружу. Над баллончиком кисетным швом из тончайшего рассасывающегося шовного материала на атравматической игле край слизистой оболочки фиксируют вокруг трубки. Баллончик на трубке раздувают до диаметра 2—2,5 см. Потягиванием за наружный проксимальный конец труб-
ки диск слизистой оболочки в виде муфты имеете с прилежащей частью стенки кишки вводят в просвет протока на глубину 2— 5 мм, остальная часть кишки прижимается к протоку и фиброзной оболочке печени, притом настолько плотно, что наложение дополнительных швов становится излишним. И таком натянутом положении проксимальный конец трубки фиксируют на коже специальным фиксатором. Дистальный конец трубки вместе с воздуховодом баллончика герметизируют у выхода из кишки двумя кисетными швами и выводят на боковую поверхность брюшной стенки (рис. 98) по типу дренажа Saypol.
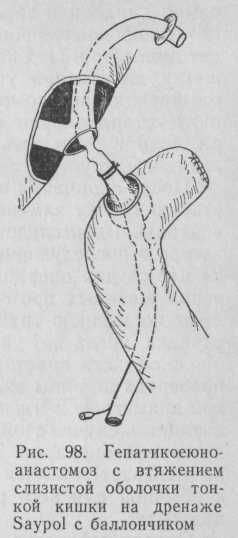
Таким образом, дренаж становится полностью управляемым, анастомоз формируется без швов и максимально большого диаметра соответственно ширине культи печеночного протока. Отток желчи осуществляется как наружу через проксимальный и дистальный концы трубки, так и в кишечник, через имеющиеся в трубке отверстия. Спустя 15 сут, когда петля кишки в достаточной степени срастается с фиброзной оболочкой печени, а слизистая оболочка кишки — со слизистой оболочкой протока, из баллончика удаляют жидкость или воздух и трубку вместе с баллончиком смещают в дистальном направлении до тех пор, пока в просвете анастомоза останется часть трубки без отверстий. Оба конца трубки укорачивают и соединяют между собой поверх брюшной стенки. Отток желчи в кишечник осуществляется, как оказалось, беспрепятственно через анастомоз вокруг трубки, так как диаметр анастомоза всегда больше диаметра трубки на 1—2 мм. Отсутствие отверстий в трубке исключает сообщение желчных протоков с внешней средой, что уменьшает опасность инфицирования желчи, развития холангита и анастомозита. На этом первый этап лечения заканчивается. На втором этапе каждые 1—2 мес проводят дилатацию анастомоза стандартными пластмассовыми дила-таторами, применяемыми для ангиодилатации. Дилатацию выполняют под давлением 4—5 атм одноразово в течение 3—5 мин, расширяя таким образом анастомоз в процессе его формирования до диаметра печеночного протока, а возможно, и больше, который был анастомозирован в процессе операции. Сеансы дилатации прекращают тогда, когда для расширения анастомоза не требуется высокого давления и у больного отсутствуют болевые ощущения. Обычно достаточно 3—4 сеансов дилатации, что занимает 6 мес. Техника
самой дилатации заключается в следующем: по трубке через анастомоз проводят проводник, трубку удаляют и по проводнику вводят дилататор. Под контролем рентгенотелевизионного экрана манжетку дилататора устанавливают на уровне анастомоза. После расширения анастомоза дилататор удаляют и по тому же проводнику устанавливают старую трубку или новую такого же диаметра, если в этом есть необходимость (отложение желчных солей, жесткость трубки).
После окончания второго этапа лечения (6 мес после операции) старую трубку заменяют тонкой, диаметром 3 мм, для проведения контрольных исследований ширины анастомоза с помощью дилататора в последующие месяцы (1 раз в 3 мес). По истечении 12— 24 мес со дня операции в зависимости от степени рубцовых изменений желчных протоков, обнаруженных во время операции, удаляют последнюю трубку, и лечение считается законченным. В тех случаях, когда нет уверенности в стабилизации процесса рубцевания в области анастомоза (увеличение давления при контрольных проверках ширины анастомоза), последнюю трубку заменяют трубкой диаметром 2 мм и оставляют на неограниченное время для дилатации в случае стойкого сужения анастомоза, избегая тем самым повторной операции. Такая тонкая трубка не беспокоит больного, не вызывает вспышек холангита и позволяет больному приступить к обычной для него работе; значительно сокращается срок инвалидности.
Описанный метод лечения позволяет сократить срок каркасного дренирования и добиться более стойких результатов. Однако он громоздкий, требует постоянного контроля за состоянием больных, периодической госпитализации для проведения дилатации, которую часто необходимо проводить под рентгеновским экраном, что заставляет облучать больного и самого исследователя.
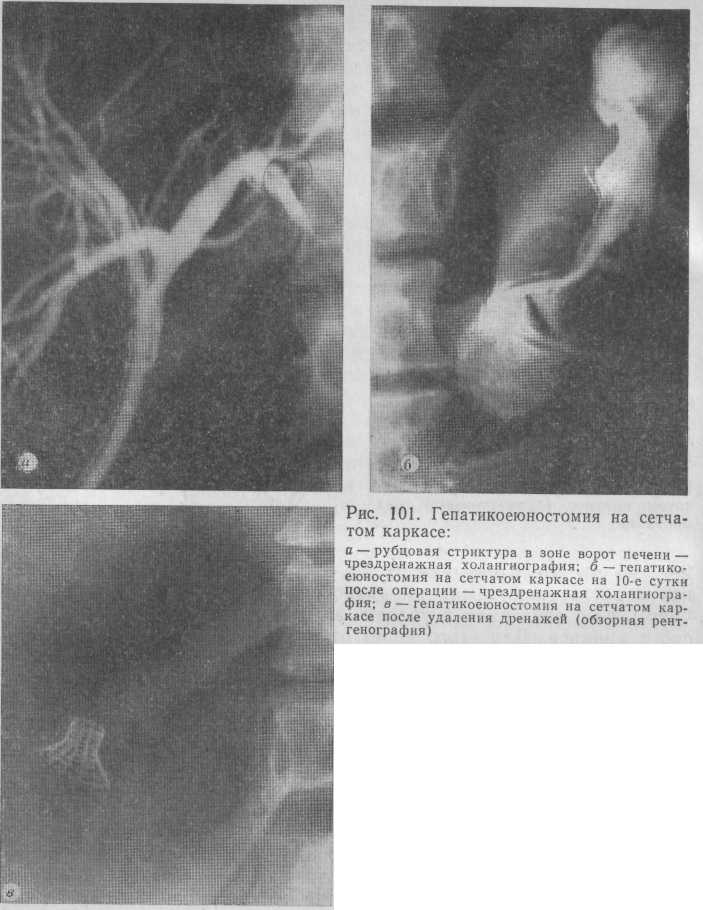
Мы разработали более простой метод лечения тех же поражений желчных протоков. В основу метода положено наблюдение, заключающееся в том, что участок сужения анастомоза при рецидиве заболевания имеет ограниченную протяженность (2—3 мм) и относительно легко поддается расширению дилататором, но так же легко, хотя и не полностью, возвращается в прежнее состояние после удаления дилататора. Поэтому достаточно в область анастомоза в процессе его формирования ввести какой-либо каркас из инертного материала, который бы не позволил рубцовым тканям вызвать сужение анастомоза, и рецидива заболевания не будет. В связи с этим был изобретен сетчатый каркас из тонкой танталовой проволоки специально для создания билиодигестивного анастомоза по типу «зонтика».
Техника операции. Иссекают рубцовую ткань, мобилизуют культю печеночного протока и, если культя имеет длину 2—3—5 мм, то выполняют ту же операцию по типу вышеописанной гепатикоеюностомии на транспеченочном дренаже с баллончиком, но с введением в область анастомоза сетчатого металлического каркаса. Для этого через отдельный разрез в подготовленной для анастомоза петле кишки вводят сетчатый каркас, который надевают на проксимальный конец транспеченочного дренажа и располагают над баллончиком. Затем, как и в предыдущей методике, проксимальный конец дренажа проводят через диск слизистой оболочки и транспеченочно выводят наружу. Баллончик раздувают, над трубчатой частью каркаса кисетным швом фиксируют слизистую оболочку в трубке. Потягиванием за проксимальный конец трубки петля кишки вместе с баллончиком и сетчатым каркасом, окутанным слизистой оболочкой, внедряется в культю печеночного протока. При более сильном потягивании кишка плотно прижимается к протоку и фиброзной оболочке печени. В таком натянутом положении проксимальный конец трубки фиксируют на коже передней брюшной стенки (рис. 99).
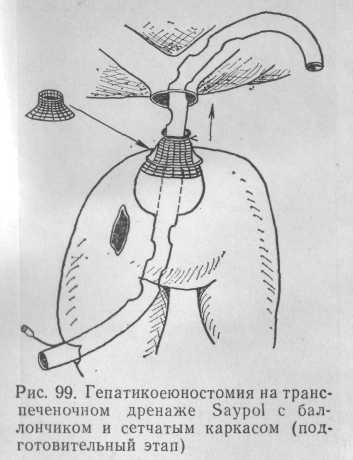

Отток желчи осуществляется по трубке как в кишечник, так и наружу. Через 15 дней баллончик спускают и удаляют вместе с трубкой в дистальном направлении. К этому времени шов, фиксирующий слизистую оболочку кишки к трубке, рассасывается или прорезывается, каркас,участка желчных протоков при всегда увеличенной печени создает и без того большие трудности в формировании билиодигестивного анастомоза. Значительным препятствием к адекватному созданию анастомозов в этой области является, как правило, малый диаметр долевых протоков, которые, в отличие от остальных желчных протоков, при окклюзии дистальных отделов расширяются очень незначительно (до 4—5 мм) или вообще не изменяются, особенно при наличии наружного желчного свища. Создание анастомоза обычным шовным способом представляет значительные трудности еще и потому, что толщина слизистой оболочки кишки в 3 раза больше толщины стенки печеночных протоков и в этих условиях точное сопоставление слизистых оболочек невозможно. Поэтому всю надежду возлагают на каркасный дренаж с неограниченным сроком дренирования. Такое положение спасает жизнь больного, но делает его инвалидом на долгие годы или навсегда. В тех случаях, когда тщательная препаровка и иссечение рубцовой ткани в зоне ворот печени приводят к мобилизации отдельных долевых протоков либо места их слияния, задача хирурга состоит в создании общего желчного канала, который затем уже соединяют с тонкой кишкой (первый, более легкий, вариант операции). Если место слияния долевых протоков оказывается в ткани печени на глубине 10—15 мм, то достичь его можно лишь пункцией через рубцовую и измененную ткани печени; затем по игле вскрывают полость (второй вариант операций). Такая патология является наиболее тяжелой и наименее перспективной в смысле излечения.
Первый вариант операций применяют в тех случаях, когда зона слияния долевых протоков сохранена либо разрушена, но удается выделить долевые протоки, которых может быть 2, 3, 4 и более. К ним относятся: бигепатикоеюностомия с рассечением левого печеночного протока и бигепатикоеюностомия без его рассечения.
Бигепатикоеюностомия с рассечением левого печеночного протока. Выделенные долевые протоки берут на боковые и верхние держалки, освобождают от замазкообразной желчи, гноя и мелких камней. Металлическим пуговчатым зондом исследуются оба протока. Левый проток, расположенный более поверхностно, рассекают продольно влево от места слияния протоков на 10—15 мм (рис. 102).
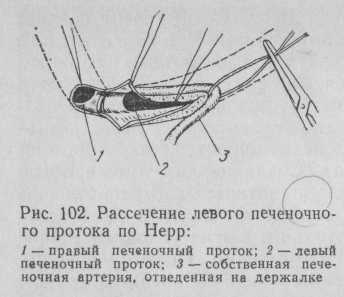
Края рассеченного протока берут на верхние держалки. Очень часто в 5—6 мм от места слияния протоков левый проток перекрещивает собственная печеночная артерия или левая ее ветвь. Если последняя мешает продлить линию разреза, ее следует мобилизовать, взять на держалку и сдвинуть влево. Если этого выполнить нельзя из-за рубцового процесса, от дальнейшего рассечения протока следует отказаться. Полученное таким образом отверстие диаметром 10—15 мм уже пригодно для создания бигепатикоеюностомы даже без каркасного дренирования (каркасный дренаж можно использовать для правого протока окутанный слизистой оболочкой, остается фиксированным в печеночном протоке (рис. 99—101).
По описанной методике выполнена гепатикоеюностомия у 6 больных с рубцовой стриктурой желчных протоков в зоне ворот печени. В течение 8 лет после операции признаков рецидива заболевания не обнаружено.
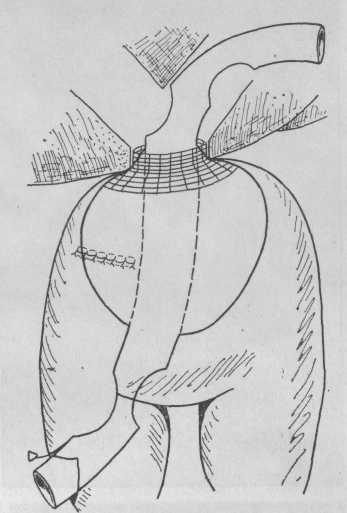
Бигепатикоеюностомия. Если все реконструктивные операции в зоне ворот печени составляют 40,1 %, то из них на долю бигепатикоеюностомий приходится 29 %, то есть почти у каждого третьего больного в рубцовый процесс вовлекается зона слияния долевых печеночных протоков. Высокое расположение этого (рис. 103).
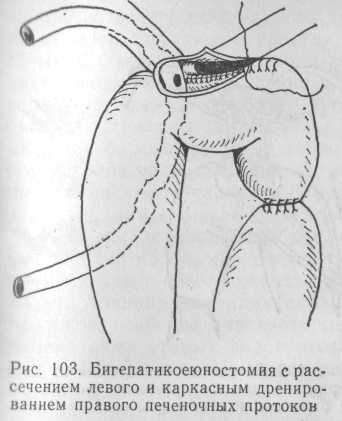
Чаще всего в этих случаях применяют транспеченочное дренирование по Smith или Saypol. Анастомоз формируют двухрядными швами: вначале се-розно-мышечную оболочку тонкой кишки отдельными швами из нeрассасывающихся нитей фиксируют к рубцовым тканям и фиброзной оболочке печени ниже места зияния долевых протоков, затем вскрывают просвет кишки на расстояние, равное диаметру обоих протоков, и создают заднюю губу анастомоза швами из рассасывающегося материала на атравма-тической игле. Обычно применяют отдельные швы, которые накладывают на расстоянии 1,5—2 мм друг от друга; допустим и непрерывный шов без захлестки. После установления каркасного дренажа создают переднюю губу анастомоза по типу задней узелками внутрь и укрепляют вторым рядом швов, фиксируя петлю кишки к капсуле печени и рубцовым тканям.
Бигепатикоеюностомия без рассечения левого печеночного протока. Этот вид вмешательства применяют при невозможности освободить и рассечь левый печеночный проток из-за мощных рубцовых напластований, содержащих сосуды. Если место слияния долевых протоков сохранено, создают обычный бигепатикоеюноанастомоз, но уже обязательно на 2 транспеченочных дренажах, по Smith или Saypol (рис. 104).
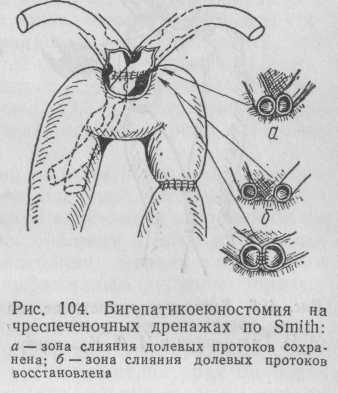
В тех случаях, когда устье долевых протоков разрушено, но тщательная препаровка все же позволила обнаружить оба протока, следует стремиться к созданию анатомической ситуации, близкой к естественной, путем сшивания внутренних стенок долевых протоков (рис. 105).
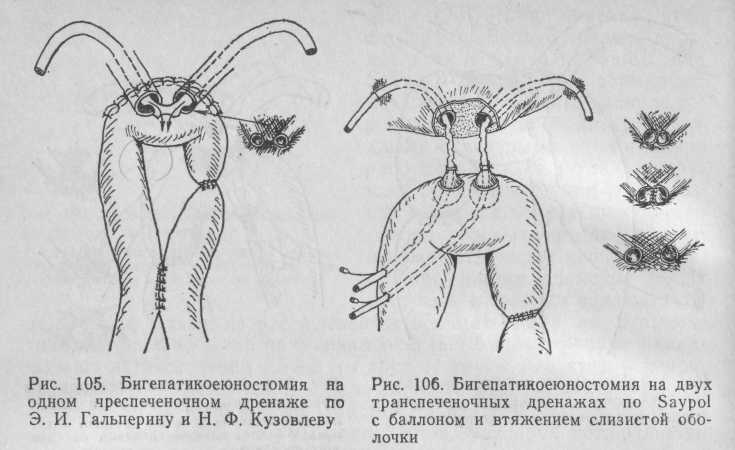
В остальном операция не отличается от предыдущей. Предложенный в этих случаях U-образный транспеченочный дренаж (Э. И. Гальперин, Н. Ф. Кузовлев, 1982), хотя и обеспечивает наружный отток желчи, но мало препятствует стено-зированию соустья, так как петля дренажа находится в центре печеночного соустья и не может служить достаточной защитой анастомоза со стороны кишечного соустья (анастомоз может полностью отшнуроваться от зоны слияния протоков).
Наиболее рациональным в этих случаях, по нашему мнению, является бесшовный анастомоз с втяжением слизистой оболочки тонкой кишки на 2 транспеченочных дренажах по Saypol с баллончиками (рис. 106). Техника операции состоит в следующем: на стенке петли тонкой кишки, выключенной из пищеварения по Ру или Шалимову, соответственно 2 протокам выкраивают 2 серозно-мышечных диска, в центре каждого делают отверстие диаметром 2 мм и через него проводят пластмассовую перфорированную трубку с баллончиком. Проксимальные концы трубок выводят через соответствующие долевые протоки транспеченочно, дистальные — через отводящее колено тонкой кишки раздельно. При потягивании за проксимальные концы трубок слизистая оболочка, фиксированная к трубке выше раздувных баллончиков, в виде муфты втягивается в проток. В это время слизистая оболочка по окружности выкроенного диска вместе со стенкой кишки плотно прижимается к раневой поверхности печени и ее фиброзной оболочке. Наложение дополнительных швов не обязательно. Дальнейшая тактика такая же, как при создании гепатикоеюностомы.
Второй вариант операций применяют в тех случаях, когда выделить долевые протоки путем препаровки невозможно. Внутрипеченочное расположение протоков определяют путем пункции и перфорации тканей по игле зажимом. Говорить о какой-либо адаптации слизистых оболочек протока и тонкой кишки при создании билиодигестивного анастомоза в этих условиях не приходится. Создается максимально тесный контакт между вскрытой полостью, содержащей желчь, и кишкой. Такие ситуации встречаются редко. Как правило, они возникают у больных, перенесших несколько неудачных реконструктивных операций на желчных протоках, с тяжелым циррозом печени. Операция заключается в создании бесшовного анастомоза с втяжением слизистой оболочки кишки на
дренаже Saypol с баллончиком. Методика создания соустья ничем не отличается от вышеописанных.
Резекцию участков печени или целой доли ее для создания би-лиодигестивных анастомозов по типу операций Dogliotti и Long-mire в настоящее время у больных с рубцовыми стриктурами желчных протоков не производят. Использование наружных свищевых ходов для создания билиодигестивных анастомозов в связи с ненадежностью последних также потеряло свое значение.
Таким образом, каркасное дренирование остается неотъемлемой частью реконструктивных операций при рубцовых стриктурах желчных протоков. Без него можно обойтись лишь в тех случаях, когда ширина созданного анастомоза составляет не менее 15 мм. Даже при естественном сужении анастомоза в 2 раза сохраняется нормальный желчеотток. В остальных случаях операции, выполняемые без каркасного дренирования, могут вызывать рецидив заболевания.
Из 241 реконструктивной операции без дренирования выполнено 132 (54,8%) вмешательства, с дренированием по Saypol—14 (5,8%), по Smith — 53 (22%), на нисходящем дренаже — 38 (15,8%). Причем 20 (8,3%) операций выполнено с созданием бесшовного анастомоза на дренаже с баллончиком и 1 (0,4 %) — на сетчатом каркасе из танталовой проволоки.
Без каркасного дренирования выполнены в основном операции, при которых для создания билиодигестивного анастомоза использовали двенадцатиперстную кишку, что составило 59,1 % по отношению ко всем операциям без дренирования. Техника выполнения таких операций более простая, ширина анастомозов достигает 15 мм и более, двенадцатиперстную кишку сшивали в основном с дистальными отделами желчных протоков, которые в меньшей степени подвержены грубому рубцеванию. Следует отметить, что билиодуоденальные анастомозы менее склонны к рубцовому сужению, чем билиоеюнальные, и это следует всегда учитывать при выборе метода реконструкции. Остальные (49,9 %) операции без дренирования имели характер билиоеюнальных, но ширина анастомоза составляла не менее 10—15 мм.
Применение каркасных дренажей оказалось необходимым при выполнении 45,2 % реконструктивных операций. Основным критерием являлась невозможность создания анастомоза шириной более 10 мм, точной адаптации слизистых оболочек кишки и желчных протоков, особенно при повторных операциях в связи с Рубцовыми изменениями старых анастомозов, выраженным рубцовым процессом в области окружающих анастомоз тканей.
Как уже отмечалось, бужирование не является самостоятельным методом лечения рубцовых стриктур желчных протоков, однако оно может быть применено при рубцовых стриктурах билиодигестивных анастомозов как исключение у больных с выраженными билирубинемией и явлениями холестатического гепатита, когда на операции обнаруживается лишь сужение до 2—3 мм, но в связи с застоем желчи и вторичным холелитиазом наблюдается клиническая картина полной непроходимости желчных протоков. В этих случаях следует промыть протоки через вскрытую кишку вблизи анастомоза, расширить отверстие бужами и выполнить дилатацию анастомоза до ширины не менее 10 мм. После этого через просвет анастомоза устанавливают управляемый дренаж для последующего проведения сеансов дилатации на протяжении 1—1,5 года. Бужирование применено нами лишь у 7 (2,9 %) больных с неблагоприятными результатами оперативного лечения рубцовых стриктур и поздно поступивших для повторных вмешательств.
Результаты реконструктивных операций. Непосредственные результаты операций, как правило, хорошие. По нашим данным, послеоперационная летальность составляет лишь 5,7 %. В послеоперационный период под воздействием интенсивной терапии быстро снижается содержание билирубина в крови, восстанавливается функция печени и исчезают явления печеночно-почечной недостаточности даже у тех больных, которые неоднократно подвергались оперативным вмешательствам и операция длилась у них от 2 до 5 ч.
В ближайшие дни после операции могут наблюдаться следующие осложнения: 1) недостаточность анастомоза. Осложнение возникает редко и, как правило, поддается консервативному лечению; 2) печеночно-почечная недостаточность. Наиболее частое осложнение, которое может не проявляться клинически. Профилактика этого осложнения должна начинаться еще в дооперационый период; 3) холангит. Явление постоянное, особенно у больных, оперированных с применением каркасного дренирования. В редких случаях холангит ведет к образованию холангиогенных абсцессов печени, поэтому применение антибиотиков должно быть обязательным; 4) желудочно-кишечное кровотечение. В редких случаях возникает в результате пролежня сосуда при транспеченочном дренировании. Даже небольшая, своевременно не замеченная, кро-вопотеря у больных с холангитом, печеночно-почечной недостаточностью является грозным осложнением, иногда ведущим к смерти. В связи с этим необходим тщательный контроль отделяемого через дренаж. При появлении признаков кровотечения применяют гемостатическую терапию вплоть до удаления транспеченочного дренажа и тампонады канала гемостатической губкой; 6) обтурация одного из долевых протоков при транспеченочном дренировании. Признаками осложнения являются медленное уменьшение содержания билирубина в крови, некупирующийся холангит, появление или усиление признаков печеночно-почечной недостаточности. В этих случаях необходимы рентгенологический контроль с разведенным контрастным веществом (1:2), смещение или замена транспеченочного дренажа другим с большим количеством боковых отверстий; 7) острая язва двенадцатиперстной кишки как результат недостаточной нейтрализации кислого содержимого желудка, которая исчезает вскоре после коррекции желчевыводящих путей и функции печени, поэтому оперативное лечение следует применять лишь при наличии некорригируемого язвенного кровотечения.
Из 211 больных, которым были выполнены реконструктивные операции, умерли 12 (5,7 %). Основной причиной смерти, как и при восстановительных операциях, была печеночно-почечная недостаточность (9 больных); у 1 больной внезапно развилось профуз-ное аррозивное кровотечение из сосудов печени по ходу транспеченочного дренажа; 2 больных умерли от гнойно-септических осложнений на почве холангиогенных абсцессов печени. Все эти больные подвергались неоднократным оперативным вмешательствам, которые не давали должного эффекта, в связи с чем проводились длительные курсы консервативного лечения. Очередные вмешательства оказались поздними.
Нами изучены результаты 204 реконструктивных вмешательств в сроки от 6 мес до 14 лет (табл. 19).
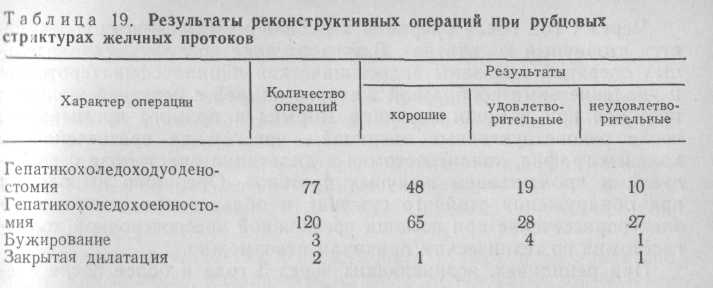
Неудовлетворительные результаты наблюдались после 39 (19,1 %) операций, причем 30 (14,7 %) из них были повторными в связи с рецидивами заболевания.
Хорошие и удовлетворительные результаты получены после 165 (80,9 %) реконструктивных операций.
Результаты реконструктивно-восстановительных операций представлены в табл. 20.

Хорошие и удовлетворительные результаты составили 79,4 % (215 операций), неудовлетворительные — 20,6% (56 операций). Повторные вмешательства выполнены у 44 (16,2 %) больных в связи с рецидивами заболевания.
Среди больных, оперированных по поводу Рубцовых стриктур желчных протоков, рецидивы возникли у 34 (12,3 %). Этим больным было выполнено 78 реконструктивно-восстановительных операций, а в общем, учитывая и первую операцию, они были оперированы 112 раз, то есть каждый больной оперирован в среднем 3 раза.
У 21 больного рубцовое поражение находилось в верхней части желчных протоков, включая зону ворот печени. Наиболее часто рецидивы возникали после гепатикоеюностомии (20 больных).
Частота возникновения послеоперационных рецидивов была следующей: до 1 года — 28 случаев, от 1 года до 3 лет— 14 и после 3 лет — 2. Наиболее частое развитие рецидивов вскоре после операции объясняется погрешностями в технике оперирования и в послеоперационном лечении. Эти рецидивы наиболее опасны, так как развиваются вследствие истинного рубцового сужения, отличаются быстрым и тяжелым течением. Такие больные подлежат срочному оперативному лечению.
Через 1 год после операции к рубцовому сужению присоединяется вторичный холелитиаз. В этих случаях после восстановительных операций показаны эндоскопическая папиллосфинктеротомия и удаление замазкообразной желчи и камней с ревизией желчных протоков при помощи корзинки Дормиа и прямого промывания; после реконструктивных операций — чрескожная чреспеченочная холангиография, холангиостомия и дилатация анастомоза с последующим промыванием желчных протоков. Операцию выполняют при обнаружении стойкого сужения в области анастомоза, если электрорассечение при помощи чрескожной чреспеченочной холан-гиостомии по техническим причинам невозможно.
При рецидивах, возникающих через 3 года и более после операции, все мероприятия должны быть направлены на устранение вторичного холелитиаза, так как чаще всего он является основной причиной клинических проявлений. Оперативное лечение показано только при полном заращении анастомоза.
Причиной рецидива стриктур у 32 из 44 повторно оперированных было необоснованное кратковременное дренирование в связи с применением полууправляемых дренажей, у 11 больных — отказ от применения каркасных дренажей в связи с неправильной оценкой операционной ситуации, у 1 больного—применение скрытого дренажа, который последние 10 лет вообще не используют.
У всех больных с рецидивами произведены реоперации. У 4 больных результат остался неудовлетворительным, но от дальнейшего лечения они отказались в связи с отсутствием у них стойкой желтухи и постоянных явлений холангита, 5 продолжают лечение, у 20 получен хороший и у 5 — удовлетворительный результат.
Таким образом, хирургическое лечение больных с Рубцовыми стриктурами желчных протоков является весьма сложным и не всегда приносит успех.
Все больные с впервые выявленными Рубцовыми стриктурами подлежат раннему оперативному лечению; при рецидивах заболевания производят чрескожную чреспеченочную дилатацию, направленную как на устранение рубцового сужения, так и на лечение вторичного холелитиаза.
Оперативное лечение должно включать элементы активного вмешательства в процесс формирования анастомоза путем управляемого каркасного дренирования и баллонной дилатации. Необходимо также внедрять в практику элементы защиты анастомозов от рубцевания путем использования эндопротезов.
Date: 2015-09-18; view: 1192; Нарушение авторских прав