
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Глава 4. НЕПРОХОДИМОСТЬ ЖЕЛЧНЫХ ПРОТОКОВ ДОБРОКАЧЕСТВЕННОЙ ЭТИОЛОГИИ 12 page
|
|
Мы считаем, что бужирование при восстановительных операциях может быть применено только у больных с тяжелым поражением печени в результате длительной желтухи и холангита после неоднократных операций на желчных протоках и при наличии частичной проходимости в области рубцовой стриктуры. Такие операции должны сопровождаться длительным каркасным дренированием при помощи управляемых дренажей.
Техника операции. Выделяют лишь дистальный отдел общего желчного протока ниже стриктуры. В супрадуоденальной части делают продольный разрез и с помощью тонкого пуговчатого зонда исследуют место сужения, пытаясь пройти зондом в проксимальный отдел желчного протока. Если такая попытка удалась, сразу начинают поступать желчь и замазкообразная масса. После этого область сужения расширяют металлическими бужами возрастающего калибра или зажимом, постепенно раскрывая его бран-ши. В последние годы вместо этого примитивного метода бужиро-вания применяют метод дилата-ции. Через суженную часть протока проводят специальный металлический проводник и по нему вводят пластмассовый дилататор (рис. 90, а). Постепенно увеличивая силу дилатации, дилататор продвигают вверх с таким расчетом, чтобы его основная часть (баллон) находилась в суженной части протока. После этого создают максимально высокое давление и суженную часть расширяют до диаметра дилататора (5, 7, 9 мм), который подбирают заранее по рентгенограммам. Естественно, что одноразовой дилатации недостаточно для получения стойкого эффекта, поэтому после извлечения дилататора устанавливают либо каркасный управляемый дренаж по одной из описанных методик, либо полиэтиленовую трубку без боковых отверстий и с наружным диаметром на 1—2 мм меньше диаметра использованного дилататора. Такая трубка, с одной стороны, поддерживает суженную часть в расширенном состоянии, с другой — позволяет продолжить сеансы дилатации в послеоперационный период (рис. 90, б, в).
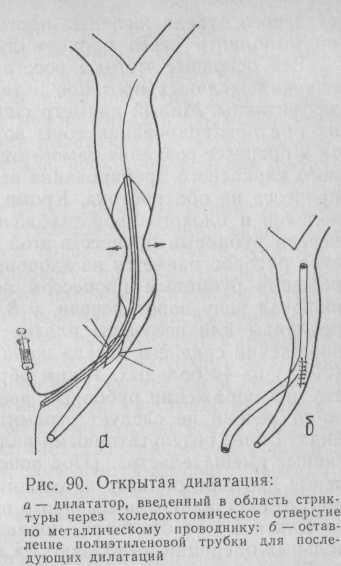
В последнее время мы отдаем предпочтение последнему методу. После установления дренажно-каркасной трубки холедохотомическое отверстие ушивают в продольном направлении нитью из рассасывающегося материала на атравматической
игле.
Следует отметить, что при затруднениях с отыскиванием дистального отдела желчных протоков подобные манипуляции можно выполнить через проксимальный отдел выше стриктуры.
Все основные методы восстановительных операций на уровне слияния желчных протоков и тем более на долевых протоках не эффективны. Малый диаметр сшиваемых протоков, травмирование их при препарировании зоны ворот печени, технические сложности в процессе создания самого анастомоза, необходимость длительного каркасного дренирования ведут к распространению рубцового процесса на оба протока. Кроме того, из-за отсутствия мышечных волокон и плохого кровоснабжения стенки протоков в зоне ворот печени рубцовый процесс в этой области особенно выражен и быстро распространяется на здоровые участки протоков. Так, при поражении рубцовым процессом верхней трети желчных протоков, включая зону ворот печени, у 8 (31 %) из 21 больного возникли рецидивы или получены плохие результаты, в то время как при поражении среднего отдела желчных протоков рецидив возник у 9 (20 %) из 44 больных. Таким образом, мы пришли к заключению, что при поражении рубцовым процессом желчных протоков в зоне ворот печени не следует стремиться к восстановительным операциям. Более результативными являются в этих случаях реконструктивные вмешательства. (Под зоной ворот печени мы понимаем долевые протоки, область их слияния и часть — 5 мм—проксимального отдела общего печеночного протока).
Как мы уже отмечали, подавляющее большинство восстановительных операций выполняют на каркасных дренажах.
В последнее время оптимальным сроком дренирования принято считать 2 года (Э. И. Гальперин и соавт., 1982), поэтому и были предложены травматичные, но надежные методы дренирования по Smith и Saypol. По нашему мнению, на срок дренирования при восстановительных операциях влияет главным образом длина циркулярного шва. Если шов наложен на Уз окружности протока, достаточно 6 мес, менее чем на УЗИ — можно вообще обойтись без дренирования, более чем на 1/3, вплоть до циркулярного шва — дренирование должно продолжаться не менее 2 лет. Это касается всех видов операций (Гейнеке—Микулича, по типу «конец в конец», пластика дефектов), так как при каждой из них шов накладывают по окружности протока. Это место и является наиболее подверженным сужению. Утверждение о том, что чем шире линия анастомоза, тем меньшее наступает сужение, не совсем верно. Практика показывает, что все анастомозы сужаются и особенно быстро в первые месяцы после операции. Об этом свидетельствует огромное количество рецидивов после операций, которые выполнялись неквалифицированно, без дренирования, даже при первичном сшивании протоков после свежих повреждений. Таким образом, необходимо сразу во время операции создавать каркас, диаметр которого соответствовал бы диаметру протока на уровне анастомоза или пластики, с последующей тренировкой его на растяжение в течение первых 3—6 мес. Впоследствии такую тренировку можно проводить периодически до стабилизации процесса на протяжении 6 мес лишь при подозрении на прогрессирование сужения. Этим целям отвечает дренаж с баллоном, которому можно придать форму, максимально выгодную для формирования анастомоза и последующего его растяжения. Как показала практика, срок дренирования в этих случаях можно сократить в 2 раза.
Во всех остальных случаях, когда во время операции установить баллон на уровне анастомоза невозможно, дренирование выполняют обычными хлорвиниловыми трубками соответствующего, максимально приближенного к просвету протока диаметра на уровне анастомоза. Спустя 1 мес после операции по каналу трубки вводят пластмассовый дилататор и производят максимально возможное расширение анастомоза. Такие манипуляции выполняют 1 раз в 3 мес. Через 6 мес обычную трубку с боковыми отверстиями заменяют трубкой, диаметр которой на 1 мм меньше и не имеющей отверстий. Как оказалось, отток желчи по пространству вокруг трубки осуществляется беспрепятственно, но в то же время прекращается инфицирование протоков за счет разобщения их с внешней средой, что также благоприятно сказывается на формировании анастомоза. Кроме того, отпадает необходимость в промывании трубки и прекращается выделение желчи наружу. Концы трубки соединяют между собой в виде кольца.
При использовании дилатационного метода лечения Рубцовых стриктур желчных протоков срок дренирования сокращается до 1 года.
Результаты восстановительных операций. У 65 больных выполнено 79 операций. После операции умерли 3 (4,6 %) больных от прогрессирующей печеночно-почечной недостаточности на почве хронического холангиогепатита, хронического холестаза. Неоднократные операции у этих больных, длительные курсы консервативной терапии и неадекватность оперативных вмешательств на первых этапах лечения привели к тяжелым и необратимым изменениям печени, почек и миокарда.
Непосредственные результаты восстановительных операций у всех больных, как правило, хорошие. Неудовлетворительные результаты появляются через 6—12 мес после удаления каркасного дренажа. При выполнении операции без дренажей или при их преждевременном удалении неудовлетворительные результаты появляются значительно раньше. Следовательно, и результаты лечения должны оцениваться, начиная с 6 мес и до 3 лет после операции, то есть примерно через 1 год после максимального срока дренирования. Появление неудовлетворительных результатов через 3 года — 5 лет и более чаще всего связано с вторичным холестазом, мешающим нормальному оттоку желчи через естественно суженное кольцо билио-билиарного анастомоза. В связи с этим мы рекомендуем всем больным после любых операций на желчных протоках 1 раз в год в течение первых 3—5 лет посещать бальнеологические курорты для промывания желчных протоков. Такое лечение можно проводить даже при наличии в протоках дренажных трубок.
Количество неблагоприятных исходов является основным показателем качества хирургического лечения рубцовых стриктур. Можно выделить 2 группы больных: 1) с неудовлетворительными результатами и 2) с рецидивами. Практически больные первой группы являются кандидатами во вторую, но по различным причинам отказываются от повторной операции. Это больные с частыми приступами желтухи и проявлениями холангита. У больных второй группы, помимо этих признаков, наблюдается стойкая желтуха, и они согласны на операцию.
Количество рецидивов, по данным различных авторов, составляет в среднем 20—30 %.
Мы изучили результаты 67 восстановительных операций в сроки от 6 мес до 14 лет (табл. 15).
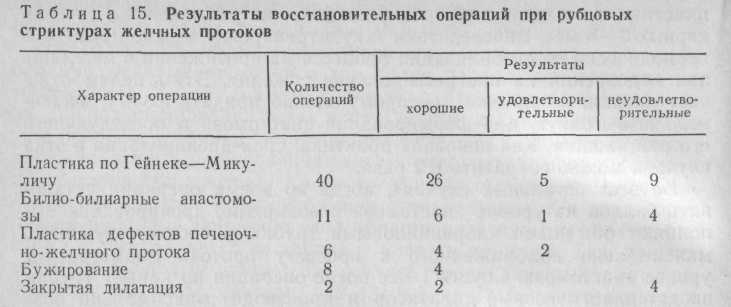
Хорошие и удовлетворительные результаты получены у 75,6 % больных. Из 25 % больных с неудовлетворительными результатами 21 % составили больные, подвергнутые повторным вмешательствам ввиду рецидива заболевания.
К реконструктивным вмешательствам при рубцовых стриктурах желчных протоков относятся: 1) гепатикохоледоходуоденостомия; 2) гепатикохоледохоеюностомия; 3) бужирование рубцово суженных анастомозов.
Нами выполнена у 211 больных 241 реконструктивная операция, что составило 76,4 % всех операций при рубцовых стриктурах желчных протоков (табл. 16).

Гепатикохоледоходуоденостомия. При операциях по поводу рубцовых стриктур о чистых холедоходуоденальных анастомозах говорить не приходится в связи с тем, что как бы низко по ходу общего желчного протока не располагалась стриктура, в процессе создания анастомоза обязательно захватывают и часть общего печеночного протока. Печеночно-дуоденальные анастомозы создают гораздо чаще (табл. 17).
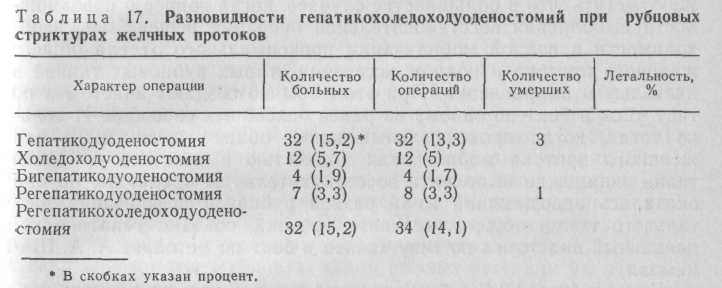
Показаниями к такого рода вмешательствам являются рубцовые стриктуры желчных протоков, располагающиеся в области общего желчного протока и в силу своей протяженности (более 20— 30 мм) не позволяющие выполнить восстановительную операцию либо полиостью поражающие супра- и ретродуоденальную части общего желчного протока. Наиболее частой причиной возникновения стриктур в этой области являются рубцовые стенозы общего желчного протока после ранее созданных гепатикохоледоходуоденостомий (46,8%); в результате повреждений при холецистэкто-мии по поводу хронического холецистита (21,1 %); вследствие повреждений при холецистэктомии по поводу острого холецистита и резекции желудка (19,3 %); на почве околопротоковых воспалительных процессов (4,4 %) и закрытой травмы (1,1 %).
Нет необходимости доказывать, что все анастомозы желчных протоков с двенадцатиперстной кишкой являются более физиологичными, чем любые другие билиодигестивные соединения. Поэтому многие хирурги и мы в том числе стремимся создавать подобные соустья при выполнении реконструктивных операций. Однако чем ближе к зоне ворот печени расположена рубцовая стриктура, чем труднее создать надежный анастомоз с двенадцатиперстной кишкой даже при ее достаточной мобилизации. Так, нам лишь у 4 (1,9 %) больных удалось выполнить бигепатикодуоденостомию, но гепатикодуоденостомия была произведена уже 32 (15,2 %) больным.
Техника операции описана нами в предыдущем разделе. Мы хотим лишь подчеркнуть, что для создания гепатикохоледоходуоденостомы необходима максимальная мобилизация двенадцатиперстной кишки, чтобы избежать натяжения тканей. Следует также отметить, что в большинстве случаев, когда вопрос о невозможности выполнения восстановительной операции решен, нет необходимости в полной мобилизации проксимального отдела общего желчного протока и полном иссечении старых Рубцовых тканей в дистальном направлении. При этом обычно создают анастомоз по типу «бок в бок» по одному из ранее описанных способов. И только тогда, когда проксимальный конец общего печеночного или желчного протока мобилизован полностью и иссечена рубцовая ткань в надежде выполнить восстановительную операцию, но она оказалась невозможной из-за резкой рубцовой деформации дистального конца общего желчного протока, создают гепатикодуоденальный анастомоз по типу «конец в бок» по методике А. А. Шалимова.
Лишь у 12 (13,3 %) больных созданы анастомозы по типу «конец в бок»: у 4— бигепатикодуоденостомия, у 5 — гепатикодуоде-нальный и у 3 — холедоходуоденальный.
Одним из преимуществ операций данного типа является то, что у подавляющего большинства больных (86,7 %) удалось обойтись без каркасных дренажей. Каркасное дренирование понадобилось при повторных операциях и вмешательствах в зоне ворот печени. У 6 (6,7 %) больных было применено дренирование по Smith, у 3 (3,3 %) использован нисходящий дренаж, у 1 (1,1 %) больной выполнено дренирование по Saypol. Дважды (2,2 %) был применен скрытый дренаж, который отошел самостоятельно, но рекомендовать его для практического использования в связи с полной неуправляемостью мы не можем.
Значительную группу составили больные со стенозом ранее наложенного холедоходуоденального соустья. Этим больным операции были выполнены не по показаниям, при выраженных явлениях гнойного холангита. Это вызвало быстрое рубцовое заращение анастомоза, с одной стороны, и рубцовые изменения желчных протоков—с другой. Повторные операции выполняли через 2—12 мес после первой. Операция в клинике была в большинстве случаев уже третьей. Повторные операции заключались в том, что после лапаротомии выделяли место ранее наложенного холедоходуоденоанастомоза и желчный проток на 10—15 мм выше него (рис. 91).
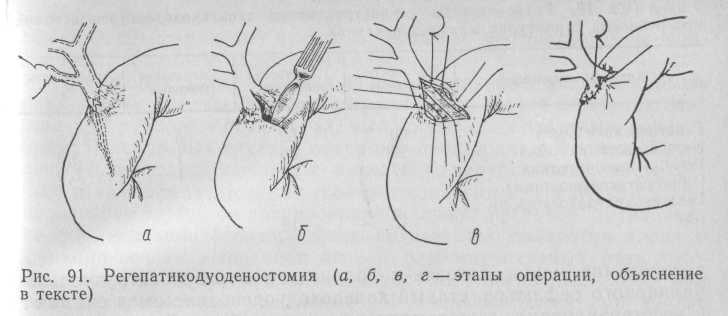
Продольным разрезом вскрывали желчный проток непосредственно вверх от анастомоза. Длина разреза составляла 15—20 мм. Из желчного протока удаляли камни, замазкообразную желчь. Затем, продолжая разрез вниз, рассекали суженную часть старого анастомоза с переходом на здоровую стенку двенадцатиперстной кишки также на протяжении 15—20 мм. Разводя края разреза в стороны с помощью нитей-держалок, оценивали состояние задней стенки анастомоза. Рубцовую ткань обычно иссекали на передней губе анастомоза, так как она мешает созданию нового анастомоза путем сшивания неизмененных тканей. В дальнейшем ход операции не отличается от такового при операции Юраша—Виноградова. Обычно удается создать анастомоз без натяжения тканей шириной не менее 15 мм, поэтому к дренированию желчных протоков мы не прибегаем. Лишь в 3 наблюдениях, когда диаметр проксимального отдела желчных протоков достигал только 10—11 мм, а стенка его была тонкой и могла возникнуть реальная угроза недостаточности швов анастомоза и рецидивы стриктуры, мы вынуждены были прибегнуть к установлению транспеченочных (2) и нисходящего (1) дренажа. Поскольку при такой реоперации в анастомоз входит часть общего печеночного протока, она называется регепатикохоледоходуоденостомией.
При подобного рода реоперациях обязательной является ревизия дистального отдела общего желчного протока после вскрытия надстенотического отдела его. Прежде всего оценивают проходимость большого сосочка двенадцатиперстной кишки. Если он непроходим и эту непроходимость нельзя устранить во время операции (тубулярный стеноз, резкая деформация ретродуоденальной части общего желчного протока), то вмешательство продолжают выполнять обычным способом. Если большой сосочек двенадцатиперстной кишки оказывается проходимым, а клиническую картину
заболевания можно связать с холангитом в результате дуодено-билиарного рефлюкса, старый холедоходуоденоанастомоз снимают и восстанавливают естественный пассаж желчи. В тех случаях, когда большой сосочек двенадцатиперстной кишки оказывается непроходимым, но непроходимость его может быть легко устранена (стенозирующий папиллит, камни в дистальном отделе общего желчного протока с вклинением их в сосочек), выполняют трансдуоденальную папиллосфинктеротомию и анастомоз снимают. После разъединения старого холедоходуоденоанастомоза и иссечения рубцовой ткани, как правило, возникает дефект передней стенки общего желчного протока на ограниченном участке. В этих случаях выполняют операцию Гейнеке—Микулича или пластику протока стенкой кишки.
Мы восстановили таким образом естественную проходимость желчных путей у 11 больных.
Общим противопоказанием к наложению гепатикохоледоходуоденоанастомоза является дуоденостаз. Если его нельзя устранить по ходу операции, прибегают к анастомозу с тонкой кишкой.
Это наиболее частый вид восстановления желчеоттока при Рубцовых стриктурах желчных протоков. Нами выполнена 141 (59 %) операция у 120 больных (табл. 18), которые подвергались реконструктивным вмешательствам.
Они составили 43,5 % больных с Рубцовыми стриктурами желчных протоков. К этим видам вмешательств относятся: 1) гепатикохоледохоеюностомия, 2) гепатикоеюностомия, 3) регепатикоеюностомия, 4) бигепатикоеюностомия, 5) ребигепатикоеюностомия.
Создание того или иного вида анастомоза зависит главным образом от уровня поражения желчных протоков.
Показанием к созданию подобного рода анастомозов является невозможность прибегнуть ко всем вышеописанным операциям. Основным же критерием является диастаз между концами желчных протоков, полученный в результате иссечения рубцовой ткани. Величина последнего в этих случаях превышает 20—30 мм, что не позволяет выполнить восстановительную операцию, а высокое расположение проксимальной культи печеночного протока не позволяет наложить и билиодуоденальный анастомоз.
Противопоказаний к выполнению гепатикохоледохоеюностомий практически нет, так как эту операцию, как и вообще вмешательства при рубцовых стриктурах, выполняют по жизненным показаниям. В некоторых случаях операцию производят в 2 этапа. Такое лечение показано больным с высокой билирубинемией, выраженным холангиогепатитом или гнойным холангитом. На первом этапе производят наружное дренирование желчных протоков. Затем, после нормализации биохимических показателей сыворотки крови и функции печени, выполняют второй, реконструктивный, этап лечения. Наружное дренирование может быть выполнено либо при помощи чрескожной чреспеченочной холангиостомии при крайне тяжелом состоянии больного, либо во время операции, после иссечения рубцовых тканей и выделения проксимальной культи печеночного протока при помощи трубки максимально приближенного к протоку диаметра, чтобы сохранить ширину протока для создания анастомоза на втором этапе. Обычно между этапами проходит 10—40 дней. Как показал опыт 23 операций, выполненных в 2 этапа, такое лечение у определенной группы больных является вполне оправданным.
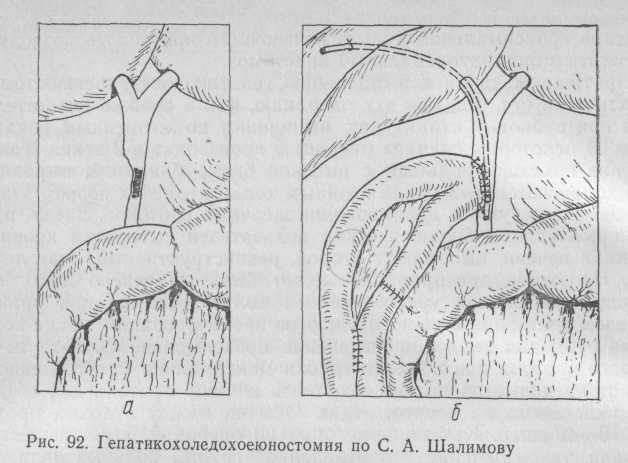
Гепатикохоледохоеюностомия — наиболее благоприятный вид реконструктивных вмешательств при наличии обширных дефектов желчных протоков — длиной 20—30 мм и более, которые образовались в результате иссечения рубцовой стриктуры в области печеночно-желчного протока с сохранением задней стенки протока или восстановлением ее целости путем сшивания. Эта операция во многом напоминает восстановительную операцию пластического замещения дефекта стенкой кишки при нормальной или восстановленной проходимости большого сосочка двенадцатиперстной кишки. При наличии же сомнений в нормальной проходимости сосочка или невозможности восстановления проходимости создают гепатикохоледохоеюноанастомоз по типу «бок в бок».
Техника операции. Выделяют печеночно-желчный проток на уровне стриктуры и на 20—30 мм выше и ниже ее (рис. 92, а). Рубцовые ткани по краям стенок протока иссекают. Если концы протока отстоят один от другого, то отдельными швами или непрерывным швом по типу сосудистого атравматической иглой с интервалом 1 мм сшиваем задние стенки проксимального и дистального концов протока по периметру на возможно большем протяжении, чтобы образовалось начало боковых стенок. В тех случаях, когда выполнено сшивание задней стенки или диаметр проксимального отдела менее 8 мм, через область будущего анастомоза проводят каркасный дренаж любого типа (рис. 92, б). Далее берут петлю тонкой кишки, выключенную из пищеварения по Ру или Шалимову. При создании заглушки приводящей петли по Шалимову кишку не только перевязывают двумя лигатурами, но и инвагинируют таким образом, чтобы создать клапан, препятствующий пассажу кишечного содержимого в том случае, если произойдет реканализация заглушки. При правильной инвагинации прохождения кишечного содержимого по заглушённой петле кишки мы не отмечали даже через 20 лет после операции.
Однако, как показывает практика, рефлюкс кишечного содержимого происходит даже в антиперистальтическом направлении. Поэтому важно, чтобы длина отводящей петли тощей кишки (от желчных протоков до межкишечного соустья) была не менее 40— 60 см (Moosa и соавт., 1976). В то же время регургитационный холангит при такой технике оперирования все же возникает. Э. И. Гальперин и соавторы (1982) указывают, что надежное предупреждение рефлюкса достигается только при длине отключенной петли 80—100 см. Мы стремились отключать до 80 см отводящей петли, но и при этом рефлюкс полностью не исчезал. Заброс кишечного содержимого в область анастомоза и желчные протоки является одним из неблагоприятных факторов, так как, поддерживая холангит, он способствует рецидиву заболевания вследствие быстрого рубцевания билиодигестивных анастомозов. Поэтому пренебрегать длиной выключенной петли нельзя ни в коем случае.
Обычно выключенную из пищеварения петлю кишки проводят к месту анастомоза с желчным протоком позади поперечно-ободочной кишки. Однако при наличии укороченной или резко деформированной брыжейки кишки допустимо и впередиободочное проведение.
Просвет кишки вскрывают на участке, по длине соответствующем размерам дефекта стенки протока, и отдельными швами из рассасывающегося материала на атравматической игле формируют анастомоз между кишкой и желчным протоком по всему периметру дефекта, добиваясь тщательного сопоставления краев слизистых оболочек. Затем отдельными швами сшивают серозную оболочку кишки с брюшиной и остатками рубцовых тканей печеночно-дуоденальной связки, укрывая линию анастомоза. Выше и ниже анастомоза подпеченочное пространство дренируют перчаточно-трубча-тым дренажем. Таким образом сохраняется пассаж желчи естественным путем и, кроме того, появляется новый путь оттока желчи в тощую кишку. Нами выполнено 18 подобных операций, что составило 7,5 % всех операций реконструктивного характера. В 9 случаях каркасный дренаж не понадобился, в 5 использовано дренирование по Smith, в 4 применен нисходящий дренаж. Срок дренирования составил в среднем 5,5—6 мес. Летальных исходов, связанных с основным заболеванием, не было. Умер 1 больной на 6-е сутки после операции от инфаркта миокарда. Отдаленные результаты прослежены у 14 человек в сроки от 1 года до 8 лет: у 7 человек получен хороший результат, у 4 — удовлетворительный, у 3 возник рецидив через 7—8 мес после операции в связи с кратковременным дренированием (0,5; 1,5; 2 мес).
Условия для выполнения операций подобного рода возникают сравнительно редко. В наших наблюдениях такая возможность возникла у 6 % больных по отношению ко всем больным с рубцовыми стриктурами желчных протоков.
Гепатикоеюностомия является вторым наиболее частым видом реконструктивных вмешательств при рубцовых стриктурах желчных протоков. Нами выполнено 62 такие операции, что составило 25,7% по отношению ко всем реконструктивным вмешательствам и 5,6 % ко всем операциям при стриктурах желчных протоков.
К гепатикоеюностомии прибегают во всех случаях, когда невозможно выполнить какую-либо другую операцию, то есть при полном разрушении большей части печеночно-желчного протока. Эта операция сохраняет свое название при наличии остатка общего печеночного протока, позволяющего создать билиодигестивный анастомоз в непосредственной близости от слияния долевых печеночных протоков, то есть с захватом зоны ворот печени. Характер операции мало чем отличается при ее выполнении на всем участке остатка общего печеночного протока, длина которого обычно не превышает 10 мм.
В данной ситуации мы применяем 2 типа вмешательств. Операции первого типа предусматривают анастомоз с максимально длинной культей протока —6— 10 мм. Это более простые операции, часто не требующие каркасного дренирования. Операции второго типа предусматривают анастомоз уже в зоне ворот печени с остатком печеночного протока длиной до 5 мм. Эти вмешательства более сложные и всегда требуют применения каркасного дренирования.
Операции первого типа. После иссечения руб-цовых тканей и освобождения дистального конца общего печеночного протока производят его мобилизацию в проксимальном направлении, постепенно и осторожно освобождая
от рубцовых напластований, предварительно взяв его на 2 держалки. Мобилизацию выполняют как острым, так и тупым путем. Особую осторожность следует соблюдать при выделении передней поверхности протока, так как нередко его здесь пересекает правая печеночная артерия, часто находится культя пузырной артерии и реже — общая печеночная артерия. Повреждение любого из этих сосудов вызывает сильное кровотечение.
Техника операции. Обязательным условием выполнения этой операции является наличие свободного (мобилизованного) конца общего печеночного протока длиной от 5 до 10 мм. При меньшей культе создание анастомоза по типу «конец в бок» возможно, но надежность его уменьшается, поэтому для успешной операции нужны уже другие технические приемы. Петлю тощей кишки, необходимую для анастомоза, выключают по Ру или Шалимову, подводят к задней поверхности протока так, чтобы последний ложился поперек кишки по длине всей своей свободной части (рис. 93, а). При малом диаметре протока (5 мм и менее) по задней поверхности его делают продольный разрез длиной 5—8 мм. Непосредственно перед культей протока продольно вскрывают просвет тощей кишки в соответствии с диаметром протока и разрезом его. Отдельными 3—4 швами с интервалом между ними 1,5 мм нитью из нерассасывающейся ткани фиксируют боковые стенки протока к стенке кишки поперек нее. Так же отдельными швами нитью из рассасывающегося материала на атравмэтической игле сшивают края протока и кишки при точном сопоставлении слизистых оболочек. Затем серо-серозными швами анастомоз инвагини-руют в складку кишки для уменьшения регургитационного рефлюкса из кишечника.
В тех случаях, когда удается создать анастомоз шириной 15 мм и более, необходимость в каркасном дренировании, как правило, отпадает. При меньшей ширине анастомоза используют любой из управляемых каркасных дренажей (рис. 93, б).
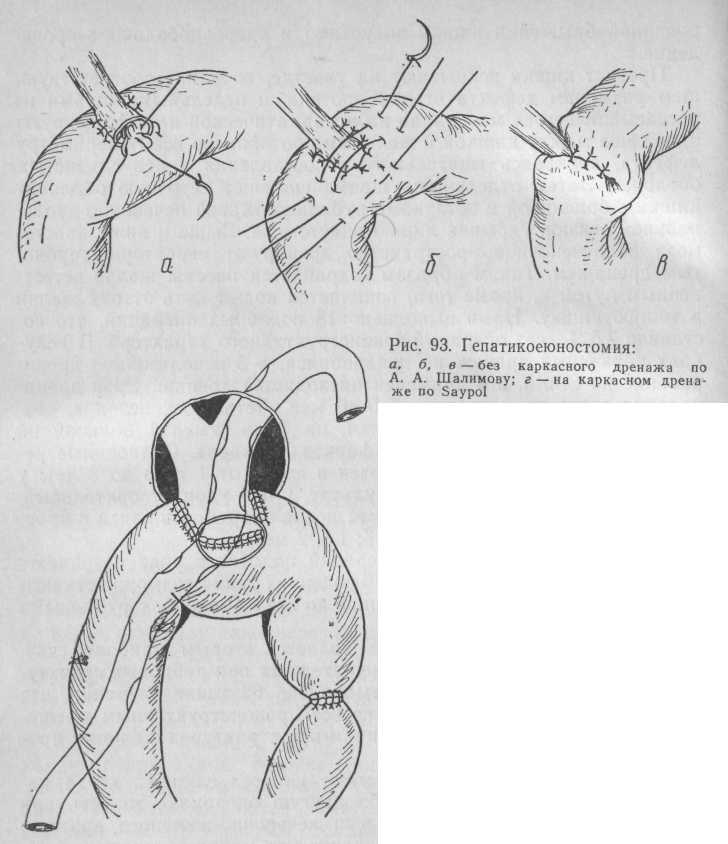
Этот наиболее рациональный вариант операции мы применяем в клинике в подобных ситуациях. Наиболее близкой к описанной является гепатикоеюностомия, предложенная А. Н. Великорецким (1959) (рис. 94).
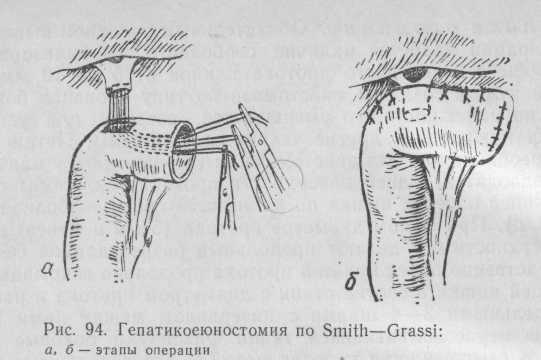
Smith и Grassi (1964—1969) предложили оригинальную методику гепатикоеюностомии, заключающуюся в том, что культю печеночного протока прошивают лигатурами; в тощей кишке, выключенной по Ру, делают отверстие, диаметр которого соответствует диаметру печеночного протока, и через него проводят лигатуры к неушитой культе кишки. Потягивая за лигатуры, инвагинируют проток в кишку и в таком положении фиксируют. Накладывают дополнительные серо-серозные швы для герметизации анастомоза и ушивают культю кишки.
Создание гепатикоеюностомии без иссечения рубцовой ткани при значительном расширении проксимального отдела печеночного протока, когда возможно создание анастомоза по типу «бок в бок», предлагают Э. И. Гальперин и соавторы (1982). Анастомоз прост по техническому исполнению и надежен, но для его создания необходимо расширение протока не менее чем до 20 мм, что при высоких стриктурах бывает чрезвычайно редко.
McAlister и Hicken (1976) предложили при сохраненном общем желчном протоке рассекать вдоль протока рубцовую ткань и создавать гепатикоеюностомию с двойным дренированием.
К сожалению, в случае применения двух последних методик оставление рубцовой ткани протоков ведет к прогрессировнию рубцового процесса и к рецидиву заболевания. В техническом же плане эти методики не упрощают операцию и поэтому мы считаем, что более приемлемой является методика в нашей модификации.
Анастомозы желчных протоков с желудком в настоящее время не накладывают.
Операции второго типа предусматривают создание билиодигестивного анастомоза при наличии культи общего печеночного протока длиной 5 мм и менее. Операции в этих случаях являются сложными, травматичными и менее результативными, но, к сожалению, они составляют 54,4 % всех операций реконструктивного характера и 40,1 % всех операций, выполняемых по поводу Рубцовых стриктур желчных протоков.
К этим операциям относятся: 1) гепатикоеюностомия в зоне ворот печени, или гепатоеюностомия; 2) бигепатикоеюностомия.
Гепатикоеюностомия. Операции в зоне ворот печени представляют наибольшие трудности, связанные, во-первых, с невероятной сложностью идентификации элементов желчных протоков, во-вторых, с тяжестью состояния больных, перенесших, как правило, 2—3 и более операций па тех же желчных протоках.
В разное время было предложено много различных вариантов создания билиодигестивных анастомозов в этих условиях. Остановимся на некоторых из них.
Date: 2015-09-18; view: 1663; Нарушение авторских прав