
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Глава 4. НЕПРОХОДИМОСТЬ ЖЕЛЧНЫХ ПРОТОКОВ ДОБРОКАЧЕСТВЕННОЙ ЭТИОЛОГИИ 3 page
|
|
Как оказалось на практике, наиболее удобным для холангио-манометрии является аппарат Вальдмана. В начале операции нулевую точку прибора устанавливают на уровне общего желчного протока, которому приблизительно соответствует середина боковой поверхности тела больного, лежащего на спине. После лапаротомии и удаления желчного пузыря, избегая излишней травматизации и зондирования общего желчного протока, которые могли бы вызвать отек и спазм сфинктера печеночно-поджелудочной ампулы, пузырный проток интубируют хлорвиниловой трубкой диаметром 2— 3 мм, на которой его временно перевязывают.
При повторных операциях, когда желчный пузырь был удален раньше, используют культю пузырного протока. Кроме того, можно пунктировать общий желчный проток толстой иглой, собственный дебит которой должен быть предварительно проверен.
После интубации общего желчного протока желчные протоки заполняют изотоническим раствором натрия хлорида под давлением 300 мм вод. ст. и трехкратно измеряют остаточное давление. Давление, равное 150—160 мм вод. ст., свидетельствует о наличии препятствия оттоку желчи и требует уточнения диагноза с помощью дальнейшего исследования. Давление выше 160 мм вод. ст. является достоверным признаком желчной гипертензии, требующей хирургической коррекции.
Дебитометрия. Принцип метода основан на том, что через определенное сечение (в данном случае — отверстие функционирующего большого сосочка двенадцатиперстной кишки) при определенном давлении оттекает определенное количество жидкости. Если при постоянном давлении изменяется сечение отверстия, то изменяется и количество оттекающей жидкости. Если же меняется площадь сечения, количество оттекающей жидкости остается неизменным и соответствующим образом изменяется давление.
Исходя из этого принципа, функциональное состояние сфинктера большого сосочка двенадцатиперстной кишки можно определить 2 путями: 1) при постоянном давлении измерять количество протекающей жидкости в единицу времени; 2) при постоянном оттоке жидкости в единицу времени регистрировать необходимое для этого давление.
Первый способ оказался практически более удобным. Поэтому, взяв за единицу постоянного давления 300 мм вод. ст., которое соответствует секреторному давлению печени, определяют количество жидкости, протекающей через большой сосочек двенадцатиперстной кишки за 1 мин при этом давлении, которое должно быть постоянным в течение всего времени исследования. Такой метод исследования и получил название дебитометрии. При нормальной функции сосочка двенадцатиперстной кишки дебит составляет 15— 20 мл/мин. Для дебитометрии необходимы аппарат Вальдмана, градуированный сосуд или шприц емкостью 20 мл. Если используют сосуд, то его устанавливают таким образом, чтобы уровень жидкости в нем соответствовал отметке 300 мм. Открывают трехходовый кран, что обеспечивает свободный отток изотонического раствора натрия хлорида из сосуда. Последний по мере вытекания жидкости перемещают вдоль шкалы вверх так, чтобы уровень жидкости постоянно соответствовал 300 мм. Отмечают объем жидкости, вытекающей из сосуда за 1 мин. Дебит ниже 20 мл/мин свидетельствует о затруднении оттока желчи и требует проведения холангио-графии, дебит ниже 15 мл/мин указывает на нарушение оттока, требующее лечения.
Если используют шприц (что гораздо проще), то его при помощи толстой иглы путем прокалывания резиновой трубки, идущей от шкалы аппарата Вальдмана к общему желчному протоку, подключают к системе. Нажимом поршня шприца вводят жидкость в общий желчный проток, постоянно следя, чтобы давление в течение 1 мин исследования оставалось постоянным на уровне 300 мм вод. ст. За этот отрезок времени определяют количество введенной жидкости, что и соответствует дебиту.
Как манометрия, так и дебитометрия являются очень чувствительными методами исследования и показатели их зависят от многих причин. Особенное влияние оказывает местная травма в области пузырного, общего желчного протоков и в области большого сосочка двенадцатиперстной кишки. Осторожная пальпация мало влияет на эти показатели, но препаровка пузырного и особенно общего желчного протоков сопровождается рассечением многочисленных ветвей печеночного сплетения. Это приводит к временному понижению тонуса сфинктера и, следовательно, к некоторому понижению остаточного давления и увеличению дебита. Зондирование общего желчного протока и большого сосочка двенадцатиперстной кишки вызывает отек последнего и спазм сфинктера печеночно-поджелудочной ампулы, то есть повышение остаточного давления и уменьшение дебита. Поэтому, если предполагается выполнение указанных функциональных исследований, необходимо, чтобы травма была наименьшей. Пузырный проток в таких случаях следует ка-нюлировать, надрезая его, и измерения производить до холецистэк-томии и холангиографии и тем более до мобилизации двенадцатиперстной кишки по Кохеру и пальпации головки поджелудочной железы и большого сосочка двенадцатиперстной кишки. Допускается лишь самое осторожное пальпаторное исследование желчевы-водящих путей.
Не следует также забывать о влиянии на показатели функциональных методов исследования препаратов, применяемых для подготовки больного к наркозу и во время проведения последнего. Так, отмечено, что остаточное давление в желчевыводящих путях повышается, а дебит уменьшается под действием морфина гидрохлорида, не изменяется под влиянием долантина, скополамина, фенерга-на, барбитуратов, сукцинилхолинхлорида, закиси азота, флюотана, под действием атропина сульфата, хлорпромазина, кураре, эфира и амилнитрита и претерпевают обратные изменения (И. Литтмаин, 1970). Исходя из этого, следует избегать применения тех препаратов, которые могли бы повлиять на результаты холангиоманомет-рии и дебитометрии.
Наш собственный опыт более чем 500 исследований, а также данные литературы позволяют сделать заключение о том, что метод манометрических исследований все же громоздок, занимает много времени во время операции и требует в ряде случаев привлечения посторонней помощи. Диагностическая точность метода в большинстве случаев сомнительна. Нормальные показатели манометрии могут иметь место и при наличии патологии в желчных протоках (Iverguean и соавт., 1974).
Дебитометрия является более чувствительным методом по сравнению с холангиоманометрией, так как нередко даже при нормальных показателях остаточного давления дебит оказывается пониженным. В то же время, когда остаточное давление повышено, дебит всегда ниже, чем в норме. В связи с этим мы, как правило, ограничиваемся дебитометрией как для определения проходимости большого сосочка двенадцатиперстной кишки, так и для выявления камней в общем желчном протоке. В тех случаях, когда камень не полностью закрывает просвет общего желчного протока («плавающий» камень), очень помогает многократное определение дебита. Оказалось, что в этих случаях имеют место противоречивые данные: при некоторых измерениях дебит нормальный, при некоторых— резко снижен, что отмечается в момент вклинения камня в узкую часть общего желчного протока. Именно эти «противоречивые» данные и свидетельствуют о наличии патологии.
Интраоперационная холангиография является важным дополнительным методом исследования, особенно в тех случаях, когда эндоскопическая ретроградная холангиография оказывается неэффективной.
Впервые об успешном применении прямой операционной холангиографии сообщил Mirizzi в 1931 г. на III Хирургическом конгрессе в Аргентине. Д. Н. Кузнецов (1935) применил ее впервые в Советском Союзе.
Информативность метода, по данным Д. Ф. Благовидова и соавторов (1982), Н. Lippert и соавторов (1988), М. И. Кузина и соавторов (1990), составляет 73—98 %. Диагностические ошибки, включая ложноположительные и ложноотрицательные результаты, составляют 4—15 % (В. К. Гостишев и соавт., 1985; В. В. Радионов и соавт., 1985; P. Doyle и соавт., 1990).
Таким образом, достоинствами интраоперационной холангиогра-фии являются высокая информативность и достоверность метода, недостатками — отсутствие гарантии от ошибок, увеличение продолжительности операции, денежных затрат на лечение, а также лучевая нагрузка на пациента и персонал. Отдельные исследователи (В. С. Помелов и соавт., 1982; А. Ф. Греджев и соавт., 1989; F. F. Fakynowicz и соавт., 1987) считают интраоперационную хо-лангиографию обязательной при всех операциях на желчевыводя-щих путях, другие (Э. И. Гальперин и соавт., 1988; Н. И. Кузин и соавт, 1990; J. L. Mills и соавт, 1985; A. Gerber и соавт, 1986) суживают показания к этому исследованию. Причиной более сдержанного отношения к интраоперационной холангиографии в последнее время стала разработка и внедрение в клиническую практику методов интраоперационного ультразвукового исследования (О. С. Шкроб и соавт, 1986; М. В. Данилов и соавт, 1989; P. J. Doyle и соавт, 1982).
М. И. Кузин и соавторы (1990) на основании анализа показаний к интраоперационной холангиографии с учетом факторов риска холедохолитиаза (наличие желтухи в анамнезе, расширение общего желчного и пузырного протоков, а также мелкие камни) доказали, что у 45—50 % пациентов можно отказаться от обязательного выполнения интраоперационной холангиографии. Авторы рекомендуют выполнять ее при наличии одного из вышеназванных факторов риска.
Мы считаем, что прямую интраоперационную холангиографию не следует производить всем больным, подвергающимся операциям на желчевыводящих путях. Показаниями к ее применению являются: 1) отсутствие дооперационной эндоскопической ретроградной холангиографии у больных с желтухой с клиническими проявлениями холангита, гепатита, острого панкреатита; при наличии в желчном пузыре мелких камней и широкого пузырного протока, если методом пальпации или зондирования эластическими зондами не обнаружено четких данных об определенном виде патологии, которая требует хирургической коррекции; 2) для определения функции сфинктера печеночно-поджелудочной ампулы, когда дооперацион-ная холангиограмма и операционные исследования (осмотр, пальпация, зондирование) оказались неинформативными; 3) для контроля полноты удаления камней после операционной холедохплито-томии; 4) при подозрении на наличие аномалий развития желчных протоков, если не удается идентифицировать их визуально; 5) при рубцовом или опухолевом поражении желчных протоков для определения сохранности вышележащих отделов и протяженности поражения; 6) для выявления случайного повреждения желчных протоков во время других операций (резекция желудка) или при травме печени в целях определения рациональной резекции органа (Atik, 1976).
По этим показаниям нами выполнено 470 интраоперационны.х холангиографии на 2916 (16,1 %) холецистэктомий. Такое небольшое, по сравнению с данными других авторов, количество исследований объясняется возможностями дооперационной диагностики.
Методика исследования. После измерения остаточного давления и дебита в желчевыводящие пути вводят водорастворимое контрастное вещество (верографин, билигност). Пути введения могут быть различными: в пузырный проток, в культю пузырного протока путем пункции общего желчного или общего печеночного протока (при невозможности отыскать на повторной операции остатки пузырного протока), или желчного пузыря, а также через большой сосочек двенадцатиперстной кишки после дуоденотомии (рис. 56).

Наиболее распространенный, самый безопасный и простой метод — это инъекция через пузырный проток или его культю. Пункция желчных протоков более опасна, так как при малейших явлениях желчной гипертензии наблюдается длительное желчеистечение. К введению контрастного вещества через желчный пузырь прибегают очень редко. Контрастирование желчного пузыря бывает необходимо при опухолях панкреатодуоденальной зоны,
когда возникает необходимость в использовании пузыря для создания билиодигестивного анастомоза и при этом нужно выяснить проходимость пузырного протока и локализовать место его впадения в общий желчный проток. Что касается введения контрастного вещества через большой сосочек двенадцатиперстной кишки то, по нашему мнению, этот метод вообще не следует применять, даже когда по тем или иным причинам оказывается вскрытой двенадцатиперстная кишка. Такой путь не исключает введения катетера и тем более контрастного вещества под повышенным давлением в главный проток поджелудочной железы с последующим развитием острого панкреатита. Мы считаем, что если уж возникла необходимость в его использовании, то проводить манипуляции следует только под контролем рентгенотелевизионного экрана. Теплый раствор контрастного вещества вводят под небольшим давлением (80—120 мм вод. ст.). Несоблюдение этого правила может привести к нарушению тонуса сфинктеров желчных протоков и ложным выводам. Сначала медленно вводят 10 мл контрастного вещества и производят первый рентгеновский снимок. Затем так же медленно, без значительного повышения давления, вводят еще 10 мл препарата, производят второй снимок. Третий снимок выполняют через 7 мин после второго.
Очень важным для оценки состояния желчных протоков является второй снимок, так как его выполняют при максимальном введении контрастного вещества, что дает наибольшую визуализацию всей системы желчных протоков вплоть до внутрипеченочных разветвлений.
Третий снимок уточняет скорость и полноту эвакуации контрастного вещества в кишечник.
При выполнении данной методики кассету с рентгеновской пленкой подкладывают под больного, если операционный стол не имеет специального приспособления для смены кассет.
В связи с тем что наиболее интересующая хирурга патология обычно локализуется в дистальном отделе общего желчного протока, была предложена методика интраабдоминальной контактной холангиографии (Pujol-Soler, Bru-Pigmer, 1965). Она заключается в следующем. После мобилизации двенадцатиперстной кишки по Кохеру пленку размерами 6,25x7,5 см, обернутую черной бумагой, заключенную в полиэтиленовый пакет и стерилизованную газом, помещают позади головки поджелудочной железы. Контрастное вещество вводят, как при обычной холангиографии. Производят 4 интраабдоминальные холангиограммы и 3 обзорные. Полученная серия рентгенограмм позволяет изучить малейшие патологические изменения в дистальном отделе общего желчного протока и начальном отделе протока поджелудочной железы благодаря очень четкому изображению, но, к сожалению, лишь одного из отделов желчных путей. Поэтому этот метод и не получил широкого распространения, хотя еще в 1975 г. Gvergneoux и соавторы обобщили опыт нескольких клиник, охватывающий 2 тыс. интраабдоминальных холангиографии.
Вместо кассет с рентгеновской пленкой при холангиографии можно пользоваться и обычной белой бумагой, применив метод электрорентгенографии (Н. Р. Палеев и соавт., 1971). Довольно четкое изображение желчных протоков можно получить через несколько минут после экспонирования.
Наибольшую ценность для выявления всех особенностей патологии желчных протоков имеет их визуализация путем контрастирования с использованием метода рентгенотелевизионного наблюдения. Благодаря применению рентгеновской аппаратуры с электронно-оптическим усилителем изображения и телевидением значительно сокращается время исследования. На экране телевизора в незатемненной операционной можно наблюдать сокращение сфинктера печеночно-поджелудочной ампулы и характер поступления контрастного вещества в двенадцатиперстную кишку. Для получения более четкого изображения можно изменять положение больного. Этот метод позволяет также получить видеозапись.
При выполнении операционной холангиографии может быть допущен ряд ошибок, которые ведут к неправильной трактовке полученных холангиограмм. К ним относятся: 1) слишком плотное контрастирование, перекрывающее патологические элементы. Избежать этого можно, применив разведенный раствор контрастных веществ (1:2 или 1:1) у тучных больных; 2) «плавающие» камни могут быть не видны при длительной экспозиции. Рекомендуется выполнять снимки с остановкой дыхания больного в состоянии апноэ; 3) недостаточное контрастирование всех желчевыводящих путей в связи с быстрой эвакуацией контрастного вещества в кишечник. В этих случаях необходимо пережать дистальный отдел общего желчного протока и повторно заполнить протоки контрастным веществом; 4) дополнительные тени. Во время выполнения снимков необходимо убрать все металлические инструменты с поля, захватываемого рентгеновской пленкой, повернуть больного на 15— 20° на правый бок для смещения тени позвоночника и придать положение Тренделенбурга для предотвращения накладывания внутрипеченочных протоков на внепеченочные. Еще лучше в этих случаях укладывать больного под контролем рентгенотелевизионного экрана; 5) неправильное положение кассеты. Рекомендуется делать один снимок для введения контрастного вещества; 6) пузырьки воздуха в желчном протоке, которые создают впечатление камней. Рекомендуется делать снимки в положении Тренделенбурга или после промывания желчных протоков теплым изотоническим раствором натрия хлорида. Чтобы избежать этой ошибки, ожидаем, пока катетер сам заполнится желчью, для чего опускаем его ниже уровня общего желчного протока, и затем присоединяем систему или шприц для контрастирования протоков; 7) ошибки в интерпретации. Избежать их можно, во-первых, путем получения хорошего контрастирования с четким изображением всех отделов желчных протоков и, во-вторых, путем совместного обсуждения всех непонятных моментов с рентгенологом.
Прямая интраоперационная холангиография представляет наибольшую информативность при получении серии снимков или в случае рентгенотелевизионного наблюдения. Достоверность одного снимка может быть сомнительной. Сделанный в фазе сокращения сфинктера печеночно-поджелудочной ампулы отдельный снимок может дать повод к гипердиагностике, так как холангиограмма в фазе сокращения имитирует его спазм или стеноз.
При помощи холангиографии удается определить истинный диаметр общего желчного протока, поместив рядом с ним рентге-ноконтрастный предмет известного диаметра. Так, Devic (1976) с успехом пользовался металлическим шардком диаметром 100 мм. Определение истинного диаметра общего желчного протока имеет немаловажное значение для выявления желчной гипертензии, а следовательно, и патологии терминального отдела. Визуальный осмотр общего желчного протока позволяет лишь приблизительно установить его диаметр. В большинстве случаев этого бывает достаточно, но при расхождении клинических симптомов и органических изменений, характерных для желчной гипертензии, точное знание диаметра общего желчного протока представляет уже не теоретический, а практический интерес. В настоящее время доказано, что чем шире общий желчный проток, тем больше вероятность его патологии (О. Б. Милонов и соавт., 1975, наши данные). Мы не можем согласиться с мнением Berk (1958), Gignoux (1965), которые утверждают, что диаметр общего желчного протока в норме может быть равен 12—15 мм. При диаметре общего желчного протока 7—8 мм мы определяли мелкие бессимптомные, с точки зрения клинических признаков, камни у 1 % больных, при диаметре 8—10 мм — у 25 % (по нашим данным), а по данным О. Б. Милонова и соавторов (1980), у 66 % больных. При диаметре общего желчного протока 15 мм почти у 90—100 % больных имеется патология, причем, как правило, сочетанная (холелитиаз и стенозирующий папиллит, холе-литиаз и хронический панкреатит). Диаметр общего желчного протока более 15 мм в 100 % случаев указывает на наличие препятствия в дистальном отделе. Следует отметить, что умеренное расширение общего желчного протока (до 10—12 мм) может быть и результатом перемежающейся хронической гипертензии, когда мелкие камни, попадая из желчного пузыря в общий желчный проток, создают лишь временную гипертензию, пока силой тока желчи не будут изгнаны в кишечник и пока не разовьется стенозирующий папиллит. В этих случаях, несмотря на наличие явных клинических признаков желчной гипертензии и расширенного общего желчного протока, патология на операции может отсутствовать. И хотя при этом требуется тщательная ревизия всего общего желчного протока, обычно выполняют лишь холецистэктомию.
Холангиография на операционном столе позволяет выявить в желчных протоках камни довольно малого диаметра. Так, Vergnean и соавторам (1974) удавалось обнаружить камни диаметром 1 мм. Безусловно, какими-либо другими методами обнаружить такие мелкие камни в общем желчном протоке практически невозможно. На основании собственного опыта мы пришли к заключению, что такие мелкие камни без почти полного стеноза сфинктера печеночно-поджелудочпой ампулы в общем желчном протоке быть не могут, а такой стеноз легко диагностируется с помощью холангиографии или зондирования. Устранение же такого стеноза является обязательным, независимо от того, есть мелкие камни или нет. После устранения стеноза такие камни свободно отойдут с желчью в кишечник. Таким образом, специально искать мелкие камни в подобных ситуациях нецелесообразно. И тем не менее холангиография позволяет добиться положительных результатов. По данным многих авторов, камни четко определяются в 83—85 % исследований, в 10—17 % результаты сомнительные, в 0,2—7 % —ложноотрицательные (камни просматриваются), в 1—6 % —ложноположи-тельные (камни определяются там, где их не оказалось при холедо-хотомии) (В. М. Ситенко, А. И. Нечай, 1972; В. В. Цвиркун, 1980; While, 1977; Voyre, Jost, 1981, и др.). Schulenbury (1974), располагающий опытом 1300 холангиографии, обнаружил камни в общем желчном протоке, когда они не пальпировались, в 4,1 % случаев; при отсутствии желтухи в анамнезе — в 6,7%; при нормальной ширине общего желчного протока — в 1,3 %. Такая обнадеживающая диагностическая картина при холангиографии позволила Gupto u Tolwor (1974) в 35 % случаев избежать холедохотомий, а Zollinger (1977) снизить их количество с 72 до 38 %. Как видно из сказанного, достижения значительные, если бы не ложноотрица-тельные, ложноположительные и сомнительные результаты, которые, по данным Millen и соавторов (1976), в целом составляют 13,8 % среди 281 интраоперационной холангиографии. Foris и соавторы (1974) произвели анализ результатов послеоперационных чрездренажных холангиографии у 302 больных. Оказалось, что у 41 больного имели место «оставленные» камни, причем у 30 из них они не были замечены на операционных холангиограммах.
Holl и соавторы (1973) вообще отмечали, что применение интраоперационной холангиографии не способствовало уменьшению числа просмотренных камней в желчных протоках.
Таким образом, операционная холангиография является в большинстве случаев ценным, широко доступным методом исследования, практически не имеющим прямых противопоказаний. При таких относительных противопоказаниях, как острый холангит, острый панкреатит, гипертиреоз, нарушение функции почек, стенокардия и инфаркт миокарда в анамнезе, вполне допустимо исследование, но при строгом выполнении всех требований методики.
Осложнения, возникающие при выполнении операционной холангиографии, встречаются редко. К ним относятся: 1) некроз стенки общего желчного протока вокруг места пункции в результате попадания контрастного вещества в толщу стенки; 2) длительное желчеистечение из пункционного отверстия. Мы считаем, что это осложнение не возникает, если устранена причина желчной гипертен-зии; з) введение контрастного вещества вместо пузырного протока в артерию (Zollinger, 1977). Осложнение может привести к летальному исходу, если у больного высокая чувствительность к препаратам йода; 4) билиопанкреатический рефлюкс. Некоторые хирурги (Stuller, 1974) считают билиопанкреатический рефлюкс, особенно при стенозирующем папиллите, противопоказанием к холангиографии. В ряде случаев рефлюкс действительно может привести к тяжелым осложнениям, о которых следует всегда помнить при выполнении исследования; 5) проталкивание камней во внутрипеченочные ходы. Это явление вполне возможно при относительно широких протоках, в которых камни могут свободно плавать и под давлением смещаться и даже застревать в печеночных протоках. В этих случаях следует удалить их под контролем рентгенотелеви-зионного экрана с помощью специального катетера Фогарти и устранить препятствие в дистальном отделе общего желчного протока.
К другим важным методам операционной диагностики относятся инструментальные: эхолокация, трансиллюминация и зондирование желчных протоков, холедохоскопия.
Интраоперационную эхолокацию желчных протоков выполнили Sigel и соавторы (1981) у 43 больных. Операционное поле заливали теплым изотоническим раствором натрия хлорида и погружали в него стерильный трансдусер аппарата. Чувствительность эхолокации на операционном столе составила 90 %, специфичность — 100 %. Для холангиографии, выполненной после эхолокации, перечисленные показатели составили соответственно 100 и 92,3 %.
Внеорганную трансиллюминацию желчных протоков осуществляют в пределах печеночно-доуденальной связки. В сальниковое отверстие помещают лампочку трансиллюминатора, соединенную с источником тока, гораздо удобнее пользоваться осветителем, применяемым для эндоскопии: пучок холодного света посредством световода из волоконной оптики поДается к задней поверхности печеночно-доуденальной связки. Диаметр световода, равный 3,5 мм, позволяет проводить не только вне-, но и внутрипротоковую трансиллюминацию (О. Б. Милонов и соавт., 1975; Г. И. Дряженков, 1978).
Камни желчных протоков обнаруживают при трансиллюминации по участкам неравномерного просвечивания их. Метод позволяет выявить мелкие камни (диаметром до 3 мм), а также замазкообразую желчь, не определяемые пальпаторно (Д. Ф. Благовидов и соавт., 1979). Рассмотрение в проходящем свете облегчает определение взаимоотношений желчных протоков и сосудов, позволяет оценить толщину стенок протоков.
Зондирование желчных протоков. Метод исследования желчных протоков зондом внедрил в практику хирургов Kehr еще в 1907 г. Для зондирования широко используют набор гибких металлических зондов Долиотти (рис. 57).
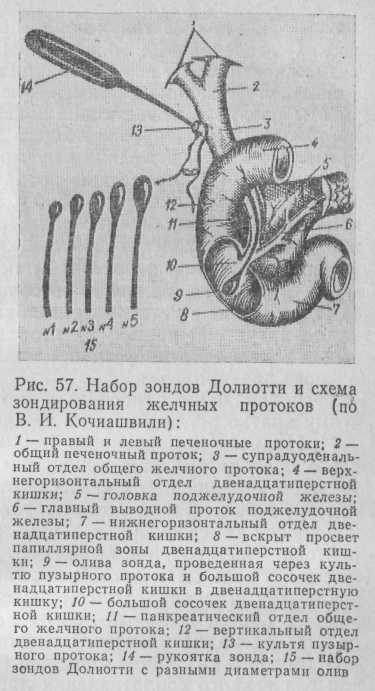
Применение металлических зондов позволяет не только установить правильный диагноз, но и выполнить некоторые лечебные манипуляции. Металлический зонд очень удобен в эксплуатации, жесткость его позволяет даже перфорировать печень через один из долевых протоков для выполнения чреспеченочного дренирования. Но в то же время жесткость зонда делает его в ряде случаев далеко не безопасным, особенно при исследовании дистальных отделов желчных протоков. Известны случаи перфорации желчных протоков и стенок двенадцатиперстной кишки, разрывы и даже отрывы большого сосочка двенадцатиперстной кишки при грубом проведении через него зонда. Стали известны и диагностические ошибки, связанные в одних случаях с невозможностью проведения зонда через анатомически нормально изогнутые желчные протоки (ложное впечатление непроходимости), а в других — с чрезмерным усилием, которое приводило к прохождению зонда через рубцово суженный большой сосочек двенадцатиперстной кишки из-за разрыва его стенки (ложное впечатление проходимости). Это привело к тому, что зондирование металлическими зондами стали применять гораздо реже. С 1973 г. в нашей клинике применяются специальные элас-
тические зонды различного диаметра из плотной резины и пластмассы. С помощью таких зондов выполнено более 500 диагностических исследований, определены показания и диагностические возможности. Опыт использования зондов позволил нам также разграничить показания к применению различных их видов.
Мы различаем следующие показания к зондированию желчных протоков: 1) расширение общего желчного протока более 8 мм; 2) мелкие камни в желчном пузыре; 3) «плавающие» камни в общем желчном протоке даже после их удаления; 4) застойная или замазкообразная желчь в общем желчном протоке; 5) рубцовые изменения стенки общего желчного протока; 6) рубцовые изменения печеночно-дуоденальной связки, маскирующие и деформирующие общий желчный проток; 7) подозрение на любую непроходимость в области большого сосочка двенадцатиперстной кишки; 8) затруднение в установлении локализации большого сосочка двенадцатиперстной кишки; 9) необходимость расширения большого сосочка двенадцатиперстной кишки; 10) необходимость чреспече-ночного дренирования.
Эти показания относятся к методу зондирования в целом, поэтому кратко остановимся на каждом из них отдельно.
1. Наличие расширенного (диаметром более 8 мм) общего желчного протока является признаком либо стенозирующего папиллита, либо «плавающего» камня, который периодически перекрывает просвет в более узкой части протока и ведет к хронической перемежающейся гипертензии, а также к расширению общего желчного протока. Зондирование выполняют эластическими зондами. Сначала вводят зонд диаметром 3 мм, так как прохождение такого зонда исключает наличие стенозирующего папиллита. После введения зонда в общий желчный проток легким нажатием его проводят в полость двенадцатиперстной кишки, что определяется по достаточной (более 8 см) длине ушедшей его части в общий желчный проток без всякого сопротивления либо по ощущению легкого сопротивления в момент прохождения большого сосочка двенадцатиперстной кишки (чем эластичнее зонд, тем четче определяется это сопротивление). Введение зонда прекращают. Положение его контролируют путем пальпации через стенку общего желчного протока после мобилизации двенадцатиперстной кишки по Кохеру. Если в общем желчном протоке имеется камень, не замеченный во время пальпации, то он в большинстве случаев четко определяется по ходу зонда, даже если его диаметр не превышает 1—2 мм.
2. Наличие мелких камней в желчном пузыре. При функционировании желчного пузыря и достаточной ширине пузырного протока в общем желчном протоке могут находиться «бессимптомные» камни. Определить их помогает пальпация на введенном зонде. В связи с этим мы стремимся при помощи эластических зондов определить степень проходимости большого сосочка двенадцатиперстной кишки даже при нормальной ширине общего желчного протока. Если зонд диаметром 3 мм проходит в двенадцатиперстную кишку, то пройдет и камень диаметром 1—2 мм, даже если он не будет обнаружен, а камень диаметром 3 мм и более обнаружится при зондировании. Если зонд диаметром 3 мм не пройдет в двенадцатиперстную кишку, то потребуется сфинктеропластика, после которой мелкие камни, не обнаруженные при исследовании, свободно пройдут в кишечник.
Date: 2015-09-18; view: 663; Нарушение авторских прав