
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Глава 32 остеохондроз позвоночника
|
|
Остеохондроз позвоночника относится к числу наиболее распространенных заболеваний, характеризуется полиморфизмом клинических проявлений и поражает население наиболее трудоспособного возраста (И.П.Антонов).
Термин «остеохондроз» впервые использовал Ch. Sehmore (1932) для обозначения выявленных морфологических изменений, свидетельствующих о дистрофических поражениях тел позвонков (ос-тео) и их хрящей (хондро).
С биомеханических позиций позвоночник подобен кинематической цепи, состоящей из отдельных звеньев — позвонков. Каждый позвонок соединяется с соседним посредством межпозвонковых дисков и суставов.
Подвижность позвоночника, его упругость и способность выдерживать нагрузки обеспечиваются межпозвонковыми дисками, межпозвонковыми суставами и мышечной системой.
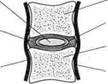
Межпозвонковый диск состоит из двух гиалиновых пластинок, которые плотно прилегают к замыкательным пластинам тел смежных позвонков и фиброзного кольца и образуют оболочку диска. Содержимое межпозвонкового диска представлено крестообразно пересекающимися волокнами и пульпозным ядром, состоящим из отдельных хрящевых, соединительнотканных и коллаге-новых клеток, способных удерживать воду (рис. 20). Являясь сплошным анатомическим образованием, межпозвонковый диск обеспечивает функции соединения соседних позвонков, подвижность и амортизацию позвоночника. Любое давление на диск распределяется равномерно во все стороны. Фиброзное кольцо напряжением волокон удерживает ядро и поглощает энергию давления на позвоночник.
В течение жизни межпозвонковый диск претерпевает ряд последовательных морфологических изменений, которые затрагивают все его составные части. Нормальный межпозвонковый диск в зрелом возрасте является редкостью.
Снижение стойкости к травмирующим факторам, а также начальные регрессивные изменения и трещины в заднебоковой части фиброзного кольца появляются приблизительно в 20-летнем возрасте. Под влиянием повышенных нагрузок на позвоночник в появившиеся трещины проникает вещество студенистого ядра; со временем, по мере истончения фиброзного кольца, оно выбухает в сторону позвоночного канала, а после полного разрыва фиброзного кольца приходит в непосредственное соприкосновение с корешками и твердой мозговой оболочкой. В 66 % случаев болезнь начинается в возрасте от 30 до 50 лет, в период расцвета творческих сил человека, поражая наиболее здоровую и трудоспособную часть населения.
Большинство специалистов считают, что болезнь начинается с прогрессирующей потери межпозвонковым диском особых веществ — гликозамингликантов, находящихся преимущественно в студенистом, упругом ядре диска. Эти вещества «захватывают» воду, когда нагрузка на позвоночник увеличивается, и тем самым делают межпозвонковые диски более упругими. Когда нагрузка на по-
| Позвонок Диск Позвонок Задняя продольная связка |
| Пульпозное ядро Фиброзные волокна Передняя продольная связка |
|
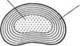
Пульпозное фиброзное
ОДР0 кольцо
б
Рис. 20. Межпозвонковый диск:
а — вид сверху; б — вид сбоку

 звоночник уменьшается и избыточная упругость дисков уже не требуется, гликозамингликанты отдают воду — вновь наступает равновесие. При остеохондрозе первым повреждается именно этот очень целесообразно устроенный механизм амортизации. Потеря гликозамингликантов приводит к потере упругости диска, его усы-ханию, уменьшению в размере. Межпозвонковый диск постепенно теряет свои свойства полноценного амортизатора, все больше и больше уплощается, разрывается. Тело диска выпячивается в виде грыжевого образования и давит на близлежащие ткани. При этом страдают все образования: расположенные вокруг диска мышцы, связки, сосуды, нервы. Края позвонков меняют свою форму; появляются так называемые костные «шипы» (остеофиты), которые постоянно раздражают окружающие позвоночник мышцы. Это может привести к блокаде двигательного сегмента, когда подвижность данного участка позвоночника резко нарушается. Близлежащие отделы позвоночника еще некоторое время пытаются компенсировать эти нарушения, но со временем тоже повреждаются. Остеохондроз распространяется все дальше и дальше, пока не захватывает весь позвоночник. Позвоночник постепенно теряет свою гибкость; все чаще случаются обострения болезни, ущемление нервов и сосудов, нарушение кровоснабжения головного мозга, нарушение иннервации внутренних органов.
звоночник уменьшается и избыточная упругость дисков уже не требуется, гликозамингликанты отдают воду — вновь наступает равновесие. При остеохондрозе первым повреждается именно этот очень целесообразно устроенный механизм амортизации. Потеря гликозамингликантов приводит к потере упругости диска, его усы-ханию, уменьшению в размере. Межпозвонковый диск постепенно теряет свои свойства полноценного амортизатора, все больше и больше уплощается, разрывается. Тело диска выпячивается в виде грыжевого образования и давит на близлежащие ткани. При этом страдают все образования: расположенные вокруг диска мышцы, связки, сосуды, нервы. Края позвонков меняют свою форму; появляются так называемые костные «шипы» (остеофиты), которые постоянно раздражают окружающие позвоночник мышцы. Это может привести к блокаде двигательного сегмента, когда подвижность данного участка позвоночника резко нарушается. Близлежащие отделы позвоночника еще некоторое время пытаются компенсировать эти нарушения, но со временем тоже повреждаются. Остеохондроз распространяется все дальше и дальше, пока не захватывает весь позвоночник. Позвоночник постепенно теряет свою гибкость; все чаще случаются обострения болезни, ущемление нервов и сосудов, нарушение кровоснабжения головного мозга, нарушение иннервации внутренних органов.
Теории происхождения остеохондроза. Существует несколько теорий (мышечная, эндокринная, теория нарушения обмена веществ, аутоиммунная и т.д.), объясняющих происхождение данного заболевания. В первую очередь целесообразно ознакомиться с мышечной теорией.
Постоянное мышечное перенапряжение наблюдается у людей многих профессий, которые связаны с длительной фиксацией рабочих поз, однотипными мелкими движениями руками, тяжелым физическим трудом, а также у людей, подвергающихся вибрации и сотрясению тела.
Как известно, большинство современных профессий связано с работой в положении сидя. Эта рабочая поза сохраняется почти весь день. Она обусловлена рабочей операцией, а также устрой- I ством рабочего места.
Длительное сохранение сидячей позы само по себе, даже без выполнения рабочих движений руками, имеет ряд отрицательных! моментов.
В связи с уменьшением угла наклона таза расслабляются мыш-; цы (в первую очередь подвздошно-поясничная), фиксирующие поясничный лордоз. Он сглаживается, что влечет за собой увеличение осевой нагрузки на позвонки и межпозвонковые диски (особенно поясничного отдела).
При выполнении рабочих движений руками значительно увеличиваются требования к опорно-двигательному аппарату по срав-
нению с положением сидя в покое. При работе руками основным требованием является фиксация суставов различных отделов тела (головы и туловища, плечевого пояса, плечевых, иногда локтевых и лучезапястных). Фиксация указанных суставов необходима для создания неподвижной опоры работающим мышцам. Например, рабочая операция, осуществляемая только пальцами, требует фиксации лучезапястного, локтевого, плечевого, грудино-клю-чичного, атлантозатылочного и межпозвонковых суставов всех отделов позвоночника.
Фиксация суставов обеспечивается статическим напряжением соответствующих мышечных групп, благодаря чему достигается «закрепощение» головы, руки, плечевого пояса и спины. Напряжение мышц, фиксирующих перечисленные области, возрастает при выполнении рабочих движений руками на весу (например, при печатании на машинке или компьютере, при игре на фортепьяно, при вязании и т.д.). Чем мельче и быстрее движения руками, тем более выражено напряжение.
Постоянное мышечное перенапряжение приводит к ухудшению кровообращения в мышцах, окружающих позвоночник, плечевой пояс и суставы верхней конечности. Вследствие этого ухудшается их питание и происходит микротравматизация, особенно в местах прикрепления мышц к костям.
Указанные факторы могут стать причиной развития профессионального остеохондроза позвоночника у людей таких профессий, как машинистки, кассиры, музыканты, телефонистки, намотчицы, штамповщицы, сборщицы, швеи, вязальщицы, операторы, канцелярские работники, научные сотрудники, стоматологи, архитекторы и т.д.
Те же мышечные группы могут перенапрягаться у людей, работа которых связана с положением стоя: слесарей, токарей, маляров, строительных рабочих, скульпторов, художников, хирургов и т.д. По сравнению с положением сидя в положении стоя возрастают требования к опорно-двигательному аппарату. Так, в положении стоя в покое усиливается напряжение многих мышечных групп, удерживающих тело человека вертикально (трапециевидной, лестничной мышцы, выпрямляющей позвоночник, поперечно-остистой, мышц брюшного пресса, подвздошно-пояс-ничной, ягодичных, четырехглавой мышцы бедра и трехглавой мышцы голени).
Кроме того, в положении стоя возрастает воздействие на тело человека внешних сил — силы тяжести и силы реакции опоры. Сила тяжести действует по направлению к центру Земли. Сила реакции опоры — давление, которое опора (земля, пол или другая опорная поверхность) оказывает на тело человека, — действует в противоположном направлении. В состоянии покоя эти силы уравновешивают друг друга.
 При работе в положении стоя еще больше увеличивается на грузка на поясничный отдел позвоночника, так как более выра жено воздействие внешних сил.
При работе в положении стоя еще больше увеличивается на грузка на поясничный отдел позвоночника, так как более выра жено воздействие внешних сил.
Так, сила реакции опоры изменяется в зависимости от изме нения давления тела человека на опору. Особенно это выражен при быстрых движениях тела и конечностей в направлении сниз вверх. Так, при движениях рук вверх с ускорением (ударные, брос ковые движения) давление на опору будет больше веса человек на величину силы инерции, возникающей при движениях пере мещающихся частей тела вверх. Другими словами, при выполне нии этих движений увеличивается динамический вес тела и соот ветственно возрастает его давление на опору. При увеличении дав ления тела на опору увеличивается ответное давление опоры н тело (особенно на нижние конечности и поясничный отдел по звоночника), повышается осевая нагрузка на позвонки и межпоз вонковые диски.
Перечисленные факторы (сила тяжести, сила реакции опоры, напряжение мышц для сохранения равновесия тела в вертикальном положении) усугубляют свое действие на поясничный отдел позвоночника при выполнении рабочих движений, так как при этом требуется дополнительная фиксация поясницы для создания опоры вышележащим работающим частям тела (рукам и туловищу). Особенно большую нагрузку мышцы поясницы испытывают при работе в положении наклона, при подъеме и переносе тяжестей, а также при бросковых движениях руками.
С увеличением темпа работы отрицательное действие факторов, воздействующих на позвоночник, усиливается. Резко возрастает сила реакции опоры, а также напряжение мышц, обеспечивающих равновесие тела, создающих опору для работающих мышц и выполняющих рабочие движения.
Сказанное выше можно проиллюстрировать на примере работы землекопа или сталевара. Так, при бросковом движении лопатой резко увеличивается динамическая масса тела человека, что повышает давление на опору и соответственно увеличивает сдавливающее воздействие силы реакции опоры на позвоночник. В этот же момент резко напрягаются мышцы спины (особенно поясницы), так как в момент броска необходимо зафиксировать ее для создания опоры вышележащим частям туловища. При повышении напряжения мышц поясницы увеличивается сдавливающий компонент мышечной тяги на межпозвонковые суставы и диски этого отдела.
Еще большая нагрузка на мышцы поясницы приходится при резком подъеме тяжестей перед собой. Чем больше груз, скорость его подъема и расстояние от общего центра тяжести, тем большую нагрузку испытывают мышцы. В этом случае мышцы поясницы не только создают опору для вышележащих частей тела и уча-
ствуют в сохранении его равновесия, но и обеспечивают само рабочее движение (подъем тяжести).
Таким образом, в момент броскового движения лопатой или
резкого подъема тяжестей значительно усиливается давление на
межпозвонковые диски поясничного отдела за счет увеличения
как силы реакции опоры, так и сдавливающего компонента мы
шечной тяги. |
У людей с плохо развитым мышечным корсетом туловища указанные факторы могут привести к мышечному перенапряжению и как следствие этого — к развитию остеохондроза позвоночника.
У некоторых физически ослабленных людей результатом постоянного длительного напряжения мышц, фиксирующих рабочую позу, является повышение их тонуса. Это является компенсаторной реакцией активной части двигательного аппарата туловища и шеи на перегрузку для сохранения физиологических кривизн позвоночника.
Следствием утомления мышц прежде всего являются сглаженность или исчезновение лордозов. При сглаженности лордозов происходит перераспределение осевой статической нагрузки в наиболее подвижных отделах позвоночника — с задних отделов тел позвонков и дисков на их центральные части. С одной стороны, такое перераспределение осевой нагрузки облегчает условия работы ослабленных мышц, освобождая их от напряжения, связанного с фиксацией лордозов. С другой стороны, при сглаженности лордозов увеличивается осевая нагрузка на межпозвонковые диски.
Одновременно вследствие переутомления мышц снижается их амортизационная функция, что еще больше увеличивает осевую нагрузку на тела позвонков и межпозвонковые диски.
Некоторыми авторами выдвигается теория наследственной предрасположенности к возникновению и развитию остеохондроза позвоночника. По данным Н. М. Шулева с соавт. (2001), примерно у 50 % обследованных это заболевание имело семейный характер. Подобные взгляды возникают при попытке объяснить проявление остеохондроза позвоночника в детском возрасте.
Противники наследственной теории возникновения остеохондроза утверждают, что любой синдром, характеризующий конкретную нозологию, включает в себя также реакцию на социально-экологическую среду обитания конкретного индивидуума. Данные, получаемые с помощью разнообразных опросов по поводу наследуемых признаков, намного проще и достовернее могут быть объяснены сходством фенотипических факторов экосоциальной среды. В соответствии с существующими системами воспитания ребенку навязывается набор двигательных и поведенческих стереотипов, привычек, присущих родителям. И если поведенческие навыки родителей привели к развитию болезненных изменений в
определенных системах и органах, то ребенок, копируя эти навы ки, рискует приобрести то же самое заболевание или болезнен ное состояние.
Тотальность распространения остеохондроза среди населения с однотипными поведенческими навыками (особенно в технически развитых странах) указывает на то, что идея обусловленности возникновения и развития остеохондроза позвоночника генетическими нарушениями не имеет достоверного подтверждения.
Несмотря на достаточно большое количество теорий происхождения остеохондроза позвоночника, которые в той или иной степени сходны с вышеперечисленными, необходимо отметить, что остается нерешенной основная проблема — определение этиологического фактора, являющегося первопричиной развития этого заболевания (Я.Ю.Попелянский, 1986).
Хотя этиология дископатии остается до конца не выясненной, существуют убедительные доводы в пользу того, что дегенерация межпозвонковых дисков происходит в соответствии с феноменом «износа и разрыва». При этом важное значение имеет индивидуальная прочность тканей позвоночника по отношению к различным нагрузкам, испытываемым в течение жизни.
Периоды остеохондроза. В течении остеохондроза можно выделить четыре периода (по А. И.Осна): 1) внутридисковое перемещение пульпозного вещества; 2) нестабильность позвоночного сегмента; 3) полный разрыв диска; 4) дистрофическое поражение других элементов межпозвонкового сочленения.
Нет никакого сомнения в том, что сегмент движения позвоночника должен рассматриваться как единое целое, где все его звенья функционируют согласованно. В связи с этим межпозвонковый диск — самое важное и крупное звено — находится во взаимосвязи с межпозвонковыми суставами, связочным аппаратом, межпозвонковыми мышцами. Трудно представить, что разрушения, возникающие в межпозвонковом диске при выраженном остеохондрозе, не сопровождались бы дисфункцией, а следовательно, не приводили бы к дегенеративным процессам в других звеньях межпозвонкового сочленения. Поражения этих недисковых элементов сочленения чаще всего проявляются спондило-артрозом и унковертебральным артрозом.
В 4-м периоде минерализация диска и его фибротизация приводят к ограничению подвижности в сегменте; рефлекторные симптомы не возникают.
В каждом периоде заболевания применяется соответствующее лечение, методика которого зависит также от патогенетической ситуации и синдрома.
Клиническая картина. Характеризуется чередованием приступов боли и периодов относительного благополучия (ремиссий). Если лечение не проводится, приступы острых болей становятся все
чаще, продолжительнее и нарушают нормальный образ жизни больного на протяжении нескольких месяцев и даже лет. Боль может появляться без какой-либо заметной причины и часто провоцируется совершенно безобидным движением или усилием.
Течение остеохондроза — длительное. Характерные для него изменения (трещины фиброзного кольца, перемещение пульпозного вещества, фибротизация) постоянно прогрессируют.
Клинические проявления остеохондроза позвоночника весьма многообразны: можно выделить как функциональные, так и органические изменения. Они зависят от многих факторов (локализации, степени нарушений, физического развития больного, его возраста и т.д.).
В зависимости от локализации остеохондроз позвоночника делится на шейный, грудной и поясничный; чаще всего встречаются остеохондрозы в шейном и поясничном отделах позвоночника.
Шейный остеохондроз. Различают следующие неврологические синдромы шейного остеохондроза: синдром плечелопаточного периартрита, корешковый синдром, кардиальный синдром, задний шейный симпатический синдром (синдром позвоночной артерии).
Синдром плечелопаточного периартрита проявляется прежде всего болями в области плечевого сустава, плеча и шеи. Нередко у больных развивается приводящая нейрогенная контрактура плечевого сустава, которая предохраняет подмышечный нерв от напряжения.
Корешковый синдром (шейный или шейно-плечевой радикулит) встречается наиболее часто. Сдавливание корешков спинномозговых нервов происходит в результате уменьшения величины межпозвонковых отверстий из-за снижения высоты межпозвонковых дисков. Кроме того, нервные корешки могут сдавливаться костными разрастаниями (остеофитами) или грыжевым выпячиванием диска в заднебоковом направлении. Явления компрессии корешков могут усугубиться патологической подвижностью позвонков в межпозвонковых суставах (вплоть до подвывиха позвонка).
Клинические проявления корешкового синдрома характеризуются двигательными, чувствительными и трофическими нарушениями в зонах иннервации сдавленных нервов. Боли, как правило, носят интенсивный и жгучий характер, усиливаясь при движениях головой. Двигательные нарушения отмечаются как в мышцах шеи, так и в мышцах, иннервируемых нервами плечевого сплетения. Мышцы шеи находятся в состоянии защитного напряжения, создавая анталгическую (противоболевую) позу, направленную на уменьшение раздражения или компрессии вовлеченных в процесс корешков спинномозговых нервов (рис. 21).
Кардиальный синдром напоминает стенокардию, но в отличие от нее органических изменений в сердце не возникает. За сердеч-
 |
 ные боли можно принять неприятные
ные боли можно принять неприятные
ощущения в области кожи над боль
шой грудной мышцей вследствие раз
дражения (компрессии) корешков
спинномозговых нервов на уровне С1—
С4. Кроме болей, кардиальный синд
ром может проявляться тахикардией и
\ экстрасистолией, что объясняется на-
рушением симпатической иннервации
сердца, вызванной раздражением ко
решков сегментов С8—Thb где распо
ложены центры симпатической иннер
вации сердца, а не поражением про-
Рис. 21. Анталгическая поза водящей системы сердца,
при шейном остеохондрозе Задний шейный симпатический син-
дром (синдром позвоночной артерии) связан с нарушением функции нервного периартериального симпатического сплетения позвоночной артерии. Раздражение позвоночного нерва приводит к сужению просвета позвоночной артерии, которая играет большую роль в кровоснабжении головного и спинного мозга.
Клинические проявления синдрома позвоночной артерии весьма разнообразны: головные боли, вестибулярные нарушения, головокружения, тошнота, рвота, глазные, глоточные и гортанные симптомы.
Очень типичны жгучие боли или жжение в области затылка и по задней поверхности шеи. Головные боли редко бывают постоянными, чаще они носят приступообразный характер. Вестибулярные нарушения проявляются головокружениями с пошатываниями и потерей равновесия. Глазные симптомы проявляются ухудшением зрения, появлением «мушек» или «пелены» перед глазами. Эти симптомы могут сочетаться с болями в глазницах, усиливающимися при поворотах глаз. Реже наблюдаются глоточно-гор-танные симптомы. Больные предъявляют жалобы на боли и нарушения чувствительности в глотке, твердом нёбе, языке; голос иногда становится хриплым или пропадает совсем.
Постоянными неспецифическими признаками этого синдрома являются общеневротические признаки: слабость и вялость, раздражительность и обидчивость, тревога и перепады настроения, расстройства сна и памяти, постоянные ощущения тяжести в голове.
Поясничный остеохондроз (синдром пояснично-крестцового радикулита). Данный синдром занимает первое место среди синдромов остеохондроза позвоночника. Каждый второй взрослый человек хотя бы раз в течение жизни испытывал его проявления. Среди больных преобладают мужчины наиболее работоспособного возраста (20 — 40 лет).
Как правило, первыми клиническими проявлениями диско-генного пояснично-крестцового радикулита являются боли в поясничной области, которые могут быть либо резкими, внезапно возникающими (люмбаго), либо возникающими постепенно, длительно ноющего характера (люмбалгия).
В большинстве случаев люмбаго связаны с острым мышечным перенапряжением (резким натуживанием, чиханьем, кашлем, резким движением, подъемом тяжести и т.д.). Боли в области поясницы строго локализованы.
При люмбалгии больные не могут точно указать болевую точку. Боли усиливаются при физической нагрузке, после длительного сохранения вынужденной позы сидя или стоя.
Люмбаго и люмбалгия являются фоном, на котором возможно развитие типичной картины дискогенного пояснично-крестцового радикулита. В основе заболевания лежат раздражение или компрессия корешков спинномозговых нервов, исходящих из поясничных и крестцовых сегментов спинного мозга и, как правило, сдавливаемых грыжей диска.
Клиническая картина. Характеризуется болями, ограничением подвижности поясничного отдела позвоночника, нарушением чувствительности, двигательными и трофическими расстройствами.
Корешковые боли отличаются большой интенсивностью; по характеру — жгучие, колющие, стреляющие, ломящие и т.д. Локализация болей возможна в поясничной области, в области ягодицы, тазобедренного сустава, бедра, голени, стопы.
Острые боли сопровождаются защитным напряжением мышц поясницы. Боли и напряжение мышц ограничивают движения в поясничном отделе позвоночника и усиливаются при движениях туловища и ног. Так, у некоторых больных боли усиливаются при сгибании туловища.
Боли вынуждают больных подбирать анталгические позы, которые могут быть самыми разнообразными (лежа на спине, ноги согнуты в тазобедренных и коленных суставах; лежа на боку; лежа на животе; стоя на четвереньках и т.д.).
Выбор анталгической позы диктуется необходимостью уменьшить раздражение или компрессию пораженных корешков. Анталгические позы сопровождаются изменением поясничного лордоза. Чаще всего поясничный лордоз уплощается, иногда исчезает совсем или даже сменяется кифозом. В некоторых случаях для высвобождения ущемленного корешка поясничный лордоз резко увеличивается, превышая физиологический предел.
Анталгической позой для ослабления болей является также сколиотическая установка поясничного отдела позвоночника. Различают сколиотическую установку позвоночника с выпуклостью, направленной в больную сторону (наклон туловища в здоровую) или в здоровую сторону (наклон туловища в больную). Направле-

 ние выпуклости зависит от положения корешка по отношению к грыже диска. Выбранная больным сколиотическая установка позвоночника способствует уменьшению раздражения или компрессии корешка.
ние выпуклости зависит от положения корешка по отношению к грыже диска. Выбранная больным сколиотическая установка позвоночника способствует уменьшению раздражения или компрессии корешка.
Чаще используются сколиотические установки с наклоном ту ловища в здоровую сторону, реже — с наклоном туловища в больную сторону.
При анталгических сколиотических установках позвоночника отмечается асимметричное напряжение мышц поясницы: на выпуклой стороне дуги мышцы растянуты, на вогнутой — напряжены.
По мере стихания болевого синдрома анталгические позы сглаживаются. Однако сохраняющиеся явления раздражения в области пораженных корешков дают о себе знать симптомами натяжения корешков седалищного нерва и его ветвей (симптомы Ласега, Нери).
В числе клинических проявлений пояснично-крестцового радикулита второе место после болей занимают нарушения чувствительности. Они могут проявляться в виде снижения и различных извращений чувствительности в зонах спинномозговых нервов, образуемых вовлеченными в процесс корешками. Наиболее отчетливо чувствительные расстройства определяются в дистальных отделах нижних конечностей.
В ряде случаев возможны двигательные нарушения. Поскольку при поясничном остеохондрозе наиболее часто (в 95 % случаев) поражаются сегменты L5—S1 соответственно атрофируются мышцы, иннервируемые спинномозговыми нервами, исходящими из этих сегментов. Данные сегменты участвуют в формировании седалищного нерва и его ветвей, поэтому при дискогенном пояс-нично-крестцовом радикулите может наблюдаться атрофия мышц, иннервируемых этим нервом и его ветвями. Могут атрофироваться ягодичные мышцы, сгибатели голени, стопы, разгибатели стопы и пальцев. Особое внимание следует обратить на возможное поражение малоберцового нерва, при котором отмечаются атрофия и слабость мышц-разгибателей стопы и пальцев, а также мышц, отводящих стопу. Осложнением может быть формирование отвисающей стопы.
При раздражении или компрессии корешков, исходящих из верхних поясничных сегментов спинного мозга, могут возникать двигательные нарушения в зоне иннервации бедренного и запи-рательного нервов. При поражении бедренного нерва имеет место атрофия четырехглавой мышцы бедра; при поражении запиратель-ного нерва атрофируются приводящие мышцы бедра.
Наряду с чувствительными и двигательными отмечаются и вегетативные нарушения. Они могут быть вазомоторными (цианоз, отечность), секреторными (потливость или сухость кожи) и трофическими (шелушение кожи, усиленный рост волос и ногтей и т.д.).
Обострения заболевания чередуются с периодами относительного благополучия (ремиссиями).
Лечение. Лечение и реабилитация при остеохондрозах почти всегда носят комплексный характер: используются лекарственная терапия (средства, уменьшающие боль и мышечное напряжение), физиотерапия, тепловые ванны; иммобилизация шеи ватно-мар-левым воротником Шанца, иммобилизация поясницы эластичными бинтами и поясами; различные виды массажа; средства, уменьшающие взаимосдавление позвонков, расширяющие межпозвонковые отверстия (различные виды вытяжения и специальные упражнения лечебной гимнастики, способствующие разгрузке пораженного сегмента).
Диапазон применяемых физиотерапевтических средств весьма велик: эритемные и субэритемные дозы ультрафиолетового облучения; синусоидальные модулированные токи; диадинамические токи и с их помощью — фонофорез лекарственных веществ (новокаина, эуфиллина и др.); ультразвук; УВЧ; электромагнитные поля деци- и сантиметрового диапазона; родоновые ванны; грязевые аппликации; различные виды массажа (ручной, вибрационный, точечный, подводный).
При шейном «простреле», люмбаго, люмбалгии, люмбоишиал-гии ведущим патогенетическим фактором боли является ирритация (раздражение) вегетативных волокон позвоночного сегмента. В этих случаях помимо анальгетиков применяют электролечение: диадинамофорез с новокаином, амплиопульстерапию с предварительной дарсонвализацией, эритемную дозу УФО. Для снятия боли высокоэффективны лазеротерапия, внутрикожные и подкожные блокады (новокаином или лидокаином), иглорефлексотерапия.
В домашних условиях больному можно рекомендовать: перцовый пластырь (лучше только на болевые биологически активные точки, а не на всю рефлекторную зону), горчичники, втирание различных местных аналгезирующих и рефлекторных средств; применение йодовой или йодово-анальгиновой сетки, пасты Розен-таля, мази Пигина, вьетнамского бальзама «Золотая Звезда», сухого тепла (грелка, мешочек с нагретым песком или солью, «синий» свет). Некоторым больным хорошо помогают мази, содержащие яды змей и пчел («Випросал», «Випротокс», «Вирапин»), однако они противопоказаны при сахарном диабете, заболеваниях печени и почек, во время беременности. Высокоэффективно применение аппликаций старинных народных и современных лекарственных средств (керосиново-мыльной, желчно-камфорной, с диметилсульфоксидом и др.). Быстрое рефлекторное воздействие оказывают современные портативные физиотерапевтические аппараты индивидуального пользования: «ЧЭНС», «БИОТОНУС», «ЭЛЕАН», которые можно применять в домашних условиях для устранения болей.
 Выраженные рефлекторные мышечно-тонические реакции, которые проявляются напряжением мышц спины и сколиозом, требуют назначения средств и методов мышечной релаксации: тепловых процедур (однако глубокое прогревание тканей позвоночника — например, диатермия на позвоночник — противопоказано в связи с усилением отека), массажа (очень щадящего, с исключением грубых приемов), инфильтрации напряженных мышц новокаином, тримекаином и др.
Выраженные рефлекторные мышечно-тонические реакции, которые проявляются напряжением мышц спины и сколиозом, требуют назначения средств и методов мышечной релаксации: тепловых процедур (однако глубокое прогревание тканей позвоночника — например, диатермия на позвоночник — противопоказано в связи с усилением отека), массажа (очень щадящего, с исключением грубых приемов), инфильтрации напряженных мышц новокаином, тримекаином и др.
Очень эффективно вытяжение позвоночника. При шейном остеохондрозе оно может производиться в положении лежа с приподнятым изголовьем кровати и петлей Глиссона под подбородок — вытяжение массой тела. Вытяжение может производиться на блоковых установках в положениях лежа и сидя, а также в воде грузом, вес которого может значительно варьировать (у одних авторов — от 3 до 10 кг, у других — 13 и даже 22,5 кг). Вытяжение может быть постоянным (от 3 до 15 мин и более) или прерывистым.
Наряду с консервативными методами лечения остеохондроза до 10 % больных подвергаются оперативному лечению (В. А. Епифанов).
В случае компрессии корешка удаление ущемляющего его фрагмента приносит больному незамедлительное облегчение и ведет к редукции острой симптоматики.
Многие авторы предостерегают от слишком поспешного решения произвести ламинэктомию. Считается, что при правильной тактике необходимость в этой операции возникает приблизительно у одного из 100 больных, страдающих упорными болями. Приблизительно в 80 % случаев ламинэктомия приносит хорошие результаты, однако по прошествии 5 лет эта цифра снижается до 70 % (чаще всего в связи с дископатией, поражающей межпозвонковые диски на других уровнях). Следует заметить, что приблизительно в 20 % случаев дископатии патологический процесс поражает сразу два сочленения между телами позвонков. Чем тяжелее состояние больного перед операцией, тем успешнее ее результаты.
Контрольные вопросы и задания
1. Дайте представление об остеохондрозе позвоночника.
2. Расскажите об основных теориях происхождения остеохондроза.
3. Охарактеризуйте структурные и функциональные изменения межпозвонковых дисков при остеохондрозе (по периодам).
4. Раскройте анатомо-биомеханические особенности строения позвоночника и его значение в статике и локомоции.
5. Охарактеризуйте неврологические синдромы шейного остеохондроза.
6. Охарактеризуйте клинические проявления поясничного остеохондроза.
7. Какие методы консервативного лечения и реабилитации используются при остеохондрозах?
8. Расскажите об оперативном лечении остеохондроза.
Date: 2015-08-06; view: 504; Нарушение авторских прав