
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Жалобы больного при хроническом
|
|
одонтогенном остеомиелите челюстей:
~ резкие боли, высокая температура тела, озноб, слабость;
+ подвижность группы зубов, утолщение кости без рез- ких границ, наличие малоболезненной припухлости.
54. Клинические признаки при хроническом остеомиелите челюстей:
• асимметрия лица, синюшность кожи, вздутие альвео- лярного отростка с двух сторон, наличие свища с гной- ным отделяемым;
- гиперемия кожи, западение мягких тканей, затруднен- ное открывание рта;
- одностороннее утолщение кости.
55.Для хронического одонтогенного остеомиелита челюстей характерно:
- острое начало;
+ начало длительное, постепенное, синюшный цвет ко- жи и следы разрезов, асимметрия лица, наличие гной- ных свищей, наличие секвестров на рентгенограмме;
- флюктуация в тканях, выраженная инфильтрация тканей;
- гиперемия кожи лица, отсутствие секвестра на рент- генограмме.
56. Наиболее грозным в прогностическом отношении течения острого одонтогенного остеомиелита является сочетание:
- выраженное увеличение числа нейтрофильных гра-
нулоцитов и увеличение СОЭ до 30 мм/ч;
-наличие изменений со стороны красной крови;
+ сочетание лейкопении, моноцитопении, эозинофилии и СОЭ (до 30 и более мм в час)
57. Началу острого одонтогенного остеомиелита предшествует:
+ инфекционные заболевания, параллергические реак- ции, аллергические заболевания;
-хронические заболевания желудочно- кишечного тракта;
- нарушение сердечно- сосудистой деятельности.
58. Для острой стадии одонтогенного остеомиелита нижней челюсти характерно:
- ноющие боли в причинном зубе;
- интенсивная боль в челюсти с иррадиацией по ходу ветвей тройничного нерва;
+ парестезия нижней губы, боль при глотании, жевании, болезненная припухлость мягких тканей, затрудненное открывание рта, нарушение функции жевания и речи.
состояние у больных:
- удовлетворительное или средней тяжести;
+ средней тяжести и тяжелое.
60. Острый одонтогенный остеомиелит нижней челюсти, в отличие от аналогичного поражения верхней челюсти характеризуется:
+ более тяжелым клиническим течением заболевания и разнообразием осложнений;
- вовлечением в процесс меньших участков кости.
61. Тактика лечения острого одонтогенного остеомиелита:
+ удалить зуб, уменьшить "напряжение" тканей и дре- нировать очаги воспаления, назначить противовоспали- тельное лечение;
- предупредить развитие инфекции и образование некроза;
- снизить сосудистую проницаемость и образование вазоактивных веществ, сохранить зуб;
-• уменьшить общую интоксикацию организма, снизить нейрогуморальные сдвиги, секвестрэктомия;
- провести симптоматическое лечение.
62. Тактика лечения одонтогенного остеомиелита в период формирования секвестров:
+ борьба с инфекцией в очаге воспаления, предупреж- дение образования новых некрозов (сохранение микроциркуляции по периферии воспалительного очага), снижение сосудистой проницаемости и интенсивности нейрогуморальных сдвигов;
- назначение гаммаглобулина, антистафилококковой плазмы;
- проведение секвестрэктомии.
63. Тактика лечения одонтогенного остеомиелита в фазе стабилизации воспалительного процесса:
+ секвестрэктомия, повышение неспецифического им- мунитета, создание благоприятных условий для тече- ния репаративной регенерации в челюстных костях;
- своевременное зубное протезирование, санация полости рта и носовой части глотки;
-- интенсивное дезинтоксикационное лечение.
64. Патогномоничные симптомы острого одонтогенного остеомиелита верхней челюсти у детей:
- выделение гнойного содержимого из наружного уха;
-- абсцессы в области щек;
+ развитие инфильтратов, абсцессов, свищей на альве- олярном отростке верхней челюсти или на твердом небе.
65. Перед проведением секвестрэктомии на верхней челюсти, при остеомиелите в области моляров у пожилых людей, какой аппарат необходимо заранее изготовить?:
-- шину Ванкевич;
- каппу, повышающую прикус;
+ защитную пластинку;
- шину Вебера;
- шину Тигерштедта.
А.А. Тимофеев, "Руководство по челюстно-лицевой хирургии и хирургической стоматологии"
7. ОДОНТОГЕННОЕ ВОСПАЛЕНИЕ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ (ГАЙМОРИТ)
Верхнечелюстная пазуха появляется в виде углубления в среднем носовом ходу в конце 2-го - начале 3-го месяца эмбриональной жизни плода. К моменту рождения она представляет собой довольно значительную полость округлой формы, располагающуюся над нижней носовой раковиной. Вверху она отграничена от глазницы костной стенкой, в которой можно обнаружить прожилки соединительной ткани. Впереди верхнечелюстная пазуха достигает слезно- носового канала, она отделена от него соединительнотканной прослойкой толщиной 1-1,5 мм. Внизу и сзади лежат достаточно мощные участки костной ткани.
Внутренняя стенка верхнечелюстной пазухи сообщается со средним носовым ходом. Ес- тественное отверстие, открывающееся в средний носовой ход, у детей относительно шире и длиннее, чем у взрослых. Костной ткани в раннем возрасте внутренняя стенка не содержит и с возрастом полностью не окостеневает. Латеральная граница верхнечелюстной пазухи доходит у новорожденного до подглазничного канала, однако еще не соприкасается с ним. Нижняя гра- ница располагается выше дна носовой полости на 5 мм.
Слизистая оболочка верхнечелюстной пазухи является непосредственным продолжением слизистой оболочки полости носа.
В слизистой оболочке верхнечелюстной пазухи располагается довольно много ж елез. У детей преобладают простые трубчатые, ветвистые трубчатые и извитые трубчатые железы, у взрослых - альвеолярные трубчатые железы.
Размеры верхнечелюстной пазухи у новорожденных следующие: длина -10 мм, высо- та - 5,5 мм, глубина - 3,5 мм. Следует отметить, что размеры глубины верхнечелюстной пазухи нуждаются в уточнении. Если у новорожденных на мацерированных черепах ее глубина со- ставляет 3,5 мм, то на гистотопографических срезах она достигает 4,5 мм, а иногда и 6 мм. Эти расхождения в размерах глубины верхнечелюстной пазухи объясняются тем, что на мацериро- ванных черепах ее медиальная стенка отсутствует, вследствие чего точный ориентир для из- мерения утрачивается, и за внутреннюю границу верхнечелюстной пазухи принимают отделы, лежащие более латерально. Обратное соотношение получены при измерении ширины носовых ходов. Из-за отсутствия мягких тканей, выстилающих полость носа, на мацерированных черепах эта величина оказалась несколько большей, чем на гистологических срезах (примерно 1-1,5 мм).
Объем верхнечелюстной пазухи увеличивается с 0,15 см3(у новорожденного) до 1,5 см3(у 3-летного ребенка). Таким образом, высказывание некоторых авторов о том, что у новорожден- ных отсутствует верхнечелюстная пазуха, лишены оснований (A.M. Солнцев, 1970).
Развитие верхнечелюстной пазухи происходит в результате постепенного рассасывания миксоидной ткани, заложенной в ее костных стенках. И чем больше остатков этой ткани остает- ся у детей не рассосавшейся, тем тяжелее протекает воспаление верхнечелюстной пазухи. Только к 6 годам ее размеры приближаются к размерам верхнечелюстной пазухи взрослого че- ловека. С возрастом верхнечелюстная пазуха увеличивается более или менее равномерно в трех направлениях, с небольшим преимуществом роста в ширину.
У детей раннего возраста передняя граница верхнечелюстной пазухи не выходит за пре- делы слезно- носового канала, прилегая к нему вплотную к 3 годам. У детей 10-летнего возрас- та канал проходит по переднему отделу медиальной стенки, а у взрослых его наружная выпук- лая стенка выступает в верхнечелюстную пазуху.
Слезно-носовой канал выстлан двухслойным цилиндрическим эпителием. Диаметр ка- нала мало меняется с возрастом. У детей он короткий. Его выходное отверстие лежит пример- но на одном уровне с дном верхнечелюстной пазухи. Слезно-носовой канал у детей раннего возраста находится в непосредственной близости к верхнечелюстной пазухе, что может спо- собствовать распространению воспалительного процесса с верхнечелюстной пазухи на выстил- ку канала и на слизистую оболочку слезного мешка.
Нижняя граница верхнечелюстной пазухи у новорожденного расположена выше дна носовой полости. По мере роста ребенка она опускается, однако дна полости носа не достига- ет. У детей 6-летнего возраста нижняя граница верхнечелюстной пазухи лежит на одном уровне с дном полости носа, а у 10-летнего - оказывается даже ниже его.
Приведенные анатомические особенности необходимо учитывать при промывании верх- нечелюстной пазухи. Благодаря тому, что у детей раннего возраста костная ткань в медиальной стенке отсутствует, а сама пазуха располагается выше дна полости носа, необходимость в про- коле внутренней стенки пазухи троакаром, как это производится у взрослых, отпадает. В этомслучае можно ограничиться введением в средний носовой ход изогнутой инъекционной иглы.
7, ОДОНТОГЕННОЁ ВОСПАЛЕНИЕ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ (ГАЙМОРИТ)
Чтобы перфорировать медиальную стенку в более истонченной средней части, степень про- движения иглы в средний носовой ход определяем по величинам, полученным при измерении границ верхнечелюстной пазухи на мацерированных черепах и гистотопографических срезах верхней челюсти у детей различного возраста. Установлено, что у детей до 3 лет величина расстояния от передней границы верхнечелюстной пазухи до края грушевидного отверстия ко- леблется в пределах 8-9 мм. Если учесть, что игла должна быть доведена до середины меди- альной стенки верхнечелюстной пазухи, соответствующей каждой возрастной группе, с учетом слоя мягких тканей, достигающего 5 мм. Так, у новорожденных и у детей первых месяцев жизнипогружение иглы не должно превышать 2 мм. в 6 мес - глубина погружения увеличивается на 2-3 мм. а к 3 годам - на 5 мм (A.M. Солнцев, 1970).
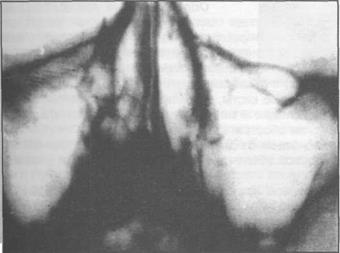 Рис.7.1.Рентгенограммабольного с пневматическим типом верхнечелюстных пазух.
Рис.7.1.Рентгенограммабольного с пневматическим типом верхнечелюстных пазух.
Промывание верхнечелюстной пазухиу детей 2-летнего возраста можноосуществить и через нижний носовойход, продвигая иглу на такую жеглубину, как и в средний носовой ход. Но при этом изгиб иглы необходимо направить под основание нижней носо- вой раковины латерально и вверх.
Увеличение верхнечелюстной пазухи вглубь (латерально) сопро- вождается изменением ее топогра- фических взаимоотношений с под-
глазничным каналом. Если у новорожденного "подглазничный канал расположен снаружи верх- нечелюстной пазухи, то к 3 годам он входит в соприкосновение с ее верхнечелюстной стенкой, а с дальнейшим ростом пазухи оказывается сверху глазничной стенки.
Изменение формы и объема верхнечелюстной пазухи происходит за счет образования в ее стенках различных бухт и выпячиваний. Объем верхнечелюстной пазухи в среднем состав- ляет 10-12 см3, но может достигать и 30 см3(А.Г. Лихачев, 1962). В случае ее чрезмерного раз- вития (пневматический тип) она может распространяться в альвеолярный, нёбный и даже ску- ловой отростки. В таких случаях расстояние между верхушками зубов верхней челюсти и дном верхнечелюстной пазухи значительно уменьшается (рис.7.1). В некоторых случаях костная стенка в области дна верхнечелюстной пазухи отсутствует и верхушки зубов покрыты только слизистой оболочкой. При малых размерах верхнечелюстной пазухи (склеротический тип) костная перегородка между слизистой оболочкой пазухи и верхушками зубов может достигать нескольких миллиметров (рис. 7.2). В некоторых случаях возможна асимметрия типов верхне- челюстных пазух (с одной стороны пневматического типа, с другой склеротического).
В связи с тесным контактом нижней стенки верхнечелюстной пазухи с корнями зубов верхней челюсти одонтогенные воспалительные процессы могут вызывать ее воспаление. Сле- довательно, чем больше пневматизирована верхнечелюстная пазуха, тем ниже и тоньше ее дно. По этой причине увеличивается возможность ее инфицирования из одонтогенных очагов. Иногда наблюдается асимметрия пазух (рис.7.2), то есть одна из них имеет толстые стенки и малый объем, а другая, наоборот, - тонкие стенки и большой объем (А.И. Цыганов, А.Т. Косты- шин, 1982).
У взрослых верхнечелюстная пазуха выстлана многослойным мерцательным эпителием, располагающимся непосредственно на периосте. Функция эпителия, благодаря строгой рит- мичности мерцательных движений, обеспечивает транспорт секрета слизистой оболочки из па- зухи в полость носа. Необходимо учитывать то обстоятельство, что воздействие самых различных факторов, например механических, физических, химических, биологических, нарушает функцию мерцательного эпителия, а сами реснички лизируются; восстановление их возможно лишь после нормализации местных условий жизнедеятельности (ВТ. Пальчун и соавт., 1982).
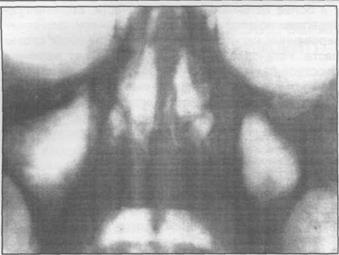 7. ОДОНТОГЕННОЕ ВОСПАЛЕНИЕ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ (ГАЙМОРИТ)
7. ОДОНТОГЕННОЕ ВОСПАЛЕНИЕ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ (ГАЙМОРИТ)
Рис. 7.2. Рентгенограмма больного со склеротическим типом верхнечелюстных пазух (асимметрия типов пазух).
Воспаление верхнечелюстных па- зух (гайморит), в настоящее время, называют верхнечелюстной синусит. Одонтогенные гаймориты ча-
ще всего возникают в результате распространения инфекции из очагов острого или хронического воспаления в области премоляров или моляров верхней челюсти (периодонтиты, пери-
оститы, остеомиелиты, нагноившиеся радикулярные кисты, вскрытие верхнечелюстной пазухи, проталкивание корня зуба в нее во время экстракции и т.п.). Хирургические вмешательства на альвеолярном отростке также могут вызвать или обострить течение гайморита.
Возникновение гайморита зависит в основном от двух факторов: толщины костной про- слойки, отделяющей верхушку корня от слизистой оболочки верхнечелюстной пазухи и тяжести течения одонтогенного воспаления.
Полагаю, что любой воспалительный процесс, исходящий от премоляров и моляров верх- ней челюсти, может осложняться серозным и гнойным гайморитом. В первом варианте после ликвидации одонтогенного очага серозный гайморит может пройти бесследно, а его кли- нические проявления могут напоминать признаки обострившегося периодонтита, острого пе- риостита или остеомиелита, иногда он остается незамеченным ни больным, ни врачом. Острый гнойный гайморит чаще принимает хроническое течение со всей присущей ему симптоматикой. Таким образом, при гнойных воспалительных процессах в альвеолярном отростке верх- ней челюсти всегда следует помнить о возможном возникновении гайморита и своевре- менно принять соответствующие меры для его ликвидации. Сочетанные воспалительные процессы в околочелюстных мягких тканях и верхнечелюстных пазухах составляли 11,2% от общего числа гнойных воспалительных заболеваний челюстно-лицевой локализации (В.А. Шев- чук, 1994). Поданным литературы, частота возникновения одонтогенных воспалений верхнече- люстной пазухи по отношению к риногенным колеблется от 1 до 50% (А.И. Евдокимов, 1958; А.Г. Лихачев, 1963; Г.Н. Марченко, 1966; Ю.И. Вернадский, 1970, 1984; А.Г. Шаргородский, 1985 и др.). Такую разноречивость данных можно объяснить тем, что в ЛОР- клиниках не всегда рас- познается одонтогенный характер гайморита. А.Г. Шаргородский (1985) при обследовании больных с гайморитом у 13,9% из них установил ранее не диагностированный оториноларинго- логами одонтогенный характер заболевания. По нашим данным, одонтогенный гайморит встречается в 21,3% случаях, а риноодонтогенные - в 3,1% от общего числа гнойно- воспалительных процессов челюстно-лицевой области,а среди гайморитов соответственно: 87% и 13%.
В этиологии гайморита основная роль принадлежит микробному фактору. Одонтогенный гайморит чаще встречается у взрослых. У детей он возникает редко, это объясняется тем, что молочные зубы не контактируют с верхнечелюстными пазухами.
У больных с хроническим гайморитом одонтогенной этиологии можно выявить одинако- вую микрофлору в содержимом пунктатов из одонтогенного очага и верхнечелюстной пазухи.
В развитии одонтогенного гайморита большую роль играет предварительная сенсибили- зация организма к стафилококковому аллергену. В эксперименте доказана возможность разви- тия гнойного гайморита у кроликов при наличии в тканях пародонта патогенного очага (М. Ази- мов, Ф.Б. Ермаков, 1978). Многие авторы считают, что возникновение воспаления в верхнече- люстной пазухе во многом связано с воздействием аллергических факторов (Л.Г. Карпова и со- авт., 1978; ВТ. Пальчун и соавт., 1992).
По этиологии различают следующие виды гайморитов: одонтогенные, риногенные, ри- ноодонтогенные, аллергические, посттравматические.
И.Г. Лукомский (1950) на основании изучения патогенеза одонтогенного гайморита разде- ляет его на два вида: токсический и инфекционный. Токсический гайморит возникает в ре- зультате распространения токсинов по протяжению из очага одонтогенной инфекции. С ликви- дацией этого одонтогенного очага восстанавливается и нормальное состояние слизистой обо- лочки верхнечелюстной пазухи. Инфекционный гайморит возникает в результате распростра-
7. ОДОНТОГЕННОЕ ВОСПАЛЕНИЕ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ (ГАЙМОРИТ)
нения микробов из очага одонтогенного воспаления. Микроорганизмы проникают в слизистую оболочку верхнечелюстной пазухи по каналам остеонов, а также по артериальным и венозным сосудам. Полагаю, что правильнее разделить острый гайморит на серозный и гнойный.
По характеру патологоанатомических изменений М. Азимов (1977) выделяет ката- ральную, гнойную, полипозную и гнойно-полипозную формы гайморитов. Морфологиче- ские изменения слизистой оболочки верхнечелюстной пазухи зависят от стадии заболевания. Исследования патоморфологических изменений слизистой оболочки верхнечелюстных пазух, возникающих при хронических одонтогенных воспалительных процессах, позволили В.Е. Ще- гельскому (1979) выделить три формы гайморитов: катаральную, экссудативную и проли- феративную. У большинства больных морфологические изменения слизистой оболочки верх-нечелюстной пазухи носят ограниченный характер и захватывать лишь участок, прилежащий кпричинным зубам.
В зависимости от клинического течения выделяют острые, хронические и обострив- шиеся хронические одонтогенные гаймориты. Г.Н. Марченко (1966) указывает на сущест- вование двух форм одонтогенных воспалений верхнечелюстных пазух - открытую и закрытую. В первом варианте верхнечелюстная пазуха сообщается с полостью рта, а во втором - нет. В течение 7-10 дней ороантральное сообщение называется соустьем, после эпителизации по- следнего возникает свищевой ход.
В клинике острая форма одонтогенных гайморитов встречается у 5,9% больных (Г.Н. Марченко, 1966). Низкий процент этого заболевания можно объяснить тем, что в ряде слу- чаев оно остается невыявленным. У 60% больных при локализации острых воспалительных за- болеваний в области верхних больших и малых коренных зубов нами были выявлены клиниче- ские и рентгенологические признаки острого воспаления верхнечелюстной пазухи, но переход в хроническую форму был отмечен лишь у 10% обследованных (А.А. Тимофеев, 1989). Клиниче- ская симптоматика острого гайморита в начальной стадии может быть сглажена симптомами основного заболевания, тем более что местные проявления перечисленных воспалительных процессов во многом имеют сходные черты. Но все же с помощью некоторых диагностических приемов заболевание удается распознать. К ним относится рентгенография верхнечелюстных пазух, их прокол с последующим промыванием и оценкой состояния промывных вод. Клиниче- ски гайморит можно заподозрить по наличию серозных или гнойных выделений из одной поло- вины носа. Передняя риноскопия при этом позволяет обнаружить серозные или гнойные выде- ления в среднем носовом ходе.
Острое воспаление верхнечелюстных пазух может развиваться после перфорации еедна, возникающего при удалении з убов. В данном случае инфекция проникает через перфора- ционное отверстие из полости рта в придаточную пазуху и при определенных иммунобиологи- ческих условиях вызывает ее острое воспаление.
Одним из наиболее частых симптомов острого гайморита является боль и чувство тяже- сти, давления или напряжения в соответствующей половине лица. Боль иррадиирует по ходу ветвей тройничного нерва. В результате воспалительных изменений слизистой оболочки верх- нечелюстной пазухи происходит сужение и без того узкого верхнечелюстного отверстия. Это ведет к затруднению оттока экссудата из полости и повышению давления в ней. Боль усилива- ется и распространяется на соответствующую половину головы. Вследствие отека слизистой оболочки носа появляются постоянные симптомы острого гайморита - заложенность по-ловины носа, соответствующей стороне поражения, затрудненное дыхание и ослаблениеобоняния. Больные отмечают выделения из одной половины н оса. При серозной форме вос- паления отделяемое прозрачное, а в дальнейшем экссудат приобретает гнойный характер и неприятный запах.
Острое воспаление верхнечелюстных пазух сопровождается общей симптоматикой: сла- бость, разбитость, недомогание, нарушение сна и понижение аппетита. Наблюдается повыше- ние температуры тела до 38,0-39,0°С. По мере стихания острых воспалительных явлений в верхнечелюстной пазухе отмечается снижение, а иногда и нормализация температуры тела.
При осмотре больного нередко можно обнаружить асимметрию лица, возникающую за счет отека мягких тканей щечной области, реже - нижнего века. Надавливание на переднюю стенку верхнечелюстной пазухи вызывает боль. Слизистая оболочка полости носа на стороне поражения гиперемирована и отечна. Средний носовой ход может быть заполнен гнойным экс- судатом. Однако его отсутствие под средней носовой раковиной не исключает наличия острого воспаления в верхнечелюстной пазухе. Отсутствие гнойного экссудата можно наблюдать при полном закрытии верхнечелюстного отверстия или при наличии дополнительного естественного отверстия, расположенного ниже и сзади основного. В этом случае гнойное содержимое стекает в носовую часть глотки и располагается на ее задней стенке в виде гнойных тяжей. При осмот- ре полости рта можно выявить одонтогенный очаг острого воспаления (периодонтит, альвео- лит, периостит, остеомиелит).
7. ОДОНТОГЕННОЕ ВОСПАЛЕНИЕ ВЕРХНЕЧЕЛЮСТНОЙ ПАЗУХИ (ГАЙМОРИТ)

 в)
в)
Рис. 7.3. Рентгенограмма придаточных пазух больного гайморитом: а) острым серозным одонтогенным гайморитом; б) острым гнойным одонтогенным гайморитом;
Date: 2016-11-17; view: 517; Нарушение авторских прав