
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Контрольне зважування
|
|
1. Встанови ваги на нерухомій поверхні у горизонтальному положенні. Всі гирі постав на нульовій позначці. Відкрий затвір, відрегулюй ваги.
2. Закрий затвір.
3. Залежно від температурного режиму роздягни дитину.
4. Поклади дитину на застелені пелюшкою ваги так. щоб голова дитини знаходилась на широкій частині ваг, а кінцівки - на вузькій.
5. Відкрий затвір та перемісти важок спочатку на нижній панелі, а потім урівноваж за допомогою важка на верхній панелі.
6. Закрий затвір, зніми дитину з ваг. Віддай матері. Зваж пелюшку та комплект білизни, подібний ому, в якому зважувалась дитина. Різниця між першим та другим зва+жуванням і складає фактичну масу дитини. Оброби ваги 1% р-ном хлораміну.
7. Занеси дані фактичної маси тіла в «Історію розвитку дитини» або в температурний листок «Медичної карти стаціонарного хворого». Порівняй з віковою нормою. Примітка
8. Дітей першого року життя зважують щомісячно, після року - один раз на квартал.
9. Заповнити
медичну документацію:
Увага! Руки повинні бути чисті, сухі та теплі.
В умовах стаціонару поклади дитину в ліжко.
4.Гострий стенозуючий ларингіт
— При ларингіті без стенозу, що супроводжується нав’язливим кашлем, показаний бутамірат або інші протикашльові засоби на тлі відволікаючих процедур, інгаляцій теплої пари з температурою 28–32 °С (у ванні з включеною гарячою водою).
— При крупі I–II ступеня рекомендовані слабкі седативні препарати (прометазин у дозі 1–2 мг/кг), тепла ванна, інгаляції пари, холодного повітря.
Лікування гострого стенозуючого ларинготрахеїту передбачає призначення ліків:
1. Дексаметазон в/м у дозі 0,6 мг/кг маси тіла.
2. Сальбутамол усередину в дозі 3–8 мг/добу у вигляді аерозолю по 1–2 дози 3–4 рази на добу або інгаляцій через небулайзер по 1,25–2,50 мг.
3. Фенотерол інгаляційно в дозі 200 мкг, повторно 100 мкг через 5 хвилин.
4. Фенотерол розчин для інгаляцій 1 мг/мл: дітям < 6 років — 50 мкг/кг (10 крапель = 0,5 мл), дітям 6–14 років — до 1,0 мл (20 крапель) 3–4 рази на добу.
5. Фенотерол 50 мкг та іпратропію бромід 20 мкг по 1–2 інгаляції 2–3 рази на добу.
6. Фенотерол 0,5 мг/мл та іпратропію бромід 0,25 мг/мл розчин для інгаляцій: дітям < 6 років — до 50 мкг/кг (до 10 крапель = 0,5 мл) на прийом; дітям 6–12 років— 10–40 крапель на прийом 3 рази на добу.
7. Епінефрин п/к у дозі 0,01 мг/кг маси тіла (не більше 0,3 мг).
8. При рецидивуючому крупі — імуноглобулін протидифтерійний людини в дозі 30 000–50 000 Од в/в або в/м.
Білет 14.
1.Кашлюк – гостре інфекційне захворювання із повітряно-краплинним механізмом передачі, характеризується циклічним затяжним перебігом і наявністю судомного нападоподібного кашлю, відсутністю інтоксикації.
Клінічні критерії:
-Інкубаційний період: 7-14 днів (середній 3-5 днів). У дітей грудного віку інкубаційний період скорочений до 3-5 днів. Дитина стає заразною з початку катарального періоду і аж до 25 днів спазматичного періоду продовжує залишатись загрозливою для оточуючих.
-Катаральний (продромальний) період триває 7-14 днів (у дітей грудного віку скорочується до 2-3 днів).Початок поступовий, спочатку покашлювання на тлі нормальної температури тіла, протягом тижня кашель підсилювється, частіше в нічний час.
-Спазматичний період починається наприкінці другого на початку третього тижня хвороби. Кашель стає нападоподібним, до 20 разів у добу, із блювотою, висуванням язика, іноді зі зупинкою дихання та наступним судомним, гучним, шумним вдохом. Сухий частий нападоподібний, що супроводжується репризами є провідною ознакою цього періоду, а патогномонічної ознакою цього захворювання стає поява Виразочка на вуздечці язика. При огляді відмічається блідість шкіри, одутловатість обличчя, крововиливи в склери
Особливості у дітей старших 6 міс.: виразка на вуздечці язика.
Ускладнення:
З боку органів дихання:
а) специфічні: викликані кашлюковою паличкою (бронхіт, пневмонія);
б) вторинні: нашарування інфекції.
З боку ЦНС: енцефалопатії, апное.
В зв’язку з перенапруженням черевної стінки: пупкова і пахова грижі, випадання прямої кишки, субкон’юнктивальні крововиливи, крововиливи в головний мозок.
Профілактичні та протиепідемічні заходи полягають у тому, що з дошкільних закладів ізолюють всіх хворих на кашлюк та дітей у віці до 1 року хворих на паракашлюк. Ці хворі при відсутності клінічних протипоказань допускаються у дитячі заклади на 25-й день хвороби. Здорових бактеріоносіїв ізолюють до отримання двох негативних результатів бактеріологічних досліджень, але не раніше 14 днів з дня виділення збудника. Дітей у віці до 7 років, які контактували з хворим на кашлюк, відокремлюють на 14 днів з дня ізоляції хворого; на такий же термін встановлюють карантин для дітей у дошкільному закладі. Проводять хіміопрофілактику серед контактних.
2. Дозволені продукти для дитини в 5 місяців, їх норми і час прийому:
1. 6:00 - 200 мл грудного молока або суміші;
2. 10:00 - 1/2 жовтка курячого яйця, потім докорм 200 мл грудного молока або суміші;
3. 13:00 - 150 грамів овочевого пюре, потім докорм 50 мл грудного молока або суміші;
4. 18:00 - 50 грамів фруктового пюре, потім докорм 150 мл грудного молока або суміші;
5. 22:00 - 200 мл грудного молока або суміші.
3.Загальний діурез у немовлят у 2-8 рази вищий, ніжу дітей старшого віку. Він становить 80-90 мл на 1 кг маси тіла в перші місяці життя і близько 50 мл на 1 кг маси тіла в дітей 8-10-річного віку. Зважаючи на ці особливості, новонародженим і дітям раннього віку рекомендовано призначати близько 200 мл рідини на 1 кг маси тіла. Разом з тим, незважаючи на підвищений діурез, організм дитини не може швидко компенсувати надлишкове введення рідини, що може спричинити неспокій, блювання, пронос, поліурію, конвульсії. До того ж висока канальцева реабсорбція (99,4-100 %) зумовлює низький темп виділення хлоридів, що призводить до депонування натрію хлориду в тканинах, зниження фільтрації, зменшення діурезу. Тому надлишок введення натрію хлориду може супроводжуватись значними порушеннями діурезу, навіть анурією, набряками, так званою сольовою лихоманкою.
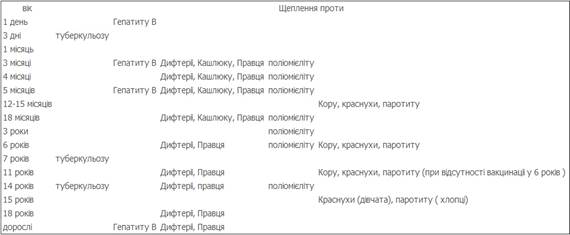
4.
1 день-гепатит в,3-5 днів-туберкульоз,1 міс-туберкульоз,3,4,5(без гемоф) міс-дифтерія,кашлюк,правець,полімієліт,гемофільна інфекція,6міс-гепатит в,12 міс.-кір,краснуха,паротит
Білет 15.
1.Клінічна картина аскаридозу
Клінічні прояви аскаридозу залежать від інтенсивності інвазії і локалізації паразитів. У клінічному перебігу аскаридозу виділяють дві фази — ранню (міграційну) і пізню (кишкову). Перша фаза зумовлена??міграцією личинок, друга — паразитуванням гельмінтів у кишечнику та ускладненнями. При малої інтенсивності інвазії рання фаза аскаридозу протікає субклінічні або безсимптомно.
Інкубаційний період при клінічно вираженій формі короткий, 1-2 дні.
На 2-3-й день після зараження з’являються нездужання, слабкість, субфебрилітет (але можливо підвищення температури тіла до фебрильних цифр, з ознобом), уртикарний висип, біль у животі, нудота, розлади стільця. З’являється сухий або з незначною кількістю слизової, кров’янистої мокротиння кашель. У легенях виявляються сухі і вологі хрипи, вкорочення перкуторного звуку, що свідчить про розвиток еозинофільних інфільтратів, в ряді випадків спостерігається розвиток пневмонії, плевропневмонії.
При масивному зараження може також розвиватися гранулематозний гепатит з гепатоспленомегалією, порушенням пігментного обміну і лабораторними ознаками цитолізу, а також міокардіодистрофія. У дітей раннього віку масивна інвазія аскаридами за відсутності адекватної терапії може призвести до летального результату.
Лікування аскаридозу
Інвазовані аскаридами підлягають обов’язковій терапії. Лікування дітей з масивної інвазією краще проводити в умовах стаціонару або денного стаціонару. Призначається повноцінна білкова дієта, симптоматичні засоби (ферментні препарати, полівітаміни).
Етіотропна терапія. Для дегельмінтизації застосовуються мебендазол і албендазол (у дітей старше 2 років), левамізол, ПИРАНТЕЛ памоат, медамін. З метою попередження посилення алергічних проявів обов’язковим є призначення десенсибилизирующих і антигістамінних препаратів, іноді — глюкокортикостероїдів. При анемізації призначаються препарати заліза.
Профілактика
У профілактиці аскаридозу велике значення має санітарний благоустрій населених місць. Добриво грунту допустимо тільки компостувати фекаліями. Попередження інвазії аскаридами досягається розвитком у дітей гігієнічних навичок, вживанням в їжу тільки ретельно вимитих фруктів і овочів, кип’яченої води.
Ентеробіоз - захворювання, основним збудником якого є гострики (білий черв'як, що досягає 10 мм у довжину), яка потрапляє в організм людини при недостатньому дотриманні гігієни. У народі ентеробіоз називають хворобою брудних рук. Гострики паразитують, як правило, в нижніх відділах кишечника, викликаючи його поразка, свербіння в області анального отвору і алергізацію всього організму.
Для лікування ентеробіозу в дитячому віці зазвичай призначається лікарський препарат - пірантел, активний відносно статевозрілих особин гельмінтів. В результаті прийому лікарського засобу мускулатура хробака паралізується, він втрачає свою здатність присмоктування до слизової оболонки кишечника і виходить назовні. Часткове одужання настає вже після першого прийому препарату. Для повного позбавлення від гостриків слід повторити лікування через 2 тижні.
Трихоцефальоз (волосоголовці) у дітей
Волосоголовці — це дрібні круглі глисти сіруватого кольору,довжиною 3 — 5 мм, що мешкають в товстій кишці, іноді в тонкій і викликають захворювання — трихоцефальоз.
Волосоголовці (їх головна частина витончена до волосоподібні стану) тонким волосоподібні кінцем глибоко впроваджуються в слизову оболонку кишок, як би прошиваючи її.
При наявності волосоголовців у дітей погіршується апетит, з’являються скарги на біль в животі, вони починають гірше розвиватися. У разі паразитування великого числа волосоголовців можливі різні порушення в травному апараті. У хворих з’являються відчуття тяжкості і біль у животі, переважно в правій надчеревній області, слинотеча, нудота, іноді блювота. Нерідко проноси чергуються із запорами. Може також розвиватися стан, що змушує припускати хронічний апендицит, виразкову хворобу і ін
Трихоцефальоз відбивається і на нервовій системі: з’являються головний біль, запаморочення, іноді з короткочасною втратою свідомості, непритомність і навіть припадки, що нагадують епілептичні.
Звільнитися від волосоголовців дуже важко, тому лікування повинне проводитися в стаціонарі. Ефективність застосовуються для лікування трихоцефальозу ліків і методів низька, можливо, у зв’язку з повторними зараженнями. Ось чому необхідно систематично вживати заходів проти поширення цих паразитів.
Для попередження трихоцефальозу, так само як і аскаридозу, дуже важливо не допускати забруднення калом грунту та води, знезаражувати випорожнення. Надійним засобом є знешкодження окропом зелені, овочів, ягід, вживаються в сирому вигляді або використовуються для приготування соків. Найпростіше опускати овочі та ягоди в друшляку в каструлю з киплячою водою на 1 — 2 с, від цього смак їх не зіпсується, вітаміни збережуться, а яйця глистів гинуть.
2. Профілактика інфекційних захворювань
Головним правилом профілактики різних захворювань є дотримання особистої гігієни. З самого дитинства потрібно привчати дитину мити руки перед їжею і після туалету, мати особисте рушник і зубну щітку. Необхідно проводити загартовування дитини, частіше бувати з ним на свіжому повітрі, правильно харчуватися і стежити за фізичним розвитком дитини. Всі ці заходи значно підвищують шанси дитячого організму при боротьбі з вірусами і мікробами.
Необхідно ретельно стежити за чистотою в приміщеннях, де перебувають діти, контролювати температуру, як можна частіше провітрюючи приміщення. Найоптимальнішою температурою для дітей є 18-20 ° C, а духота і сухе повітря лише сприяють розмноженню вірусів.
Для профілактики захворювань шлунково-кишкового тракту не рекомендується використовувати сиру воду з під крану, краще подбати про наявність у будинку кип’яченої або покупної води, яка буде зберігатися в надійно закритому посуді. Овочі та фрукти перед вживанням необхідно ретельно мити, а краще навіть облити окропом.
Запорукою дитячого здоров’я в дитячому віці є грудне вигодовування, тому необхідно як можна довше підтримувати лактацію. Крім того, доведено, що діти на природному вигодовуванні і надалі мають сильнішу опірність інфекціям, ніж діти-искусственники, тому що разом з материнським молоком вони отримали і антитіла, що перешкоджають розвитку багатьох інфекційних захворювань.
3.
· Розведений спирт (1:1), марля, вощаний папір, ватні турунди, вата, бинт, чепчик або хустинка.
· Вимий руки.
· Проведи туалет зовнішнього слухового проходу при необхідності.
· Змочи марлю, складену в 6-8 шарів, в теплому спирті, розведеному 1:1.
· Відіжми марлеву серветку, наклади навколо вуха. Зверху наклади вощаний папір, потім вату так, щоб кожний наступний прошарок перекривав попередній на 1,5-2 см.
· Зафіксуй компрес бинтом, хустинкою або одягни чепчик.
· Перевір правильність накладання компресу: підведи палець під усі прошарки компресу, якщо тепло відчувається - компрес накладений правильно.
· Зроби відмітку про накладений компрес в листку призначень.
· Марлю і папір посередині надріж за розміром вуха дитини.
· Руки повинні бути чисті, сухі та теплі.
· Туалет проводять ватними турундами, відтягуючи вушну раковину назад і догори.
Увага!
Спирт повинен бути підігрітим до 36-37 'С.
І прошарок – лікувальний. II -ізолюючий, III зігріваючий,IV - фіксуючий
Марлю можна замінити тканиною.
· Увага! Компрес накладають на 2-4 години
4.
Білет 16.
1.АФО шкіри
Шкіра дитини, як і дорослої людини, складається з епідерми, дерми (власне шкіри) та гіподерми (підшкірної клітковини). Однак за своїми морфологічними і функціональними особливостями вона відрізняється значною своєрідністю, особливо у дітей раннього віку.
Епідерміс має дуже тонкий роговий шар, що складається з 2-3 рядів слабо пов’язаних між собою і слущивающихся клітин, і активно розростається основний шар. Основна перетинка, що розділяє епідерміс і дерму, у дітей раннього віку недорозвинена, рихла, внаслідок чого при патології епідерміс може відділятися від дерми пластами (десквамативна еритродермія). Для дитячої шкіри особливо характерно гарне кровонаповнення, пов’язане з густою мережею широких капілярів, що надає шкірних покривів спочатку яскраво-рожевий, потім ніжно-рожевий колір.
Дерма складається з сосочкового і ретикулярного шарів, в яких слабо розвинені еластичні, сполучнотканинні і м’язові елементи.
Сальні залози у дитини добре функціонують вже внутрішньоутробно, утворюючи творожистую мастило, що покриває його тіло при народженні. У новонароджених та дітей 1-го року життя на шкірі обличчя помітні жовтувато-білі точки — надлишкове скупчення секрету в шкірних сальних залозах. У дітей, схильних до ексудативному діатезу, на щоках утворюється тонка, так звана молочна кірка, а на волосистій частині голови — гнейс (жирна себорея).
Потові залози у новонароджених сформовані, але протягом перших 3-4 міс життя виявляється їх деяка функціональна недостатність, що пов’язано з недосконалістю центру терморегуляції.
Волосся на голові новонароджених дітей цілком розвинені, але не мають серцевини, змінюються кілька разів на 1-му році життя. Шкіра на спині і плечах покрита пушком, більш вираженим у недоношених. Брови і вії виражені слабо, зростання їх посилюється на 1-му році, а до 3-5 років життя вони стають, як у дорослих людей. Нігті зазвичай добре розвинені і доходять до кінчиків пальців у доношених новонароджених.
Підшкірна жирова клітковина починає формуватися на 5-му місяці внутрішньоутробного життя, але інтенсивно відкладається протягом останніх 1,5-2 міс внутрішньоутробного життя. У доношеної новонародженого підшкірна жирова клітковина добре виражена на щоках, стегнах, гомілках, передпліччях і слабо — на животі, а протягом перших 6 міс життя вона інтенсивно розвивається на обличчі, кінцівках, тулубі. Пізніше, до 8-річного віку, відбуваються коливання у формуванні жирового шару, а потім знову починається наростання його, більш виражене у дівчаток. У дітей раннього віку підшкірна жирова клітковина становить близько 12% маси тіла, у дорослих цей показник більше 8%.
Захворювання шкіри і пупкової ранки – включають до себе попрілості, везикулопустульоз, пухирчатка, пітниця, омфаліт (запалення пупкової ранки).
Попрілост і найчастіше виникають у пахових складках внаслідок поганого догляду за малюком, тривалим перебуванням його у мокрих пелюшках, недбалого підмивання після сечовипускань чи випорожнень. Розрізняють ступені попрілості:
1 – почервоніння шкіри без порушення її цілісності,
2 – різке почервоніння з роз’їданням поверхневого шару шкіри (ерозії),
3 – характерна мокнуча поверхня шкіри, яка утворилася в результаті злиття ерозій.
Лікування
При попрілості насамперед треба дотримуватися широкого вільного сповивання. Ще кращим є відкритий спосіб лікування з ультрафіолетовим опромінюванням. Застосовують присипки з ксероформу, стрептоциду, тальку, оксиду цинку. При мокрій поверхні роблять примочки з 0, 25% розчину нітрату срібла. Обов’язковими є щоденні ванночки з відварами череди, чистотіла, лікарської ромашки або з слабким розчином перманганату калію.
Везикулопустульоз характеризується появою дрібних гнійничкових висипань, розміри яких різні – від декількох мм до 0,5 см. Ці елементи розміщуються у природних складках шкіри, на тулубі і кінцівках, на шкірі голови між волоссям. При невеликій кількості таких висипань загальний стан дитини не порушується.
Пухирчатка новонароджених - більш небезпечне ураження шкіри, ніж везикулопустульоз. Здебільшого виникає на 1 – 2 – му тижні життя. Має вигляд пухирців різної величини (0,5 - 2 см) з червоною облямівкою, які наповнені серозно – гнійною рідиною. Коли вони розкриваються, оголюється ерозивна поверхня, яка іноді покрита крапельками крові. Пухирці з’являються на шиї, кінцівках і рідше на животі. При великій їх кількості порушується стан дитини, підвищується температура тіла. Діти стають млявими, погано сплять, не збільшується їхня маса, іноді спостерігаються диспепсичні явища. Перебіг хвороби може бути тривалим і призвести до розвитку токсико – септичного стану.
Лікування
Дітей ізолюють, при догляді суворо дотримуються правил асептики.
Місцево застосовують дезинфікуючі засоби. Антибіотики призначають після бакдослідження флори із пухирців і визначення її чутливості до протибактеріального засобу. При тривалому перебігу хвороби застосовують імунопрепарати – протистафілококовий гама - глобулін і антистафілококову плазму. Доцільне ультрафіолетове опромінення.
Омфаліт – запалення пупкової ранки. Може бути катаральна, флегмонозна, некротична форми.
Катаральна форма – мокнучий пупок виникає при уповільненій епітелізації пупкової ранки. При цьому вона довго мокне, з’являються грануляції, серозні або серозно - гнійні виділення. Процес загоювання іноді триває кілька тижнів.
Date: 2015-07-02; view: 732; Нарушение авторских прав