
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Ориентировочная основа действия (ООД) для проведения самостоятельной работы студентов в учебное время (курация больных).
|
|
Информация по теме:
В зависимости от нарушения целостности плевры, ранения груди делятся на проникающие и непроникающие. К проникающим относят также все ранения средостения. И проникающие, и непроникающие ранения могут быть без повреждений и с повреждением внутренних органов, с повреждением и без повреждения костей. Наиболее типичными осложнениями травмы груди являются закрытый, открытый и клапанный пневмоторакс и гемоторакс.
По данным С. С. Гирголава, в годы Великой Отечественной войны ранения груди составляли 12% от всех пострадавших.
На ВМФ ранения груди встречались значительно реже и наблюдались в 7,8% случаев. В разные годы войны смертность от повреждений груди на ВМФ колебалась от 17 до 29,3% всех санитарных потерь. По данным А. А. Бочарова, 48,9% всех умерших погибают в первые дни от несовместимых с жизнью повреждений, кровопотери и шока; 51,1 % поздних смертей было связано с инфекционными осложнениями. В локальных конфликтах после Второй Мировой войны частота ранений груди была такой же (10—12%), однако в связи с возрастанием энергии ранящих элементов современного оружия увеличилось число проникающих и сочетанных торако-абдоминальных ранений.
При проникающих ранениях груди наблюдаются следующие симптомы:
• боли при дыхании,
• тахипноэ,
• ограничение подвижности поврежденной половины грудной клетки,
• сухой кашель, если легкое не повреждено, и сопровождающийся кровохарканием различной интенсивности при его ранении. Считается, что это единственный патогомоничный симптом повреждения легочной ткани.
• повышение температуры тела,
• учащение пульса,
• подкожная или медиастинальная эмфизема,
• пневмоторакс и гемоторакс.
ГЕМОТОРАКС
Гемоторакс — скопление излившейся крови в полости плевры.
Различают малый, средний и большой (тотальный) гемоторакс.
Скопление 250—350 мл крови в реберно-диафрагмальном синусе определяют как малый гемоторакс. Средний гемоторакс характеризуется скоплением 500—600 мл крови, доходящей до середины лопатки. Большой (или тотальный) гемоторакс — это скопление 1,5—2,0 литров крови в плевральной полости. Источниками кровотечения являются сосуды грудной стенки (межреберные, внутренняя грудная артерия), корня легкого и перикарда.
Рис. 1 Виды гемоторакса.
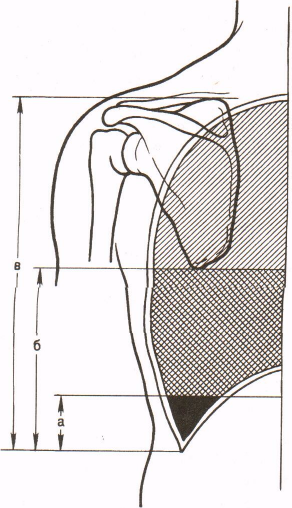
Излившаяся в плевральную полость кровь вначале свертывается, а затем вследствие фибринолиза вновь становится жидкой. Сдавливая легочные вены, даже небольшой гемоторакс может существенно нарушить биомеханику дыхания и кровообращения.
Размеры гемоторакса определяются физикально (перкуссия, аускультация) и с помощью рентгенографии.
Плевральная пункция в 6—7 межреберьях по средней и задней подмышечным линиям помогает диагностике и лечению гемоторакса.
Если полученная при пункции кровь быстро свертывается, то это свидетельствует о том, что кровотечение продолжается; если кровь остается жидкой — кровотечение остановилось — проба Рувилуа-Грегуара.
Скопившаяся в плевральной полости кровь довольно быстро инфицируется и является причиной развития воспаления плевры (эмпиемы). Забранное из плевральной полости содержимое в пробирке разбавляют водой в 5 раз. Если жидкость остается прозрачной, то она не инфицирована; если жидкость мутная — нагноение ее бесспорно — проба Н.Н. Петрова.
При центрифугировании полученной из плевральной полости крови соотношение плазмы и форменных элементов будет одинаково. При гнойном процессе количество экссудата будет превышать количество эритроцитов — проба Эфендиева Ф.А. При микроскопии такого экссудата отмечается значительно большее количество лейкоцитов, чем в норме.
При проникающих ранениях высоко- и сверхвысокоскоростными снарядами в области выходного отверстия может возникнуть так называемая «травматическая торакостомия», которая проявляется значительными разрушениями мягких тканей грудной стенки, сопровождается гемо- и пневмотораксом.
В редких случаях при проникающих ранениях груди может быть поврежден грудной лимфатический проток. Вместе с кровью при дренировании выделяется жидкость молочного цвета (хилоторакс), которую в отличие от скопившейся крови невозможно удалить одномоментно. Она продолжает скапливаться в плевральной полости и оттекать по поставленному дренажу.
ПНЕВМОТОРАКС
При пневмотораксе (наличие воздуха в плевральной полости), последний поступает в нее либо через рану грудной стенки, либо через бронхиальное дерево поврежденного легкого. Часты сочетания присутствия воздуха в плевральной полости и излившейся в нее крови (гемопневмоторакс).
Различают три вида пневмоторакса: закрытый, открытый и клапанный. Наименее опасным считается закрытый пневмоторакс. Даже при проникновении большого количества воздуха в плевральную полость при закрытом пневмотораксе гемодинамические и дыхательные расстройства у раненого весьма умеренные.
Рис.2 Открытый пневмоторакс. Схема движения воздуха в плевральной полости и легких в различные фазы дыхания. Флотация органов средостения. Парадоксальное дыхание.
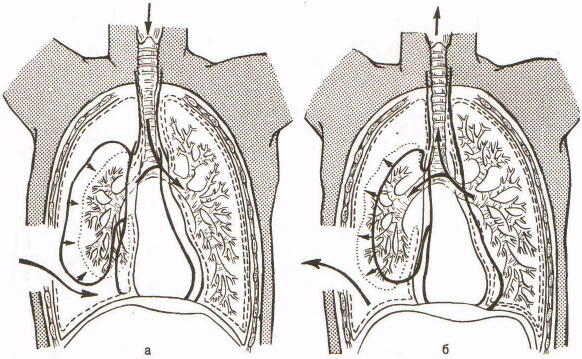
а) Вдох. б) Выдох.
Открытый пневмоторакс характеризуется раной грудной стенки, через которую воздух свободно входит и выходит из плевральной полости. Легкое со стороны раны при этом коллабируется, средостение при каждой дыхательной экскурсии смещается в здоровую сторону и обратно, вызывая расстройства сердечной деятельности, преимущественно за счет венозного притока крови к сердцу. Из-за выраженного венозного застоя в результате выхода из дыхательной функции значительной поверхности коллабированного легкого в малом круге кровообращения повышается давление. Это ведет к снижению объема циркулирующей крови с последующей выраженной гипоксией и гиперкапнией.
При открытом пневмотораксе возникает парадоксальное дыхание.
Со стороны раны груди при вдохе легкое еще больше спадается, а с неповрежденной стороны расширяется. При выдохе здоровое легкое спадается и часть воздуха при этом попадает в раненое легкое («перекачивающийся газ»). Это приводит к выраженным дыхательным нарушениям. Чем больше по размерам рана грудной стенки, тем тяжелее возникающие дыхательные и гемодинамические расстройства.
 Двухсторонний открытый пневмоторакс почти всегда приводит к летальному исходу.
Двухсторонний открытый пневмоторакс почти всегда приводит к летальному исходу.
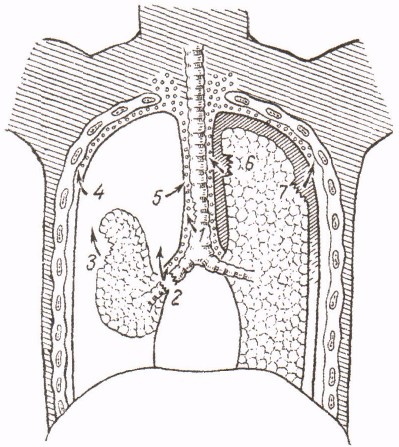
Рис.3 Пневмоторакс и травматическая эмфизема:
1 — разрыв трахеи;
2 — разрыв бронха (воздух может проникать в средостение или в плевральную полость);
3 — разрыв легкого;
4 — подкожная эмфизема;
5 — эмфизема средостения вследствие разрыва
медиастинальной плевры; 6, 7 — разрывы легкого при плевральных спайках
Особо опасен клапанный (напряженный) пневмоторакс. Он бывает двух видов: наружным и внутренним. При наружном пневмотораксе имеется рана грудной стенки, которая при вдохе «всасывает» воздух в плевральную полость, а при выдохе его не выпускает. Возникает «накачивание» воздуха через рану грудной стенки в плевральную полость с постепенным повышением в ней давления, коллабированием легкого, смещением средостения, нарастанием эмфиземы, что приводит к грубым расстройствам дыхания и кровообращения. Такой же механизм при внутреннем клапанном пневмотораксе от раны легкого или бронха.
Клинически клапанный пневмоторакс проявляется расширением межреберных промежутков, «бочкообразной грудью», значительным уменьшением дыхательных экскурсий (вследствие «уплощения» движений диафрагмы и малоэффективного ее присасывающего действия), быстрораспространяющейся подкожной эмфиземой, захватывающей не только область груди, шеи и головы, но и живота. Прогрессирует синюшность губ, мочек ушей; нарастает тахикардия, и одышка.
Рис.4. Клапанный (напряженный) пневмоторакс. Схема движения воздуха в различные фазы дыхания.
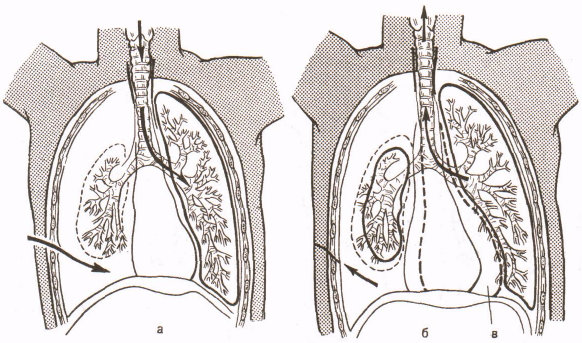
а) Вдох. б) Выдох.
Смещение органов средостения при напряженном пневмотораксе.
Рентгенография грудной клетки показана и обязательна при любых повреждениях груди. Тяжесть состояния пострадавшего не является противопоказанием для этого исследования, которое выполняется в двух проекциях: прямой и боковой. Основными рентгенологическими симптомами травмы плевры и легких являются: подкожная и медиастинальная эмфизема, гемопневмоторакс, смещение сердца и средостения, затемнение в легочной ткани при кровоизлияниях в паренхиму легких (так называемых «ушибах»). Признаком гематомы средостения является расширение его тени. При разрыве трахеи или крупного бронха определяется газ в медиастинальной клетчатке. О разрыве диафрагмы свидетельствуют высокое положение и нечеткость ее контуров, наличие дисковидных ателектазов в базальных отделах легочных полей и смещение органов средостения. Нередко выявляются пролабированные в разрыв органы брюшной полости — желудок, петли тонкой и толстой кишок. Рентгенография позволяет диагностировать повреждения ребер, лопатки, ключицы, позвоночника.
Отмечается выраженная тяжесть состояния таких раненых, вызванная одновременным повреждением органов груди и живота, нарушением целостности диафрагмы. Основными причинами тяжелых расстройств являются: 1) сдавление ткани легкого, сердца, легочных и полых вен воздухом и кровью, попавшими в плевральную полость; 2) обтурация трахеобронхиального дерева раневым детритом, кровью и фибрином; 3) интенсивная боль и продолжающееся кровотечение. Если такие ранения сопровождаются ушибами сердца и легких, то респираторные и циркуляторные расстройства усугубляются. Повреждение диафрагмы приводит к ограничению ее подвижности и снижению присасывающего действия. Через дефект органы брюшной полости перемещаются в плевральную полость, что приводит к дополнительному сдавлению сердца, легкого и смещению средостения. Кроме того, затекание скапливающегося в плевральной полости экссудата и крови стимулирует развитие перитонита, а попадание содержимого брюшной полости в плевральную — эмпиемы плевры.
ТРАВМАТИЧЕСКАЯ АСФИКСИЯ
К закрытым повреждениям груди относится травматическая асфиксия.
Возникает при сильных сдавлениях груди при завалах обломками зданий, землей, частями обшивки корабля, арматурой или другими тяжелыми предметами.. При длительном сдавлении грудной клетки нарушается возврат венозной крови к сердцу по верхней полой вене.
Из-за повышенного венозного давления происходит разрыв мелких сосудов головы, шеи, туловища, что проявляется точечными кровоизлияниями на коже и слизистых. Возможны кровотечения из полости рта, носа и ушей. При надавливании на кожу цианоз не исчезает. В местах плотного прилегания одежды (воротник, шапка) к телу, кожа остается неизмененной (без кровоизлияний).

Рис.5. Смещение реберного окна и средостения при окончатых переломах ребер.
а) При вдохе. б) При выдохе.
Сдавление груди может сопровождаться переломами ребер, разрывами и переломами бронхов, ткани легких, трахеи, повреждениями крупных сосудов. Это приводит к значительным расстройствам дыхания, тяжелой гипоксии и гибели пострадавшего.
Синдром травматической асфиксии иногда называют «торакальным шоком», так как в его основе лежат сердечно-сосудистые расстройства: гипоксия, гиперкапния, гиповолемия, правожелудочковая недостаточность.
Рис. 6. Парадоксальное движение грудной клетки.
|
а) Смещение переломанных ребер б) Смещение переломанных ребер
кнаружи при вдохе. внутрь при выдохе.
Основные причины расстройств дыхания и кровообращения:
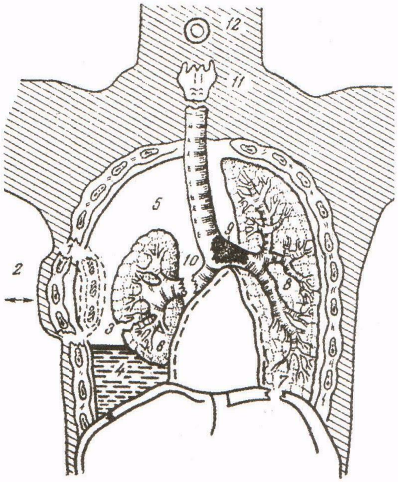 Рис. 7. Нарушения, вызывающие дыхательную недостаточность
Рис. 7. Нарушения, вызывающие дыхательную недостаточность
1 — боль при переломе ребра;
2 — окончатый перелом ребер («реберный клапан»); парадоксальное дыхание, баллотирование средостения;
3 — разрыв легкого;
4 — гемоторакс;
5 — пневмоторакс;
6 — ателектаз легкого;
7 — разрыв и атония диафрагмы; отек, коллабирование неповрежденного легкого;
8 — трахеобронхиальная обтурация продуктами секреции и аспирации;
10 — разрыв крупного бронха;
11 — глоточный спазм;
12 — угнетение дыхательного центра.
Исключение из дыхательной деятельности значительных размеров легочной ткани и открытие в поврежденной части капиллярных шунтов приводит к сбросу неоксигенированной крови в артериальное русло и развитию тяжелой гипоксии с дыхательной недостаточностью.
Скопление в трахеобронхиальном дереве продуктов травматического распада, крови, фибрина и выделяемого бронхиального секрета способствует усилению возникающих расстройств. Образуется порочный круг Курнана, который приводит к неуклонному прогрессированию гипоксемии, гиперкапнии, повышению давления в легочной артерии и, в конце концов, к гибели пострадавшего от некупируемого отека легких.
ЛЕЧЕНИЕ РАНЕНЫХ В ГРУДЬ
Основными задачами лечения раненых в грудь на этапах медицинской эвакуации являются: скорейшее устранение расстройств дыхания и гемодинамики, остановка кровотечения, борьба с шоком и инфекционными осложнениями.
Первая помощь.
При оказании само- и взаимопомощи на боевых постах корабля или подводной лодки необходимо:
• освободить полость рта и носоглотки от слизи и крови,
• наложить герметичную (окклюзионную) повязку, используя индивидуальный перевязочный пакет (ИПП),
• ввести анальгетики из шприц-тюбика,
• восстановить дыхание,
• осуществить транспортировку пострадавшего на ПМП в полусидящем положении.
Доврачебная помощь оказывается на тех кораблях, где имеется фельдшер или санитарный инструктор. Она состоит из применения сердечных средств и дыхательных аналептиков, анальгетиков, исправления или наложения новой герметичной повязки на рану, ингаляций кислорода, введения воздуховода. Окклюзионная повязка должна закрывать всю рану, плотно прилегая к ней, и не пропускать воздух.
На этапе первой врачебной помощи начинают осуществляться мероприятия торакальной реанимации. При сортировке выделяют группу раненых, нуждающихся в мероприятиях первой врачебной помощи по неотложным показаниям. Сюда включают пострадавших с открытым гемопневмотораксом, клапанным пневмотораксом, в состоянии шока и с подозрением на продолжающееся кровотечение. Раненым с открытым пневмотораксом накладывают окклюзионные повязки. Небольшие раны целесообразно заклеить полосками лейкопластыря, для более обширных используют ватно-марлевые подушечки, приклеенные к коже клеолом. Их укрепляют полосками лейкопластыря и закрывают ватно-марлевой повязкой, покрытой толстым слоем вазелина. При клапанном пневмотораксе выполняется пункция плевральной полости во II межреберье спереди толстой иглой Дюфо и отсасывание воздуха большим шприцем. Иглу не удаляют, а фиксируют липким пластырем и закрывают повязкой. Пострадавшим проводится: очищение трахеобронхиального дерева с помощью отсоса; инфузионная терапия, дополненная сердечными гликозидами и дыхательными аналептиками; выполняется вагосимпатическая и межреберная блокада на стороне повреждения. В первую очередь эвакуируются раненые с проникающими повреждениями.
На этапе квалифицированной помощи во время сортировки выделяют следующие группы:
1. Раненые, нуждающиеся в хирургических мероприятиях по жизненным показаниям: с признаками продолжающегося кровотечения, открытым и клапанным пневмотораксом и резкими нарушениями дыхательной функции;
2. Раненые средней тяжести (с проникающими и непроникающими повреждениями) без выраженных признаков нарушений дыхания и сердечной деятельности (направляются в перевязочную);
3. Легкораненые (с непроникающими ранениями, легкими ушибами грудной клетки, одиночными закрытыми переломами ребер) — направляются в боевой лазарет;
4. Агонирующие раненые помещаются в изолятор, где им проводится симптоматическая терапия.
При пневмотораксе (закрытом, открытом, клапанном) дренирование проводится по срединно-ключичной линии во 2-м межреберье под местной анестезией 0,25%-ным раствором новокаина. После прокола скальпелем и троакаром грудной стенки ставится полихлорвиниловый дренаж диаметром 0,5 см с несколькими боковыми отверстиями.
При гемотораксе требуется введение толстого, диаметром 10— 15 мм, дренажа в 6—8 межреберьях по средне - или заднеподмышечной линиям. В случаях гемопневмоторакса целесообразно поставить два дренажа во 2-м и 6—8 межреберьях. Такие дренажи позволяют в короткие сроки полностью удалить из плевральной полости воздух, кровь, фибрин, сгустки, мелкие инородные тела, расправить легкое и собрать излившуюся кровь для реинфузии. Поступающую по дренажу кровь собирают в стерильную стеклянную банку с заранее введенным физиологическим раствором (100 мл) с 5000 ед. гепарина, фильтруют через 8 слоев марли и переливают пациенту.
Дренажи подсоединяют к системе «активной аспирации» («гармошке», резиновой груше, системе разновысоких банок Боброва, водоструйному отсосу) или надевают на его конец разрезанный напальчник и помещают в сосуд с антисептической жидкостью.
Наиболее типичным оперативным вмешательством для данного этапа является ушивание открытого пневмоторакса с последующим обязательным дренированием плевральной полости. Операция выполняется под местной анестезией. Разрез производится параллельно ходу ребер. Это облегчает последующее закрытие раны, упрощает лечение в случаях нагноения и образования вторично открытого пневмоторакса. Мышцы рассекаются также по ходу ребер, иссекаются только явно нежизнеспособные участки тканей. Широкое иссечение приводит к невозможности герметично зашить рану. Если имеется огнестрельный перелом ребра, то лучше произвести его поднадкостничную резекцию. Через отдельный небольшой разрез в 6—8 межреберьях по задней или средней аксиллярной линиям выполняется дренирование плевральной полости. После хирургической обработки рану послойно ушивают узловыми швами в 2— 3 этажа. На клетчатку и кожу швы не накладываются. Рана рыхло тампонируется марлей, пропитанной антисептиками. Через дренаж в плевральную полость вводятся антибиотики.
Специализированную помощь раненым в грудь оказывается в лечебных учреждениях профиля «грудь — живот — таз» госпитальной базы флота (ГБФ) — в военно-полевых торакоабдоминальных госпиталях или в усиленных торакоабдоминальными группами военно-полевых хирургических госпиталях (ВПТАГ, ВПХГ).
Одним из важных вопросов лечения проникающих ранений груди является определение показаний к торакотомий, в которой нуждаются 10—15 % пострадавших. Это объясняется спонтанной остановкой кровотечения из легочной паренхимы (особенно при ранениях вдали от корня легкого, сосудов перикарда, межреберных артерий) и высокой регенераторной способностью легочной ткани.
Раненые, нуждающиеся в торакотомии, должны передаваться на госпитальные суда или в береговые госпиталя ГБФ. На боевом корабле или подводной лодке торакотомия возможна только при усилении хирургической бригады корабля (ПЛ) группой из отряда специализированной помощи, имеющей необходимое оснащение, специалистов грудной хирургии и анестезиолога. А. П. Колесов и Л. Н. Бисенков (1986) считают, что по срочности торакотомии могут быть разделены на три группы: срочные, ранние и поздние. Срочные операции показаны при ранениях сердца, крупных сосудов (корня легкого, аорты, полых вен, легочной артерии), когда возникает профузное внутриплевральное кровотечение и большой гемоторакс. Ранние торакотомии выполняются в течение первых суток после травмы. Показанием для них служит продолжающееся внутриплевральное кровотечение, когда по дренажу в час поступает не менее 250 мл крови. Консервативную терапию (эпсилон-аминокапроновая кислота, викасол, хлористый кальций) в таких случаях можно проводить не более трех часов. Ранние торакотомии показаны также при некупирующемся клапанном пневмотораксе, травматической торакостомии с обширным повреждением легкого, ранениях пищевода, повреждениях крупных бронхов. Для диагностики используется метод введения в пищевод рентген-контрастного раствора бариевой взвеси или 1%-ного раствора метиленового синего. Появление их из дренажа является показанием к торакотомии. Одновременно с ушиванием дефекта пищевода должна быть наложена гастростома для питания больного и предотвращения заброса желудочного содержимого в пищевод. Поздние торакотомии проводятся в течение первых 3—5 суток после ранения и стабилизации состояния пострадавшего. Они показаны при свернувшемся гемотораксе, упорно возобновляющемся пневмотораксе с ателектазом легкого, рецидивирующей тампонаде сердца.
Успешное лечение большинства пострадавших с проникающими ранениями груди возможно консервативными мероприятиями, такими как дренирование плевральной полости и интенсивная инфузионная и медикаментозно-антибактериальная терапия. Кровотечение из грудной стенки останавливают прошиванием с перевязкой обеих концов травмированного сосуда. При кровотечении из легкого иссекают размозженные участки, удаляют инородные тела, сгустки крови, прошивают и перевязывают поврежденные сосуды и мелкие бронхи, «припудривают» антибиотиками и ушивают малогигроскопичным материалом (капрон, лавсан, синтетические мононити и т.д.). При обширных повреждениях легочной ткани возможно проведение «атипичной» резекции легкого (аппаратами УТ, УО-40, 60, УКБ), лобэктомии и даже пневмонэктомии. Для удаления доли или всего легкого лучше сначала выделить и перевязать артерию, потом вены и затем прошить узловым капроновым швом бронх. Культю бронха прикрывают медиастинальной плеврой. После любой торакотомии обязательно дренирование плевральной полости.
При ранении сердца проводится левосторонняя переднебоковая торакотомия в 4—5 межреберье. Перикард вскрывают по передней поверхности, прошивая и перевязывая сосуды. Рану миокарда ушивают узловыми капроновыми швами, захватывая всю толщу миокарда. Перикард зашивают редкими швами, во избежании «вывиха» сердца, и дренируют плевральную полость. Рану грудной стенки ушивают, сближая толстыми кетгутовыми швами ребра, а затем накладывая 2—3-рядные плевро-мышечно-апоневротические швы. Кожа ушивается отсроченными первичными швами. Расправление легкого достигается активной аспирацией воздуха по дренажу, выведенному в 8—7 межреберье по средней или задней подмышечной линии.
При закрытых повреждениях груди, сопровождающихся тяжелыми кардиогенными и дыхательными расстройствами, переломами ребер с образованием «реберного клапана», травматической асфиксией, применяют различного вида новокаиновые блокады, сердечные препараты, интенсивную инфузионную терапию, санацию трахеобронхиального дерева, антибиотики. При выраженной медиастинальной эмфиземе с резким нарушением функции дыхания и кровообращения за грудину через разрез вводится толстая дренажная трубка для активной аспирации воздуха из средостения. Эвакуация раненых после внутригрудньгх вмешательств возможна на 3— 5 сутки.
Раненые с торакоабдоминальными ранениями нуждаются в срочных оперативных вмешательствах с целью остановки кровотечения, ушивания ран паренхиматозных и полых органов, дефектов диафрагмы. Раненным в грудь в море специализированная помощь оказывается на госпитальных судах и других судах медицинского назначения, усиленных торакоабдоминальной группой из отряда специализированной медицинской помощи (ОСМП). В основном же такая помощь возможна только в специализированных госпиталях профиля «грудь — живот — таз» госпитальной базы флота. При поступлении раненых в поздние сроки после получения повреждений на этап специализированной помощи выполняются операции по поводу различных осложнений: вторично открывшегося пневмоторакса, свернувшегося гемоторакса, эмпиемы плевры, бронхиальных свищей, сепсиса. При вторичном пневмотораксе оперативное пособие заключается во вторичной хирургической обработке раны с применением современных методов санации (обработка ран пульсирующей струей, активное проточно-промывное дренирование, ультразвуковая кавитация, лазеротерапия) и дренирования плевральной полости через отдельный разрез. В лечении пиоторакса необходимо применять промывание эмпиемальной полости, включая в растворы препараты, обладающие протеолитическим действием (трипсин, химотрипсин, химопсин, дезоксирибонуклеаза, стрептаза, стрептокиназа и др.) и антибактериальные средства, чувствительные к микрофлоре. При лечении хронической эмпиемы плевры, бронхиальных свищей применяются торакопластики различных видов в совокупности с современными методами лечения гнойных ран. Идеальной в оказании специализированной помощи раненым в грудь является аэромедицинская эвакуация (вертолет, гидроплан) сразу же в специализированный госпиталь госпитальной базы флота, на госпитальные суда или в главные флотские госпитали.
Date: 2016-11-17; view: 786; Нарушение авторских прав