
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Диагностический алгоритм при ЧМТ
|
|
Для упрощения распознавания черепно-мозговой травмы, сокращения избытка малоценной информации, облегчения восприятия из всех признаков отобраны наиболее характерные и объединены в группу симптомов (синдромы). Выделяют четыре группы клинических симптомов: Общемозговые симптомы. В основе их формирования лежат функциональные (обратимые) изменения в веществе головного мозга. Появляясь вслед за травмой, эти признаки постепенно регрессируют и в конечном счете исчезают бесследно. К ним относят:
ü Нарушение сознания.
ü Потерю памяти (амнезия). Ретроградная, антероградная, антероретроградная амнезия.
ü Головную боль.
ü Головокружение.
ü Тошноту, рвоту.
ü Положительный симптом Манна-Гуревича.
ü Черепно-мозговая травма. Сопровождается слабостью, шумом или звоном в ушах, бледностью или гиперемией кожных покровов, их повышенной влажностью или сухостью, лабильностью пульса и другими вегетативными проявлениями.
Локальные (они же очаговые, местные) симптомы. Например: моторная или сенсорная афазия, анизокария, сглаженность носогубной складки, девиация языка, монопарезы конечностей, гемипарезы и т.д.
Менингеальные (оболочечные) симптомы. Больной занимает вынужденное положение, лежа на боку с запрокинутой головой и согнутыми в коленных и тазобедренных суставах ногами (поза «курка»). Другими характерными признаками является светобоязнь. Отмечается повышенная возбудимость. Больные жалуются на интенсивную головную боль, усиливающуюся при движении головой.
Патогномоничными менингеальными признаками являются ригидность затылочных мышц и положительные симптомы Кернига и Брудзинского.
Стволовые симптомы.
Стволовые симптомы делят на верхнестволовой, нижнестволовой и дислокационный.
Верхнестволовой (мезодиэнцефальный синдром) расстройство сознания, тахипноэ тахикардия до 120 в минуту и повышение артериального давления до 200/100 мм рт.ст., глазодвигательные расстройства (симптом «плавающего взора», дивергенция в вертикальной и горизонтальной плоскостях, конвергенция, парез взора и т.д.) Мышечный тонус высокий, рефлексы оживлены или повышены, проявляются двусторонние патологические рефлексы со стоп (Бабинского, Гордона, Оппенгейма). Глотание не нарушено. Температура тела высокая.
Нижнестволовой (бульбарный) синдром более тяжелое состояние. Сознание отсутствует - кома. Возникают патологические формы дыхания, пульс слабый и частый. Артериальное давление падает до 70/40 мм рт.ст. и ниже. Зрачки широкие, реакция на свет едва уловимая. Глотание резко нарушено. Терморегуляция снижена.
Дислокационный синдром - это быстрый переход от верхнестволового к нижнестволовому синдрому в результате ущемления мозга.
Черепно-мозговая травма может протекать с повышенным, нормальным или пониженным давлением цереброспинальной жидкости, в зависимости от чего и различают гипер-, нормо- и гипотензионный синдромы. Диагностика синдрома может быть осуществлена на основании клинических проявлений и с применением вспомогательных методов.
ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ОБСЛЕДОВАНИЯ
Краниография - наиболее распространенный и доступный метод. При обследовании больных с черепно-мозговой травмой обязательны две обзорные краниограммы: прямая и боковая.
Каротидная ангиография. Этот метод исследования основан на введении в сонную артерию веществ, обладающих свойством поглощать рентгеновские лучи, что обеспечивает видимость на рентгенограмме сосудов на разных фазах мозгового кровообращения.
Эхоэнцефалография - это регистрация положения срединных структур мозга (эпифиз, III желудочек, межполушарная щель и т.д.) путем получения от них отраженного ультразвукового сигнала (М-эхо). Отраженная от объекта ультразвуковая волна регистрируется на экране эхоэнцефалографа в виде пика, расположенного по средней линии.
Компьютерная томография - Метод позволяет увидеть изменения и повреждения костей черепа, структур головного вещества, выявить внутримозговые и внутричерепные кровоизлияния и многое другое.
| Ангиограмма сосудов ГМ – ход средней мозговой артерии |
| КТ головного мозга - огнестрельное ранение затылочной доли ГМ |
| Краниография в прямой проекции - перелом лобной кости |



| Краниограмма в передней проекции |
Люмбальную пункцию выполняют для уточнения давления цереброспинальной жидкости, определения ее состава и проходимости ликворных путей.
Больным с черепно-мозговой травмой по показаниям следует проводить офтальмологическое и оториноневрологическое обследование.
Из других информативных, но реже применяемых методов дополнительного исследования при острой черепно-мозговой травме могут быть названы электроэнцефалография и МРТ.
КЛИНИЧЕСКИЕ ФОРМЫ
Сотрясение головного мозга. Это наиболее распространенная форма закрытой черепно ‑ мозговой травмы (70–80 %). Она характеризуется кратковременной (на несколько минут) утратой сознания, нарушением памяти на предшествующие травме события (ретроградная амнезия) или события, происходившие во время самой травмы или после нее (кон– и антероградная амнезия). Могут наблюдаться рвота, головная боль, головокружение, кратковременные глазодвигательные нарушения, колебание артериального давления, изменение пульса и ряд других быстро проходящих симптомов.
Ушиб головного мозга.
Ушиб мозга легкой степени тяжести отмечается у 10—15% больных с ЧМТ. Характеризуется:
| Контузионный очаг в затылочной доле ГМ |
 выключением сознания после травмы длительностью от нескольких до десятков минут, на головной болью, головокружением, тошнотой и др. Как правило, отмечается ретро- и антеградная амнезия, рвота, иногда повторная; могут отмечаться умеренная брадикардия или тахикардия, иногда — системная артериальная гипертензия. Неврологический статус: клонический нистагм, незначительная анизокория, признаки пирамидной недостаточности, менингеальные симптомы и др.),
выключением сознания после травмы длительностью от нескольких до десятков минут, на головной болью, головокружением, тошнотой и др. Как правило, отмечается ретро- и антеградная амнезия, рвота, иногда повторная; могут отмечаться умеренная брадикардия или тахикардия, иногда — системная артериальная гипертензия. Неврологический статус: клонический нистагм, незначительная анизокория, признаки пирамидной недостаточности, менингеальные симптомы и др.),
Ушиб мозга средней степени тяжести отмечается у 8—10% пострадавших. Характеризуется: потерей сознания от нескольких десятков минут до нескольких часов, выраженной амнезией, сильной головной болью, повторной рвотой, психическими расстройствами. Преходящие расстройства жизненно важных функций: брадикардия или
тахикардия, повышение АД, тахипноэ без нарушения ритма
дыхания и проходимости дыхательных путей. Оболочечные и
стволовые симптомы, диссоциация мышечного тонуса и сухожильных рефлексов по оси тела, двусторонние патологические знаки и др. Отчетливая очаговая симптоматика, зрачковые и глазодвигательные нарушения, парезы конечностей, расстройства чувствительности, речи и т.д.
Ушиб мозга тяжелой степени клинически характеризуется выключением сознания после травмы продолжительностью от нескольких часов до нескольких недель. Часто выражено двигательное возбуждение. Наблюдаются тяжелые угрожающие нарушения жизненно важных функций; часто доминируют стволовые неврологические симптомы (плавающие движения глазных яблок, парезы взора, множественный нистагм, нарушения глотания, двусторонний мидриаз или миоз, дивергенция глаз по вертикальной или горизонтальной оси, меняющийся мышечный тонус, гормегония, двусторонние патологические стопные рефлексы и др.), которые в первые часы или сутки перекрывают очаговые полушарные симптомы. Могут выявляться парезы конечностей (вплоть до параличей), подкорковые нарушения мышечного тонуса, рефлексы орального автоматизма и т.д. Иногда отмечаются генерализованные или фокальные эпилептические припадки. Очаговые симптомы регрессируют медленно: часты грубые остаточные явления, нарушение прежде всего двигательной и психической сфер. Ушиб мозга тяжелой степени часто сопровождается переломами свода и основания черепа, так же массивным субарахноидальным кровоизлиянием.
| Cубарахноидальное кровоизлияние – макропрепарат ГМ |
 Субарахноидальные кровоизлияния возникают в результате разрыва сосудов мягкой мозговой оболочки, вен, впадающих в синусы, и внутрикорковых сосудов, особенно при ушибах мозга, реже – в связи с разрывом сосудов и синусов твердой мозговой оболочки. Отмечаются головокружение, шум в ушах, мелькание точек перед глазами. Чаще субарахноидальное кровоизлияние проявляется остро, без предвестников, сразу после травмы: внезапно возникает резкая головная боль, рано появляются менингеальные симптомы, психомоторное возбуждение, бред, расстройство ориентировки во времени и пространстве, эйфория. Возбуждение сменяется оглушенностью. Реакция на раздражение у больного, находящегося в бессознательном состоянии, сохраняется. При субарахноидальном кровоизлиянии, локализующемся на основании мозга, появляются птоз, косоглазие, двоение в глазах; реакция зрачков на свет часто снижается. Сухожильные рефлексы вначале оживлены, позже снижены. Пульс замедлен. Наблюдается гипертермия. Давление цереброспинальной жидкости обычно повышено, в ней обнаруживается примесь крови.
Субарахноидальные кровоизлияния возникают в результате разрыва сосудов мягкой мозговой оболочки, вен, впадающих в синусы, и внутрикорковых сосудов, особенно при ушибах мозга, реже – в связи с разрывом сосудов и синусов твердой мозговой оболочки. Отмечаются головокружение, шум в ушах, мелькание точек перед глазами. Чаще субарахноидальное кровоизлияние проявляется остро, без предвестников, сразу после травмы: внезапно возникает резкая головная боль, рано появляются менингеальные симптомы, психомоторное возбуждение, бред, расстройство ориентировки во времени и пространстве, эйфория. Возбуждение сменяется оглушенностью. Реакция на раздражение у больного, находящегося в бессознательном состоянии, сохраняется. При субарахноидальном кровоизлиянии, локализующемся на основании мозга, появляются птоз, косоглазие, двоение в глазах; реакция зрачков на свет часто снижается. Сухожильные рефлексы вначале оживлены, позже снижены. Пульс замедлен. Наблюдается гипертермия. Давление цереброспинальной жидкости обычно повышено, в ней обнаруживается примесь крови.
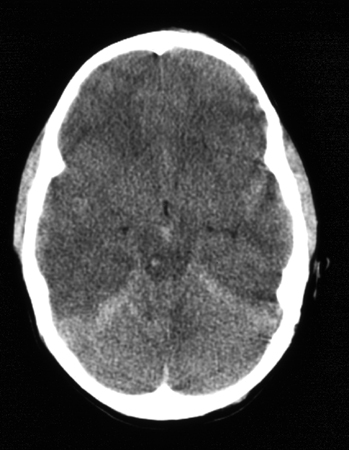 Диффузное аксональное повреждение. Обычно характеризуется длительной утратой сознания, разнообразными симптомами тяжелого поражения мозга, парезами конечностей, нарушением тонуса, явлениями децеребрации, глазодвигательными расстройствами, нарушениями дыхания и сердечно - сосудистой деятельности. При компьютерно ‑ томографическом исследовании выявляются диффузные изменения, характерные для увеличения объема мозга, – сдавление желудочков, подпаутинных цистерн. На этом фоне могут выявляться мелкоочаговые геморрагии в белом веществе головного мозга.
Диффузное аксональное повреждение. Обычно характеризуется длительной утратой сознания, разнообразными симптомами тяжелого поражения мозга, парезами конечностей, нарушением тонуса, явлениями децеребрации, глазодвигательными расстройствами, нарушениями дыхания и сердечно - сосудистой деятельности. При компьютерно ‑ томографическом исследовании выявляются диффузные изменения, характерные для увеличения объема мозга, – сдавление желудочков, подпаутинных цистерн. На этом фоне могут выявляться мелкоочаговые геморрагии в белом веществе головного мозга.
Сдавление головного мозга. Отмечается у 3–5 % пострадавших с черепно ‑ мозговой травмой. Оно характеризуется быстрым нарастанием симптомов поражения мозга, в первую очередь его стволовых отделов, и представляет непосредственную угрозу жизни больного. Чаще всего сдавление мозга вызывают оболочечные гематомы, внутримозговые гематомы, субдуральная гидрома, костные отломки, пневмоцефалия.
ТРАВМАТИЧЕСКИЕ ВНУТРИЧЕРЕПНЫЕ КРОВОИЗЛИЯНИЯ
 Эпидуральные гематомы. Причинами эпидуральных гематом являются разрывы ветвей средней оболочечной артерии, кровотечение из синусов твердой мозговой оболочки при повреждении его наружной стенки, кровотечения из диплоических сосудов при обширном повреждении костей черепа. Большая часть эпидуральных гематом располагается в височной области.
Эпидуральные гематомы. Причинами эпидуральных гематом являются разрывы ветвей средней оболочечной артерии, кровотечение из синусов твердой мозговой оболочки при повреждении его наружной стенки, кровотечения из диплоических сосудов при обширном повреждении костей черепа. Большая часть эпидуральных гематом располагается в височной области.
Клинические проявления. Многие больные вообще не теряют сознания или же отмечают сравнительно непродолжительную утрату сознания – на несколько минут, обычно менее часа. После возвращения сознания наступает светлый промежуток, и лишь спустя некоторое время состояние больного вновь начинает ухудшаться. Появляются оглушенность, сонливость, сменяющаяся сопором и комой. Выявляются признаки вклинения мозга в тенториальное отверстие, одним из первых признаков которого является расширение зрачка обычно на стороне поражения; может развиться парез противоположных конечностей. Позже появляются признаки децеребрации. Возникают нарушения сердечно ‑ сосудистой деятельности – брадикардия, повышение артериального давления. Если пострадавшим не будет оказана экстренная помощь, они погибают при нарастающих симптомах сдавления ствола мозга и повышения внутричерепного давления.
 Субдуральные гематомы. Субдуральные гематомы располагаются между твердой мозговой оболочкой и поверхностью мозга. Источником их образования могут явиться вены, чаще в парасагиттальной области, поврежденные в результате травмы, кровотечение из синусов и сосудов мозга при контузии и размягчении.
Субдуральные гематомы. Субдуральные гематомы располагаются между твердой мозговой оболочкой и поверхностью мозга. Источником их образования могут явиться вены, чаще в парасагиттальной области, поврежденные в результате травмы, кровотечение из синусов и сосудов мозга при контузии и размягчении.
Острая субдуральная гематома. Обычно возникает при тяжелой черепно ‑ мозговой травме, сопровождающейся ушибом и размозжением мозга. Острая субдуральная гематома клинически проявляется в течение первых трех суток. Кровотечение происходит из поврежденных мозговых сосудов в зоне ушиба и из оборвавшихся вен. Чаще гематомы располагаются на выпуклой поверхности мозга. В 10–20 % случаев они могут быть двусторонними.
Наиболее существенным является то, что острая субдуральная гематома является одним из проявлений тяжелой травмы мозга. Она развивается на фоне утраты сознания и других симптомов массивного поражения мозга. В связи с этим светлый промежуток, столь характерный для эпидуральных гематом, часто не выявляется. Клинически заподозрить формирование острой субдуральной гематомы можно на основании нарастания симптомов дислокации и сдавления мозга.
Подострая субдуральная гематома развивается в течение 4–14 суток после травмы, обусловлена менее интенсивным кровотечением и чаше сопровождается повреждениями меньшей степени тяжести. Для подострой субдуральной гематомы характерны симптомы нарастающего сдавления мозга уже в тот период, когда острые проявления черепно‑мозговой травмы начинают стихать, сознание больного проясняется и начинают исчезать очаговые симптомы.
Хронические субдуральные гематомы отличаются от острых и подострых наличием ограничительной капсулы, определяющей особенности их клинического течения. Они диагностируются спустя недели, месяцы или (реже) годы после перенесенной травмы. Нередко они возникают после легких повреждений, которые проходят незаметно для больного.
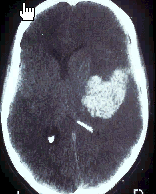 Внутримозговые гематомы. При тяжелых ушибах мозга, вызывающих аррозию сосудов, возможно формирование гематом в толще мозга. Их возникновение усугубляет очаговую и общемозговую симптоматику, вызванную ушибом. Распознавание их возможно главным образом с помощью компьютерной и магнитно ‑ резонансной томографии.
Внутримозговые гематомы. При тяжелых ушибах мозга, вызывающих аррозию сосудов, возможно формирование гематом в толще мозга. Их возникновение усугубляет очаговую и общемозговую симптоматику, вызванную ушибом. Распознавание их возможно главным образом с помощью компьютерной и магнитно ‑ резонансной томографии.
Удаление их осуществляется путем краниотомии, которая позволяет не только удалить скопившуюся в толще мозга кровь, но и ревизовать место контузии мозга и обнаружить источник кровотечения.
Субдуральные гигромы. Причиной сдавления мозга может быть острое скопление цереброспинальной жидкости над полушарием мозга вследствие разрыва паутинной оболочки. Проявления таких гигром мало отличаются от признаков субдуральных гематом.
ПЕРЕЛОМЫ КОСТЕЙ ЧЕРЕПА
Переломы костей черепа составляют до 10% от переломов всех костей скелета и относятся к разряду тяжелых травм, потому что они немыслимы без повреждения подлежащих структур - оболочек и вещества головного мозга. 18-20% всех тяжелых черепно-мозговых травм сопровождаются переломами костей черепа. Различают переломы лицевого и мозгового черепа, причем в повреждениях мозгового черепа выделяют переломы свода и основания.
Date: 2016-11-17; view: 896; Нарушение авторских прав