
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Сестринский процесс при стенокардии
|
|
Стенокардия — клинический синдром ишемической болезни сердца, характеризующийся приступообразной болью сжимающего характера с локализацией за грудиной, иррадирующей в левую руку, плечо и сопровождающейся чувством етраха и тревоги.
Этиология — факторы риска ИБС, провоцирующие факторы (см. выше).
Сущность заболевания заключается в том, что происходит нарушение тока крови по венечным сосудам, которые снабжают кровью миокард, что приводит к болевым ощущениям в области сердца или за грудиной. Стенокардия является клиническим отражением остро развивающегося кислородного голодания (ишемии) миокарда.
Недостаточность тока крови по венечным артериям может быть вызвана многими причинами: атеросклеротиче-ские бляшки, спазм венечных артерий, перенапряжение миокарда при больших физических и нервных нагрузках. Сердечно-сосудистая система тесно связана с корой головного мозга, поэтому резкое эмоциональное напряжение может вызывать нарушение иннервации коронарных артерий и способствовать развитию коронарной недостаточности — стенокардии.
Приступ стенокардии связан с физическим или эмоциональным напряжением, поэтому при ишемической болезни сердца мы говорим о стенокардии напряжения в отличие от рефлекторной стенокардии.
Различают следующие виды стенокардии напряжения (в соответствии с современной международной классификацией: 1) впервые возникшая; 2) стабильная (с указанием функционального класса — I, II, III, IV); 3) прогрессирующая; 4) спонтанная (особая); 5) постинфарктная ранняя.
Все виды, кроме стабильной, относятся к нестабильной стенокардии (с риском развития инфаркта миокарда) и требуют обязательной госпитализации.
Клиническая картина. Клиническая картина стенокардии достаточно характерна. Типичными симптомами болезни являются приступообразный характер боли сжимающего характера, локализация боли в области сердца и за грудиной, иррадиация — в левую половину грудной клетки, левую руку, нижнюю челюсть. Обычно боль начинается в верхней части грудины или в третьем-чет-вертом межреберье. Больные ощущают сдавливание, тяжесть, жжение за грудиной. Во время приступа пациент ощущает чувство страха, замирает, боясь двигаться и прижав кулак к области сердца.
Приступы боли возникают чаще всего при движении, физическом или психическом напряжении, в связи с усиленным курением, охлаждением. Различают стенокардию напряжения (боль возникает при движении, физическом напряжении) и стенокардию покоя (боль возникает в состоянии покоя, во время сна).
Во время приступа стенокардии прием нитроглицерина, как правило, прекращает приступ. Температура тела остается нормальной. Изменения на ЭКГ не отмечаются или не стойки, может наблюдаться смещение интервала S—Т вниз, зубец Т может стать отрицательным (см. рис. 34). При соответствующем лечении эти показатели приходят в норму. Морфологический состав крови у больных стенокардией остается неизменным. При аускультации сердца не обнаруживается никаких специфических изменений.
Приступ стенокардии продолжается 1-5 минут. Более продолжительный приступ должен рассматриваться как вероятность инфаркта миокарда.
1вп

a 6
Рис. 34. Электрокардиограмма
a — во время приступа стенокардии, 6 — после его окончания
Во время приступа стенокардии на ЭКГ могут появиться признаки преходящей ишемии, в виде высоких заостренных зубцов Г во многих отведениях, либо снижение сегмента ST (реже его подъем). После купирования приступа стенокардии изменения на ЭКГ исчезают.

ИЛИ

Изолиния
Течение заболевания носит волнообразный характер — периоды ремиссий чередуются с периодом учащения приступов.
Существует рефлекторная форма стенокардии, в развитии которой играет роль воспалительный процесс в желчном пузыре при желчнокаменной болезни, панкреатите. При воспалительном процессе в желчном пузыре через ветви парасимпатической части вегетативной нервной системы рефлекторно нарушается кровообращение в венечных артериях сердца, возникает их спазм, вследствие чего появляется болевой приступ или чувство тяжести в области сердца.
Если приступы стенокардии возникли впервые 1—2 месяца назад, говорят о впервые возникшей стенокардии напряжения. Если существуют давно, и пациент знает, при какой физической нагрузке возникает и какой дозой нитроглицерина купируется, диагностируют стабильную стенокардию.
Нарушение алгоритма приступа (приступ при меньшей нагрузке снимают большей дозой нитроглицерина) характерно для прогрессирующей стенокардии. Впервые возникшая и прогрессирующая стенокардия объединяются названием — нестабильная и опасны, так как могут осложняться инфарктом миокарда. Пациенты с нестабильной стенокардией должны быть госпитализированы.
Лечение. Во время приступа стенокардии необходимо немедленно устранить боль. Больному дают средства, расширяющие коронарные сосуды сердца: нитроглицерин под язык. К ногам кладут грелку, на область сердца ставят горчичники. Если через 3 минуты боль не купировалась, повторяют применение нитроглицерина под язык. Если боль не прекращается, вызывают врача и вводят внутривенно анальгетик и если боль держится, необходимо введение наркотического анальгетика (промедол), а пациенту сделать ЭКГ и решать вопрос госпитализации с подозрением на инфаркт миокарда.
Реальным эффектом при ИБС обладают препараты трех групп: нитраты (сустак-мите, сустак-форте, нитросорбид), антагонисты кальция (нифедипин, верапамил, финоптин и др.) и (3-блокаторы (анаприлин, тразикор, корданум, ате-нолол и др.)
Назначают антиагреганты (ацетилсалициловая кислота, тиклид, курантил и др.).
Все препараты пациент принимает с учетом индивидуального подхода, выбора дозы, эффективности лечения.
Во время приступа стенокардии пациенту обеспечивается полный покой, приток свежего воздуха, если нет горчичников, иногда облегчает боль опускание левой руки по локоть в горячую воду.
Эмоционально возбудимым лицам целесообразно назначать седативные препараты: валокордин (корвалол) по 25— 30 капель на прием, седуксен по 1 таблетке 2 раза в день. Назначается противоатеросклеротическая терапия.
К общим принципам лечения относятся мероприятия по снижению уровня артериального давления, рациональная диетотерапия, уменьшение количества потребляемой жидкости. Большую роль в лечении стенокардии играют лечебная физкультура, систематические прогулки, курортное лечение.
Профилактика. Первичная профилактика заключается в устранении факторов риска ИБС. Вторичная — в диспансерном наблюдении, назначении при необходимости противоатеросклеротической терапии, антиагрегантной, коронаролитической.
При непрекращающихся, частых (много раз в течение дня и ночи), приступах вызванных облитерацией коронарных артерий, прибегают к хирургическому лечению — аортокоронарному шунтированию и др.
Сестринский процесс при инфаркте миокарда (ИМ)
Острый инфаркт миокарда — заболевание, которое обусловливается развитием одного или нескольких очагов ишемического некроза в сердечной мышце в результате нарушения коронарного кровообращения, возникающего вследствие сужения сосудов атеросклеротическои бляшкой или тромбоза коронарной артерии.
Классическое описание инфаркта миокарда было дано В. П. Образцовым и Н. Д. Стражеско в 1909 г.
Этиология.
В 95% этиологическим фактором ИМ является атеросклероз коронарных артерий, в развитии которого играют роль факторы риска ИБС (пол, возраст, артериальная гипертензия. Сахарный диабет, ожирение, курение, гиподинамия и др.)
Реже причиной может быть спазм коронарных артерий без признаков атеросклероза или воспалительные изменения коронарных сосудов ревматической этиологии, сосудистые поражения.
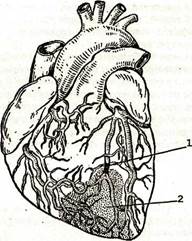
Рис. 35. Инфаркт миокарда. Черным показана закупорка (тромбоз) артерий (1); зона некроза заштрихована (2)
Инфаркт миокарда может располагаться на любой стенке левого желудочка, а также в межжелудочковой перегородке. Инфаркты предсердий и правого желудочка встречаются редко.
При инфаркте миокарда обескровленный участок подвергается некрозу. В дальнейшем погибшие участки замещаются соединительной тканью, и образуется плотный рубец.
Различают крупноочаговый и мелкоочаговый инфаркт миокарда. Поражающий некрозом всю толщину стенки желудочка инфаркт называется трансмуральным.
Клиническая картина. Основной симптом инфаркта миокарда — внезапно возникающая резкая боль в
области сердца или за грудиной, которая может иррадии-ровать в левое плечо, левую лопатку. Боль продолжительная, не купирующаяся нитроглицерином. Пациент возбужден, недооценивает тяжесть своего состояния, иногда испытывает страх смерти. На лице у него выступает холодный пот, отмечается бледность кожных покровов.
Важным признаком инфаркта миокарда является острая сердечно-сосудистая недостаточность: резкая слабость, учащение сердцебиения, понижение артериального давления, нитевидный пульс. При аускультации выявляется глухость тонов сердца, аритмия.
Инфаркт миокарда, как правило, сопровождается повышением температуры тела, она может быть высокой или субфебрильной. Повышение температуры связано с поступлением в кровь продуктов распада из очага некроза. У лиц старческого возраста температура тела может не изменяться. В крови отмечаются лейкоцитоз, увеличение СОЭ.
Одним из важных клинических симптомов инфаркта миокарда является шум трения перикарда, который обнаруживается при аускультации. Шум трения отмечается при инфаркте миокарда передней стенки левого желудочка сердца, при котором развивается реактивный перикардит (этот признак не постоянен).
Окончательно установить диагноз позволяет электрокардиографическое исследование. При наличии некроза в миокарде появляется патологический зубец Q, зубец Т становится отрицательным, сегмент ST выше изолинии.
В течении инфаркта миокарда выделяются периоды: прединфарктный (нестабильная стенокардия), острейший, острый, подострый (период рубцевания) и постинфарктный. Кроме того, инфаркт миокарда может быть рецидивирующий, когда развивается новый участок некроза на фоне еще протекающего (не зарубцевавшегося) первого. Повторный инфаркт миокарда возникает после зарубцевавшегося первого. После первого инфаркта миокарда у пациентов остается склонность к повторному, поэтому так важна профилактика повторных инфарктов миокарда.
Описанный выше вариант течения инфаркта миокарда является типичным (ангинозным), но он наблюдается не у всех пациентов. Могут быть атипичные варианты: периферический и безболевой.
Периферический вариант включает в себя: гортанно-глоточный (боль типа ангины), верхнепозвоночный (боль в спине), нижнечелюстной (боль в нижней челюсти, в зубе).
Безболевые варианты: 1) абдоминальный (локализация боли в эпигастральной области, возможна диарея); 2) астматический — отек легких вследствие слабости левого желудочка (кашель с отделением пенистой мокроты, удушье, обилие влажных хрипов в легких); 3) коллаптоидный (шок без боли — резкая слабость); 4) аритмический; 5) цереб-ральный (резкая головная боль, возможна потеря сознания); 6) малосимптомный; 7) отечный и др.
Осложнения инфаркта миокарда. В остром периоде (первые 10 дней) могут возникнуть осложнения: кардио-генный шок (слабость, нитевидный пульс, АД менее 80/50 мм рт. ст.), острая сердечно-сосудистая недостаточность (отек легких), аритмии — нарушения ритма и проводимости (экстрасистолия, пароксизмальная тахикардия, мерцание предсердий, блокады), которые встречаются в 75— 100 % случаев и часто бывают причиной смерти.
Реже бывают разрыв сердечной мышцы с гемотампона-дой сердца, парез желудка, кишечника, желудочно-кишечное кровотечение, психические расстройства.
В постинфарктный период формируется хроническая аневризма, постинфарктный аутоиммунный синдром Дрес-слера, после перенесенного обширного трансмурального инфаркта возможно образование постинфарктного кардиосклероза и хронической недостаточности кровообращения (одышка, отеки).
Лечение. На догоспитальном этапе важно провести неотложные и реанимационные мероприятия, купировать боль, ликвидировать тяжелые нарушения ритма, острой недостаточности кровообращения, правильно транспортировать пациента в стационар.
В острый период предписывают строгий постельный режим, назначают диету с исключением продуктов, способствующих метеоризму. В это время пациенту можно придавать пассивное положение полусидя, приподнимая головной конец кровати. Довольно рано можно назначать лечебную гимнастику. Очень важно вселить уверенность в
положительном исходе болезни, в чем немаловажная роль принадлежит медицинской сестре.
Во всех случаях при инфаркте миокарда в первую очередь ликвидируют болевой приступ, проводят борьбу с острой сердечно-сосудистой недостаточностью. Болевой приступ купируют препаратами группы опиатов: промедола — 1—2 мл 1-2% раствора с изотоническим раствором натрия хлорида в/в. Для усиления анальгетических свойств его вводят вместе с препаратами, потенцирующими его действие (1 мл 2,5% раствора аминазина; антигистаминные препараты: 1 мл 1% раствора димедрола или 2 мл 2% раствора супрастина; анальгетики: 2 мл 50% раствора анальгина). Растворы вводятся изолированно, не в смеси. Если АД не меннее 100/60 мм рт. ст., начать помощь надо с сублингвального приема нитроглицерина 1—2 таблетки, каждые 2—3 минуты до уменьшения боли. В стационаре нитроглицерин вводится внутривенно капельно.
Для купирования болевого приступа применяют метод нейролептанальгезии. Этот метод представляет собой общую анастезию, достигаемую при внутривенном введении сильного анальгетика фентанила и нейролептика дроперидола.
В первые дни заболевания желательно давать больным кислород со скоростью 2—6 л в мин., так как артериальная гипоксемия выражена почти во всех случаях.
С целью повышения артериального давления вводят мезатон, кофеин, кордиамин, преднизолон. При резком понижении артериального давления внутривенно капельно вводят адреналин, норадреналин.
На раннем этапе применяют антикоагулянты и фибринолитические препараты. Такими средствами являются фибринолизин, гепарин. При назначении гепарина определяется время свертывания крови, а при назначении антикоагулянтов непрямого действия — протромбиновый индекс. С 3-го дня назначают антиагрегантные препараты: ацетилсалициловую кислоту, курантил.
При необходимости проводят антиаритмическую терапию. Наиболее опасными нарушениями считаются желудочковая экстрасистолия и пароксизмальная тахикардия. Для их лечения используют лидокаин и новокаинамид.
При внезапной остановке сердца пациенту проводят искусственную вентиляцию легких методом «рот в рот» и непрямой массаж сердца или дефибрилляцию сердца и внутрисердечное введение адреналина.
Во всех случаях инфаркта миокарда пациенты должны быть госпитализированы в специализированные кардиологические отделения или блоки интенсивной терапии и реанимации для проведения патогенетического и симптоматического лечения.
Возможные проблемы пациента:
• интенсивная боль в сердце;
• общая слабость;
• лихорадка;
• артериальная гипотензия (шок);
• чувство неудобства при вынужденном ограничении двигательного режима;
• дефицит информации о заболевании;
• страх инвалидизации.
В планировании ухода используются модели В. Хендерсон, Д. Орэм, М. Аллен.
Большое значение в лечении пациента с острым инфарктом миокарда имеет сестринский процесс и сестринское вмешательство. Медсестра оценивает общее состояние пациента, следит за показателями температуры, пульса, АД, обеспечивает его физиологические отправления, не нарушая строгий постельный режим. Медсестра по назначению врача расширяет двигательный режим, следит за состоянием кожи, постели, за проведением ЛФК, проветриванием палаты и строго выполняет назначения врача — подает кислород для ингаляций, вводит лекарственные средства.
Реабилитация пациентов с инфарктом миокарда является частью программы лечебных мероприятий. Реабилитация — это комплекс мероприятий (медицинских, физических, психологических, социальных), направленных на сохранение жизни и восстановление трудоспособности пациентов.
На догоспитальном этапе проводится борьба с шоком, аритмиями и начинается психологическая подготовка пациента к уверенности в благоприятном исходе при соблюдении всех назначений, особенно по режиму.
На госпитальном этапе продолжается борьба за сохранение жизни, раннее расширение двигательного режима в соответствии с общим состоянием пациента. Иногда с 3-го дня разрешают повороты на бок и т.д. Делается это для профилактики атрофии миокарда и развития сердечной недостаточности. Продолжается психологическая подготовка пациента.
Санаторный этап — пациенты из стационара переводятся в кардиологический санаторий местного типа, где проводится физическая реабилитация.
Диспансерный, или поликлинический, этап — решаются вопросы трудоустройства, пенсионного обеспечения и меры вторичной профилактики инфаркта миокарда. На этом этапе пациенты пребывают пожизненно.
Date: 2015-09-24; view: 5373; Нарушение авторских прав