
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Види ексудатів
|
|
Ексудація - це вихід за межі судинного русла рідкої частини крові (води, білків, електролітів). Вона тісно пов’язана з еміграцією, тобто виходом лейкоцитів. Ексудацію зумовлюють три причини: а) підвищення внутрішньосудинного тиску під час артеріальної та венозної гіперемії; б) підвищення проникливості судинної стінки під впливом медіаторів запалення, іонів водню і калію, АТФ, молочної та інших кислот; в) зростання онкотичного тиску за межами судин внаслідок розпаду білкових молекул і виходу альбумінів.
Тривалий час механізм проходження плазми і формених елементів через ендотеліальний покрив і базальну мембрану судин був незрозумілим. Електронномікроскопічно з’ясовано, що ендотеліоцити тісно прилягають один до одого і тільки в деяких місцях з’єднані через десмосоми. Завдяки розташуванню над мембранною колоїдною масою вони мають здатність скорочуватися, міняти форму, переміщуватися. В результаті між ендотеліоцитами утворюються щілини. На початкових стадіях запалення проникнення води, білкових молекул та електролітів здійсюється переважно шляхом піноцитозу, рідше - через щілини між ендотеліоцитами. Спочатку виходить вода з розчиненими солями і невеликою кількістю (до 2 %) низькомолекулярних білків - альбумінів. При дальшому збільшенні проникливості вміст білка досягає 3-5 % за рахунок виходу глобулінів і фібриногену. Цю запальну рідину називають ексудатом. Залежно від кількісного переважання його складників розрізянють серозний, гнійний, фібринозний, геморагічний, змішаний ексудати. Макроскопічно тканини стають набряклими, а колір їх залежить від стадії запалення і виду ексудату.
Еміграція лейкоцитів відбувається у венулах паралельно з ексудацією. Вихід їх за межі судини включає три періоди - крайове стояння, проникнення через судинну стінку і рух у тканині.
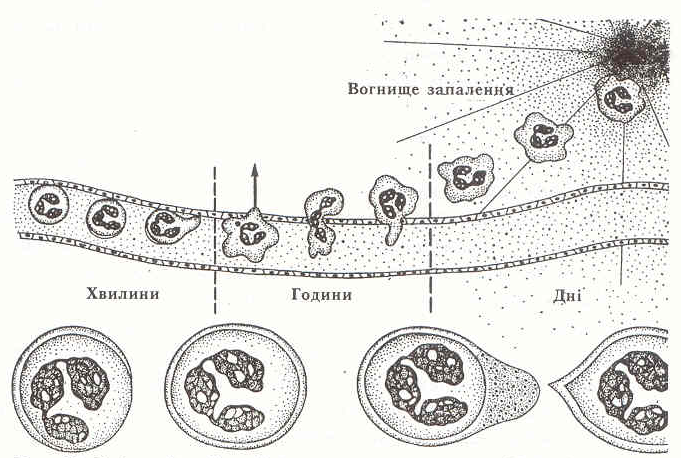
Період крайового стояння виражається у розшаруванні формених елементів крові. Еритроцити рухаються посередині просвіту судини (осьовий циліндр), а лейкоцити відходять у шар плазми ближче до судинної стінки. Внутрішня поверхня її вкривається при запаленні бахромчастим шаром,
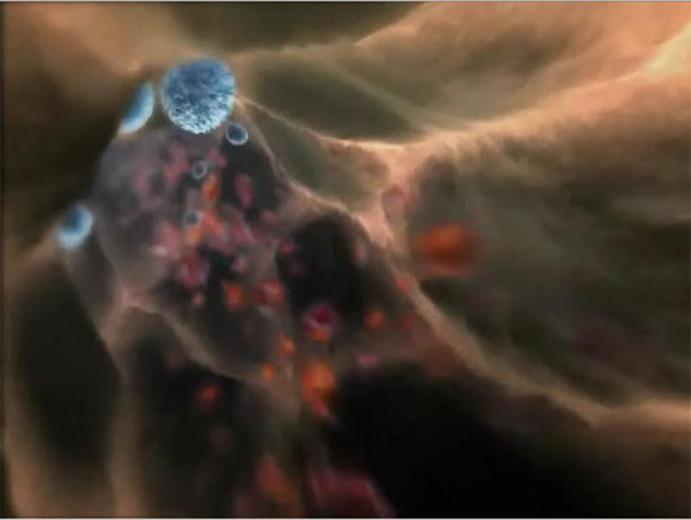
до складу якого входять глікозаміноглікани, глікопротеїди, фібрин та інші компоненти. Першими до цієї бахроми приклеюються поліморфноядерні лейкоцити (нейтрофіли, еозинофіли),
пізніше - моноцити і лімфоцити. У тій же послідовності вони мігрують у запальне вогнище. Серед механізмів крайового стояння має також значення утворення фібринних тяжів у просвіті судин і зменшення електричного заряду лейкоцитів та ендотеліальних клітин.
Щоб вийти за межі судини, лейкоцит повинен подолати дві перешкоди - моношар ендотелію і базальну мембрану. Механізми цього переходу відомі. Коли скорочуються два сусідні ендотеліоцити, між ними утворюється щілина, куди проникає псевдоподія лейкоцита.
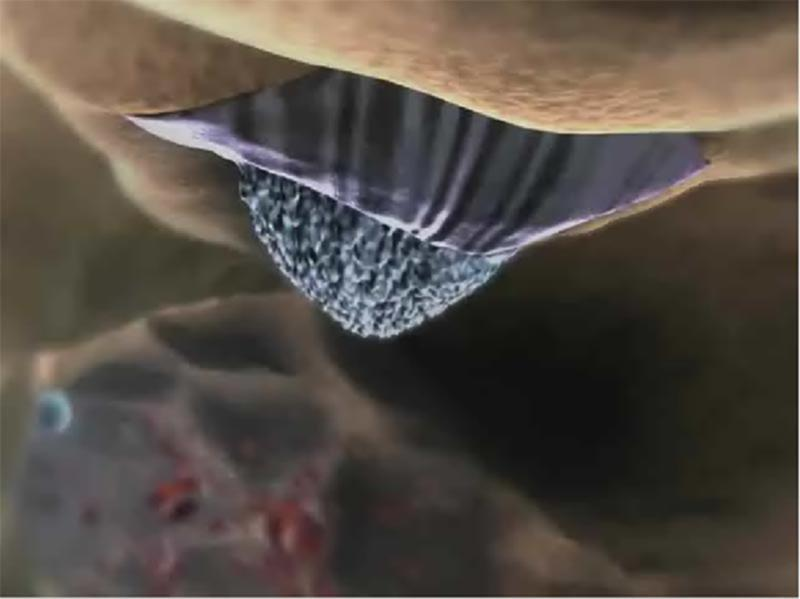 За її допомогою він досить швидко переливає цитоплазму крізь щілину під ендотеліоцит, який відшаровується від підлеглої базальної мембрани. Отвір замикається. Такий шлях еміграції називають міжендотеліальним. Він притаманний нейтрофілам та еозинофілам. Моноцити і лімфоцити мають здатність проникати безпосередньо через ендотеліальну клітину (трансендотеліальна еміграція).
За її допомогою він досить швидко переливає цитоплазму крізь щілину під ендотеліоцит, який відшаровується від підлеглої базальної мембрани. Отвір замикається. Такий шлях еміграції називають міжендотеліальним. Він притаманний нейтрофілам та еозинофілам. Моноцити і лімфоцити мають здатність проникати безпосередньо через ендотеліальну клітину (трансендотеліальна еміграція).
Наступну перешкоду - базальну мембрану лейкоцит долає завдяки феномену тіксотропії, тобто переходу гелю мембрани в золь при незначному контакті її з лейкоцитарними ферментами - еластазою, колагеназою, гіалуронідазою. Лейкоцит легко проникає через золь, з’являється у тканині за межами мікросудини, а мембрана відновлюється у щільний гель.
Пройшовши через стінку венули, лейкоцит, підкоряючись хемотаксису, продовжує свій шлях до центра запалення. Цьому сприяє його негативний заряд, оскільки в запальній тканині скупчуються позитивно заряджені Н+- і К+-іони.
Моноцити покидають кров’яне русло таким же чином, як і нейтрофіли. За межами судини вони стають макрофагами.
Еозинофіли після виходу за зразком нейтрофілів накопичуються у пухкій сполучній тканині кишок, легень, шкіри, зовнішніх статевих органів при місцевих алергічних реакціях. Вони малорухливі і мають низьку фагоцитарну активність відносно бактерій. Їх рух до місця алергічного запалення зумовлює еозинофільний хемотаксичний фактор, який виділяють Т-лімфоцити, базофіли і тучні клітини. Еозинофіли збираються також у місцях накопичення гістаміну, перетравлюючи гранули, які вивільняють тучні клітини. Крім того, вони здатні виділяти на поверхню паразита свої лізосомальні ферменти. Ось чому еозинофілія має діагностичне значення.
Базофіли теж накопичуються в ділянках запалення і беруть участь в алергічних реакціях. Вони містять біля половини гістаміну крові. Вивільнення його має системний характер і може спричинити циркуляторний колапс і смерть.
Т-лімфоцити і плазмоцити, що вийшли в запальну тканину, виконують функцію імунного захисту.
Скупчення клітинних елементів гематогенного і місцевого походження, рідкої частини крові і хімічних речовин у зоні запалення називають інфільтратом. Просякання тканини лише плазмою крові, без домішки клітинних елементів позначають терміном “запальний набряк”. Залежно від клітинного складу розрізняють інфільтрати з поліморфноядерних лейкоцитів, круглоклітинні, макрофагальні, еозинофільні, геморагічні. Вони характеризуються збільшенням об’єму тканини, підвищеною щільністю її, болючістю, а також зміною забарвлення. Поліморфноядерні лейкоцити зумовлюють сіро-зелений відтінок, лімфоцити - блідосірий, еритроцити - червоний.
Клітинний склад інфільтрату залежить від характеру збудника, місця запалення, тривалості процесу, фізико-хімічних змін тканинного середовища, реактивності організму. Поліморфноядерний інфільтрат переважає при бактеріальній інфекції, еозинофільний і лімфоцитарний - при хронічних запаленнях.
Основними функціями клітин інфільтрату є фагоцитарна, бар’єрна і ферментативна. Вони тісно пов’язані між собою.
Фагоцитоз - це здатність деяких клітин організму поглинати і перетравлювати різні часточки живої і неживої природи. Усі фагоцити поділяються на дві групи - мікрофаги (нейтрофіли, еозинофіли) і макрофаги (моноцити і їх похідні). Мікрофаги поглинають переважно збудників гострих інфекцій, макрофаги - загиблі клітини та їх уламки.
У процесі фагоцитозу виділяють чотири стадії - наближення, прилипання, поглинання і перетравлювання. Наближення фагоцита до об’єкта фагоцитозу пов’язане з позитивним хемотаксисом. Він створюється хемотаксичними факторами Т-лімфоцитів, тучних клітин і базофілів, компонентами С3 і С5 системи комплементу(фільм), продуктами життєдіяльності мікробів і руйнування тканин.
Об’єкт фагоцитозу прилипає до лейкоцита в тому місці, де зменшується поверхневий натяг його оболонки і випинається цитоплазма. Якщо лейкоцит і фагоцитована частка заряджені різнойменно, це сприяє прилипанню.
Прилипла часточка може бути поглинута двома способами - або шляхом втягування її всередину фагоцита (інвагінація), або шляхом обволікання псевдоподіями з усіх боків. В обох випадках вона опиняється у замкнутому просторі, оточеному мембраною фагоцита (фагосома).
Перетравлювання здійснюється гідролітичними ферментами лізосом, які оточують фагосому і зливаються з нею в єдину травну вакуолю (фаголізосому). Повне знищення поглинутої часточки характерне для завершеного фагоцитозу. Проте, існують умови, коли фагоцит містить недостатню кількість ферментів чи антибактеріальних катіонних білків, і тоді поглинутий об’єкт не перетравлюється. Такий фагоцитоз називають незавершеним. Інколи фагоцитовані бактерії можуть знаходити сприятливі умови для свого внутрішньоклітинного розвитку і розмноження (ендоцитобіоз). Як наслідок фагоцит гине, а мікроорганізми розносяться за током лімфи. Причинами незавершеного фагоцитозу можуть бути спадкові розлади утворення і дозрівання фагоцитів: спадкова нейтропенія, при якій блоковане розмноження нейтрофілів; синдром Чедіака-Хігасі, в основі якого лежить дефект утворення лізосом; синдром Альдера, коли в лейкоцитах блокований метаболізм полісахаридів; дефіцит ферменту НАДФ-оксидази, який каталізує утворення перекису водню. Фагоцитоз стає незавершеним в осіб з променевою хворобою, після тривалого лікування глюкокортикоїдами, при білковому голодуванні, у похилому віці.
Як бачимо, ферментативна функція мікро- і макрофагів зводиться до перетравлювання поглинутих часточок і в першу чергу - мікробних тіл. Найбільшу роль тут відіграють багаті на лізосоми нейтрофіли. Вони виділяють лужну фосфатазу і пероксидазу, які розчиняють бактерії, імунні комплекси тощо. При гострому перебігу запалення лізосомні гідролітичні ферменти можуть виливатися у навколишні тканини ще до того моменту, коли фагосома встигне відшнуруватися від поверхні клітини і відійти вглиб цитоплазми. Тоді виникає некроз. У формуванні некрозу важлива роль належить таким ферментам, як кисла фосфатаза, амінопептидаза, арилсульфатаза, катепсин. Отже, ферментативна функція фагоцитів тісно пов’язана з бар’єрною. Адже вважається, що у вогнищі некрозу швидше повинні гинути інфекційні збудники. Чим скоріше розів’ється некроз, тим менше ускладнень для організму дасть запалення. З цієї позиції пояснюється доцільність розвитку тромбозу судин навколо запального вогнища. Тромбоз, який настає відразу після еміграції лейкоцитів, не тільки запобігає розповсюдженню процесу, але й сприяє гіпоксії тканин і їх некрозу.
Здійснення бар’єрної функції клітинами інфільтрату можливе лише за умови іх чіткої кооперації. Встановлено, що в центрі запалення переважають нейтрофіли. Виконавши свою функцію, вони гинуть і разом з продуктами розпаду ураженої тканини утворюють напіврідку масу жовто-зеленого кольору - гній. Зона інфільтрації і гній характеризуються високою концентрацією гідролітичних ферментів, згубних для макрофагів. Щоб не загинути в таких умовах, вони розташовуються по периферії запального вогнища.
Макрофагам належить особлива роль у запаленні. Вони секретують біля 60 біологічно активних речовин - монокінів, за допомогою яких здійснюють місцеву регуляцію запального процесу і виступають зв’язуючою ланкою між місцевими і загальними проявами запалення. Хемотаксичні властивості монокінів зумовлюють кооперацію клітин, які беруть участь у запаленні. Важливе значення мають монокіни, що стимулюють клітинний поділ. Сюди належать: інтерлейкін 1, який активує фібробласти, колонієстимулюючий фактор, що стимулює розмноження попередників гранулоцитів, фактори, що підсилюють ріст ендотеліоцитів і кровоносних судин, та багато інших. Макрофаги виявляють антигенні детермінанти чужорідних клітин і передають інформацію про них Т-лімфоцитам.
Проліферація - третя, завершальна стадія запального процесу, під час якої припиняється пошкодження і відновлюються зруйновані тканини. У цей період зростає концентрація активних речовин, які гальмують руйнівні процеси. a α2-Макроглобулін і α1-антихімотрипсин пригнічують активність протеолітичних ферментів. Супероксиддисмутаза і церулоплазмін нейтралізують вільні радикали. Гістаміназа й арилсульфатаза розщеплюють гістамін і лейкотрієни. Поступово згасає реакція мікроциркуляторного русла і припиняється ексудація. Завдяки активному фагоцитозу вогнище запалення очищається від некротичних мас.
Змінюється клітинний склад інфільтрату. У запальному вогнищі починають переважати процеси розмноження клітин - як місцевих (клітин-резидентів), так і тих, що прийшли з крові і суміжних тканин (клітин-емігрантів). Зростає кількість стимуляторів росту. Вони утворюються в тромбоцитах (тромбоцитарний фактор росту), моноцитах (інтерлейкін 1), гепатоцитах (соматомедин) та інших клітинах.
Розмножуються мезенхіальні (камбіальні), адвентиціальні і ендотеліальні клітини, лімфоцити, моноцити. Камбіальні клітини мезенхіми диференціюються у фібробласти і далі - в фіброцити. У їх проліферації має значення гіпоксія, що розвивається внаслідок тромбозу і стазу. Моноцити мають здатність трансформуватися у тканинні макрофаги, а ті - в епітеліоїдні і гігантські клітини. В-лімфоцити дають початок плазмоцитам, Т-лімфоцити, очевидно, не диференціюються.
Головна роль у проліферативних процесах належить фібробластам і ендотеліоцитам. Фібробласти синтезують колаген і глікозаміноглікани, а ендотеліоцити забезпечують утворення нових кровоносних і лімфатичних судин.
Наслідки запалення залежать від етіології, перебігу і структури органа, в якому воно виникло. Типові наслідки такі: а) ферментативне розщеплення, фагоцитарна резорбція і розсмоктування продуктів розпаду з повним відновленням структури і функції органа; б) відновлення структури органа шляхом субституції (рубцювання); в) перехід у хронічну форму; г) загибель життєвоважливих органів і всього організму.
Date: 2015-07-23; view: 935; Нарушение авторских прав