
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Туннельная вестибулопластика
|
|
Б
Рис. 45. Преобразование
Bio-Oss spongiosa в костную
ткань реципиента:
А — имплантация материала в костный дефект; Б — прорастание имплантированного материала кровеносными сосудами; В — замещение Bio-Oss spongiosa собственной костной тканью

|
В
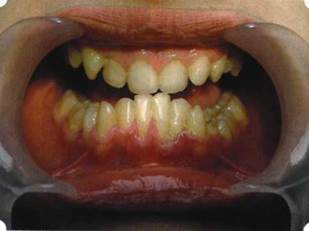
Рис. 46. Пациент с дефицитом жевательной нагрузки, скученностью зубов во фронтальном отделе обеих челюстей, множественными супраконтактами, недоразвитием вестибулярной костной пластинки (симптом «стиральной доски»), мелким преддверием полости рта

Рис. 47. Ортопантомограмма того же пациента. Отмечается тесное положение зубов, дистопированные и ретинированные 28 и 38 зубы

Рис. 48. Компьютерная томограмма верхней челюсти. При сохранении костного субстрата во фронтальном отделе отсутствует вестибулярная костная пластинка в жевательных отделах

Рис. 49. Компьютерная томограмма нижней челюсти. Отсутствует вестибулярная костная пластинка, визуализированы костные дефекты.
HPT, хотелось бы обратить внимание на появившееся поколение пациентов с дефицитом жевательной нагрузки.
Ни для кого не является секретом, что именно жевательная нагрузка в период сменного прикуса является фактором, стимулирующим ростковые зоны челюстей. Урбанизация, изменение пищевого рациона на более мягкую, технологически переработанную пищу приводят к значительному снижению нагрузки на челюстные кости, и следовательно, на уменьшение челюстных костей как в размерах, так и по соотношению таких составляющих, как компактная пластинка — губчатое вещество (в сторону уменьшения количества и качества компактной пластинки).
Клинически такие пациенты имеют скученность зубов (в силу несоответствия размера челюстей и размера зубов). При недоразвитии вестибулярных замыкательных пластинок у них может отмечаться симптом «стиральной доски», когда корни зубов пальпируются через слизистую оболочку полости рта. При недоразвитии компактных пластинок с вестибулярных поверхностей челюстей зона прикрепленной кератинизированной десны, как правило, не выполняет своей функциональной роли. В таких случаях у одного и того же пациента налицо сразу несколько пародонто-патогенных этиологических факторов: скученность зубов, неудовлетворительная гигиена полости рта, множественные супраконтакты, мелкое преддверие полости рта, неадекватный костный субстрат челюстей (рис. 46-49).

В 1989 г. на Международном конгрессе клинической па-родонтологии термином «направленная тканевая регенерация» было решено обозначать операцию, направленную на достижение регенерации с разобщением отдельных тканей. Одновременно было указано, что НРТ уже сама по себе является вполне обоснованной клинической методикой, эффективной в целях формирования нового соединительнотканного прикрепления при наличии не только внутрикостных дефектов, но, что самое главное, и дефектов с вовлечением фуркаций I и II класса.
Основной принцип, на котором построена методика НРТ, — это использование клеточного фильтра (или мембраны), разобщающего различные клеточные популяции, которые заполняют костный пародонтальный дефект. Мембраны делятся на два основных класса по признаку резорбируемости — рассасывающиеся и нерассасываю-щиеся.
Более подробное описание видов мембран будет представлено в отдельной главе. В представленном клиническом случае продемонстрировано устранение костного дефекта в области 26 зуба с помощью резорбируемой мембраны Bio-Gide (рис. 62-75).

Рис. 62. Клиническое состояние перед операцией

Рис. 63. Рентгенологическая картина в области 26 зуба

Рис. 64. Измерение глубины ПК с помощью зонда (глубина 10 мм)

Рис. 65. Проведение околобороздкового разреза (отслоение лоскутов по методике Рамфьорда)

Рис. 66. Отслоен первичный лоскут. На шейках зубов — вторичный лоскут, или «тканевой воротник»

Рис. 67. Обработка корневых поверхностей ультразвуковым скейлером

Рис. 68. Полирование корней зубов специальными пародонтальными борами

Рис. 69. Выкроена мембрана Bio-Gide под конкретный пародонтальный дефект

Рис. 70. После биомодификации костный дефект заполнен Bio-Oss spongiosa
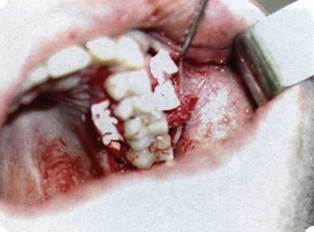
Рис. 71. Поверх Bio-Oss spongiosa наложена мембрана Bio-Gide

Рис. 72. Мембрана полностью перекрывает имплантированный костный материал

Рис. 73. Раневой дефект ушит узловыми швами из викрила. Проведено рассечение тянущего тяжа

Рис. 74. Состояние через 6 мес. после операции

Рис. 75. Рентгенологическая картина через 6 мес. после операции

Методики второй группы — это вмешательства, на-правленные на устранение мукогингивальных проблем, которые возникают вследствие нарушения формирования преддверия полости рта и, в свою очередь, оказывают негативное влияние на состояние пародонта:
1) пластика уздечек и тяжей (френулопластика по Лимбергу и Гликману);
2) вестибулопластика (по Кларку, по Эдлану—Мейхеру, туннельная методика);
3) операции по устранению рецессии (перемещенные лоскуты на ножке: коронарный, латеральный, субэпителиальный нёбный лоскут).

До принятия решения о необходимости проведения перечисленных вмешательств следует еще раз повторить определение понятия анаболической и косметической нормы мукогингивальных соотношений и на этом основании уточнить состояние мягких тканей преддверия полости рта, которые требуют хирургической коррекции.
Уточнение параметров нормы тканевых структур необходимо не только для их восстановления в ходе операции, но и для выбора методик проведения самих операций. В первую очередь это касается формирования лоскутов, проведения разрезов, имеющихся объемов тканевых структур, так как именно перечисленные параметры позволяют не только оценить реально клиническое состояние, но и определить границы возможностей (либо даже невозможностей) их коррекции. Последний факт в ряде случаев особенно значим.
Одними из первых серьезное внимание этой проблеме стали уделять Н. М. Goldman и D. W. Cohen [1979], в первую очередь с точки зрения того, каковы должны быть параметры, т. е. ширина зоны прикрепленной десны, при которой она сможет активно противостоять перечисленным видам механических воздействий и предупредить рецессии (одиночные или множественные) десны.
Собственно, в связи с этим и последовали различные градации (в основном ширины) зоны кератинизированной десны с определением ее функциональных качеств: достаточная, удовлетворительная, недостаточная. Разброс указанных характеристик оказался колоссальным — от 10 до 1 мм.
Такое разнообразие взглядов и аргументов, с одной стороны, объяснимо, а с другой — достаточно бессмысленно: в каждом случае следует принимать во внимание не только ширину прикрепленной десны, но и ее толщину и состояние надкостницы (рис. 76, 77).
Кроме того, необходимо учитывать архитектонику костных структур челюстей, морфологию корней зубов, толщину костных структур над ними, анатомическую форму зубов, наличие на их коронковой части патогенных формирований (эмалевых капель, бороздок). И, конечно же, без учета индивидуальных мышечных структур, их силы и формы взаимодействия с этой защитной кератинизированной зоны едва ли следует пытаться сформировать единые для всех случаев критерии.

Рис. 76. Отсутствие прикрепленной десны привело к формированию генерализованных рецессии

Рис. 77. Дно ПК располагается ниже зоны слизисто-десневого прикрепления. При оттягивании губы десна отходит от зубов
Поэтому мы в своей практике убедились, что главным критерием состоятельности зоны прикрепленной десны является отсутствие ее ишемизации при внешних воздействиях — отведение губ, языка (не говоря уже о смещении десневого края) — независимо от ширины.
Основной задачей мукопластических манипуляций является создание достаточной ширины зоны прикрепленной (кератинизированной) десны в целях последующего устранения рецессии и карманов, выходящих за границу слизисто-десневого соединения, а также устранения натяжения десневого края под действием мышц языка, губ, щек, уздечек.

Френулопластика проводится в целях устранения патологического механического воздействия неадекватно прикрепленных уздечек губ и языка на краевой пародонт. Чрезмерное, или патологическое, натяжение уздечки приводит к следующим изменениям:
1. Рецессия десны в месте прикрепления (рис. 78).
2. Широкие и короткие уздечки при длительном действии приводят к формированию диастемы (рис. 79).
3. Широкие, особенно складчатые, уздечки являются причиной постоянного накопления налета. Тянущие уздечки обычных размеров постоянно раскрывают устье бороздки в месте их прикрепления.
| Рис. 78. Формирование рецессии у ребенка 7 лет из-за неправильного прикрепления уздечки нижней губы |

Вследствие этого там также усиленно накапливается налет (рис. 79). Поскольку постоянная ише-мизация способствует снижению метаболических процессов, то в зоне натяжения максимально проявляется очаговый повреждающий микробный потенциал на ткани.

Рис. 79. Формирование диастемы и создание условий для усиленного скопления микробной бляшки из-за низкого прикрепления уздечки верхней губы
Иногда иссечение уздечки нужно проводить перед ортодонтическим лечением.
Широко известны две методики пластики уздечек — Y-образная и по Лимбергу (Z-образная).
Y-образная френулопластика[1954]
Техника операции. После инфильтрационной анестезии (рис. 80) зафиксированную уздечку иссекают скальпелем (рис. 81) и/или десневыми ножницами. После иссечения уздечки дефект на слизистой оболочке приобретает ромбо-

Рис. 80. Низкое прикрепление уздечки верхней губы. Ишемизация при оттягивании губы
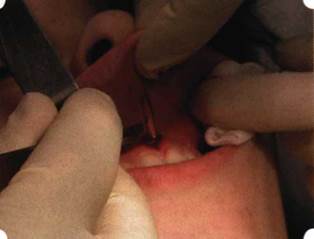
Рис. 81. После инфильтрационной анестезии проведено иссечение уздечки скальпелем

Рис. 82. Края разреза мобилизуют. Комплекс подслизистых тканей смещают вдоль надкостницы в глубь формируемого преддверия

Рис. 83. Мобилизованную слизистую оболочку краев разреза фиксируют к надкостнице швами из кетгута

Рис. 84. Состояние после наложения швов
видную форму. Прилегающую к разрезу слизистую оболочку подрезают по краям в целях мобилизации, тонким распатором перемещают подслизистые ткани вдоль надкостницы в апикальном направлении (рис. 82). Кетгутом фиксируют мобилизованную слизистую оболочку в глубине сформированного преддверия к надкостнице узловым швом (рис. 83). Рана ушивается наглухо (рис. 84).
Френулопластика по Лимбергу (Z-образная)
Техника операции. После анестезии (рис. 85) проводят вертикальный разрез посередине уздечки. Два косых разреза проводят от противоположных концов в разные стороны от первого разреза под углом 60-85° (рис. 86). Сформированные треугольные лоскуты мобилизуют (рис. 87) и фиксируют таким образом, чтобы центральный разрез располагался горизонтально.
Важным моментом является подготовка принимающего ложа, так как простое сшивание краев разрезов между собой в пределах слизистой оболочки приведет только к

Рис. 89. Состояние на 7-е сутки после операции

Рис. 90. 14-е сутки после вмешательства
также наглухо, но уже без фиксации лоскутов к надкостнице (рис. 89, 90).

Вестибулопластика — манипуляция, направленная на увеличение ширины прикрепленной десны в целях устранения механической травмы краевого пародонта мышечными тяжами мышц приротовой области (губных, подбородочных, щечных, язычных и мимических) и, как результат этого, для предупреждения развития деструктивных процессов в пародонте.
Одним из главных показаний является предупреждение рецессии десны либо же прекращение их прогресси-рования.
Это вмешательство проводят и в качестве первого этапа перед лоскутными операциями, если дно карманов располагается ниже переходной складки.
Довольно часто вестибулопластику проводят по ортопедическим показаниям — для улучшения фиксации съемных протезов, а в ряде случаев — перед проведением ортодонтического лечения.
Главным недостатком операции является формирование послеоперационного рубца. Это вызывает достаточно неприятное чувство стягивания на протяжении 3-9 мес. (в зависимости от индивидуальной скорости рассасывания рубца).
Во избежание или для минимизации этого перед операцией следует внимательно опрашивать пациента: нет ли у него склонности к формированию грубых и мощных послеоперационных или посттравматических рубцов. Такая особенность может быть в ряде случаев противопоказанием к проведению вестибулопластики либо же потребует использования существенных модификаций принятых методик.
К числу проходящих и менее существенных недостатков относится различное по длительности и выраженности нарушение чувствительности в области проведенного вмешательства.
Наиболее распространенными методиками являются: вестибулопластика по Эдлану—Мейхеру и по Кларку. В нашем отделении разработана и запатентована туннельная вестибулопластика, отличающаяся от базовых методик меньшей травматичностью, практически отсутствием послеоперационных болей, и следовательно, комфортностью для пациентов, а также более высокой скоростью заживления.
Вестибулопластика по Эдлану—Мейхеру [1963]
Техника операции. После инфильтрационной анестезии (рис. 91) — желательно по методу гидропрепарирования для более легкого последующего отслаивания слизистого лоскута — скальпелем делают разрез слизистой оболочки параллельно изгибу челюсти (рис. 92), отступив от сли-зисто-десневой границы на 10-12 мм на участке от клыка до клыка и на 7-10 мм в области премоляров и моляров (хотя в этом участке следует строго ориентироваться на место выхода сосудисто-нервного пучка).
| Рис. 91. Состояние преддверия полости рта после проведения инфильтрационной анестезии |
Ножницами тупым путем отслаивают слизистый лоскут от линии разреза к челюсти (рис. 93).


Рис. 92. Проведение разреза на губе для формирования слизистого лоскута

 Рис. 93. Отслаивание слизистого лоскута от подслизистых тканей
Рис. 93. Отслаивание слизистого лоскута от подслизистых тканей

 Рис. 94. Смещение подслизистых тканей вдоль надкостницы на глубину формируемого преддверия
Рис. 94. Смещение подслизистых тканей вдоль надкостницы на глубину формируемого преддверия

Рис. 95. Удаление мышечных волокон ножницами
После этого подслизистые ткани (мышцы, сухожилия) перемещают вдоль надкостницы на глубину 10 мм во фронтальном отделе и на 6-7 мм — в боковых (рис. 94). На нижней челюсти следует крайне аккуратно работать в области подбородочных отверстий. Очень важным моментом является удаление оставшихся мышечных и фиброзных волокон с раневых поверхностей надкостницы и слизистого лоскута, так как их наличие обычно приводит к рецидиву тяжей (рис. 95).
Отслоенный слизистый лоскут фиксируют к надкостнице швами из кетгута в глубине сформированного преддверия (рис. 96).

Рис. 96. Слизистый лоскут зафиксирован к неподвижной надкостнице швами
На оставшийся раневой дефект накладывают защитную повязку (рис. 97). Раньше с этой целью на рану накладывали йодоформную турунду, марлевый тампон, пропитанный кератопластическими препаратами, и т. д. В настоящее время безусловный приоритет остается за пленкой «Диплен-дента» с лидокаином и хлоргексиди-ном: во-первых, он надежно закрывает раневую поверхность до формирования защитной фибриновой пленки; во-вторых, устраняет болевую чувствительность и предупреждает инфицирование. В итоге все это существенно облегчает состояние пациента в послеоперационном периоде (рис. 98).

Рис. 97. Состояние тканей на 1-е сутки после операции

Рис. 98. Состояние тканей на 14-е сутки после операции
Первоначальная площадь раневого дефекта составляет около 8-12 см2. Срок заживления при этой методике — 12-14 сут.
Вестибулопластика по Кларку [1976]
Следует сразу оговориться, что эту методику целесообразно использовать преимущественно на верхней челюсти.
Техника операции. После анестезий (рис. 99) скальпелем проводят разрез по переходной складке на глубину слизистой оболочки (рис. 100).

Рис. 99. Состояние преддверия перед операцией. Положительный симптом ишемизации при оттягивании губы
Ножницами отслаивают слизистый лоскут от линии разреза к губе приблизительно на 10 мм (рис. 101).
Комплекс подслизистых тканей — мышцы, сухожилия — так же, как и по методике Эдлана—Мейхера, перемещают вдоль надкостницы на глубину 10 мм во фронтальном отделе и на 6-7 мм — в боковых (рис. 102), а также удаляют одиночные волокна тяжей и мышц.

Рис. 100. После анестезии проводят разрез по переходной складке на глубину слизистой оболочки без затрагивания надкостницы

Рис. 101. Мобилизация слизистого лоскута ножницами для предотвращения сужения красной каймы губ

Рис. 102. Перемещение распатором комплекса подслизистых тканей вдоль надкостницы на новую глубину

Рис. 103. Фиксация слизистого лоскута к надкостнице швами из кетгута в глубине преддверия
Слизистый лоскут фиксируют к надкостнице швами из кетгута в глубине сформированного преддверия. При этом остается достаточно обширный раневой дефект на альвеолярном отростке (рис. 103), который закрывают защитной повязкой (рис. 104), в настоящее время — дипле-новой пленкой, как и в предыдущей методике.

Рис. 104. Наложение защитной пленки «Диплен-Дента» на раневую поверхность
Срок заживления при этой методике также около 14 сут (рис. 105 и 106). Раневой дефект составляет около 8-12 см2. Операция оптимальна для верхней челюсти в силу того, что на нижней челюсти мощные мышцы и сухожилия зачастую могут в последующем существенно нивелировать первоначально полученные результаты.
Туннельная вестибулопластика
Методика разработана с целью минимизировать травма-тичность вмешательства за счет существенного умень-

Рис. 105. Состояние тканей на 7-е сутки после операции

Рис. 106. Заживление на 15-е сутки после операции
шения площади послеоперационного дефекта [Грудя-нов А. И., Ерохин А. И., 2001].
Техника операции. После инфильтрационной анестезии (рис. 107-109) проводят вертикальный разрез вдоль центральной уздечки преддверия полости рта на всю ее длину (от места ее фиксации на прикрепленной десне и до места ее фиксации на губе — приблизительно 20-25 мм). В области премоляров проводят горизонтальные разрезы вдоль переходной складки длиной около 20 мм (рис. 110).

Рис. 107. Состояние перед операцией. После инфильтрационной анестезии по типу гидросепарации выявляется истинная глубина
преддверия
Тупым путем с помощью распатора или широкой гладилки отслаивают слизистую оболочку от комплекса под-слизистых тканей на всю длину оперируемого участка (рис. 111, И2).
Подслизистые ткани, мышечные тяжи снова с помощью распатора отделяют от надкостницы на запланированную глубину внутритуннельным доступом. Визуально и инструментально определяют, не осталось ли прикрепленных к надкостнице мышечных тяжей (рис. ИЗ).
Отслоенные слизистые лоскуты на уровне линии отслаивания мышечных тяжей фиксируют через слизистую оболочку к надкостнице на расстоянии 10-12 мм от аль-

Рис. 108. Состояние перед операцией. Прозрачная слизистая оболочка альвеолярного отростка, генерализованные рецессии

Рис. 109. После проведения инфильтрационной анестезии по
типу гидросепарации, или «ползущего» инфильтрата, выявляется
истинная глубина преддверия полости рта


 Рис. 110. После проведения разрезов (центрального и двух косых в области премоляров) формируют подслизистый туннель
Рис. 110. После проведения разрезов (центрального и двух косых в области премоляров) формируют подслизистый туннель

 Рис. 111. После перемещения комплекса подслизистых тканей
Рис. 111. После перемещения комплекса подслизистых тканей
и удаления резидуальных соединительнотканных и мышечных
волокон слизистую оболочку фиксируют к надкостнице в глубине
сформированного преддверия
веолярного края (см. рис. 111, 114). Вертикальный разрез ушивают, фиксируя слизистую к надкостнице на заданной глубине. Слизистую оболочку в области горизонтальных разрезов подшивают к надкостнице на расстоянии 5-8 мм (т. е. тоже на уровне отсепарированных мышечных пучков и тяжей) от десневого края (рис. 115,116). На оставшиеся раневые участки (общей площадью 1,5-2,0 см2) накладывают защитную пленку «Диплен-Дента».

Рис. 112. После проведения центрального и двух боковых разрезов формируют подслизистый туннель

Рис. 113. Через внутритуннельный доступ с помощью распатора смещают комплекс подслизистых тканей вдоль надкостницы, полностью рассекая прикрепленные к надкостнице волокна

Рис. 114. Фиксация слизистого туннеля швами из кетгута к надкостнице

 Рис. 115. Центральный разрез ушивают, слизистую фиксируют к надкостнице. В области боковых разрезов проводят то же, оставляя незначительные раневые дефекты для предотвращения выраженных отеков (при мобилизации щечной слизистой можно ушить наглухо)
Рис. 115. Центральный разрез ушивают, слизистую фиксируют к надкостнице. В области боковых разрезов проводят то же, оставляя незначительные раневые дефекты для предотвращения выраженных отеков (при мобилизации щечной слизистой можно ушить наглухо)

Рис. 116. Центральный разрез ушит наглухо, в боковых участках оставлены незначительные раневые дефекты
| Рис. 117. Состояние тканей через 2 нед. после операции |
Срок заживления при этой методике — 9-11 сут (рис. 117, 118). Боли в послеоперационном периоде практически отсутствуют за счет минимизации раневого дефекта. Операция одинаково эффективна на обеих челюстях.


Рис. 118. Состояние преддверия через 6 мес. после вестибулопластики

|
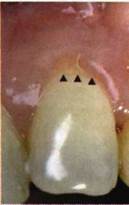
На сегодня наиболее признана классификация рецессии десны по Миллеру [1985] с прогнозом лечения (рис. 135— 138).
|
Что касается самих методик хирургического лечения, то их на сегодня известно значительное количество, однако нами широко используются три методики, описанные ниже. Перед проведением всех методик необходимо устранить факторы, которые могли быть причиной рецессии

|
Рис. 135. I класс. Рецессия в пределах свободной десны (находится коронарнее прикрепленной кератинизированной десны). Потеря десны и/или кости в межзубных промежутках отсутствует. Подкласс А: узкая (А). Подкласс В: широкая (Б). Прогноз: возможно закрытие на 100 %

|

|
А
Б
Рис. 136. II класс. Рецессия в пределах прикрепленной (кера-тинизированной) десны. Потеря десны и/или кости в межзубных промежутках отсутствует. Подкласс А: узкая (А). Подкласс В: широкая (Б). Прогноз: возможно закрытие на 100 %

|

|
А
Б
Рис. 137. Ill класс. Рецессия II класса сочетается с поражением седних зубов (А). Подкласс В: с вовлечением соседних зубов (Б). Прогноз: невозможно закрытие корня на 100 %

|
Рис. 138. IV класс. Потеря десны и кости в межзубных промежутках — циркулярная. Подкласс А: у ограниченного количества зубов (А). Подкласс В: генерализованная горизонтальная потеря десны (Б). Прогноз: закрытие корня невозможно
Б
А

в некоторых случаях. Так, при отсутствии выраженного экватора у коронок зубов его необходимо искусственно воспроизвести с помощью светоотверждаемого материала или виниров; наличие деформации эмали в пришеечной области предполагает их удаление сошлифовыванием или полированием.
Одними из важнейших показателей возможности или целесообразности проведения этих операций являются толщина слизистой оболочки и интенсивность ее кровообращения. Если слизистая оболочка крайне истончена, на ней легко просматриваются редкие и тонкие сосуды, то следует сразу отказаться от методов «конверта» и свободной пересадки слизистыхлоскутов. Эти вмешательства изначальнообречены на провал: во-первых, нельзя будет расслоить собственнуюслизистую оболочкуи тем более обеспечитькровоснабжение (т. е. прорастание сосудов ) в
соединительнотканном лоскуте; во-вторых,по причине невозможности сопоставить края ложаи слизистого лоскута — обеспечить его трофику.
Очень сомнительная возможностьгарантированного результата и при проведении, казалось бы, самой «не-противопокзланной" операции коронарниго смешения лоскута. Причиной.этого является последующее сморщивание мягких тканей, которое особенно велико в тонких лоскутах.
Поэтомув таких случаях мы рекомендуемперед проведением операций проводить стимуляцию слизистой оболочки инадкостницы и области вмешательства методом прокола обычнойиньекционной иглой (под ин-фильтрационной анестезией). Следует провести не менее 3 процедур с 2-недельнымиинтервалами (проколы наносятсякаждый раз на расстоянии 3-4 мм по всему гюлю вмешательства ). Если после итого удается достичь утолщенияслизистой оболочки (толщина слизистой определяетсятакже методом проколов), то только тог да можно решить вопрос о вмешательстве. Если нет, то разумнее отказаться от операции и ограничиться только расширением зоны прикрепленной десны и устранением всех возможных причинных, в частности травмирующих, факторов с целью замедления (а если повезет, то и приостановления) прогрессировали)] рецессии.
При выборе любойиз методик следует соблюдать основные правила подготовки воспринимающего ложа, а именно: проводить тщательное снятие зубных отложений, сглаживание и полирование корней зубов с последующей и х биомодификсщией. При этом желательно,чтобы толщинаслизисто-надкостничного лоскута в области вмешательства была не менее 1,5 мм.
Коронарно смещенный лоскут [1976]
Коронарно смещенный лоскут — одна из самых технически простых манипуляций.
Показания являются общими для всех операций подобного рода: закрытие оголенных корней с целью устранения косметического дефекта, по возможности — формирование пришеечного контура десны. Реже преследуется цель устранения гиперчувствительности-обнаженных шеек зубов.
Необходимым условием проведения этой операции является наличие зоны прикрепленной десны шириной не менее 5 мм. С помощью этой методики можно устранить как одиночные, так и множественные рецессии. В силу достаточной простоты технического исполнения эта методика наиболее распространена.
Как и при других методиках, ни в коем случае нельзя перфорировать лоскут! Это приведет к его некрозу и к утяжелению проблемы.
При отсутствии адекватной зоны кератинизированной десны предварительно следует провести вестибулопластику.

Рис. 139. В области 1-3 и 1-4 рецессия II класса по Миллеру.
Ширина прикрепленной десны глубиной 7-8 мм. Ранее проведена вестибулопластика по Кларку
Техника операции. После анестезии (рис. 139) проводят два параллельных вертикальных разреза, для их объединения — фестончатый околобороздковый скошенный разрез.
После этого лоскут отслаивают и мобилизуют, надсекая у основания лоскута надкостницу (рис. 140).

Рис. 140. После анестезии отслоен трапециевидный слизисто-надкостничный лоскут, мобилизован. Корневые поверхности сглажены, проводится биомодификация

Рис. 141. Лоскут смещают коронарно. Швы накладывают на 1-2 мм выше эмалево-цементного соединения с целью профилактики послеоперационной ретракции

Рис. 142. Состояние в области 1-3 и 1-4 через 6 мес. после операции
Обнаженные поверхности корней обрабатывают механически и химически (биомодификация ТГХ).
Лоскут смещают с таким расчетом, чтобы край его был выше на 1 мм эмалево-цементной границы (рис. 141), и в таком положении фиксируют швами (рис. 142).
Методика латерально смещенного лоскута [1964]
Методика латерально смещенного лоскута также является не очень сложной. Предназначена для закрытия одиночных узких рецессии, преимущественно средней ширины. В других случаях ее не следует использовать.
Техника операции. После анестезии (рис. 143) проводят V-образный разрез вокруг оголенного корня, иссекая краевой эпителий и соединительную ткань (рис. 144). При планировании донорского лоскута следует учитывать, что он должен быть в 2-4 раза шире принимающего ложа. Проводят фестончатый парасулькулярный скошенный разрез, соединенный с одной стороны с гранью V-об-разного разреза, с другой — с вертикальным разрезом на донорском участке.

Рис. 143. Состояние до операции. Рецессия ИВ класса в области 23 и I класса в области 24

Рис. 144. Проведен V-образный разрез вокруг оголенного корня
23, иссечены краевой эпителий и соединительная ткань. Разрез
продлен до 26 с сохранением у него десневого «воротника»
Лоскут расщепляют так, чтобы его дистальная часть состояла только из слизистой, а часть, закрывающая рецессию, была полнослойной, т. е. состояла из слизистой вместе с надкостницей (рис. 145, 146). Этим предупреждается послеоперационная рецессия в донорском участке и обеспечивается его большая механическая устойчивость.

Рис. 145. Отслоен и мобилизован лоскут таким образом, чтобы медиальная часть лоскута была слизисто-надкостничная, а дистальная — только слизистая (в целях профилактики рецессии в донорском участке)
Обнаженную корневую поверхность обрабатывают механически (рис. 147) и химически модифицируют (рис. 148). Отсеченные эпителий и соединительную ткань удаляют. Лоскут мобилизуют, перемещают, укладывают на обнаженную поверхность корня, перекрывая край коронки зуба на 1,5-2,0 мм, и фиксируют швами (5-0 или 6-0) (рис. 149). Желательно наложение защитной повязки на первые 7 суток (рис. 150). Швы снимают на 14-е сутки (рис. 151, 152).

Рис. 146. Проверяется отсутствие натяжения при укладывании лоскута на оголенный корень

Рис. 147. Сглаживание и полирование корневых поверхностей пародонтологическими борами

Рис. 148. Биомодификация корневых поверхностей ТГХ в течение 5 мин

Рис. 149. После антисептической обработки ушивают вертикальный, а затем и горизонтальный разрез

Рис. 150. Поверх операционной раны зафиксирована прозрачная пародонтальная светоотверждаемая повязка Barricade

Рис. 151. Состояние тканей на 14-е сутки после операции перед снятием швов

 Рис. 152. Состояние через 6 мес. после вмешательства
Рис. 152. Состояние через 6 мес. после вмешательства
Date: 2016-11-17; view: 518; Нарушение авторских прав