
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Подготовьте пострадавшего к перевозке
|
|
Пострадавшего необходимо положить на специальные носилки, чтобы обеспечить полную неподвижность бедра. Шина должна быть хорошо закреплена к носилкам, чтобы обеспечить спокойную перевозку пострадавшего.
Синдром длительного сдавливания (компартмент-синдром)
и его лечение (фасциотомия)
Компартмент-синдром в неблагоприятном окружении является важным состоянием и требует быстрого выявления и диагностики. Вспомните определение из секции
по жгутам и циркуляции.
Острый синдром длительного сдавливания возникает, когда давление в миофасциальном компартменте превышает перфузию через капиллярное русло. Если синдром не диагностирован, это может привести к гипоксии тканей и смерти клеток. Существует возможность ишемии и смерти мышц, даже если артериальное давление достаточно высокое и пульс чувствуется.
Состояния, которые могут привести к синдрому длительного сдавления:
- переломы, ожоги, огнестрельные ранения, высокоэнергетические травмы, например, контузия,
- ранения, типовые для боевых действий и катастроф.
Суровые медицинские условия могут различаться в зависимости от доступного диагностического и хирургического оборудования.
- Особенно уместно при обсуждении синдрома длительного сдавления, который исторически был клинически диагнозом.
- Часто усиливается мероприятиями при синдроме длительного сдавливания.
Важно понимать, как правильно диагностировать синдром длительного сдавливания и провести надлежащее лечение в суровых условиях с ограниченными ресурсами.
Синдром длительного сдавления. Клиническая картина.
А. Синдром длительного сдавления может наступить вследствие травмы любой конечности.
Б. При таких травмах медик должен иметь большие подозрения на возникновение синдрома.
В. Клинические сценарии:
- открытые переломы,
- закрытые переломы,
- проникающие раны,
- сдавливание тканей,
- повреждения сосудов,
- реперфузия.
Г. Важно понимать, что фасциальный дефект, вызванный ранением, часто не снимается декомпрессией соответствующей части.
Диагностика.
А. Классические физические показатели во время осмотра:
- боль,
- бледность,
- отсутствие пульса,
- парестезия,
- паралич.
Б. Боль при пассивном разгибании мышц является клинической картиной, которая предшествует началу ишемической дисфункции.
В. Пальпация напряженных или отекших фасциальных футляров может дать дополнительную информацию для постановки клинического диагноза, однако согласно последних исследований этот способ диагностики признают ненадежным.
Г. Если пострадавший в заторможенном состоянии или без сознания, измерение напряженности футляра будет единственным объективным критерием для диагностики.
Д. Рекомендации в суровых условиях:
1. При отсутствии инвазивного контроля, продолжайте, используя наилучшую доступную клиническую информацию;
2. Ранний клинический диагноз:
- сильная боль,
- боль при пассивном разгибании мышц,
- напряженный, отекший фасциальный футляр.
Инвазивные замеры
В суровых условиях может не быть оборудования для инвазивных замеров давления футляра.
1. Может не быть возможности провести последовательный осмотр, если пострадавшего быстро готовят к эвакуации в медицинское учреждение.
2. Применение разных методов диагностики дает возможность хирургу использовать то оборудование, которое имеется под рукой.
3. Рекомендации при суровых условиях:
Измерять давление футляра не обязательно, если есть клинические подозрения и отсутствует оборудование.
Проведите фасциотомию профилактически, если у пострадавшего высокоэнергетическое ранение, проведена реконструкция сосудов, или есть высокое подозрение на синдром длительного сдавления.
Особого внимания требуют пострадавшие, которым провели интубацию; пострадавшие, которые находятся на успокоительных препаратах или в коматозном состоянии; с внутричерепными травмами, с круговыми повязками; или пострадавшие при длительном транспортировании.
Войсковой медик должен уметь показать правильные техники выполнения фасциотомии на верхних и нижних конечностях.
Начало повреждения тканей
- Мышцы и нервы могут выдержать до 4‑х часов ишемии без развития необратимого повреждения.
- На 4‑м часе может начаться нейропраксия, а дальнейшее продолжение ишемии причинит необратимые повреждения, в том числе аксонотмезис на 8‑м часе.
Показания для фасциотомии в суровых боевых условиях
(неотложная военная хирургия)
- 4‑6 часов после ранения сосудов,
- комбинированное поражение сосудов и артерий,
- лигация артерии,
- сопутствующий перелом/размозжение, сильное повреждение мягких тканей, водянка мышц, очаговый некроз;
- подфасциальное напряжение/давление в футляре, которое превышает 40 мм рт. ст.;
- профилактически для пострадавших после длительной транспортировки или
с отсутствующим наблюдением (отсутствие хирургической помощи в дороге).
Фасциотомия верхних конечностей
Плечо
1. Плечо состоит из двух частей:
а. передняя (бицепс, плечевая мышца),
б. задняя (трицепс).
2. Техника фасциотомии:
а. Боковой разрез кожи от присоединения дельтовидной мышцы до латерального надмыщелка;
б. Обойдите большие кожные нервы;
в. На фасциальном уровне, между передним и задним отделами находится межмышечная перегородка и фасция, которая покрывает каждый отдел, вскрывают продольными разрезами, при этом нужно сохранить лучевой нерв, поскольку он проходит через межмышечную перегородку от заднего до переднего отдела под фасцией.


Предплечье
1. Предплечье имеет три отдела:
а. латеральный футляр,
б. волярный футляр,
в. дорсальный футляр.
2. Техника фасциотомии – продольный разрез посредине отдела мышц-разгибателей и кривой разрез по зонам мышц-сгибателей, начиная от локтевой ямки.
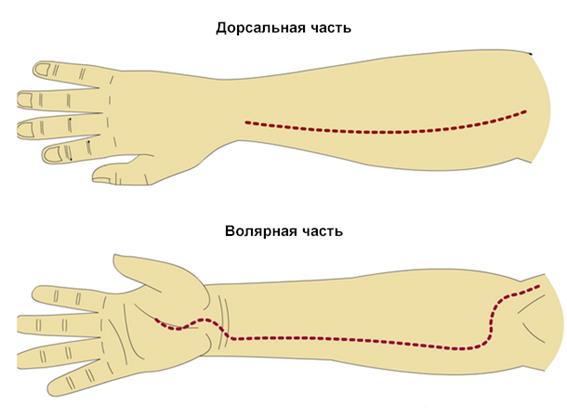
Фасциотомия предплечья. Разрезы
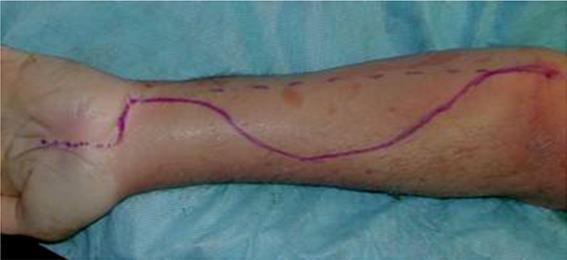
Кривой разрез волярного участка предплечья
а. Пальмарный разрез сделан между мышцами сгибателя большого пальца и сгибателя мизинца, открывая запястный канал, насколько это нужно;
б. Разрез проведен поперечно по складке сгиба кисти к локтевой части, далее линия выгнута по волярной зоне назад до локтевой части около локтя;
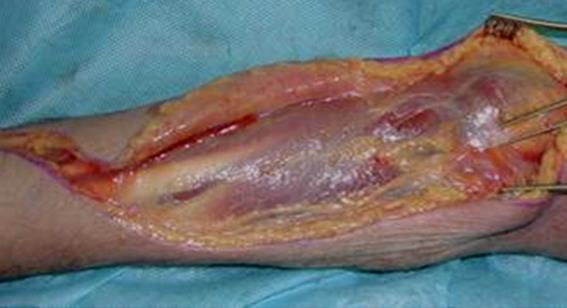
Волярный разрез предплечья до уровня фасции
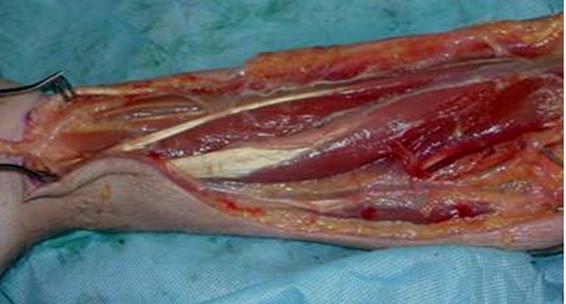
Волярный разрез предплечья через фасцию
в. Возле локтя, радиально до медиального надмыщелка, разрез выгнут через локтевой сгиб и закрывает глубокую фасцию;
г. В локтевой ямке открывается фиброзная связка фасции, соединенной
с мышцей, расположенная над плечевой артерией и медиальным нервом;
д. Этот разрез дает возможность защитить нейроваскулярные структуры мягких тканей в запястном и локтевом участках и предотвращает контрактуру мягких тканей на сгибательных складках;
е. Можно сделать второй прямой дорсальный разрез для высвобождения дорсального футляра, при необходимости высвобождая и латеральный футляр.
3. Осложнения:
а. При поздней диагностике синдрома длительного сдавления предплечья может развиться ишемическая контрактура Фолькмана;
б. Может развиться ишемическая контрактура с сильным фиброзом мышц, нейропатия и нефункциональность конечности с ограниченными вариантами лечения.
Кисть
1. Кисть состоит из 10 фасциальных футляров:
а. 4 дорсальных межкостных,
б. 3 волярных межкостных,
в. мышцы тенара,
г. мышцы гипотенара,
д. отводящая мышца большого пальца.
2. Техника фасциотомии – состоит из 4‑х разрезов:
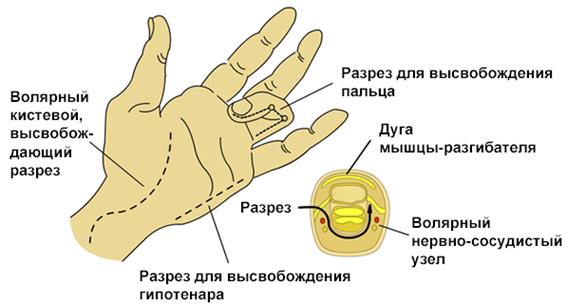
Высвобождение футляра кисти/пальца
а. Один разрез на радиальной части запястной кости большого пальца высвобождает футляр тенара (рисунок ниже);
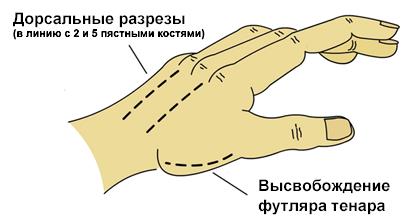
Высвобождение футляра тенара
б. Дорсальный разрез над пястной костью указательного пальца высвобождает
1 и 2 дорсальные межкостные футляры и предоставляет доступ к пястной кости от среднего до указательного пальца и для высвобождения волярного межкостного футляра и отводящей мышцы большого пальца;
в. Дорсальный разрез над пястной костью безымянного пальца высвобождает
3 и 4 дорсальные межкостные футляры и предоставляет доступ вниз вдоль радиальной части безымянного пальца и мететарсалии мизинца для высвобождения волярного межкостного футляра;
г. Разрез в медиальной части мизинца для высвобождения гипотенара.
д. Хотя футляры не сильно выражены в пальцах, сильно отекшие пальцы могут потребовать снятия дермального и фасциального спазма, нужно следить, чтобы разрез проходил сбоку от нервно-сосудистых узлов.
Фасциотомия нижних конечностей
Бедро
1. Бедро имеет три футляра:
а. передний (квадрицепс),
б. медиальный (абрукторы),
в. задний (мышцы задней части бедра).
2. Острый синдром длительного сдавления нехарактерен для бедра из-за большого потенциального объема футляра участка тела, а также из-за смешивания фасциального футляра бедра с тазобедренной частью, что делает потенциально возможным отток крови из футляра.
3. Факторы риска острого синдрома длительного сдавления:
а. системная гипотензия,
б. случай длительного сдавливания бедра,
в. использование войсковых антишоковых штанов,
г. коагулопатия,
д. повреждение сосудов,
е. сильная травма бедра от удара тупым предметом,
ж. слишком сильное вытяжение кости (как следствие – уменьшение размера футляра).
4. Техника фасциотомии:

Фасциотомия бедра
а. Боковой разрез, сделанный от большого вертела до внешнего мыщелка бедра;
б. Разрезанный подвздошно-голенный тракт, латеральная широкая мышца бедра напрямую отогнут от мышечной перегородки, высвобождая передний футляр;
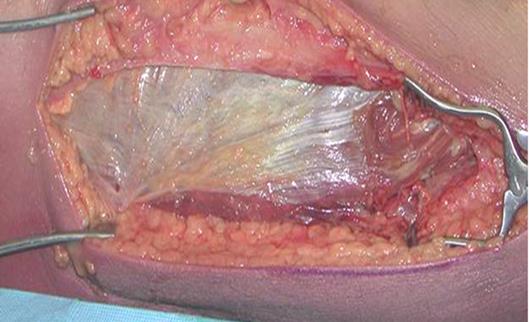
Фасциотомия боковой части бедра
до уровня подвздошно-голенного тракта
в. Проведен разрез межмышечной перегородки, высвобождая задний футляр (разрез не должен быть близко от бедренной кости, поскольку там находятся несколько артерий, проходящих из переднего в задний отдел через перегородку близко к кости) (см. рисунок выше);
г. Средний футляр абдукторов высвобожден при помощи отдельного переднемедиального разреза (см. рисунок ниже).

Клиническая картина
синдрома длительного сдавления бедра
после фасциотомии
Голень
1. Голень имеет четыре футляра:
а. латеральный (короткая малая берцовая мышца и длинная малая берцовая мышца),
б. передний (длинный разгибатель большого пальца стопы, длинный сгибатель пальцев, передняя большая берцовая мышца, третья малая берцовая мышца),
в. поверхностный задний (икроножная мышца и камбаловидная мышца),
г. глубокий задний (длинный сгибатель большого пальца, длинный сгибатель пальцев, задняя большая берцовая мышца).
2. Чаще всего повреждается глубокий задний футляр, что сопровождается повреждением переднего.
3. Техника фасциотомии (рисунок):
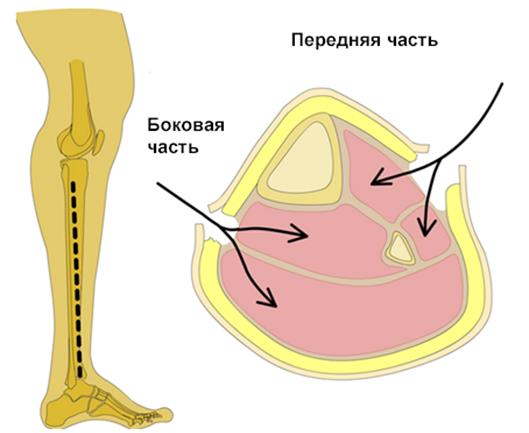
Фасциотомия голени
а. Разрезы должны проходить по всей длине задней части голени для полного снятия компрессии фасции и кожи;
б. Боковые разрезы находятся посредине между малой берцовой костью и краем передней большой берцовой мышцы (рисунок);

Рис. 14 Фасциотомия боковой части бедра,
разрез до места фасции
в. Найдены задняя межмышечная перегородка и поверхностный малый
берцовый нерв, передний футляр высвобожден вместе с передней большой берцовой мышцей, возле бугристости большой берцовой кости и таранной кости (рисунок);
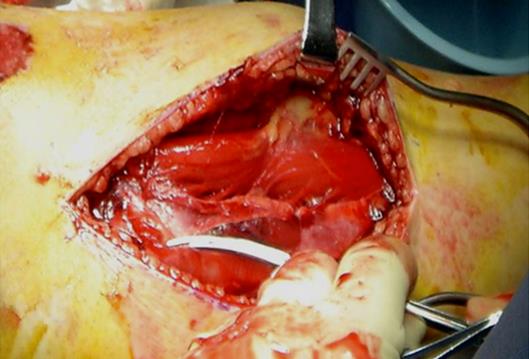
Рис. 15 Фасциотомия латеральной части голени,
разрез с разделением фасции от переднего и латерального футляра
г. Вследствие разреза латеральный футляр высвобожден, на линии с краем малой берцовой кости, с одной стороны – в направлении головки кости,
а с другого – в направлении к боковой части косточки;
д. Второй разрез сделан медиально, приблизительно 2 см в сторону переднемедиального доступного для пальпации края большой берцовой кости (нужно избегать медиального разреза над или возле подкожной поверхности большой берцовой кости, чтобы предотвратить выпячивание кости при стягивании тканей);
е. Подкожная вена и нерв оттянуты;
ж. Поверхностный футляр высвобожден по всей длине (верхний рисунок), а после этого – глубокий футляр над длинным сгибателем пальцев (нижний рисунок).
з. Найдите заднюю большую берцовую мышцу и высвободьте его фасцией.
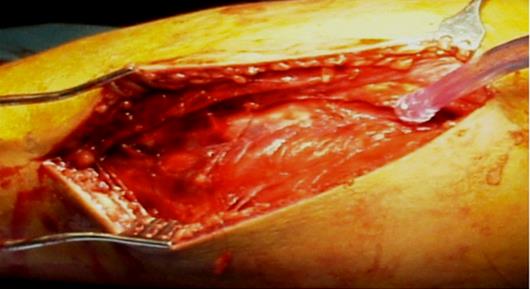
Фасциотомия, медиальный разрез через фасцию
до поверхностного переднего футляра
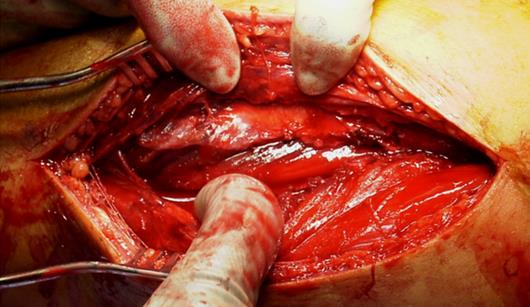
Фасциотомия, медиальный разрез
с высвобождением глубокого переднего футляра
4. Осложнения:
а. слабость или дисфункция поврежденной группы мышц и нервов этого участка;
б. часто синдром длительного сдавления глубокого заднего футляра голени сопровождается деформацией пальцев ног.
Стопа
1. Стопа имеет 5 футляров:
а. межкостный футляр (ограничен первой плюсневой костью медиально, плюсневыми и задними межкостными фасциями дорсально и подошвенной межкостной фасцией снизу),
б. латеральный футляр (ограничен краями пяти плюсневых костей дорсально, подошвенным апоневрозом латерально и межмышечной перегородкой медиально),
в. центральный футляр (ограничен межмышечной перегородкой латерально
и медиально, межкостной фасцией дорсально и подошвенным апоневрозом плантарно),
г. медиальный футляр (ограничен нижней поверхностью первой плюсневой кости, подошвенным апоневрозом медиально и межмышечной перегородкой латерально,
д. пяточный футляр (квадратная мышца подошвы).
2. Техника фасциотомии – два дорсальных разреза (рисунок):

Фасциотомия ступни
а. Один разрез сделан немного медиально ко второй плюсневой кости, достигая между 1 и 2 плюсневыми костями до медиального футляра и между 2 и 3 плюсневыми костями до центрального футляра;
б. Второй разрез сделан латерально к 4 плюсневой кости, достигая между
4 и 5 плюсневыми костями до латерального футляра;
в. Чтобы сохранить дорсальные мягкие ткани, можно сделать один разрез (медиально к стопе через медиальный футляр, через центральный футляр
до межкостного дорсально и высвобождая латеральный футляр по всей длине стопы).
Уход за раной после фасциотомии
А. После проведения фасциотомии нужно очистить рану от всех омертвевших тканей (рисунок);
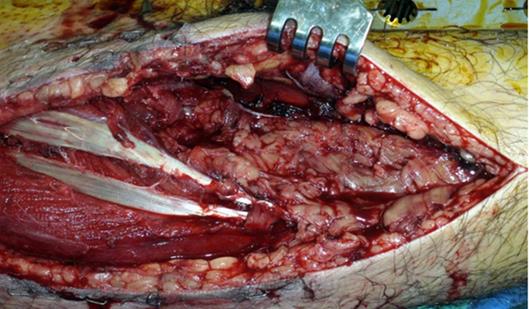
Клиническая оценка жизнеспособности мышц
состоит в оценивании цвета, консистенции, сокращаемости
и кровоточивости. Все отмершие ткани нужно убрать.
Б. Лечить нужно как любое боевое ранение без раннего закрытия раны и покрывания раны стерильной повязкой;
В. Полезными будут приборы, создающие отрицательное давление для закрытия ран:
а. хирургические губки,
б. дренажи Джексона‑Пратта,
в. хирургическая салфетка «Лобан».
Г. Закрывать рану после фасциотомии можно позже, после эвакуации из суровых условий (рисунок на с. 44).
Д. Варианты стягивания раны:
а. наложение швов,
б. поддержание процессов спонтанного заживления,
в. пластика кожи.
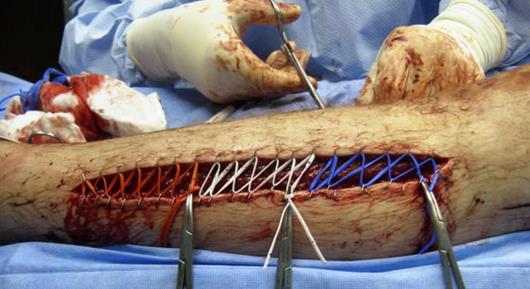
Рис. 20 Закрытие раны с вытяжкой «Лестница Джейкоба»
будет препятствовать растягиванию краев раны
и способствовать закрытию раны позднее
Возможные повреждение сосудов
- При синдроме длительного сдавления пульс обычно отсутствует;
- Отсутствие пульса должно насторожить врача, поскольку это может быть симптомом повреждения сосудов, что может привести к дальнейшему развитию синдрома;
- В суровых условиях повреждение сосудов является показанием к открытию футляра.
Ожоги
Ожоговые травмы могут быть следствием прямого или непрямого контакта
с источником тепла, в том числе с пламенем, током, химическими веществами, молнией, легковоспламеняющимися веществами, вспышками, радиацией или кипятком. Ожоги могут быть незначительными (I и II степени) или опасными для жизни (III и IV степени). Ожоги от вдыхания дыма часто встречаются в случаях, когда возгорание произошло
в закрытом помещении. При таких ожогах потребность во введении жидкости значительно выше, чем при других ожогах. Также может возникнуть потребность в гипербарической оксигенации.
Может сопровождаться ожогом дыхательных путей, отравлением угарным газом или другими ядовитыми веществами (цианид). Пострадавшему с ожогами более 40%
от общей площади поверхности тела или с глубоким ожогом лицевой части рекомендуется провести профилактическую интубацию. Следует отметить, что ожоги
на поле боя могут возникнуть вследствие любой из выше описанных причин.
Однако белый фосфор является типичным артиллерийским снарядом, используемым врагом, и имеет очень специфический механизм ожога (см. ниже).
| Ожоги I степени | Ожоги II степени | Ожоги III степени | |
| Типичный фактор | солнце, горячие жидкости | вспышка или пламя | пламя, длительный контакт с горячим предметом, ток |
| Цвет | розовый | розовый или красные пятна | темно-коричневый, обугленный |
| Чувствительность | боль | сильная боль | отсутствие боли |
А. Ожоги лица, особенно полученные в закрытом помещении, могут сопровождаться ингаляционной травмой. Мониторьте состояние дыхательных путей и насыщение крови кислородом и проведите хирургическую реанимацию дыхательных путей
в случае затрудненного дыхания или плохой хирургии.
Б. Подсчитайте общую площадь поверхности тела с ожогом более 10% при помощи правила девяток.
В. Наложите на обожженный участок сухую стерильную повязку. При больших ожогах (>20%) накройте пострадавшего термостойким одеялом, чтобы закрыть обожженные участки и чтобы предотвратить переохлаждение.
Г. Инфузионная терапия (правило десяток Института хирургии США).
- Если ожог более 20%, нужно проводить инфузионную терапию внутривенно или внутрикостно, как только есть возможность. Для этого можно использовать раствор Рингера-лактата, физраствор или Hextend;
- Скорость введения можно посчитать по формуле:
% общей площади поверхности тела ´ 10 куб. см.
для взрослых весом 40-80 кг;
- После 80 кг на каждые дополнительные 10 кг увеличивайте скорость на 100 мл/час;
- Если у человека геморрагический шок, то интенсивная терапия геморрагического шока важнее интенсивной терапии ожогов.
Д. Введите обезболивающие препараты согласно инструкциям по оказанию тактической доврачебной помощи на поле боя, раздел 11;
Е. Догоспитальное лечение антибиотиками рекомендовано не только при ожогах, но стоит дать антибиотики, чтобы избежать развития инфекции при проникающих травмах;
Ж. Пострадавшие с ожогами склонны к гипотермии, поэтому отдельное внимание нужно уделять поддержанию тепла и введению теплого физраствора на этом этапе.
Признаки и симптомы ожогов
- ожоги дыхательных путей,
- затрудненное дыхание и/или глотание,
- охриплость,
- стридор,
- дыхание со свистом,
- волосы в саже или сожжены,
- могут присутствовать ожоги лица.
I степень (повреждения поверхностных слоев эпидермиса)
- покраснение,
- боль,
- отек.
II степень (повреждения до базального слоя)
- покраснение,
- боль,
- отек,
- образование волдырей.
III степень (некроз поверхностных слоев дермы)
- ожог может быть белого цвета, жестким или обугленным;
- отек;
- повреждение глубоких тканей;
- может быть безболезненным.
IV степень (ожог всей толщины кожи, не универсальный термин)
- некроз кожи, мышц, иногда и кости.
Базовая реанимация (помощь)
1. Прежде всего необходимо остановить ожоговый процесс,
2. Снять украшения и одежду, которая не приклеилась к ране,
3. Обеспечить и поддерживать проходимость дыхательных путей, положить человека в безопасную позу (пострадавший лежит на боку, с повернутой набок головой, верхняя рука и нога вытянуты вперед),
4. Обеспечение дополнительным кислородом важно для пострадавшего с ингаляционной травмой из-за возможного отравления угарным газом. Начните со 100% кислорода. Если необходимо, проводите вентиляцию при помощи мешка Амбу:
а. Поднимите подбородок или выдвиньте челюсть пострадавшего,
б. Введите назофарингальную или фарингальную трубку.
5. Охладите обожженную кожу хлоридом натрия комнатной температуры, не прикладывайте лед к пораженным тканям;
6. После промывания покройте ожоги сухой стерильной повязкой;
7. Поднимите поврежденные конечности;
8. Оцените риск и предотвращайте гипотермию;
9. Если эвакуация занимает много времени, введите жидкость перорально – в случае, когда пострадавший в сознании и может глотать;
10. Используйте обезболивающие препараты.
Специализированная реанимация
1. Если наблюдается или начинается блокада дыхательных путей и другие действия неэффективны, переходите к специализированной реанимации:
а. рекомендуются надгортанные воздуховоды,
б. проведите эндотрахиальную интубацию, или
в. хирургическую коникотомию.
2. Ожоги лица могут представлять проблему во время фиксации воздуховодов, таких, как интубационная трубка.
а. Если нет чистой, неповрежденной кожи, на которую можно было бы зафиксировать трубку, попробуйте зафиксировать интубационную трубку на зубах.
б. Выберите стойкий, неповрежденный коренной зуб.
в. Привяжите крепко сплетенную хирургическую нитку (например, шелковую 0) несколькими узлами к зубу.
г. После этого свяжите еще один дополнительный узел на расстоянии около 2 см от зуба. Привяжите эндотрахиальную трубку к этому узлу.
3. Начните с подачи 100% кислорода при помощи кислородной маски, если пострадавший потерял сознание. Если необходимо, проводите вентиляцию при помощи мешка Амбу.
4. Введите болюсно внутривенно/внутрикостно лактат Рингера (рекомендовано)
или 0,9% физраствор 250 мл:
а. При сложных ожогах можно поставить две капельницы.
б. Если возможно, старайтесь не ставить катетер возле ожога, если необходимо –
наложите шины.
в. Можно использовать модифицированную формулу Паркланда, чтобы определить объем жидкости, который необходимо ввести:
- Физраствор или лактат-рингеровый раствор в первые 24 часа после ожога, 4 мл. ´ % площади тела. Для того, чтобы подсчитать площадь поверхности тела, определите общую площадь поверхности тела с ожогами до 10%
при помощи правила девяток (только ожоги II, III и IV степени).
- Введите половину всей жидкости в течение первых 8 часов (со времени ожога)
и вторую половину в течение следующих 16 часов ´ вес пострадавшего (кг).
5. При ингаляционной травме:
а. Введите альбутерол (2‑4 впрыскивания), используя дозирующий ингалятор
или небулайзер, каждые 15 минут, можно трижды повторить. Каждые 2 часа проводите 2‑4 впрыскивания.
б. Введите Солу-медрол125 мг (в таблетках),
в. Введите антибиотики, 1‑2 г Роцефин в 500 мл внутривенно.
Эвакуация
1. Проводите срочную эвакуацию при ожогах, которые могут нарушить проходимость дыхательных путей или вызвать дыхательную недостаточность;
2. Проводите срочную эвакуацию при глубоких ожогах рук, ног, гениталий, глаз, слизистых оболочек или круговых ожогах;
3. Проведите приоритетную эвакуацию при ингаляционных дымовых травмах.
Текущий уход
1. Если невозможно эвакуировать пострадавшего в ожоговый центр или больницу
в течение 24 часов:
а. Аккуратно очистьте рану и наложите мазь с антибиотиками, меняйте повязку каждые 12‑24 часа.
б. Когда снимаете старую повязку, сперва намочите ее чистой водой.
2. Используйте обезболивающие препараты.
3. Чтобы избежать гипотермии, используйте термоодеяло или теплый физраствор.
Другие/особые случаи
Ожоги глаз
1. При любых химических ожогах глаз промывайте глаза согласно инструкции:
а. При ожогах кислотой (образование корочки на ожоге) – промывайте 30 минут, или пока не уменьшится боль.
б. При щелочных ожогах (поверхность ожога похожа на «мыльную») – промывайте 60 минут, или пока не уменьшится боль.
Электрические ожоги
1. Обработайте входную и выходную раны.
2. Часто электрический ожог сопровождается сильным внутренним повреждением, которое должно надлежащим образом лечиться.
3. Используйте 12‑ти канальный ЭКГ, мониторьте сердечный ритм и купируйте аритмию согласно рекомендаций.
4. Проверьте наличие переломов костей/позвоночника и окажите помощь.
Круговые ожоги
1. Круговой ожог может сдавить грудную клетку и препятствовать нормальному дыханию.
2. Круговой ожог может передавить конечность и нарушить периферическое кровообращение.
3. Постоянно проверяйте дистальную циркуляцию, следя за пульсом, моторикой
и тактильными ощущениями.
4. Если наблюдается сдавливание грудной клетки или нарушение периферического кровообращения, проведите рассечение ожогового струпа после консультаций
с медруководством.
Солнечные ожоги
Наиболее распространенным симптомом солнечных ожогов является болезненная эритрема кожи. При сильных ожогах могут возникнуть волдыри, горячка, ухудшиться самочувствие, тошнота, рвота или диарея.
1. Предотвращение ожогов:
а. Избегайте лучей полуденного солнца, используйте естественную тень.
б. Оберегайте кожу при помощи головного убора и одежды.
в. Нанесите крем от загара, который защищает от ультрафиолетовых лучей. Убедитесь, что крем водо- и потостойкий и с фильтром (SPF) от 30 и выше.
2. Лечение.
а. Промойте ожог холодной водой или наложите холодный компресс.
б. НЕ прокалывайте волдыри, только если они большого размера. Если вы прокололи волдырь, наложите стерильную сухую повязку.
в. Намажьте ожог мазью или увлажняющим кремом (с алоэ вера).
г. Используйте нестероидные противовоспалительные препараты для уменьшения боли и противовоспалительного эффекта.
д. Топические или системные стероиды может назначать человек, который оказывает помощь в тяжелых случаях.
Критерии направления в ожоговые центры
Ожоговые центры могут лечить взрослых, детей, или и тех и других. С какими ожогами необходимо обращаться в ожоговый центр:
- Неглубокие ожоги более чем 10% от общей площади поверхности тела;
- Ожоги лица, рук, ног, гениталий, промежности или больших суставов;
- Ожоги III степени человека любой возрастной группы;
- Электрическое ожоги, в том числе в результате молнии;
- Химические ожоги;
- Ингаляционные травмы;
- Ожоги пострадавших с уже существующими предыдущими травмами, что может осложнить лечение, эвакуацию или представлять угрозу жизни;
- Любой пострадавший с ожогом и сопутствующей травмой (например, перелом), когда ожог представляет угрозу жизни пациента. В случае, когда сопутствующая травма представляет большую угрозу, чем ожог, состояние пациента можно стабилизировать в травматологии перед тем, как перевести его в ожоговый центр. Для этого необходимо решение врача, которое должно основываться
на правилах триажа (медицинской сортировки) данного региона;
- Дети с ожогами без квалифицированного персонала или необходимого оборудования;
- Ожоги у людей, которые требуют социальной, моральной помощи или реабилитации.
Разрезание ожогового струпа
Разрезание ожогового струма – это специализированная процедура, которую проводят при круговых ожогах с сильным отеком или ожогах III степени. Показанием
к разрезанию струпа является возникновение отека, который нарушает циркуляцию крови в тканях возле места ожога, или мешает пострадавшему дышать. Поврежденную кожу разрезают скальпелем, снимая таким образом давление на сосудистую систему или грудную клетку. Разрезание ожогового струпа должен проводить человек, который умеет проводить специализированную реанимацию.
Показания
- Ожог создает давление на грудную клетку и препятствует нормальному дыханию,
- Ожог создает давление на конечность и нарушает кровообращение.
Оказание специализированной помощи:
1. Введите обезболивающие препараты.
а. Местная анестезия не нужна, поскольку вы будете разрезать только нечувствительный участок ожога.
2. Во время процедуры мониторьте дистальный пульс пострадавшего.
3. Подготовьте кожу, используя повидон-йод, мыло, воду или другие дезинфицирующие средства.
4. Пользуйтесь скальпелями №11 и №15, чтобы разрезать струп до подкожной ткани (используйте иллюстрацию для определения мест разреза).
а. На конечностях первый разрез необходимо делать на боковой части. Если это не помогло снять отек, нужно сделать разрез в медиальной части.
б. Разрезать нужно ТОЛЬКО струп, разрезать подкожный жир нельзя.
в. НЕЛЬЗЯ разрезать неповрежденную кожу.
5. Кровотечение должно быть минимальным (если подкожный жир не был разрезан)
и контролироваться при помощи передавливания.
6. После проведения процедуры наложите влажную повязку с антибиотиком или бинт, пропитанный физраствором или стерильной водой.
7. Для того, чтобы остановить кровотечение, можно наложить давящую повязку или поднять конечность.
8. Дайте пострадавшему антибиотик Роцефин (1 грамм) для профилактики
Острый некроз скелетных мышц (рабдомиолиз)
Рабдомиолиз – это редкое, но потенциально опасное для жизни состояние.
Оно вызывается разрушением поперечнополосатых мышц и может одновременно поражать разные системы органов. Значительное напряжение (например, марафон) может вызывать рабдомиолиз, который возникает из-за физической нагрузки. Выявление недуга на ранней стадии заболевания поможет в успешном лечении. Пациенты, у которых рабдомиолиз, вызванный травмой, находятся под угрозой острой почечной недостаточности и острого тубулярного некроза.
Анатомия и физиология
1. Рабдомиолиз может возникнуть в силу разных причин. В обычно обстановке могут встретиться такие:
- повреждение, вызванное сдавливанием, травматической асфиксией, ишемией конечностей;
- обычное напряжение;
- интоксикация, вызванная нападением ядовитого животного;
- обморожение, удар молнии, электрический шок, тепловой удар;
- передозировка кокаина, героина, фенициклидина, амфетаминами или статинами.
Лизис мышечных клеток, вызванный повреждением мышц, приводит к выделению внутриклеточных компонентов (например, миоглобина, креатинкиназы, калия, кальция), которые препятствуют нормальному протеканию метаболизма. Нормальное протекание метаболизма зависит от количества внутриклеточных компонентов, которые выделились в кровоток. Это может привести к дальнейшим осложнениям, таким, как синдром сдавления, метаболический ацидоз, гиперкалиемия, дефект коагуляции.
Уровень креатин фосфокиназы (КК или КФК) резко повышается до значения
50 000 – 200 000 единиц/литр, что указывает на значительное отмирание мышц и
необходимость интенсивной терапии.
Признаки и симптомы
Главные признаки:
- моча темно-коричневого цвета, красного, цвета кока-колы или чая (указывает
на присутствие миоглобина в моче (миоглабинурия),
- наличие крови на индикаторной полоске, но отсутствие ее в моче указывает
на миоглобинурию (некоторые индикаторные полоски имеют тест на миоглобин),
- слабость в мышцах, плохое самочувствие, усталость, общая слабость,
- боль в мышцах и суставах,
- температура,
- тахикардия,
- боль в области живота,
- тошнота, рвота,
- приступы эпилепсии, энцефалопатия.
Лечение
1. Введите начальную одноразовую дозу 0,9% раствора хлорида натрия или лактат Рингера 1,0–2,0 л/час. После введения начальной одноразовой дозы отрегулируйте внутривенное капельное введение, чтобы оптимизировать диурез на уровне 200‑300 мл/час. Поддерживайте диурез на уровне 0,5–1 мл/кг/час.
2. Введите 1,0 мЭкв/кг бикарбоната натрия внутривенным струйным введением.
Эвакуация
1. Проведите срочную эвакуацию всех пациентов с признаками рабдомиолиза.
2. Проведите первоочередную эвакуацию для пациентов с миоглобинурией.
Стационарная помощь с реабилитацией
1. Проверьте введение/выведение.
2. Введите 100 мЭкв/кг бикарбоната натрия на каждый литр введенного раствора хлорида натрия.
3. Поддерживайте внутривенное капельное введение, чтобы поддерживать диурез
на уровне 200–300 мл/час. Если такого уровня диуреза невозможно достичь лишь внутривенным введением, введите один из этих препаратов:
- Фурасемид 40 мг. Медленное внутривенное струйное введение.
- Маннитол 20% (Osmitrol®) 0,5–1,0 г внутривенным капельным введением,
за период 5–10 минут
- Маннитол 20% (Osmitrol®) 15 мл/мин внутривенного капельного введения.
4. Также, возможно, понадобится немедленная фасциотомия или удаление отмерших мышц, чтобы обезвредить источник выделения пигментов (повреждения ткани).
Белый фосфор
Свидетельства о том, что белый фосфор используется в зоне АТО, не были объективно подтверждены этой редакцией отчета о результатах экспертизы. Однако существует множество сообщений и заявлений от военных и местного населения о том,
что белый фосфор используется в зоне АТО в разных формах.
Белый фосфор используется в дымовых, трассирующих, осветительных, зажигательных боеприпасах (Koch, 2008). Как зажигательный боеприпас белый фосфор горит крайне бурно и может поджечь одежду, топливо, боеприпасы и другие легковоспламеняющиеся вещи. Вдобавок к его атакующим свойствам, белый фосфор – это также вещество, которое горит быстро и при этом выделяет большое количество дыма, тем самым создавая дымовую завесу для временного укрытия и помощи при прерывистом контакте (TR 1983). Как следствие, снаряды с белым фосфором широко используются как дымовые гранаты для пехоты, для гранатометов, расположенных на танках или других бронированных машинах, или как снаряды для артиллерии или минометов (Википедия, 2014). Они создают дымовую завесу, которая скрывает перемещения, позиции, прицельные системы или место,
с которого враг ведет огонь.
Типы ранений
Белый фосфор может вызвать повреждения или смерть тремя способами: глубоко прожегши ткань, вдохнув или проглотив его. Попадание большого количества фосфора
на ткань или при глотании – летально. Осколки боеприпасов с белым фосфором вызывают ожог II степени или глубокий ожог (Barillo, et al, 2005). Одной из причин, почему это происходит, является свойство этого элемента прилипать к коже и продолжать гореть, пока есть доступ воздуха. Ожоги фосфором более опасны для жизни, чем другие типы ожогов, поскольку организм поглощает фосфор через зону ожога, что может привести к повреждениям печени, сердца и почек или отказ большого количества органов (Skaik, 2010). Это оружие особенно опасно для людей, поскольку белый фосфор продолжает гореть, пока не сгорит полностью, или не будет перекрыт доступ кислорода.
Вдыхание дыма
При горении белого фосфора выделяется плотный белый дым. В случае, если вы долго вдыхаете концентрированный дым в течение долгого периода времени (особенно, если вы находитесь возле места горения), это может вызвать болезнь или даже смерть. Дым белого фосфора в умеренных концентрациях раздражает глаза и дыхательные пути, а при высоких концентрациях вызывает тяжелые ожоги (RD 1998).
Вдыхание испарений
Вдыхание испарений белого фосфора в течение долгого времени причиняет боль
в челюсти и смерть. Некроз происходит вследствие образования тромбов, что приводит
к ишемии костей или инфаркту, вследствие чего кость нижней челюсти начинает разлагаться. При ожогах белым фосфором нужно обезвредить причину ожога и закрыть доступ воздуха к ней мокрыми повязками. В дальнейшем нужно хирургическим путем удалить все остатки белого фосфора. Осложнение работы дыхательных путей нужно диагностировать на основе конкретной ситуации, и в таких случаях может быть необходимо зондирование и интенсивная терапия.
Дыхание и дыхательные пути
Оценка дыхания и состояния дыхательных путей – это умение, которому быстро учат, но овладевают им только после долгих месяцев практики, переподготовки и снова практики. В этом разделе вы найдете информацию об оценке дыхания и состояния дыхательных путей, а также основные и расширенные методики помощи в условиях боевых действий.
Оказать должную помощь при травмах дыхательных путей в военно-полевых условиях сложно, и начинать следует только после устранения основного источника угрозы (например, при помощи огневого превосходства) и остановки опасных для жизни кровотечений. Для этого многое необходимо освоить, научиться, отшлифовать. Модуль, посвященный дыханию и дыхательным путям, рассчитан на однодневное занятие продолжительностью 8‑10 часов и лишь обзорно ознакомит участников тренинга Медсанбата с необходимыми навыками.
Военный врач должен уметь быстро оценивать травму и проводить первичный осмотр. Сюда входят базовые и углубленные манипуляции на дыхательных путях, умение работать с дыхательными мешками, проводить интубацию, создавать воздуховоды хирургическим путем, проводить декомпрессию грудной клетки иглой, вставлять дыхательные/дренажные трубки. В этом разделе освещается множество аспектов оценки состояния и оказания помощи при травмах дыхательных путей. Также тут можно найти видео- и интернет-ресурсы, доступные на сайте medsanbat.info, для дальнейшего освоения этой сложной темы.
После успешного завершения курса войсковой медик должен понимать материал
и демонстрировать практические умения по следующим темам:
- быстрая оценка травмы / первичный осмотр пострадавшего,
- базовые и углубленные манипуляции на дыхательных путях,
- орофарингеальный воздухопровод,
- назофарингеальный воздухопровод,
- ларингеальная маска (I-Gel),
- дыхательный мешок (BVM), адекватная вентиляция легких
(один и два человека),
- эндотрахеальная интубация,
- воздуховоды, созданные хирургическим путем,
- декомпрессия иглой напряженного пневмоторакса,
- вставление трубки в грудную клетку для окончательного лечения напряженного пневмоторакса.
Это – основные темы модуля, посвященного травмам дыхательных путей, которые должен усвоить и которыми овладеть войсковой медик. Все остальные компоненты модуля – дополнительная или базовая информация. Следует также помнить, что травму оценивают быстро, в рамках системного подхода к травме и в течение золотого часа,
как было сказано во вступлении. Умение быстро и правильно оценивать травму войсковой медик долен постоянно отрабатывать, чтобы не тратить время и не пропустить опасные для жизни травмы или раны.
Первичная оценка проводится только после устранения основного источника угрозы (например, при помощи огневого превосходства) и остановки опасных для жизни кровотечений. Следует отметить, что согласно данных из зоны АТО, уровень заболеваемости и смертности военных вырос, это связано с неправильной оценкой состояния раненых врачами, санитарами и фельдшерами. Если пострадавшего уже осмотрел коллега (другой медработник), это еще не значит, что состояние пациента неизменное и стабильное. Вы как военный врач должны провести свой осмотр, даже
если ранение кажется легким.Травма – очень сложное явление, атмосфера на поле
боя – запутанная, а действия руководствуются адреналином, поэтому легко что-то пропустить, если не быть внимательным. Если вы не будете постоянно проводить оценку раненого, то можете пропустить ранение и человек может умереть!
Оценка
Оценка проводит для всех пациентов после каждого перемещения, нового вмешательства, любого изменения состояния (улучшения или ухудшения) и на протяжении всего лечения. Если вы сами скрупулезно не обследуете своего пациента
и не найдете уязвимые места, то можете пропустить травму, а в результате, солдат может умереть, поэтому постоянно оценивайте состояние своего пациента!
Существуют четыре типа оценки, которые проводятся при травме, и у каждой есть свой фокус и цель.
Цель первичной оценки именно дыхательных путей состоит в том, чтобы подчеркнуть, что при травме правильная оценка и дыхание тесно связаны.
| ОЦЕНКА ТРАВМЫ И ЕЕ ЦЕЛИ | ||
| Оценка | Время | Цель |
| Быстрая оценка травмы | Выполняется после остановки опасного для жизни кровотечения, в желтой или зеленой зоне, меньше 60 секунд, очень быстрая оценка. | Положите руки на пациента и найдите отверстия и ранения. Ищите деформации, места ушибов, ссадины, проколы, ожоги, болезненные места, рваные раны и отеки1. |
| Первичная оценка | Правильно оцените ситуацию, сосредоточенный осмотр, дольше 1 минуты. | Непосредственные угрозы жизни устранены, сосредоточенный осмотр ранения. |
| Вторичная оценка | Дольше, чем 1 минута. | Основные показатели жизнедеятельности, данные пациента, детальный осмотр на выявление у пациента патологии (осмотр с головы до пят, см. таблицу ниже и ОБРАЗЕЦ2 истории болезни). |
| Постоянный осмотр | По потребности, каждые 5‑15 минут (все пациенты должны быть снова осмотрены после любого медицинского вмешательства, изменения состояния или перемещения). |
1 Сокращенно «ДУСПОБРО» (деформации, ушибы, ссадины, проколы, ожоги, болезненные места, рваные раны и отеки)
2 ОБРАЗЕЦ не является постоянным элементом для военного врача, однако нужно отметить, следующее: признаки и симптомы, аллергия на лекарства, предыдущая уместная история, последний пероральный прием и события, предшествовавшие получению травмы (механизм повреждения).
|
|
|


|
|









|
|
|

|
|


Последовательность оценки при травме
Date: 2016-11-17; view: 591; Нарушение авторских прав