
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

и нижней поверхности языка (рнс.1.27 в). Бронзовое (коричневое) окрашивание кожинаблюдается при недостаточности надпочечников
|
|
Бронзовое (коричневое) окрашивание кожи наблюдается при недостаточности надпочечников. Коричневатая пигментация обычно проявляется не диффузно, а в виде пятен, особенно на коже открытых частей тела (лицо, шея, кисти рук), а также в местах, подвергающихся трению (в подмышечных впадинах, в области поясницы, на внутренних поверхностях бедер, половых органах) и в кожных складках ладоней (рис.1.28).
Кожные сыпи и повреждения. Кожные высыпания и геморрагии встречаются при многих заболеваниях внутренних органов, являясь их важным диагно-
Рис. 1.28. Коричневая пигментация кожных складок ладоней рук больного с хронической надпочечниковои недостаточностью.
Рис. 1.30. Схематическое изображение структуры кожи без морфологических элементов (высыпаний). I - эпидермис; 2 - дерма; 3 - подкожная жировая клетчатка.

|


|
| Рис. 1.32. Воспалительные пятна у больного с токсико-аллергическим дерматитом. |
Пятно (macula) отличается изменением цвета кожи на ограниченном участке, не возвышающемся над окружающими тканями и по плотности не отличающемся от здоровых участков кожи (рис.1.31-1.37). Воспалительные пятна характеризуются воспалением эпидермиса и дермы и сопровождаются расширением сосудов дермы (рис.1.31). Они встречаются при дерматитах, вторичном сифилисе и других заболеваниях (рис. 1.32).

Рис. 1.31. Пятно (macula) воспалительного характера. Схема.
К невоспалительным пятнам относят:
1) родимые пятна, nevus (рис.1.33 и 1.34);

|

|
2) сосудистые родимые пятна, (рис.1.35), обусло-
вленные неправильным развитием сосудов (телеан-
гиоэктазии);
3) депигментированные пятна (рис.1.36 и 1.37);
4) геморрагические пятна в виде петехий (мелко
точечных кровоизлияний) и синяков (подробнее
см. главу 6).

Рис. 1.36. Депигментированное пятно (macula) невоспалителъного характера (vitiligo). Схема.
Рис.1.34. Гиперпигментированные родимые пятна невоспалительного характера.
Рис.1.35. Сосудистое родимое пятно невоспалительного характера
| Рис.1.33. Гиперпигментированное родимое пятно (macula) невоспалителъного характера. Схема. |

Рис. 1.37. Больной с депигментированными пятнами (vitiligo ).
Запомните:
Воспалительные пятна исчезают при надавливании на кожу пальцем и вновь появляются после прекращения давления. Невоспалительные пятна при надавливании на кожу не исчезают.
| Рис.1.39. Узелок (papula). Схема. |

|
Узелок (papula) представляет собой небольшое (от 2 - 3 мм до 1 см), резко отграниченное плотное образование, несколько возвышающееся над кожей и обусловленное воспалительным разрастанием верхних слоев дермы (рис. 1.38). Папулы встречаются при дерматитах, кори, красном плоском лишае, вторичном сифилисе и других заболеваниях (рис.1.39).

Рис. 1.39. Папулезные высыпания у больного с дерматитом.
Узел (nodus) - резко отграниченное и выступающее над поверхностью кожи образование округлой формы и достаточно больших размеров (больше 3-4 см), исходящее из глубоких слоев дермы, подкожной жировой клетчатки (рис. 1.40). Врач нередко сталкивается с различными невоспалительными узлами, обусловленными новообразованиями кожи: фибромой кожи, липомой, ретикулосаркомой (рис.1. 41).

Рис. 1.41. Больная с ретикулосаркомой.
Волдырь (urtica) представляет собой возвышающееся над поверхностью кожи бесполостное образование, разнообразной, иногда причудливой формы, размером от 3 - 4 мм до 10 см и более (рис.1.42). Ур-тикарные элементы, появляющиеся при остром воспалении поверхностного сосочкового слоя дермы, сопровождающегося значительным расширением капилляров, чрезвычайно характерны для крапивницы (рис. 1.43), аллергического дерматита и др. Появление волдырей, как правило, сопровождается сильным зудом кожи.

|

|
Рис. 1.40. Узел (nodus). Схема.
Рис.1.42. Волдырь (urtica). Схема.

|
| Рис. 1.43. Уртикарные элементы сыпи у больного с медикаментозной крапивницей (а) и аллергическим дерматитом (б). |
Пузырек (vesicula) — это поверхностное, слегка выступающее над окружающей кожей полостное образование размером от 1 до 5 мм, исходящее из эпидермиса (рис. 1.44). В полости пузырька обычно содержится серозная воспалительная жидкость. Пузырьки встречаются при herpes zoster (рис. 1.45), дерматитах, экземе и других заболеваниях.
Пузырь (bulla) — поверхностный полостной морфологический элемент, подобный пузырьку, но больших размеров (до 3-5 см), содержащий серозную, кровянистую или гнойную жидкость (рис.1.46). Буллезные пузыри на коже встречаются при токси-ко-аллергических дерматитах, ожогах ІІ-ІІІ степени (рис. 1.47), пузырчатке, стрептококковом импетиго и т. п.
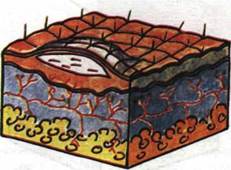
|

|
Рис. 1.44. Пузырек (vesicula). Схема.
Рис.1.46. Пузырь (bulla). Схема.

|

Рис.1.45. Высыпания у больного с herpes zoster (а) и herpes labialis (б).
Рис. 1.47. Буллезные пузыри у больного с ожогом IІ степени.
Гнойничок (pustula) — это островоспалительное округлое образование размером от 1 до 10 мм, с гнойным содержимым, обычно располагающееся в области волосяных фолликулов (рис. 1.48). В этих случаях пустула носит название фолликулярного гнойничка (фолликулита).

Рис.1.48. Гнойничок (pustula) no типу фолликулита. Схема.
Фурункул (furanculus) — острое гнойно-некротическое воспаление волосяного фолликула (рис. 1.49), распространяющееся на окружающие ткани (дерму, подкожную клетчатку). Фурункул представляет собой плотное, болезненное, выступающее над поверхностью кожи образование (рис. 1.50 а). При вскрытии фурункула происходит отторжение некротического стержня и нередко образование рубца (рис.1.50 б).
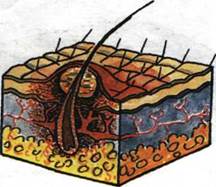
Карбункул (carbunculus) — наиболее тяжелая форма гнойно-некротического поражения кожи и подкожной клетчатки, обычно развивающегося из нескольких слившихся фурункулов (рис.1.51). Отмечаются значительная отечность, болезненность и гиперемия кожи над областью карбункула, а при его созревании выделяется густой желтовато-зеленоватый гной, часто с примесью крови.

Рис.1.51. Карбункул. Схема.

|
| Рис.1.52. Гидраденит. Схема. |
Гидраденит (hidradenitis) — острое гнойное воспаление потовых желез и окружающих тканей (рис.1. 52), располагающееся в подмышечной области. По клиническим проявлениям очень напоминает фурункул — это плотное болезненное образование со значительным покраснением кожи над ним (рис. 1.53). После вскрытия гидраденита выделяется гной и в последующем может образовываться рубец.
Рис. 1.49. Фурункул. Схема.

|

|
| Рис.1.50. Фурункул: а до вскрытия; б - после вскрытия виден некротический стержень. |
Рис.1.53. Больной с гидраденитом.

|
Эрозия (erosio) — это поверхностный дефект кожи в пределах эпидермиса (рис. 1.54).

|
| Рис.1.54.Эрозия (erosio). Схема. |
Ссадина (excoriatio) — линейный дефект кожи в пределах эпидермиса и дермы (рис. 1.55).
.
Рис 1.55 ссадина
Язва (ulkus) — более глубокое и распространенное нарушение целостности кожи (эпидермиса и дермы), подкожной клетчатки, мышц, иногда достигающее костей (рис.1.56). Нередко язвы возникают в результате расстройств кровообращения (при варикозном расширении вен, тромбофлебитах, а также при стенозирующих атеросклеротических поражениях артерий нижних конечностей) (рис.1.57).


|
Рис. 1.57.
Трофическая язва голени у больной с тромбофлебитом глубоких вен.
Часто глубокие и распространенные изъязвления (пролежни) появляются у тяжелых ослабленных больных с острым или хроническим нарушением кровообращения, трофическими расстройствами при поражениях головного и спинного мозга (рис. 1.58). Пролежни обычно локализуются в участках кожи, подвергающихся постоянному давлению (в области крестца, ягодиц, лопаток, пяточной кости и т. п.).

Рис.1.58.
Пролежни в области крестца у тяжелой больной.
Эластичность кожи (тургор). Для определения эластичности (тургора) кожу вместе с подкожной клетчаткой захватывают двумя пальцами и образуют складку (рис. 1.59 а). Нормальная эластичность кожи характеризуется быстрым расправлением кожной складки после того, как пальцы врача разжимаются (рис. 1.59 б). При снижении эластичности кожи после разжимания пальцев складка некоторое время сохраняется.
Запомните:
1) Снижение эластичности кожи наблюдается:
а) у пациентов пожилого и старческого возраста;
б) при обезвоживании организма (неукротимая
рвота, диарея и т. п.).
2) Повышение тургора кожи и увеличение ее напря-
жения нередко свидетельствует о задержке жидкости в
организме, часто сопровождающейся некоторой отеч-
ностью кожи (скрытые отеки).
Рис.1.56. Язва (ulkus). Схема.

|
Рис. 1.59.
Определение эластичности (тургора) кожи у здорового молодого человека (а,6).
1.8. Ногти
При многих заболеваниях внутренних органов в результате трофических и других нарушений появляются различные изменения ногтей, чаще в виде поперечной и продольной исчерченности, повышенной ломкости и т. п. Некоторые из этих изменений настолько характерны, что позволяют сразу же заподозрить то или иное заболевание (рис.1.60).
Симптом часовых стекол. Ногти при этом симптоме приобретают значительную выпуклость, как у часовых стекол (рис.1.60 б и рис.1.61), в большинстве случаев сочетаясь с утолщением концевых фаланг пальцев рук и ног в виде барабанных палочек, которое возникает вследствие пролиферации мягких тканей ногтевой фаланги пальцев.
Запомните:
Основными (хотя и не единственными) причинами симптомов часовых стекол и барабанных палочек являются:
1) длительные нагноительные процессы в легких
(абсцессы, бронхоэктазы);
2) подострый бактериальный эндокардит;
3) некоторые врожденные пороки сердца и магист-
ральных сосудов, сопровождающиеся выраженной
тканевой гипоксией и цианозом;
4) билиарные циррозы печени.
Койлонихии - это ложкообразные вдавления ногтей, сочетающиеся с их исчерченностью (рис.1.60 е и рис.1.62). Койлонихии чаще появляются при выраженном сидеропеническом синдроме (дефиците железа в организме), например, у больных с хроническими железодефицитными анемиями.
Симптом наперстка - точечные углубления на поверхности ногтевой пластинки, возникающие у больных псориазом (рис.1.60 д). Ногти мутнеют, приобретают поперечную или продольную исчерчен-ность, истончаются и атрофируются (онихолизис с дистрофическими изменениями ногтей, рис. 1.60 в).
Точечные геморрагии под ногтевым ложем (рис. 1.60 г) встречаются при выраженном нарушении сосудистой проницаемости, например, у больных васкулитом.

Рис. 1.60. Некоторые характерные изменения ногтей.
а - норма; б - симптом «часовых стекол» сочетается с симптомом «барабанных палочек»; в - онихолизис с дистрофическими изменениями ногтей; г - точечные геморрагии под ногтевым ложем у больного с васкулитом; д - симптом «наперстка», е - койлонихии.

|

|

|

|
Рис. 1.61. Изменения ногтей в виде часовых стекол: а - на руках; б - на ногах.
Рис.1.63. Больной с первичным экзогенно-конституциональным ожирением.

|
Рис. 1.62. Изменения ногтей при хронической железодефицитной анемии в виде койлонихий (ложкообразных вдавлений ногтей ).
1.9. Подкожная жировая клетчатка
При исследовании подкожной жировой клетчатки обращают внимание на степень ее развития, места наибольшего отложения жира и наличие отеков. Чрезмерное развитие подкожной жировой клетчатки (ожирение) может быть вызвано разными причинами.
Различают первичное (экзогенно-конституцио-нальное, или алиментарно-обменное) ожирение (рис. 1.63), в основе которого лежит энергетический дисбаланс (абсолютное или относительное увеличение поступления энергии с пищей и уменьшение ее расхода за счет гиподинамии) и вторичное (или ней-роэндокринное) ожирение (рис. 1.64), являющееся лишь синдромом других заболеваний, обусловленных поражением центральной нервной и эндокринной систем (адипозогенитальной дистрофии, болезни Иценко-Кушинга, гипотиреоза, травм и опухолей головного мозга и др.).
Рис. 1.64. Больная с вторичным нейроэндокринным ожирением (болезнь Иценко-Кушинга).
Заметно несимметричное
отложение жира
(лицо, живот )
Наиболее частыми причинами уменьшения подкожного жирового слоя (похудания) являются:
1) голодание, ведущее к развитию алиментарной
дистрофии;
2) заболевания органов пищеварения, сопровож-
дающиеся нарушением аппетита и процессов перева-
ривания и всасывания пищи (гастриты, язвенная бо-
лезнь желудка и двенадцатиперстной кишки, энтери-
ты, панкреатиты, гепатиты, циррозы печени и др.);
3) длительные интоксикации и хронические ин-
фекционные заболевания;
4) злокачественные новообразования, когда поху-
дание может достигать степени кахексии (рис.1.65).
Отеки — важный симптом многих заболеваний внутренних органов. Выраженность отечного синдрома может быть различной: от небольшой пастоз-ности подкожной клетчатки до анасарки (рис. 1.66 и 1.67) с выраженными отеками и скоплением жидкости в серозных полостях (асцит, гидроторакс и др.).
Запомните:
В организме взрослого человека может задерживаться до 3-5 л жидкости без появления видимых на глаз и устанавливаемых пальпаторно отеков (так называемые скрытые отеки).
Для выявления периферических отеков используют:
1) метод пальпации - надавливания большим
пальцем на кожу и подкожную клетчатку в области
лодыжек (рис.1. 68 а), голеней (рис. 1.68 б), крестца
(рис. 1.68 в), грудины (рис. 1.68 г) и т. п.. При нали-
чии отеков в этих местах остаются ямочки
(рис.1.66);
2) наблюдение за динамикой массы тела;
3) измерение количества выпитой жидкости и вы-
деленной мочи (диурез). Последние два способа наи-
более пригодны для установления скрытых отеков.
Местные отеки чаще всего обусловлены:

|
| Рис.1.66. Выраженные отеки голеней и стоп у больного с сердечной недостаточностью. |
1) регионарным нарушением венозного оттока
(флеботромбоз, тромбофлебит) или лимфооттока
(слоновость);
2) острой воспалительной реакцией кожи и под
кожной клетчатки;
3) местной аллергической реакцией кожи, отеком
Квинке (рис.1.69).

Рис. 1.65. Кахексия у больного раком желудка.
Распространенные отеки при заболеваниях сердца, почек и других внутренних органов обусловлены, как правило, сочетанием нарушений многих механизмов, участвующих в регуляции водно-электролитного баланса в организме, а также механизмов, способствующих удержанию жидкости в сосудистом русле:

Рис.1.67. Асцит и отечность подкожной жировой клетчатки у больного с сердечной недостаточностью.

|

|

|
Рис. 1.68. Методика определения отеков.
а - в области лодыжек; б - голеней, в - крестца; г - грудины.
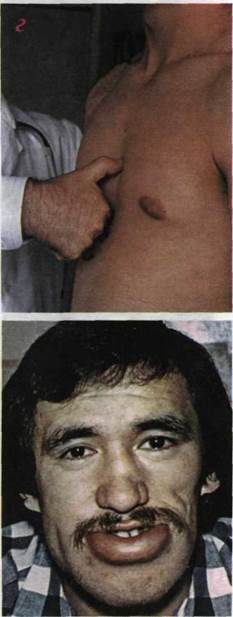
Рис. 1.69. Внешний вид больного с аллергической реакцией на
медикаменты (отеком Квинке).
Заметна выраженная отечность нижней губы.
1) повышением гидростатиче-
ского давления в венозном русле
большого круга кровообращения
(например, при правожелудоч-
ковой сердечной недостаточно-
сти);
2) активацией ренин-ангио-
тензин-альдостероновой систе-
мы почек, что способствует за
держке натрия и воды в организ-
ме;
3) снижением онкотического
давления плазмы при гипопроте-
инемии (нефротический син-
дром, тяжелые заболевания пече-
ни);
4) резким уменьшением про-
цесса фильтрации в почках (по-
чечная недостаточность, Уре-
мия);
5) нарушением сосудистой
проницаемости (гломерулонеф-
рит, васкулиты и др.).
В каждом конкретном случае заболевания преобладающее значение в формировании отеков приобретают 1-2 механизма отечного синдрома.
Запомните:
Отеки, в основе которых лежат нарушения венозного оттока (местные или распространенные), как правило, сочетаются с выраженным цианозом кожи. В других случаях цианоз не характерен и чаще всего отмечается бледность кожных покровов.
1.10. Лимфатические узлы
Большое значение для диагностики некоторых заболеваний внутренних органов (болезней системы крови, злокачественных новообразований, туберкулеза, инфекционных и воспалительных заболеваний) имеет исследование периферических лимфатических узлов, расположенных в подкожной клетчатке.
Лимфатические узлы выполняют барьерно-фильтрационную и иммунную функции. Лимфа, протекающая по синусам лимфатических узлов, профильтровывается через петли ретикулярной ткани: здесь задерживаются мелкие инородные частицы, попавшие в лимфатическую систему из тканей (микробные тела, опухолевые клетки и т. п.), а в лимфу поступают лимфоциты, образующиеся в лимфоидной ткани лимфатических узлов.
В норме периферические лимфоузлы представляют собой округлые или овальные образования размером от 5 до 20 мм. Они не выступают над уровнем кожи и поэтому не выявляются при осмотре. Однако некоторые из лимфатических узлов можно пропальпировать даже у здорового человека (подчелюстные, подмышечные, паховые). Они сравнительно небольших размеров, мягкой консистенции, безболезненные,
умеренно подвижные и не спаяны друг с другом и с кожей. Существует мнение, что прощупываемые у здорового человека лимфатические узлы — следствие перенесенных в прошлом местных воспалительных процессов.
На рис. 1.70 показана методика прощупывания подчелюстных (а), задних шейных (б), передних шейных (в), затылочных (г), надключичных (д), подмышечных (е, ж), локтевых (з) и паховых (и) лимфатических узлов. Пальпируют лимфоузлы кончиками пальцев, производя ими скользящие круговые движения в области предполагаемой локализации данной группы лимфоузлов и по возможности
прижимая их к более плотным образованиям (костям, мышцам).
При пальпации подмышечных лимфоузлов вначале отводят руку больного в сторону и устанавливают полусогнутые пальцы исследующего в подмышечной области (рис.1.70 е). Затем приводят руку пациента к грудной клетке и одним скользящим движением руки сверху вниз пытаются прощупать лимфатические узлы (рис.1.70 ж).
Пальпируя лимфоузлы, обращают внимание на их размеры, форму, консистенцию, болезненность, подвижность, сращения между собой и с окружающими тканями, состояние кожи над лимфоузлами.

|
Рис. 1.70. Методика пальпации лимфатических умов, а - подчелюстных; б - задних шейных; в - передних шейных; г - затылочных; д - надключичных; е,ж -подмышечных; з - локтевых; и - паховых.
В практической деятельности врач может встретиться с двумя типами изменений лимфоузлов:
1) с распространенным, системным поражением
лимфоузлов, которое может быть обусловлено как
воспалительными их изменениями (например, при
некоторых инфекциях), так и изменениями, связан-
ными с опухолевым разрастанием при некоторых за
болеваниях крови;
2) с местным увеличением регионарных лимфа-
тических узлов как воспалительного (локальные
гнойные процессы), так и неопластического харак
тера (метастазы рака). Для правильной интерпрета
ции местного увеличения лимфоузлов необходимо
хорошо представлять типичные пути лимфооттока
из различных областей тела, изображенные на ри
сунках 1.71 - 1.75.
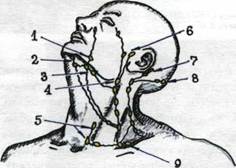
Рис.1.71. Лимфатические узлы головы и шеи: 1 - лимфоузлы нижней челюсти; 2 -подъязычные; 3 - подчелюстные; 4 - лимфоузлы угла нижней челюсти; 5 - передние шейные; 6 - околоушные; 7 - заушные; 8 - затылочные; 9 - надключичные лимфоузлы.
Лимфоузлы угла нижней челюсти, подъязычные и подчелюстные лимфоузлы (рис.1.72) увеличиваются при местных патологических процессах (воспаление, рак) в миндалинах, полости рта (1,2), околоушные и заушные — при поражениях наружного и среднего уха (3), затылочные - при патологических процессах в области волосистой части головы и на шее, шейные лимфатические узлы - при поражении гортани и щитовидной железы (рак, тиреоиди-ты), надключичные лимфоузлы слева (4) — при метастазах рака желудка (Вирхова железа) и т. д.

На рис. 1.73 изображены наиболее типичные пути лимфооттока в области верхнего плечевого пояса. Локтевые лимфоузлы (1) собирают лимфу из III, IV и V пальцев руки, подмышечные (2) - из I, II и III пальцев, а также из области грудной железы (рак, мастит).
Особое диагностическое значение имеет метаста-зирование рака легкого в подмышечные лимфоузлы (5). При воспалительных поражениях указанной локализации могут вовлекаться в патологический процесс также подключичные (3) и даже надключичные (4) лимфатические узлы.
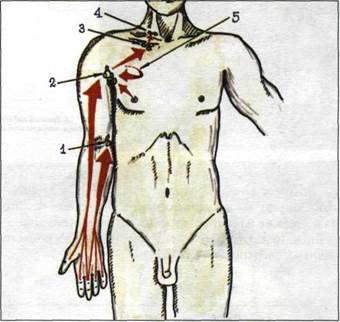
Рис. 1.73. Лимфатические узлы верхнего плечевого пояса и наиболее типичные пути лимфооттока: 1 - локтевые лимфоузлы (лимфоотток из V, IV и ІІI пальцев руки); 2 -подмышечные (лимфоотток из I, Пи III пальцев руки, а также из грудной железы и легких); 3 - подключичные и 4 - надключичные лимфоузлы.
Воспалительное или опухолевое поражение молочных желез (рис.1.74, 1.75) нередко сопровождается увеличением подмышечных, подключичных, надключичных и парастернальных лимфоузлов.

Рис.1.72. Наиболее типичные пути лифмооттока.
1,2 - из полости рта, миндалин; 3 - из наружного и среднего уха, 4 - из желудка. Красными стрелками обозначается поверхностный лимфоотток, синими — из более глубоких областей.
Рис.1.74. Пути лимфооттока из молочной железы.
1 - подмышечные; 2 и 3 - под- и надключичные; 4 - парастернальные лимфоузлы.

|
| Рис. 1.75. Внешний вид трех больных с раком молочной железы и метастазами пподмышечные лподмышечные лимфоузлы (а, б, в) |
Паховые лимфатические узлы (рис. 1.76 а) собирают лимфу из половых органов и органов малого таза, а также из тканей нижних конечностей, подколенные (рис. 1.76 б) — преимущественно из области задней поверхности голеней.
Запомните:
Лимфатические узлы при островоспалительных лимфаденитах всегда болезненны, слегка уплотнены. Иногда, особенно при гнойно-некротических процессах в коже и нагноившихся ранах, между областью воспаления и увеличенными лимфатическими узлами можно заметить красноватый тяж, обусловленный воспалением соответствующих лимфатических сосудов (лимфангоитом).

|

|
А
Б
Рис.1.76. Пути оттока лимфы по нижним конечностям (а, б): 1 - подколенные лимфоузлы; 2 - лимфоотток ш мошонки и полового члена; 3 - лимфоотток из органов малого таза.

|
| Рис. 1.78. Кифоз. |
1.11. Мышцы
При исследовании мышц оценивают степень развития произвольной мускулатуры, тонус мышц, а также болезненность при их ощупывании.
Атрофии мышц нередко возникают у ослабленных больных, у пациентов, страдающих некоторыми заболеваниями нервной системы, сопровождающимися параличом или парезом конечностей, а также при хронических поражениях суставов (см. ниже).
При исследовании мышц важно также правильно охарактеризовать иногда встречающиеся непроизвольные сокращения мышц - судороги. Различают:
1) тетанические судороги (рис. 1.77) — сравни-
тельно длительные (от нескольких минут до не-
скольких часов) судорожные сокращения мышц
(менингиты, бешенство, столбняк);
2) клонические судороги — быстро следующие од-
но за другим судорожные сокращения мышц (на
пример, при эпилептических припадках).

|
Рис. 1.77.
Сардоническая улыбка у больного столбняком, возникающая вследствие судорожного сокращения мимической мускулатуры лица.
1.12. Кости
Определяют форму костей, наличие деформаций, болезненности при ощупывании и поколачивании и другие симптомы. При некоторых заболеваниях системы крови (лейкозах, миеломе, В12-дефицитной анемии) важным является определение болезненности костей при их поколачивании, а также наличие патологических переломов костей.
Из патологических деформаций костей чаще других встречаются деформации позвоночника. Различают:
1) кифоз — искривление позвоночника выпукло
стью назад (рис. 1.78), нередко с образованием горба
(gibbus);
2) лордоз — искривление позвоночника выпукло
стью вперед;
3) сколиоз - боковые искривления позвоночника.
Рис. 1.79. Кифосколиоз: вид сзади (а) и сбоку (б).
Нередко (рис.1.79) обнаруживается сочетание кифоза и сколиоза (кифосколиоз).
У больных с анкилозирующим спондилоартритом (болезнью Бехтерева) наблюдается сочетание гиперлордоза шейного и кифоза грудного отделов позвоночника, что ведет к очень характерным изменениям осанки больного в виде позы просителя (рис. 1.80).

|
Запомните:
Выраженные искривления позвоночника нередко приводят к существенным нарушениям функции легких и сердца, в частности, к развитию дыхательной недостаточности и легочного сердца
Рис. 1.80. Искривления позвоночника у больного с анкилозирующим спондилоартритом
(болезнью Бехтерева):
1 - гиперлордоз шейного отдела позвоночника,
2 - кифоз грудного отдела позвоночника (поза просителя)
1.13. Суставы
При объективном исследовании суставов определяют их конфигурацию, припухлость, болезненность при ощупывании и движениях, объем активных и пассивных движений в суставах и изменения кожи и подкожной клетчатки в области суставов.
1. Конфигурация суставов. Изменения конфигурации суставов могут быть обусловлены разными причинами. При воспалительных заболеваниях суставов (артритах), как правило, наблюдается увеличение их в объеме, сглаживание контуров суставов, их припухлость. Такая дефигурация суставов связана с острым воспалительным отеком синовиальной обо-
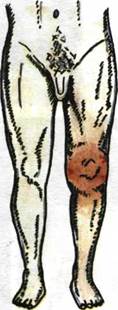
|
Рис. 1.81. Дефигурация
левого коленного
сустава
и покраснение кожи
над ним у больного
с острым гонорейным
артритом.
лочки и мягких тканей, окружающих сустав (пери-артрикулярный отек), а также с наличием выпота в полость сустава (рис.1. 81 - 1.83).

|
| Рис.1.82. Дефигурация проксимальных межфаланговых суставов и покраснение кожи над ними при ревматоидном артрите. |
Нередко в этих случаях кожа над областью пораженного сустава гиперемирована, ее температура повышена. Обычно эти изменения формы суставов бесследно исчезают при своевременно начатом эффективном противовоспалительном лечении.

Рис.1. 83. Дефигурация 1плюснефалангового сустава стопы и покраснение кожи над ним при подагрическом артрите.
Деформация суставов — это более стойкое изменение формы суставов, обусловленное деструкцией хряща и суставных концов костей, развитием анкилозов, костными разрастаниями, повреждениями мышечно-связочного аппарата и подвывихами суставов.
Многие заболевания проявляются характерными деформациями суставов. Так, при ревматоидном артрите кисти приобретают форму ласт моржа (рис. 1.84). Отмечается характерная ульнарная девиация кисти — отклонение III, IV и V пальцев в сторону локтевой кости (1), обусловленное подвывихами в пястно-фаланговых суставах с выступанием головок пястных костей (2), а также лучевая (радиальная) девиация (4) лучезапястного сустава (рис. 1.84).
При деформирующем остеоартрозе наблюдаются подвывих пястно-фаланговых суставов и латеральная девиация (радиальная или ульнарная) дисталь-ных межфаланговых суставов (рис.1.85 и 1.86), плотные узелки в тыльно-боковых отделах дистальных межфаланговых суставов (узелки Гебердена - 3) и проксимальных межфаланговых суставов (узелки Бушара — 4), обусловленные костными разрастаниями (остеофитами).
У больных с распространенным остеоартрозом при исследовании в вертикальном положении (нагрузка весом) нередко выявляются характерные деформации коленных суставов. Варусная деформация коленных суставов.— genu yarus, или О-образные ноги, (рис.1. 87) -— свидетельствует о преимущественном поражении медиального отдела суставов (потеря хряща).
Вальгусная деформация коленного сустава — genu valgus, Х-образные ноги, (рис.1.88) связана с поражением хряща во всех отделах коленного сустава.

|

|

|

|
Рис.1.84. Два случая деформации суставов при ревматоидном артрите (а,,б).
1 - ульнарная девиация пястно-фаланговых суставов III, IVи Vпальцев кисти; 2 - подвывих в пястно-фаланговых суставах с выступанием головок пястных костей; 3 - дефигурация проксимальных межфаланговых суставов; 4 - лучевая девиация лучезапястного сустава; 5 - ревматоидные узелки; 6 - атрофия мышц кисти (по М. и Д. Доэрти, 1993).

|

Рис. 1.85. Деформация кисти при деформирующем остеоартрозе: 1 - подвывих пястно-фаланговых суставов; 2 - латеральная девиация дистального межфалангового сустава; 3 - узелки Гебердена; 4 - узелки Бушара..
Рис.1.86. Остеоартроз межфаланговых суставов. Видны узелки Гебердена.

|

|

|

|
А
А
Рис. 1.87. Варусная деформация коленных суставов: а - при распространенном остеоартрозе (О-образные ноги); 6 - справа для сравнения показано отсутствие деформации у здорового пациента.
Рис.1.88. Вальгусная деформация коленных суставов: a - при распространенном остеоартрозе (Х-образные ноги); б - справа йля сравнения показано отсутствие деформации у здорового пациента.
В области суставов нередко можно обнаружить и другие деформации, обусловленные поражением пе-риартрикулярных тканей. Типичным примером стойкой деформации и ограничения подвижности суставов, обусловленных поражением периартри-


|

|
ние тестоватой консистенции, располагающееся на тыле кисти вблизи лучезапястного сустава, обусловленное воспалением синовиальной оболочки (тено-синовитом) общего разгибателя пальцев.
Рис. 1.92. Подагрические узлы (тофусы) в области пястно-фаланговых суставов кисти.
Рис.1.93. Подагрические узлы (тофусы) в области ушных раковин.
Рис.1.89. Контрактура Дюпюитрена: 1 - узловатое утолщение сухожилий IV и V пальцев; 2 - стягивание кожи; 3 - стойкая сгибательная контрактура в пястно-фаланговых и проксимальных межфаланговых суставах.
кулярных тканей, является контрактура Дюпюитрена
(рис. 1.89). Это хроническое воспалительное заболевание ладонного апоневроза и сухожилий IV и V пальцев кисти, ведущее к рубцеванию (1), стягиванию кожи (2) и фиксированной сгибательной контрактуре в пястно-фаланговых и проксимальных межфаланговых суставах (3).

У больных подагрой характерно отложение кристаллов уратов под кожей с образованием плотных подагрических узлов (тофусов), которые, локализуясь в области локтевых, коленных суставов и вокруг межфаланговых и пястно-фаланговых суставов кисти (рис.1.92), могут создавать впечатление их резкой деформации. Очень характерно для подагры появление тофусов на ушных раковинах (рис.1.93).

Рис. 1.90. Бурсит локтевого сустава.
Локальная припухлость вокруг возвышения локтевого отростка наблюдается при бурсите — местном воспалении серозной сумки локтевого сустава (рис.1.90).
На рис. 1.91 изображено ограниченное припуха-


|
Рис.1.91. Теносиновит
общего разгибателя
пальцев.
Рис.1.94. Ревматоидные узелки на разгибательной стороне предплечья вблизи локтевого сустава.
На рис. 1.94 изображены подкожные ревматоидные узелки, представляющие собой плотные, округлые, безболезненные соединительнотканные образования, которые чаще локализуются на разгибательной стороне предплечья вблизи локтевого сустава. Ревматоидные узелки являются характерным признаком ревматоидного артрита.
2. Изменения кожи над пораженными суставами чаще проявляются в виде гиперемии и гипертермии, что свидетельствует об остром воспалительном процессе в суставе и околосуставных тканях (рис. 1.84 - 1.86).
Температуру кожи в области сустава лучше оценивать, прикладывая тыльную поверхность кисти исследующего (рис. 1.95), причем на очень непродолжительное время (не более 0,5 - 1,0 с), так как более длительное прикосновение может уравнять температуру кожи больного и исследующего.

|

|
Рис.1.95. Определение
температуры кожи
в области сустава.
| Рис.1.98.Объем активных движений в шейном отделе позвоночника в норме (по В. Bates, 1979). |
3. Подвижность и болезненность суставов. Определяют объем активных и пассивных движений в суставах. Активные движения произвольно выполняет сам больной. Пассивные движения в исследуемых суставах осуществляет врач при полном мышечном расслаблении пациента (рис.1.96 и рис.1.97).

Независимо от характера поражения самого сустава или периартрикулярных тканей объем активных движений в большинстве случаев оказывается сниженным. Для оценки степени ограничения движений в суставах следует ориентироваться на некоторые показатели нормальной двигательной функции, представленные на рис. 1.98 - 1.108.

Рис.1.99. Объем активных движений в тораколюмбальном отделе позвоночника в норме (по М. и Д. Доэрти, 1993).

|

|
Рис.1.96. Определение объема пассивных движений в тазобедренном суставе.
Рис.1. 97. Определение объема пассивного разгибания в коленном суставе.
Рис. 1.100. Объем активных движений в плечевом суставе в норме (по В. Bates, 1979).

|

|

|

|
Рис. 1.101. Объем активных движений в локтевом суставе в норме.
Рис. 1.105. Объем активных движений в тазобедренном суставе в норме во фронтальной плоскости.
Рис. 1. 102. Объем активных движений в лучезапястном суставе в норме.
Рис. 1.106. Объем активных движений в коленном суставе в норме в сагиттальной плоскости.

|

Рис.1. 103. Объем активных движений в тазобедренном суставе в норме в сагиттальной плоскости.
Рис.1.107.
Объем активных движений в коленном суставе в норме во фронтальной плоскости (по В. Bates, 1979).

|

|
Рис. 1.104. Объем активных движений в тазобедренном суставе в норме (при согнутом коленном суставе).
Рис. 1.108. Объем активных движений в голеностопном суставе в норме.
При объективном исследовании суставов важно решить вопрос о характере поражения самих суставов и периартрикулярных тканей (мышц, сухожилий, нервов и т. п.). В этом отношении помогает выполнение следующих приемов:
1) Определение болезненности суставов при их ощупывании. Болезненность, определяемая по ходу суставной щели (рис. 1.109), в большинстве случаев свидетельствует о поражении самого сустава или о наличии внутрисуставной патологии (например, разрыва мениска коленного сустава).
Болезненность, ограниченная периартрикулярны-ми точками (рис. 1.1 10), обычно связана с внесустав-ной патологией (например, с развитием бурсита).

3) Определение болезненности при резистивных активных (изометрических) движениях в суставах (рис. 1.112 и 1.113) является важным признаком поражения периартрикулярных тканей. Исследование проводится следующим образом. Врач пытается произвести движение в суставе (красные стрелки), а пациент при этом оказывает активное сопротивление этому движению, напрягая соответствующие мышцы (синие стрелки).
Запомните:
Если при резистивных активных (изометрических) движениях в суставах появляется боль, а движения в суставе отсутствуют, речь идет о поражении мышц, сухожилий и других периартрикулярных тканей, а не самого сустава.

Рис.1.109. Определение болезненности суставной щели плечевого сустава.
Рис. 1.110. Определение болезненности периартрикулярных точек в области плечевого сустава.
Рис. 1.112. Определение болезненности при резистивном активном (изометрическом) движении в голеностопном суставе.
2) Определение характера боли, возникающей при движении в суставах. Для воспаления синовиальной оболочки сустава характерно появление так называемой стрессовой боли при движениях (незначительная боль при средних по амплитуде движениях, которая резко усиливается в крайних точках сгибания и разгибания, рис.1.111). Боль одинаковой интенсивности на всем протяжении движения чаще связана с механическими изменениями в суставе (разрушением хряща или кости).

Рис. 1.111. Стрессовая боль при движении в лучезапястном суставе (по М. и Д. Доэрти, 1993).

Рис.1.113. Определение болезненности при резистивном активном (изометрическом) движении в тазобедренном суставе
4) Определение соотношений объема активных и пассивных движений. В большинстве случаев при воспалении синовиальной оболочки наблюдается одинаковое ограничение как активных, так и пассивных движений в суставах.
Запомните:
Если объем пассивных движений превышает объем активных движений, это свидетельствует о сопутствующем поражении периартрикулярных тканей.
5) Определение крепитации (хруста) при движениях. Крепитация определяется пальпаторно (рис. 1.114) на всем протяжении сгибания или разгибания пораженного сустава. Легкая, еле заметная крепитация обычно свидетельствует о воспалении синовиальной оболочки, сумки или сухожильного влагалища. Грубая крепитация указывает на поражение хряща или кости.
От крепитации следует отличать громкие одиночные сухожильные щелчки, возникающие иногда при движениях в крупных суставах (плечевом, коленном, тазобедренном и др.), и щелчки, связанные с искусственным растяжением суставов, например суставов пальцев рук. В последнем случае щелчки чаще обусловлены образованием внутрисуставных газовых пузырьков.

Важно также оценить состояние мышц в области суставов. Для поражений суставов характерны слабость прикрепляющихся к ним мышц и их атрофия (рис.1.84).
Запомните:
1) Для острого воспаления синовиальной оболочки
сустава характерны:
а) дефигурация сустава, его припухлость и выпот в
полости сустава;
б) покраснение и гипертермия кожи;
в) болезненность суставной щели (капсулы);
г) стрессовый характер боли при движениях;
д) легкая крепитация (хруст);
е) одинаковое ограничение объема активных и пас-
сивных движений в суставе.
2) Для поражений суставов, сопровождающихся
разрушением хрящей и костной ткани, характерны:
а) значительная деформация сустава с патологиче-
скими подвывихами, костными разрастаниями и дру-
гими изменениями;
б) грубая крепитация (хруст) при движениях;
в) одинаковой интенсивности боль на всем про-
тяжении сгибания или разгибания сустава.
3) Для поражения периартрикулярных тканей хара-
ктерны:
а) болезненность при пальпации периартрикуляр-
ных точек;
б) боль при резистивных активных (изометриче-
ских) движениях в суставах;
в) больший объем пассивных движений в суставах
по сравнению с активными.
Рис.1.114. Определение крепитации (хруста) при движениях в коленном суставе (по М. и Д. Доэрти, 1993).
Date: 2016-02-19; view: 798; Нарушение авторских прав