
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Репродуктивное здоровье в Российской Федерации
|
|
Владимир Кулаков1, Ольга Фролова2
(Опубликовано в журнале "Народонаселение" №3, 2004, с.)
По определению ВОЗ, репродуктивное здоровье - это состояние полного физического, умственного и социального благополучия, а не просто отсутствие болезней или недугов во всех сферах, касающихся репродуктивной системы, ее функций и процессов.
Здоровье населения, в том числе репродуктивное, определяется экономическим и социальным положением населения, демографическими процессами, экологическими условиями жизни.
Репродуктивное здоровье определяется рядом факторов, в том числе отношением общества к женщине, ее ролью в обществе.
В 2003 году в общей структуре населения России женщины составили 76,3 млн. (53,3%), из которых 39,1 млн. находились в фертильном возрасте (15-49 лет). Среди них 9,3 млн. - девочки-подростки.
В среднем на одну женщину репродуктивного возраста в 2002 году приходилось 1,32 рождений, что почти вдвое меньше, чем требуется для замещения поколений (2,14-2,15 рождений в среднем на одну женщину).
За последние 10 лет зарегистрированное число беременностей снижалось с 4407412 беременностей в 1993 году до 3197837 в 2002 году и 3201289 в 2003 году, что свидетельствует о расширении контингента женщин и мужчин, использующих современные средства предупреждения беременности.
Доля абортов в сроки до 22 недель снизилась с 66,49% в 1993 году до 52,4% в исходах всех беременностей в 2003 году; уменьшилась доля прерванных беременностей в сроки 22-27 недель с 1,11% в 1993 году до 0,8% в 2003 году; практически не изменилась доля внематочной беременности (1,14% и 1,47% соответственно). Роды в исходах беременностей существенно возросли (с 31,29% в 1993 году до 44,6% в 2003 году). При этом абсолютное их число увеличилось и составило 1427353 в 2003 году.
В современных социально-демографических условиях проблема аборта занимает особое место в системе мер по сохранению и восстановлению репродуктивного потенциала женщины. Уровень распространенности абортов - один из основных медико-социальных показателей, характеризующих репродуктивное сознание и поведение женщин, и состояние здоровья граждан. В последние годы благодаря целенаправленной работе в России отмечается заметное снижение абсолютного числа абортов: за последнее десятилетие оно сократилось в 1,7 раза: с 2,93 млн. в 1993 году до 1,68 млн. в 2003 году.
Показатель числа абортов на 1000 женщин фертильного возраста за указанный период снизился практически вдвое: с 81,9 до 43,1; улучшилось соотношение числа абортов на 100 родившихся живыми и мертвыми: в 1993 году оно составляло 208,4 и в 2003 году - 115,9. Уменьшилось число женщин, умерших после аборта, с 204 в 1993 году до 87 в 2002 году, практически в 2,3 раза. Однако уровень абортов в России выше, чем в экономически развитых странах.
Анализ частоты абортов в различных возрастных группах показывает, что половина всех прерываний беременностей приходится на женщин в оптимальном репродуктивном возрасте: 20-29 лет (51,6%). По данным обследований, в среднем каждая российская женщина производит 2-3 аборта.
Удельный вес абортов у первобеременных женщин в общем числе абортов ежегодно возрастал и составил в 2003 году 11,0% (1999 год - 9,9%).
Частота ранних, отсроченных и отдаленных осложнений после аборта колеблется в пределах 16-52%, при этом поздние осложнения, преимущественно более тяжелые, значительно превышают ранние (10-35% и 5-18% соответственно). Частота ранних осложнений после аборта в Российской Федерации в 2002 году составила в среднем 1,4%.
Аборты часто являются причиной бесплодия, невынашивания и других осложнений беременности и родов, более высоких показателей материнской и перинатальной смертности. У 1/3 женщин, страдающих вторичным бесплодием, искусственным абортом была прервана первая беременность. У беременных с абортами в анамнезе на 20% выше регистрируются угроза невынашивания беременности, аномалии родовой деятельности. Перинатальные потери у женщин с абортами в анамнезе на 10-12% выше, чем у женщин, их не имеющих. Экономические потери, связанные с абортом и гинекологической заболеваемостью (с учетом только ранних осложнений аборта), составляют в целом по России, по нашим расчетам, более 2 млрд. рублей.
Степень риска аборта для здоровья и жизни женщины определяется всем объемом квалифицированной медицинской помощи при проведении аборта, с обеспечением ее доступности, качества и безопасности, включая эффективное консультирование и информирование, психологическую помощь и поддержку, применение современных технологий аборта (прерывание беременности в ранние сроки, медикаментозные методы, адекватное обезболивание), контрацепцию и реабилитацию после аборта.
Самым тяжелым исходом аборта является смерть женщины. По данным Госкомстата России, за последние 10 лет абсолютное число умерших после аборта снизилось в 2,3 раза и составило в 1998 году - 204 (28,6%), в 2002 году - 87 (18,5%). Показатель материнской смертности после аборта в 2002 году составил 6,2 на 100000 родившихся живыми, этот показатель на селе почти в 2 раза выше, чем в городе (9,3 против 5,0 соответственно).
Из числа умерших после аборта каждая девятая женщина погибает в возрасте 15-19 лет, около 80% - после аборта, начатого или начавшегося вне лечебного учреждения.
Риск для здоровья женщины, частота материнской смерти после аборта во II триместре возрастает в 3-4 раза по сравнению с операцией, производимой в I триместре. В течение последних трех лет не зарегистрированы случаи смерти после аборта в ранние сроки, в то время как у каждой третьей среди умерших после аборта беременность прерывалась в сроки 22-27 недель. Из числа умерших после аборта смерть после искусственных артифициальных абортов наступила в 5,6%, самопроизвольных - в 19,8%, неуточненных - в 18,2%, криминальных - в 24,6%, после аборта по медицинским показаниям - в 26,2%, по социальным показаниям - в 4,8%.
В последние годы благодаря эффективной работе на всех уровнях по профилактике абортов и материнской смертности случаев смерти после аборта в 2002 году не было в 36 территориях Российской Федерации.
Основными факторами, приведшими к смерти женщин после аборта вне ЛПУ, в 93,4% явилась задержка обращения за медицинской помощью, что в первую очередь связано с уровнем санитарной культуры населения. На втором месте стоят факторы организации и качества медицинской помощи: дефекты в диагностике (43,4%) и дефекты в лечении (55,3%).
Таким образом, несмотря на устойчивую тенденцию к снижению абортов в Российской Федерации, они занимают ведущее место в структуре исходов всех наступивших беременностей и репродуктивных потерь.
Для разработки мер профилактики имеет значение оценка репродуктивного здоровья отдельных возрастных групп женщин, в первую очередь здоровья подростков. В структуре соматических заболеваний у подростков по сравнению с заболеваемостью в других возрастных группах явно доминируют заболевания эндокринной, мочевыделительной, нервной и костно-мышечной системы. Это обусловлено мощными психонейроэндокринноиммунными перестройками пубертатного периода и началом половой жизни.
Доля абсолютно здоровых девочек уменьшилась за последние 10 лет с 28,6 до 6,3%. У 40% подростков к окончанию школы наблюдаются те или иные хронические соматические заболевания, у 36,6% - морфофункциональные отклонения в здоровье. Наибольшую тревогу вызывает 2-кратное увеличение частоты болезней эндокринной системы. Общая заболеваемость девочек 15-17 лет за 5 лет выросла на 32,2%. Показатели заболеваемости в подростковом возрасте у девочек на 10-15% выше, чем у мальчиков.
По данным профилактических осмотров 2002 года, гинекологическая заболеваемость девочек-подростков составила 114‰. Среди гинекологических заболеваний наиболее часто встречаются воспалительные заболевания половых органов и отклонения формирования репродуктивной системы (нарушения менструального цикла, дисменорея и задержка полового созревания). По результатам обращаемости отмечено повозрастное увеличение гинекологической заболеваемости с 9,5 тысячи у девочек до 10 лет до 12,9 тысячи у подростков 15-17 лет (на 100 тысяч девочек соответствующего возраста). Девочки дошкольного и раннего школьного возраста чаще болеют воспалением нижних отделов половых путей (36-70%), старшеклассницы - нарушениями менструального цикла.
Заболеваемость девочек от 15 до 18 лет нарушениями менструального цикла возросла за последние 10 лет в 3,4 раза, т.е. с 1027,1 в 1992 году до 3468,3 в 2002 году (на 100 тысяч девочек соответствующего возраста). В структуре отклонений ритма менструаций у девочек от 15 до 18 лет преобладали задержки менструаций (74,9%), вплоть до аменореи (29,7%), на фоне метаболических нарушений и гиперандрогенных проявлений. Увеличилось число девочек, являющихся группой риска абсолютного или относительного бесплодия.
Сохраняется высокая заболеваемость детей и подростков заболеваниями, передаваемыми половым путем (в 2002 году зарегистрировано 45,1 тысячи больных ЗППП в возрасте до 18 лет). У сексуально активных девочек-подростков частота воспалительных заболеваний половых органов в 3 раза выше, чем у сверстниц, никогда не имевших сексуальных отношений (45,2 и 15,1% соответственно).
Ранняя сексуальная активность подростков стала одной из важнейших социальных проблем России, причем молодые люди не часто готовы к половой жизни ни физиологически, ни психологически, у них нет достаточных знаний об инфекциях, передающихся половым путем, о возможности отрицательных последствий раннего начала половой жизни и прерывания беременности.
Ведущими причинами ухудшения здоровья современной российской молодежи следует считать: социальную незащищенность, психосоциальную дезадаптацию, отсутствие сдерживания рискованного поведения, снижение внимания со стороны властных структур.
Оценка здоровья беременных женщин имеет особо важное значение. Неблагоприятные последствия осложнений беременности и родов представляют риск как для самой женщины, так и ребенка.
Растет общая заболеваемость женщин репродуктивного возраста практически по всем классам болезней (в 2003 году у каждой из них регистрировалось по 1-2 хронических заболевания).
За последние 5 лет анемии у беременных женщин выросли на 10,8% и составили в 2003 году 41,8% против 38,6% в 1998 году, болезни кровообращения - на 14,0% (10,0% и 14,2%), мочеполовой системы - на 26,0% (15,4% и 19,94%), поздние токсикозы - на 16,6% (18,5% и 22,4% соответственно по годам). По отдельным административным территориям показатели имеют различия в 3-5 раз, что связано с экологическими, социальными и другими особенностями территорий. Наблюдается тенденция к росту удельного веса беременных среди больных сифилисом (с 8,8% в 2001 году до 12,3% в 2002 году).
По-прежнему актуальной остается проблема распространения ВИЧ-инфекции от матери ребенку во время беременности и родов. Из 238 тысяч официально зарегистрированных в России ВИЧ-инфицированных более четверти (около 60 тысяч) составляют женщины, причем большинство из них находится в наиболее активном репродуктивном возрасте, число родов у ВИЧ-инфицированных составило 5823 в 2003 году.
Все указанное обусловило относительно низкий процент нормальных родов (в 2003 году по РФ он составил 32,2%, в 2000 году - 31,1%). По отдельным территориям показатель колеблется от 20,0 до 45,0%.
Основными заболеваниями, осложняющими роды, в 2003 году были (в расчете на 1000 родов): анемии - 263,9; болезни системы кровообращения - 69,4; мочеполовой системы - 93,0; отеки, протеинурия и гипертензивные расстройства - 228,4, в том числе эклампсия и преэклампсия - 41,4.
Отрицательное влияние на репродуктивную функцию человека оказывают неблагоприятные производственные факторы.
По результатам социально-гигиенического мониторинга, осуществляемого Госсанэпиднадзором Минздрава России, в различных отраслях промышленности, строительства, транспорта и связи в условиях, не отвечающих санитарно-гигиеническим требованиям и нормам, работает 13,9 млн. человек. Около 50% работающих во вредных и опасных условиях труда - женщины. Неудовлетворительными остаются условия и охрана труда в сельскохозяйственном производстве, где в основном работают женщины.
Материнская смертность - один из основных критериев качества и уровня организации работы родовспомогательных учреждений, эффективности внедрения научных достижений в практику здравоохранения. Однако большинство ведущих специалистов рассматривают этот показатель более широко, считая материнскую смертность интегрирующим показателем здоровья женщин репродуктивного возраста и отражающим популяционный итог взаимодействия экономических, экологических, культурных, социально-гигиенических и медико-организационных факторов.
По данным Госкомстата России, структура причин материнской смертности в 2002 году в Российской Федерации практически не изменилась. По-прежнему половина материнских потерь (234 случая) определяется тремя ведущими причинами: абортами (87 случаев - 18,5%), кровотечениями (74 случая - 15,8%) и токсикозами беременности (73 случая - 15,6%). Отмечается рост числа случаев материнской смертности после внематочной беременности (с 24 случаев в 2001 году до 34 случаев в 2002 году).
Основными факторами, влияющими на уровень материнских потерь, являются состояние здоровья женщин до и во время беременности, своевременность и качество медицинской помощи, а также отношение женщины и семьи к ее здоровью и здоровью будущего ребенка.
Перинатальная смертность характеризует состояние здоровья матери и ребенка, а также качество оказания медицинской помощи матери во время беременности, родов и ребенку - до родов, в родах и после рождения. В 2002 году этот показатель составил 12,08 в расчете на 1000 родившихся живыми и мертвыми, в 2003 году - 11,4, а соотношение мертворождаемости и ранней неонатальной смертности практически составляет 1:1 (53% и 47% соответственно), что свидетельствует о положительной динамике уровня перинатальных потерь, о повышении качества ведения беременности и родов.
По территориям показатель перинатальной смертности на 1000 родившихся живыми и мертвыми варьирует от 6,33 до 20,0‰.
За последние 5 лет показатель перинатальной смертности в стране снизился почти на 20% (19,6%), в том числе мертворождаемость - на 15,2%, ранняя неонатальная смертность - на 24,1%.
Основными причинами, непосредственно приведшими к смерти плода и новорожденного, в 2002 году являлись внутриутробная гипоксия и асфиксия в родах (48,9%), врожденные аномалии (пороки развития и хромосомные нарушения - 13,3%), дыхательные расстройства новорожденного (дистресс) (8,9%), инфекционные болезни, специфичные для перинатального периода (5,3%), в том числе бактериальный сепсис (1,2%), другие респираторные состояния у новорожденного (4,4%), врожденная пневмония (3,9%), родовая травма (3,4%). Со стороны матери указанные причины смерти плода были обусловлены состояниями матери, не связанными с беременностью (32,6%), осложнениями беременности (10,6%), осложнениями со стороны плаценты, пуповины и оболочек (28,6%), осложнениями родов и родоразрешения (7,3%), вредными влияниями, передающимися через плаценту или грудное молоко (1,1%).
Смертность новорожденных зависит от массы тела при рождении. При общем уровне смертности на 1000 родившихся живыми - 0,49, среди рожденных с массой до 1000 г она составляет 70,9, при массе 1000-1499 г - 19,6; при массе - 1500-2499 г - 3,47; при массе 2500 г и выше - 0,22.
Показатель оперативного родоразрешения путем кесаревого сечения в стране за последние 5 лет вырос на 20,2% и в 2002 году составил 154,8 на 1000 родов (211822 случая). Таким образом, путем этой операции в 2002 году родоразрешена каждая шестая-седьмая роженица.
Несмотря на снижение показателей материнской и перинатальной смертности, в РФ уровень их в 3-3,5 раза выше показателей экономически развитых стран.
Гинекологическая заболеваемость является важным показателем репродуктивного здоровья. В современных социально-экономических условиях отмечается рост гинекологической заболеваемости практически во всех возрастных группах.
За последние 5 лет (по сравнению с 1998 годом) уровень заболеваемости эндометриозом на 100000 женского населения увеличился на 36,2%, нарушениями в перименопаузальном периоде - в 1,9 раза. На 27,0% выросла заболеваемость расстройствами менструации, на 8,6% - воспалительными заболеваниями придатков матки, на 4,3% - женским бесплодием.
В 2003 году гинекологическая заболеваемость (на 100000 женского населения) составила: сальпингит и оофорит - 1395,3; эндометриоз - 272,3; эрозия и эктропион шейки матки - 1636,8; расстройства менструации - 1635,2; нарушения менопаузы и другие нарушения в околоменопаузальном периоде - 644,6; женское бесплодие - 403,8.
В 2002 году в России выявлено 234026 больных с впервые в жизни установленным диагнозом злокачественного новообразования. Показатель заболеваемости женского населения злокачественными новообразованиями в 2002 году составил 309,8 на 100000 женщин. Первое место занимают новообразования молочной железы (19,4%), далее следуют опухоли кожи (13,1%), желудка (8,3%), ободочной кишки (6,7%), тела матки (6,7%), шейки матки (5,2%), яичников (5,1%).
Более половины больных, страдающих злокачественными заболеваниями, приходится на рак молочной железы. За период с 1998 по 2002 год распространенность рака молочной железы на 100000 женского населения выросла на 18,4% (420,8 - 1998 год, 498,1 - 2002 год), а рака шейки матки уменьшилась на 6,4% (228,1 - 1998 год, 214,1 - 2002 год).
Доля больных злокачественными образованиями молочной железы, выявленных при профилактических осмотрах, в 2002 году выросла по сравнению с 2001 годом и составила 18,2% против 17,8%, шейки матки - 25,5% против 24,9%. В целом показатели активного выявления злокачественных новообразований в России абсолютно неадекватны современным возможностям медицины и свидетельствуют о необходимости проведения специальных скрининговых программ. Показатель летальности больных злокачественными заболеваниями молочной железы (умерли в течение первого года с момента установления диагноза) в РФ составил 11,9%; при раке шейки матки - 20,3%.
Важным фактором, снижающим репродуктивный потенциал населения страны, является бесплодие в браке, которое наблюдается у 4-5 млн. женщин. Частота бесплодных браков в России превышает 15% (что, по данным ВОЗ, является критическим уровнем). В стране зарегистрировано 6,5 млн. женщин, страдающих бесплодием, и около 4 млн. мужчин с данной патологией. При этом профилактика заболеваний, в том числе и заболеваний, приводящих к бесплодию, намного дешевле и эффективнее лечения. Бесплодие является тяжелым состоянием, нарушающим социальную и психологическую адаптацию человека, влияющим на его здоровье и качество жизни.
Использование методов ЭКО (экстракорпорального оплодотворения) и ПЭ, а также ИКСИ в 85-92,5% способствовало рождению здоровых детей. Риск врожденных аномалий у детей достигает 6,9% и чаще всего наблюдается при многоплодии и глубокой недоношенности.
В связи с изменением возрастной структуры населения особое место занимают болезни женщин переходного возраста, возникающие в пре- и постменопаузе. По данным обследований, у 60-70% женщин России в этом возрасте отмечаются специфические климактерические расстройства, в том числе урогенитальные (50-80%), артериальная гипертензия - до 50%, явления остеопороза - 30-40% и другие.
Снижение частоты климактерических расстройств, улучшение качества и продолжительности активной жизни женщин могут быть обеспечены при рациональном использовании заместительной гормонотерапии.
Учитывая значимость проблемы сохранения здоровья и продолжительности активной жизни женщины, для обеспечения организационно-методической помощи регионам создан федеральный центр "Здоровье женщин после 40 лет" на базе ГУ "Научный центр акушерства, гинекологии и перинатологии РАМН".
Проблема сохранения и восстановления репродуктивного здоровья населения требует комплексного подхода к ее решению, который возможен только на государственном уровне, путем целенаправленных скоординированных действий федеральных органов, исполнительной власти, ведомственных служб здравоохранения, органов исполнительной власти субъектов РФ, органов местного самоуправления, научных и общественных организаций в рамках федеральной целевой программы "Сохранение и восстановление репродуктивной функции женщин".
Программа должна быть направлена на сохранение и увеличение репродуктивного здоровья населения, повышение его репродуктивного потенциала, обеспечение государственной политики в области охраны репродуктивного здоровья населения России, сокращение сроков восстановления утраченного здоровья путем внедрения в медицинскую практику современных методов диагностики и лечения, повышение квалификации специалистов, работающих в области охраны репродуктивного здоровья.
МЕДИКО – СОЦИАЛЬНАЯ ПОМОЩЬ ЛИЦАМ, ПЕРЕНЕСШИМ ИНФАРКТ МИОКАРДА. В статье 20, закона Российской Федерации «Основы законодательства РФ об охране здоровья граждан», указано право граждан на медико-социальную помощь: «При заболевании, утрате трудоспособности и в иных случаях граждане имеют право на медико-социальную помощь, которая включает профилактическую, лечебно-диагностическую, реабилитационную, протезно-ортопедическую и зубопротезную помощь, а также меры социального характера по уходу за больными, нетрудоспособными и инвалидами,включаявыплатупособия по временной нетрудоспособности. Медико-социальная помощь оказывается медицинскими, социальными работниками и иными специалистами в учреждениях государственной, муниципальной и частной систем здравоохранения, а также в учреждениях системы социальной защиты населения. Граждане имеют право на бесплатную медицинскую помощь в государственной и муниципальной системах здравоохранения в соответствии с законодательством Российской Федерации, республик в составе Российской Федерации и правовыми актами автономной области, автономных округов, краев, областей, городов Москвы и Санкт-Петербурга. Гарантированный объем бесплатной медицинской помощи предоставляется гражданам в соответствии с программами государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи (в редакцииФедерального закона от 2 декабря 2000 года № 139-ФЗ). Граждане имеют право на дополнительные медицинские и иные услуги на основе программ добровольного медицинского страхования, а также за средств и иных источников, не запрещенных законодательством Российской Федерации. Граждане имеют право на льготное обеспечение протезами, ортопедическими, корригирующими изделиями, слуховыми аппаратами, средствами передвижения и иными специальнымисредствами.Категорииграждан, имеющих это право, а также условия и порядок их обеспечения льготной протезно-ортопедической и зубопротезной помощью определяются Правительством Российской Федерации. Граждане имеют право на медицинскую экспертизу, в том числе независимую, которая производится по их личному заявлению в специализированных учреждениях в соответствии со статьей53настоящихОснов. Дети, подростки, учащиеся, инвалиды и пенсионеры, занимающиеся физической культурой, имеют право на бесплатный медицинский контроль. Работающие граждане имеют право на пособие при карантине в случае отстранения их от работы санитарно-эпидемиологической службой вследствие заразного заболевания лиц, окружавших их. Если карантину подлежат несовершеннолетние или граждане, признанные в установленном законом порядке недееспособными, пособие выдается одному из родителей (иному законному представителю) или иному члену семьи в порядке, установленном законодательством Российской Федерации. Работающие граждане в случае болезни имеют право на три дня неоплачиваемого отпуска в течение года, который предоставляется по личному заявлению гражданина без предъявления медицинского документа, удостоверяющего факт заболевания».[1] Медико – социальная помощь должна осуществляться вторичной и третичной профилактикой. Вторичная профилактика предусматривает комплекс мер по устранению выраженных факторов риска, которые могут привести к возникновению, обострению или рецидиву заболевания. Третичная профилактика предусматривает комплекс мер по реабилитации лиц, перенесших инфаркт миокарда, утративших возможность полноценной жизнедеятельности, для обеспечения условий интеграции в общество.[6] Протезирование, лиц, перенесших инфаркт миокарда в данном случае осуществляется постановкой коронарного стента с лечебным покрытием, в коронарную артерию, чтобы расширить ее просвет, для нормального функционирования сердца. Реабилитационные меры должны способствовать социально – средовой адаптации и социально – средовой ориентации. Большое значение имеет профессиональная реабилитация, которая направлена на рациональное трудоустройство, лиц, перенесших инфаркт миокарда (тяжесть и напряженность, режим труда и отдыха, форма организации труда, санитарно – гигиенические факторы). В случае возможности продолжения работы в своей профессии с уменьшением объема – необходимые ограничения в отношении отдельных должностных и функциональных обязанностей.[3] СОДЕРЖАНИЕ МЕДИКО - СОЦИАЛЬНОЙ ПОМОЩИ · взаимодействие с учреждениями здравоохранения; · взаимодействия с учреждениями реабилитационного характера (санаторно – курортного плана); · содействие в выявлении причины приведшей к данной ситуации; · содействие в адаптации к нормальному образу жизни; · установка на ЗОЖ (режим труда и отдыха); · содействие в организации досуга; · содействие в психологической помощи; · содействие в получении бесплатной медицинской помощи; · содействие в правовом консультировании: 1. медицинская помощь предоставляется бесплатно; 2. в течение шести месяцев клиент имеет право на получение бесплатных лекарственных средств; 3. клиент имеет право на бесплатную консультацию врача – кардиолога; 4. клиент имеет право на бесплатное санаторно – курортное лечение в течение двух недель с момента выписки из стационара; 5. работа с ближайшим окружением (семьей); ФОРМЫ МЕДИКО – СОЦИАЛЬНОЙ ПОМОЩИ Существуют формы медико – социальной работы как индивидуальные так и групповые. На первых этапах (когда клиента доставляют в кардиоблок) лицам, перенесшим инфаркт миокарда, приемлема индивидуальная форма помощи. · она заключается с установлением первичной связи и потребности клиента в изменениях; · исследование и расследование проблемы, начинается после того как клиент осознает, что нуждается в медико – социальной помощи; · мотивация, происходит совместная оценка ситуации клиентом и специалистом социальной работы, установление первичного социального диагноза и работа над мотивацией к изменениям; · здесь, специалист социальной работы и клиент согласовывают цели, которые нужно достигнуть и задачи, которые нужно решить для достижения цели; · исследования стратегии решения, выбор и реализации; Во время реабилитационного периода, а это может быть при переводе клиента из кардиоблока в обычную палату или когда клиент прибывает на санаторно – курортное лечение, подходит групповой метод работы. Человек становится членом какой – либо группы для того, чтобы решить свои особые проблемы. Группа в своем единстве представляет собой сборное «Я» в личности клиента, где разрозненные проблемы клиента приобретают некоторую целостность и отстраненность. Функцией групповой работы является защитная, оценочная и помощь в преодолении страха. В основе групповой работы лежит: · посреднический обмен информацией между клиентами · общение · самосознание существующей проблемы · реалистичное оценивание своих проблем МЕТОДЫ МЕДИКО – СОЦИАЛЬНОЙ ПОМОЩИ К методам, которыми будет пользовать специалист социальной работы, относятся: · беседы · лекции · тренинги · диагностика оказываемой помощи · обеспечение специальной информационной литературой · проведение разъяснительной работы · патронаж · консультирование · просмотр фильмов по теме инфаркта миокарда и сердечно – сосудистых заболеваний, здорового и нездорового образа жизни · мониторинг Медико – социальная помощь лицам, перенесшим инфаркт миокарда может быть обеспечена совместными усилиями медицинских и социальных работников, организационно объединенных в единую межведомственную систему по охране здоровья. Служба медико – социальной помощи должна комплектоваться из числа специалистов социальной работы, овладевших основами социальной медицины, подготовленных с учетом проведения медико - социальной работы, направленной на решение поставленных перед ними задач по охране и реабилитации социально незащищенных групп населения.[8] Утверждение соответствующих должностей социальных работников с медико – социальной ориентацией в лечебно-профилактических учреждениях, квалификационная характеристика, отработка системы подготовки кадров для работы в практическом здравоохранении, учреждениях социальной защиты, реабилитационных центрах, медико-социальных экспертных комиссиях являются необходимыми условиями становления медико - социальной службы. Для оказания полноценной медико – социальной помощи лицам, перенесшим инфаркт миокарда, необходима многоуровневая участковая система, предусматривающая работу с клиентами специалистов с высшим образованием, средним специальным образованием и персонала по уходу. Комплексный подход к оказанию медико - социальной помощи предполагает одновременное участие специалистов всех трех уровней социальной помощи. В компетенцию специалиста медико – социальной работы высшего уровня может входить составление полной информации о социальном положении клиента, создание банка данных — социальной карты региона с выявлением степени социального здоровья. В банке данных должны быть сведения не только об общей численности обслуживаемого населения, но и о количестве проживающих семей, количестве семей, имеющих в своем составе лиц, перенесших инфаркт миокарда.[7] Из общего числа семей необходимо выделить семьи неполные, многодетные, малообеспеченные, в которых проживают клиенты, перенесшие инфаркт миокарда. Обязанностями социального работника являются разработка и внедрение программы медико – социальной помощи применительно к населению обслуживаемого региона; отработка системы взаимодействия с медицинскими работниками скорой медицинской помощи, лечебно - профилактического учреждения; координация работы медико - социальной службы со смежными вневедомственными организациями (педагоги, психологи, юристы и др.); координация и контроль при проведении социальных мероприятий работниками среднего звена, решение других организационных вопросов.[8] Большое значение для проведения работы медико - социальной направленности имеет определение социально - экономической обстановки региона. Основными функциями социального работника среднего звена является непосредственная патронажная работа с семьями по реализации конкретных услуг: · оказание медико – социальной помощи лицам, перенесшим инфаркт миокарда; · содействие в обеспечении медикаментами, гигиеническими средствами, продуктами питания через специальные магазины; · организация консультативной помощи юристов, психологов, педагогов; · санитарно-просветительная работа и обучение само- и взаимопомощи; формирование здорового образа жизни клиента; · осуществление социально-бытовой помощи. Залог успеха социального работника обусловлен тем, что в своей профессиональной деятельности по реабилитации, социальной защите и поддержке населения он не ограничивается задачами и возможностями одного ведомства, а руководствуется одновременно социальными и медицинскими нормативными документами, как основополагающей базой, способствующей сохранению и укреплению здоровья, как непременному условию улучшения качественных показателей жизни людей. Специалист социальной работы освобождает врача - клинициста от непрофильной работы — приема пациентов, обращающихся для решения социальных вопросов, оформления справок, медицинских карт, выписывания медицинских препаратов по социальным показаниям и т.д. Специалист социальной работы с основами как медицинских, так и социальных знаний может найти свое применение в таких структурах практического здравоохранения, как дневной стационар при поликлиниках, стационар на дому для наблюдения за больным после так называемой ранней выписки из хирургического стационара, в отделениях для долечивания, реабилитационных центрах, санаторно – курортных учреждениях, медицинских учреждениях социального обеспечения, в клинических центрах социального обслуживания и т.д..[2] Деятельность специалиста социальной работы при оказании медико - социальной помощи должна быть направлена на изучение особенностей социального процесса территориального участка и на основе анализа полученных данных проведение всего комплекса мероприятий, направленных на оздоровление населения. Необходима практическая работа, связанная с формированием установки клиента на ЗОЖ. Специалисты социальной работы и медицинские работники, должны быть объединены на базе лечебно - профилактического, психолого - педагогического или реабилитационного учреждения, которое обеспечивало бы не только своевременное выявление нуждающихся в помощи, но и адекватно предоставлять рациональный объем всех необходимых медико - социальных и психолого - педагогических услуг. Специалист социальной работы будет выступать в этом случае как доверенное лицо нуждающихся в помощи на своем участке и практически, конкретно, с учетом индивидуальных особенностей будет реализовать программу сохранения и укрепления здоровья своих клиентов. Медико – социальные услуги должны быть несложными в организации, доступными для всех слоев населения и социально - гарантированными по объему и качеству. При осуществлении медико – социальной помощи специалист социальной работы должен руководствоваться как запросами самого клиента, так и ее целесообразностью и полезностью в конкретных условиях. Особое значение имеет заинтересованность и вовлечение самого клиента в проведении социальных программ, участие в них добровольных и благотворительных организаций, фондов, ассоциаций, служителей церкви. Работа с таким контингентом представляет для социального работника большую сложность, требует настойчивости, усердия, психологического напряжения и соответствующих знаний по юриспруденции.[7] Ведущая роль в оказании комплексной, интегрированной, полноценной социальной помощи, лицам, перенесшим инфаркт миокарда, отводится специалисту социальной работы с медико – социальным направлением деятельности и социальному психологу, объединенных с врачом территориального лечебно - профилактического учреждения и врачом общей практики. В этом направлении необходимы дальнейшие пути поиска приемлемых вариантов сотрудничества специалистов различных направлений, для реализации социальных технологий сохранения здоровья, оказания комплексной помощи, лицам, перенесшим инфаркт миокарда, особенно социально незащищенным слоям в вопросах социально обеспечения.[7] · облегчить процесс приобретения умений и навыков, необходимых для адаптации в окружающей среде и полноценной жизнедеятельности; · устранить или уменьшить патологию; · стимулировать поддержание и укрепление здоровья; Специалист социальной работы посредством значимой деятельности должен реабилитировать лиц, перенесших инфаркт миокарда всех возрастов, которые после перенесенного заболевания имеют в анамнезе физические и психические дисфункции, а в целях профилактики осложнений и прогрессирования инвалидности, восстановления бытового независимого функционирования. Основная цель медико – социальной помощи - развить у клиента ряд навыков, которые позволили бы на протяжении всей его жизни реализовывать потребности и выполнять социальные функции и роли, необходимые для полноценной жизнедеятельности, получать от этого удовлетворение, в совершенстве владеть своим телом и чувствовать себя гармоничной частью окружающего мира.[2] Основным методом выбора медико – социальной помощи является использование целенаправленной активности для ликвидации нарушений жизнедеятельности определенного характера. Поэтому деятельность является не только целью, но и представляет собой способ лечения, средством достижения эффективных сдвигов в реабилитации клиента. Лечение и деятельность взаимосвязаны в медико – социальной помощи, так как деятельность занимает центральное место в адаптационном процессе, ее отсутствие или нарушение может представлять угрозу здоровью. Кроме того, любая осознанная деятельность является действенным способом, для того чтобы изменить биологическое или психологическое самочувствие человека в лучшую сторону. Индивид с ограниченными возможностями посредством восстановления деятельности развивается как личность и излучает независимость, т. е. не только возможность самостоятельных действий, но и возможность контроля ситуации принятия самостоятельных решений. В процессе оказания помощи, восстанавливается функционирование клиента, он приспосабливается к новым видам активности, что предотвращает ухудшение его состояния и способствует интеграции в общество.[2] ЗАКЛЮЧЕНИЕ Инфаркт миокарда является социально – значимым заболеванием. Смертность от сердечно – сосудистых заболеваний в Российской федерации занимает второе место. Проблема инфаркта до конца не решена, смертность от него продолжает увеличиваться. После перенесенного инфаркта миокарда, у некоторых клиентов, может происходить ограничение жизнедеятельности. Оно может происходить не только в физическом, но и в психологическом и социальном плане. Огромное значения для предотвращения развития инфаркта миокарда имеет профилактика. В нашей стране она не оказывается в полной мере, поэтому продолжает увеличиваться число лиц, перенесших инфаркт миокарда. В контексте медико - социальной помощи специалист социальной работы помогает человеку с ограниченными возможностями восстановить свою деятельность или заменить ее некоторые виды для продолжения нормальной жизни, восстановления физического, психического и социального функционирования. Нарушение жизнедеятельности влияет на способность индивида выполнять свои обязанности, поэтому ее восстановление является важнейшим компонентом медико – социальной помощи. Лица, перенесшие инфаркт миокарда, нуждаются в специализированной медико – социальной помощи. Здесь специалисту медико – социальной работы необходимо определить степень участия лиц в трудовой деятельности после перенесенного ими заболевания, помочь им адаптироваться к новым условиям жизни, определить режим питания, сформировать адекватный его возрасту и здоровью образ жизни. Для этого необходимы знания психофизиологических отклонений больного организма, особенности функционирования его органов и систем, необходима также информация о возможностях медико-социальной службы, медицинских и реабилитационных отделений и других подразделений, находящихся введении социальной защиты. Основная помощь этой категории людей заключается в решении медико - социальных, социально - бытовых, психологических, юридических вопросов, обеспечении лиц, перенесших инфаркт миокарда, медикаментами, бесплатным лечением, бесплатным санаторно - курортным лечением, а также в решении других вопросов, связанных с сохранением и укреплением здоровья с учетом медико – социальной направленности. В основе медико - социальной помощи заложены принципы, признающие здоровье материальной ценностью, которая имеет стоимость, а систему здравоохранения и социального развития – ресурсосберегающей производительной силой общества. Медико - социальная помощь должна обеспечить: · гарантированный минимум медицинской, психологической и социальной помощи; · доступность всех видов медико - социальных услуг для всех слоев населения; · комплексность обслуживания; · согласованность со службами здравоохранения и социальной защиты; · непрерывность наблюдения за пациентами со стороны как органов здравоохранения, так и социальной защиты; · информированность пациентов о состоянии их здоровья; Медико-социальная помощь ориентирует органы здравоохранения и социальной защиты граждан на необходимость оказания доступной не только лечебной, но и социальной помощи лицам, перенесшим инфаркт миокарда.
Источник: http://studentmedic.ru/referats.php?view=1435 Studentmedic.ru
Планирование семьи — понятие, которое активно входит в нашу жизнь. Что это такое и почему планирование семьи так важно для каждого из нас, для каждой семьи? Многие годы планирование семьи ошибочно понималось как ограничение рождаемости. Но планирование семьи — это обеспечение здоровья женщины для рождения желанных и здоровых детей. Другими словами, планирование семьи — это дети по желанию, а не по случаю. Право на планирование семьи, на свободное и ответственное родительство является международно признанным правом каждого человека. Планирование семьи помогает людям сознательно выбирать количество детей в семье и сроки их рождения, планировать свою жизнь, избежать ненужных тревог и волнений.
Для чего нужно планирование семьи:
для рождения желанных здоровых детей;
для сохранения здоровья женщины;
для достижения гармонии в психосексуальных отношениях в семье;
для осуществления жизненных планов.
Для того чтобы родительство было ответственным, чтобы на свет появлялись желанные и здоровые дети, каждый современный человек должен знать, как сохранить свое репродуктивное здоровье:
оптимальный возраст для рождения детей — 20-35 лет. Доказано, что если беременность наступает раньше или позже, то она протекает с большим числом осложнений и вероятность нарушений здоровья у матери и ребенка выше;
интервалы между родами рекомендуются не менее 2-2,5 лет, что позволяет женщине восстановить силы для будущих родов, сохранить свое здоровье и здоровье будущих детей;
аборт — самый небезопасный метод регулирования рождаемости, его можно избежать с помощью современных методов контрацепции;
если нежелательная беременность все-таки наступила и женщина решила сделать аборт, необходимо обратиться к врачу как можно раньше — это сни-зит риск возможных осложнений во время и после аборта;
после родов и аборта можно забеременеть до прихода первой менструации, поэтому необходимо подобрать надежный метод контрацепции до возобновления половой жизни;
инфекции, передаваемые половым путем, часто являются причиной бесплодия у мужчин и женщин;
контрацепция делает интимную жизнь более гармоничной, устраняет ненужные волнения и тревоги.
Репродуктивное здоровье — это состояние полного физического, умственного и социального благополучия при отсутствии заболеваний репродуктивной системы на всех этапах жизни.
Репродуктивная система — это совокупность органов и систем организма, обеспечивающих функцию воспроизводства (деторождения).
Состояние репродуктивного здоровья во многом определяется образом жизни человека, а также ответственным отношением к половой жизни. В свою очередь, все это влияет на стабильность семейных отношений, общее самочувствие человека.
Основы репродуктивного здоровья закладываются в детском и юношеском возрасте. Бытует мнение: все, что связано с зарождением будущей жизни, целиком и полностью зависит только от здоровья будущей матери. На самом деле это не так. Доказано, что из 100 бездетных пар 40-60% не имеют детей по причине мужского бесплодия, что связано с инфекциями, передаваемыми половым путем, влиянием на репродуктивное здоровье мужчины вредных факторов окружающей среды, условий работы и вредных привычек. Перечисленные факты убедительно доказывают важность бережного отношения к репродуктивному здоровью не только будущей женщины, но и мужчины.
Одним из факторов, влияющих на состояние репродуктивной функции, является предупреждение нежелательной беременности. Нередко женщина стоит перед непростым выбором — родить ребенка или сделать аборт? Особенно сложно решается этот вопрос при наступлении нежелательной беременности у девушки-подростка. Аборт, особенно при первой беременности, может нанести серьезную психологическую травму и даже привести к нарушениям в репродуктивной сфере. В то же время решение родить означает для нее отрыв от сверстников, уход из школы (как правило), ставит под угрозу дальнейшую учебу и приобретение профессии. Каждая такая ситуация должна рассматриваться индивидуально, бережно и с большим пониманием проблемы.
Некоторые родители, учителя, общественные и религиозные лидеры выражают опасение, что приобщение молодежи к планированию семьи, половому образованию и контрацепции поощрит безответственное поведение и увеличит сексуальную активность молодых людей вне брака. Опыт многих стран свидетельствует об обратном. Там, где были разработаны программы в области полового просвещения, сексуальная активность молодежи не увеличилась. Наоборот, программы формируют у подростков ответственное отношение к сексуальности, в связи с этим происходит повышение возраста начала половой жизни, что помогает юношам и девушкам полностью реализовать жизненный потенциал, сохранить физическое и нравственное здоровье, уберечься от ошибок, иметь здоровье потомство.
Однако и для взрослых людей проблема нежелательной беременности не менее важна. Именно поэтому в деятельности служб планирования семьи большое место отводится профилактике нежелательной беременности и аборта, а также проблемам медико-социального консультирования, чтобы женщина не принимала решения об аборте под влиянием временных эмоциональных переживаний или жизненных неудач
Службы планирования семьи:
- способствуют охране здоровья матерей и детей (не только ребенка, но и подростка)
- способствуют охране здоровья беременных женщин
- занимаются профилактикой нежелательных беременностей
- занимаются профилактикой и лечением таких болезней как СПИД, бесплодие, венерические заболевания
- предупреждают слишком ранние и слишком поздние роды
- обеспечивают правильные интервалы между родами (принимая во внимание количество детей в семье и их возраст)
- предоставляют всю необходимую информацию по всем аспектам планирования семьи
- формируют культуру репродуктивного и сексуального поведения населения
Что такое служба планирования семьи?
Это оснащенная всем необходимым группа квалифицированных гинекологов, имеющих специальное образование в области репродуктологии (наука о воспроизведении рода и закономерностях деторождения) и гинекологической эндокринологии (раздел гинекологии, изучающий гормональную регуляцию функции женских половых органов) осуществляющих консультирование семейных пар по вопросам контрацепции, сохранения репродуктивного здоровья, планирования деторождения. При необходимости, привлекаются и другие специалисты (уролог, андролог, эндокринолог и др.). Помимо консультации, проводится то или иное обследование, в результате которого определяется оптимальный и наиболее безопасный методконтрацепции для данной семейной пары. При выборе клиенткой внутриматочного метода производится установка спирали и последующее наблюдение. При желании произвести хирургическую стерилизацию, выполняется соответствующее оперативное вмешательство и т.д.
Задача консультирования — подобрать тот метод, который подойдет именно Вам, с учетом состояния Вашего здоровья, возраста, образа жизни, материальной обеспеченности, желания иметь в будущем детей и, наконец, Ваших непосредственных желаний и убеждений.
Цель службы планирования семьи — сохранение репродуктивного здоровья, в том числе за счет предотвращения искусственных абортов, заболеваний, передающихся половым путем (ЗППП) и онкологических заболеваний органов репродуктивной сферы.
Репродуктивное здоровье — это гинекологическое, сексуальное, психологическое благополучие плюс способность к зачатию, вынашиванию беременности и рождению здоровых детей. Говорить о репродуктивном здоровье можно в том случае, если партнеры ведут безопасную и удовлетворяющую их половую жизнь, способны иметь желаемое количество детей в удобное для них время.
Основной принцип работы службы: «беременность должна быть желанной, промежутки между родами должны контролироваться, абортов не должно быть».
Следует знать, что
· не существует универсального метода предохранения от беременности.
· различные методы неодинаково эффективны.
· каждый метод имеет свои достоинства и недостатки.
· при выборе метода важно учитывать его способность защищать от ЗППП и снижать риск развития раковых опухолей.
В каких случаях следует обращаться в службу планирования семьи?
Если Вы недавно
· родили ребенка,
· сделали аборт,
· начали половую жизнь,
· вступаете в брак,
· не знаете, нужна ли контрацепция в Вашем возрасте или боитесь ее использовать,
· не удовлетворены ранее выбранным методом или сомневаетесь в нем,
· имеете какие-либо заболевания (как гинекологические, так и общие) и хотите пройти обследование, чтобы быть уверенными в безопасности применения желаемого метода контрацепции,
Вам имеет смысл обратиться в службу планирования семьи.
Как проводится консультирование?
1. Врач беседует с Вами, выясняет состояние Вашего общего и репродуктивного здоровья, а также задает Вам ряд вопросов, которые могут иметь значение для выбора метода предохранения от беременности.
2. Врач информирует Вас обо всех методах контрацепции, с учетом Ваших предпочтений, а также противопоказаний к тому или иному методу.
3. Производится необходимый осмотр, в том числе гинекологический, берется мазок с шейки маткина клеточную атипию (последнее важно для выяснения состояния шейки матки, так как при ее патологии многие методы противопоказаны).
4. С помощью врача Вы решаете, какой метод Вы будете использовать, и получаете рекомендации по его применению.
5. При необходимости выполняется УЗИ, берутся мазки на наличие инфекции.
6. Иногда требуется дополнительное обследование состояния молочных желез, эндокринной системы, печени и т.д.
7. Установка внутриматочной спирали (ВМС), импланта, операция.
8. Последующее наблюдение; для этого рекомендуется повторное консультирование.
a. Индивидуально — после назначенного обследования при выборе какого-либо метода контрацепции
b. Через 1 — 1,5 мес. после установки ВМС
c. Через 3, иногда через 6 мес. приема гормональных контрацептивов.
d. Ежегодно при использовании всех видов гормональной контрацепции, ВМС.
e. По желанию пациента — в любое время.
Инфекцио́нные заболева́ния — это группа заболеваний, вызываемых проникновением в организм патогенных (болезнетворных) микроорганизмов. Для того, чтобы патогенный микроб вызвал инфекционное заболевание, он должен обладать вирулентностью (ядовитостью; лат. virus — яд), то есть способностью преодолевать сопротивляемость организма и проявлять токсическое действие. Одни патогенные агенты вызывают отравление организма выделяемыми ими в процессе жизнедеятельности экзотоксинами (столбняк, дифтерия), другие — освобождают токсины (эндотоксины) при разрушении своих тел (холера, брюшной тиф).
Одной из особенностей инфекционных заболеваний является наличие инкубационного периода, то есть периода от времени заражения до появления первых признаков. Длительность этого периода зависит от способа заражения и вида возбудителя и может длиться от нескольких часов до нескольких лет (последнее бывает редко). Место проникновения микроорганизмов в организм называют входными воротами инфекции. Для каждого вида заболевания имеются свои входные ворота, так, например, холерный вибрионпроникает в организм через рот и не способен проникать через кожу.
Содержание
[убрать]
· 1 Классификация
· 2 Эпидемиология
· 3 Профилактика
· 4 См. также
· 5 Примечания
· 6 Литература
· 7 Ссылки
Классификация[править | править исходный текст]
Существует большое количество классификаций инфекционных заболеваний. Наиболее широко используется классификация инфекционных заболеваний Л. В. Громашевского:
· кишечная (холера, дизентерия, сальмонеллёз, эшерихиоз);
· дыхательных путей (грипп, аденовирусная инфекция, коклюш, корь, ветряная оспа);
· «кровяные» (малярия, ВИЧ-инфекция);
· наружных покровов (сибирская язва, столбняк);
· с различными механизмами передачи (энтеровирусная инфекция).
В зависимости от природы возбудителей инфекционные болезни классифицируются на:
· прионные (болезнь Крейтцфельда — Якоба, куру, фатальная семейная бессонница);
· вирусные (грипп, парагрипп, корь, вирусные гепатиты, ВИЧ-инфекция, цитомегаловирусная инфекция, менингит);
· бактериальные (чума, холера, дизентерия, сальмонеллёз, стрептококковая, стафилококковая инфекции, менингит);
· протозойные (амебиаз, критоспоридиоз, изоспориаз, токсоплазмоз, малярия, бабезиоз, балантидиаз, бластоцистоз);
· грибковые инфекции, или микозы, (эпидермофития, кандидоз, криптококкоз, аспергиллёз, мукормикоз, хромомикоз).
Эпидемиология[править | править исходный текст]
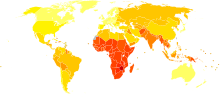

Disability-adjusted life year (DALY) по причине инфекционных и паразитарных заболеваний на 100000 человек в 2004 году.[1]
нет данных ≤250 250-500 500-1000 1000-2000 2000-3000 3000-4000 5000-6250 6250-12500 12500-25000 25000-50000 ≥50000
В следующей таблице перечислены инфекционные заболевания, от которых, по данным ВОЗ, в 2002 году умерло более 100000 человек. Для сравнения приведены данные 1993 года.
| Число смертей в мире, причиной которых явились инфекционные заболевания[2][3] | |||||
| Место | Причина смерти | Умерло в 2002 млн. | % всех смертей | Умерло в 1993 млн. | Место в 1993 |
| N/A | Все инфекционные заболевания | 14.7 | 25.9% | 16.4 | 32.2% |
| Заболевания нижних дыхательных путей[4] | 3.9 | 6.9% | 4.1 | ||
| ВИЧ/СПИД | 2.8 | 4.9% | 0.7 | ||
| Кишечные заболевания[5] | 1.8 | 3.2% | 3.0 | ||
| Туберкулёз | 1.6 | 2.7% | 2.7 | ||
| Малярия | 1.3 | 2.2% | 2.0 | ||
| Корь | 0.6 | 1.1% | 1.1 | ||
| Коклюш | 0.29 | 0.5% | 0.36 | ||
| Столбняк | 0.21 | 0.4% | 0.15 | ||
| Менингит | 0.17 | 0.3% | 0.25 | ||
| Сифилис | 0.16 | 0.3% | 0.19 | ||
| Гепатит В | 0.10 | 0.2% | 0.93 | ||
| 12-17 | Тропические болезни (6)[6] | 0.13 | 0.2% | 0.53 | 9, 10, 16-18 |
| Прим.: Другими причинами являются материнская и младенческая смертность(5.2%), недостаточное питание (0.9%), неинфекционные заболевания (58.8%), и травмы (9.1%). |
Лидируют по числу смертей ВИЧ/СПИД, туберкулёз и малярия. Число смертей почти по всем заболеваниям снизилось, однако у СПИДа этот показатель возрос в 4 раза. Детские болезни включают в себя коклюш, полиомиелит, дифтерию, корь и столбняк, а также высокий процент заболеваний нижних дыхательных путей и кишечных заболеваний.
Профилактика[править | править исходный текст]
Профилактические меры:
· повышение сопротивляемости организма гигиеной и физкультурой;
· проведение профилактических прививок;
· карантинные мероприятия;
· излечение источника инфекции.
Карантин — это комплекс мероприятий по прекращению распространения инфекции, сюда включается изоляция ранее заболевших, дезинфекция места жительства, выявление контактирующих с больными и т. п.
Date: 2015-09-05; view: 741; Нарушение авторских прав