
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Помощь при электротравме
|
|
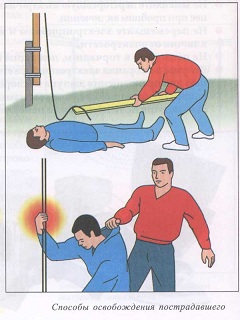 Независимо от вида электротравмы (только если это не природная, в результате удара молнии) в первую очередь, оказывая помощь пострадавшему, следует любым доступным способом обесточить источник поражения: нажать на выключатель на приборе, повернуть рубильник, выкрутить пробки или оборвать электрические провода.
Независимо от вида электротравмы (только если это не природная, в результате удара молнии) в первую очередь, оказывая помощь пострадавшему, следует любым доступным способом обесточить источник поражения: нажать на выключатель на приборе, повернуть рубильник, выкрутить пробки или оборвать электрические провода.
Оказывая помощь при электротравме, нельзя забывать о мерах предосторожности: убирать провода от пострадавшего можно только с использованием заизолированных инструментов, или с помощью любого другого, но сухого предмета, обязательно надев резиновые перчатки. Также, не защитив свои руки, нельзя прикасаться к травмированному электрическим током человеку, если не отключены провода.
Человека, получившего электротравму общую, или местную следует положить на ровную поверхность, обязательно вызвать скорую помощь и предпринять следующие действия:
1. Проверить пульс, и при его отсутствии (остановке кровообращения) провести непрямой массаж сердца;
2. Проверить дыхание, и если его нет, провести искусственное дыхание;
3. Если есть пульс и дыхание, следует положить пострадавшего на живот и при этом повернуть его голову на бок. Так человек сможет свободно дышать и не захлебнется рвотными массами;
4. На ожоги, полученные при электротравме, следует наложить повязку, обязательно сухую и чистую. Если обожжены стопы или кисти, надо проложить между пальцами свернутые бинты или ватные тампоны;
5. Провести осмотр пострадавшего на предмет других сопутствующих травм и при необходимости оказать помощь;
6. Если человек в сознании, рекомендуется давать ему пить жидкость в больших количествах;
Оказывая помощь при электротравме, нельзя оставлять пострадавшего одного, и обязательно следует организовать его транспортировку в медицинское учреждение, где его обследуют и окажут профессиональную помощь. Сделать это необходимо, даже если внешне поражения кажутся незначительными: положение больного может измениться в любой момент
Неотложная помощь при острой дыхательной недостаточности (ОДН). Характер и очередность проведения лечебных мероприятий при острой дыхательной недостаточности (ОДН) зависит от тяжести и причин, вызвавших данный синдром. В любом случае лечебные мероприятия должны осуществляться в следующем порядке: 1. Восстановите проходимость дыхательных путей по всей их протяженности. 2. Нормализуйте общие и местные расстройства альвеолярной вентиляции. 3. Устраните сопутствующие нарушения центральной гемодинамики. После обеспечения проходимости дыхательных путей убедитесь в генезе острой дыхательной недостаточности (ОДН): с этой целью выведите нижнюю челюсть вперед и установите воздуховод в ротовую полость для устранения западения языка. Если после вышеуказанных мероприятий у больного нормализуется дыхание, следует думать, что ОДН возникла на фоне обструкции верхних дыхательных путей. Если же после проведения вышеуказанного пособия признаки ОДН не купируются, вероятнее всего центральный или смешанный генез нарушения дыхания. Для купирования острой дыхательной недостаточности (ОДН) I ст. бывает достаточным проведение больному оксигенотерапии увлажненным кислородом. Оптимальным является 35—40% содержание кислорода во вдыхаемой смеси. Вышеуказанная концентрация во вдыхаемом воздухе достигается при подаче кислорода через дозиметр наркозного или дыхательного аппарата в объеме 3—5 л/мин. Следует подчеркнуть, что использование кислородных подушек является малоэффективным средством лечения. Непосредственную подачу кислорода больному можно осуществлять через носовые катетеры или через маску наркозного аппарата. При острой дыхательной недостаточности (ОДН) I ст. на фоне устраненной обструкции дыхательных путей и при отсутствии воздуховода для предупреждения запа-дения языка больному нужно придать устойчивое боковое положение. Наличие острой дыхательной недостаточности (ОДН) II—III ст. является показанием для перевода больного на ИВЛ. В экстремальной ситуации, при быстром нарастании признаков ОДН, показано проведение коникотомии (см. рис. 33, 34), или прокалывание трахеи толстыми иглами (см. рис. 35). Выполнение трахеотомии в экстренной ситуации не проводится из-за длительности самого оперативного вмешательства. Данную операцию следует рассматривать как плановую при разможжении лица, переломах перстневидного хряща, длительном (более 2—3 суток) нахождении больного на ИВЛ
| Неотложная помощь при острой дыхательной недостаточности |
Дыхательная недостаточность острая (ОДН) — патологическое состояние, при котором даже предельное напряжение механизмов жизнеобеспечения организма оказывается недостаточным для снабжения его
тканей необходимым количеством кислорода и выведения углекислого газа. Различают две основные разновидности острой дыхательной недостаточности: вентиляционную и паренхиматозную. Вентиляционная ОДН — недостаточность вентиляции всей газообменной зоны легких, возникает при
различных нарушениях проходимости дыхательных путей, центральной регуляции дыхания недостаточности дыхательной мускулатуры. Характерны артериальная гипоксемия и гиперкапния Паренхиматозная дыхательная недостаточность острая — несоответствие методу вентиляцией и кровообращением в различных отделах легочной паренхимы, что приводит к артериальной гипоксемии, сочетающейся нередко с гипокапнией, обусловленной компенсаторной гипервентиляцией газообменной
зоны легких Среди наиболее часто встречающихся причин острой дыхательной недостаточности следует назвать
заболевания легочной паренхимы, отек легких, продолжительный приступ бронхиальной астмы,
астматический статус, пневмоторакс, особенно напряженный, резкое сужение дыхательных путей
(отек гортани, инородное тело, сдавление трахеи снаружи), множественные переломы ребер, заболевания, протекающие с поражением дыхательной мускулатуры (миастения гравис, отравления ФОВ, полиомиелит, столбняк, эпилептический статус), бессознательное состояние, обусловленное отравлением снотворными средствами или кровоизлиянием в мозг. Симптомы. Выделяют три степени острой дыхательной недостаточности.
|
Остановка сердца — внезапное и полное прекращение эффективной деятельности сердца с наличием или отсутствием биоэлектрической активности.
Содержание
[убрать]
· 1 Причины
o 1.1 Основные факторы
o 1.2 Дополнительные факторы
o 1.3 Косвенные факторы
· 2 Последствия
o 2.1 Со стороны ЦНС
o 2.2 Со стороны дыхательной системы
o 2.3 Со стороны кровеносной системы
o 2.4 Со стороны мышечной системы
o 2.5 Со стороны зрительной системы
o 2.6 Со стороны покровной системы
o 2.7 Общее
· 3 Первая помощь
· 4 Врачебная помощь
o 4.1 Последовательность действий
· 5 Дальнейшая жизнь после остановки сердца
· 6 Примечания
· 7 Ссылки
· 8 См. также
Причины[править | править исходный текст]
Причины остановки сердца различны, но есть наиболее частые из них:
Основные факторы [править | править исходный текст]
· Фибрилляция желудочков — около 90% всех случаев остановки сердца;
· Асистолия желудочков — около 5% всех случаев остановки сердца;
· Желудочковая пароксизмальная тахикардия с отсутствием пульса на крупных сосудах;
· Электромеханическая диссоциация — электрическая активность в виде ритмичных комплексов QRS без соответствующих сокращений желудочков.
Дополнительные факторы [править | править исходный текст]
· ишемия;
· острая обструкция кровообращения;
· миокардит;
· кардиомиопатия;
· гиповолемия;
· гипоксия;
· метаболические изменения;
· гипотермия;
· острая гиперкальциемия.
Косвенные факторы [править | править исходный текст]
· Курение;
· Злоупотребление алкоголем;
· Чрезмерная нагрузка на сердце (занятие спортом);
· Возраст;
· Генетические.
Последствия[править | править исходный текст]
Со стороны ЦНС [править | править исходный текст]
Потеря сознания — наступает обычно не сразу, а через 10–20 секунд от начала фибрилляции или асистолии желудочков, по этой причине человек может ещё совершать простые действия даже после остановки сердца.
Со стороны дыхательной системы [править | править исходный текст]
Редкое агональное дыхание с остановкой через 2 мин после потери сознания.
Со стороны кровеносной системы [править | править исходный текст]
Постепенная остановка кровообращения.
Со стороны мышечной системы [править | править исходный текст]
Возможно появление тоникоклонических судорог через 15–30 секунд после утраты сознания.
Со стороны зрительной системы [править | править исходный текст]
Расширение зрачков через 2 мин с утратой реакции на свет.
Со стороны покровной системы [править | править исходный текст]
Быстро нарастающее изменение окраски кожных покровов в виде цианоза или бледности.
Общее [править | править исходный текст]
После потери сознания и остановки дыхания наступает клиническая смерть, развивается гипоксия в органах и тканях.
Первая помощь[править | править исходный текст]
Первая помощь включает наружный массаж сердца и искусственное дыхание (два вдувания через каждые 30 нажатий).[1] При большинстве остановок сердца имеет местофибрилляция желудочков, которая может быть купирована электрической дефибриляцией с помощью автоматического наружнего дефибриллятора (англ.). Вероятность удачной дефибриляции снижается со временем, примерно на 2—7 % каждую минуту, но первая помощь замедляет этот процесс, отодвигая развитие асистолии.
Врачебная помощь[править | править исходный текст]
· Непрямой массаж сердца и экстренная дефибрилляция. Её применение без предварительного ЭКГ-контроля оправдано тем, что более чем в 90% случаев причина остановки сердца — фибрилляция желудочков:
• взрослым последовательно: 4,5–5,5–7,5 кВ (200, 300 или 360 Дж);
• детям: при условии хорошего контакта с поверхностью грудной клетки применяют электроды наибольших размеров (не только детские). Сначала дефибрилляцию проводят разрядом 2 Дж/кг, потом его увеличивают до 4 Дж/кг.
· ИВЛ (мешком Амбу, аппаратное дыхание);
· 100% кислород при помощи маски или через эндотрахеальную трубку;
· Катетеризация центральных вен;
· Неотложная лекарственная терапия:
Препараты: лидокаин, атропин и эпинефрин — можно ввести через эндотрахеальную трубку с 10 мл 0,9% р-ра натрия хлорида или стерильной воды, или в/в, лучше ввести в центральный венозный катетер, эпинефрин 1 мл = 1 мг (при разведении 1:1000) 0,1 мл = 0,1 мг (при разведении 1:10 000).
Последовательность действий [править | править исходный текст]
При пароксизмальной желудочковой тахикардии с отсутствием пульса на центральных артериях и фибрилляции желудочков мероприятия необходимо проводить в нижеперечисленной последовательности:
· Дефибрилляция до трёх раз последовательно 4,5–5,5–7,5 кВ (соответственно 200, 300 или 360 Дж);
· Проверить наличие электрической активности на кардиоскопе;
· После каждого введения ЛС проводят непрямой массаж сердца в течение 30–60 с и повторяют дефибрилляцию разрядом 7–7,5 кВ (360 Дж);
· Необходим контроль электрической активности миокарда и пульса после каждого последующего мероприятия;
· Эпинефрин — 1 мг в/в струйно; при отсутствии эффекта его следует вводить повторно через каждые 3–5 мин. Повторно эпинефрин можно ввести в средних (2–5 мг) или высоких (0,1 мг/кг) дозах;
· Лидокаин — 1,5 мг/кг (болюс от 80 до 120 мг) в/в, затем в/в капельно в течение 5 мин до общей дозы 3 мг/кг;
· Бретилия тозилат — 5 мг/кг в/в струйно, затем в/в капельно в течение 5 мин до общей дозы 10 мг/кг;
· Магния сульфат — 1–2 мг в/в при подозрении на тахикардию типа «пируэт», рефрактерную желудочковую пароксизмальную тахикардию или фибрилляцию;
· Прокаинамид — 30 мг/мин в/в при рефрактерной желудочковой фибрилляции или тахикардии (максимальная доза — 17 мг/кг);
· Натрия гидрокарбонат — 1 мЭкв/кг только при предшествующем метаболическом ацидозе, передозировке некоторых ЛС (например, ТАД);
· Атропин — по 1 мг в/в струйно каждые 3–5 мин до общей дозы 0,04 мг/кг. Можно вводить через каждые 1–2 мин;
· При отсутствии пульса, но наличии электрической активности (электромеханическая диссоциация, идиовентрикулярные ритмы, желудочковые выскальзывающие ритмы, брадисистолические ритмы, идиовентрикулярные ритмы после фибрилляции);
· Наличие кинеза миокарда при ЭхоКГ;
· Оценка кровотока методом допплеровского УЗИ (при возможности);
· Каждый последующий этап проводят в случае неэффективности предыдущего;
· При безуспешности вышеуказанных мер в течение 45 мин следует принять решение о прекращении реанимационных мероприятий.
Дальнейшая жизнь после остановки сердца[править | править исходный текст]
Большинство людей, у которых произошла остановка сердца, лечение проходят в реанимационных отделениях. Пациенты выживают, если сердце удается запустить в течение 5-6 минут после остановки. Есть редчайшие случаи в практике, когда люди смогли вернуться к полноценной жизни спустя 30 и 39 минут после отказа сердца. При окончании реанимационного периода необходим постоянный мониторинг состояния пациента. Сердечная деятельность и другие функции могут быть нарушены, часто больной нуждается в продолжительной кардиореанимации. Пациенту делается рентгенография, поскольку при оказании помощи при остановке сердца могла повредиться грудная клетка. Кроме того, назначаются биохимические тесты, контролируется диурез и проводятся другие испытания, которые могут выявить развитие опасных осложнений. При длительном отказе сердца назначается ноотропная поддержка, необходимая для полноценного восстановления мозга.
Техника непрямого массажа сердца[править | править исходный текст]
Кровообращение можно восстановить, нажимая на грудную клетку. При этом сердце сдавливается между грудиной и позвоночником, а кровь выталкивается из сердца в сосуды. Ритмичные нажатия имитируют сердечные сокращения и восстанавливают кровоток. Этот массаж называется непрямым, потому что спасатель воздействует на сердце через грудную клетку.
Пострадавшего укладывают на спину, обязательно на жёсткую поверхность. Если он лежит на кровати, его следует переложить на пол.
Одежду на груди больного расстегивают, освобождая грудную клетку. Спасатель стоит (в полный рост или на коленях) сбоку от пострадавшего. Одну ладонь он кладет на нижнюю половину грудины больного так, чтобы пальцы были ей перпендикулярны. Поверх помещают другую руку. Приподнятые пальцы не касаются тела. Прямые руки спасателя располагаются перпендикулярно грудной клетке пострадавшего. Массаж производят быстрыми толчками, тяжестью всего тела, не сгибая руки в локтях. Грудина больного при этом должна прогибаться на 4-5 см.
Схема действий [править | править исходный текст]
1. Уложите пострадавшего лицом вверх на жёсткую поверхность.
2. Прочистите дыхательные пути.
3. Запрокиньте его голову назад.
4. Сделайте больному 2 вдоха по методу «изо рта в рот» или «изо рта в нос».
5. Проверьте пульс на сонной артерии. Если его нет, продолжайте реанимацию.
6. Начните непрямой массаж сердца: сделайте 30 нажатий на грудину подряд со скоростью приблизительно 100 нажатий в минуту[1].
7. Ещё 2 вдоха искусственного дыхания. Сделайте 4 таких цикла (по 30 нажатий и 2 вдоха)[1].
8. После этого вновь проверьте пульс на сонной артерии. Если его нет, реанимация продолжается. Повторите 5 циклов по 30 нажатий и 2 вдоха. Продолжайте сердечно легочную реанимацию (СЛР) до прибытия скорой помощи или появления признаков биологической смерти[1].
Схема действий двух спасателей [править | править исходный текст]

| Проверить информацию. Необходимо проверить точность фактов и достоверность сведений, изложенных в этой статье. На странице обсуждения должны быть пояснения. |
1. Уложите пострадавшего спиной на жёсткую поверхность.
2. Прочистите дыхательные пути.
3. Запрокиньте голову назад.
4. Встаньте сбоку от больного: первый спасатель — у изголовья (он дышит за больного), второй — напротив груди (он массирует сердце).
5. Первый спасатель делает 2 вдоха искусственного дыхания.
6. Второй спасатель проверяет пульс на сонной артерии. Если его нет, реанимация продолжается.
7. Второй спасатель пять раз подряд со скоростью приблизительно 100 нажатий в минуту нажимает на грудную клетку, массируя сердце больного.
8. После этого первый спасатель делает пострадавшему 1 вдох.
9. Так по очереди спасатели проводят 10 циклов — каждый цикл включает по 5 нажатий и 1 вдоху.
10. Затем проверяют пульс на сонной артерии. Если его нет, реанимацию продолжают: повторяют 10 циклов по 5 нажатий и 1 вдоху.
За последние годы уровень рождаемости в России стал наименьшим среди развитых стран. Длительное сокращение рождаемости ведет к увеличению в населении доли пожилых и старых людей, что приводит к негативным социально-экономическим и медицинским последствиям. Доля лиц в возрасте старше трудоспособного уже составляет в городском населении России 20%, а в сельском - свыше 23%, т.е. практически каждый четвертый житель села - пенсионер.
Ожидается дальнейшее старение населения трудоспособного возраста. Одним из факторов, определяющих состояние здоровья российского общества, является уровень инвалидности, который в настоящее время в стране чрезвычайно высок и имеет тенденции к увеличению. Так, за последние 10 лет уровень первичного выхода на инвалидность в России увеличилась с 28,7 до 61,5 человек на 10 тысяч населения, т.е. возрос почти в 3 раза.
Набирает силу тенденция омоложения инвалидности. Среди впервые признанных инвалидов в 1995 г. каждый пятый утратил трудоспособность в возрасте моложе 45 лет (женщины) и 50 лет (мужчины), характерно, что 85% впервые признанных инвалидов уже полностью нетрудоспособны (инвалиды I и II групп) и остаются инвалидами до конца жизни.
Исследование населения посредством статистического учёта основных демографических показателей является незаменимым и обязательным методом социальной диагностики.
Date: 2015-09-05; view: 726; Нарушение авторских прав