
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Вегетативная иннервация мочевого пузыря
|
|
Регуляция функции мочеиспускания осуществляется как рефлекторными (непроизвольными), так и произвольными механизмами. Известно, что в мочевом пузыре есть гладкие мышцы (детрузор и внутренний сфинктер). Детрузор выполняет функцию растяжения мочевого пузыря при накоплении в нем мочи, а также сокращения при опорожнении его. Функцию удержания мочи обеспечивает сфинктер.
Мочевой пузырь имеет двойную вегетативную (симпатическую и парасимпатическую) иннервацию. Спинальный парасимпатический центр находится в боковых рогах спинного мозга на уровне сегментов S2-S4. От него парасимпатические волокна идут в составе тазовых нервов и иннервируют гладкие мышцы мочевого пузыря, преимущественно детрузор. Парасимпатическая иннервация обеспечивает сокращение детрузора и расслабление сфинктера, т. е. она отвечает за опорожнение мочевого пузыря. Симпатическую иннервацию осуществляют волокна от боковых рогов спинного мозга (сегменты Т11-Т12 и L1-L2), далее они проходят в составе подчеревных нервов (nn. hypogastrici) к внутреннему сфинктеру мочевого пузыря. Симпатическая стимуляция приводит к сокращению сфинктера и расслаблению детрузора мочевого пузыря, т. е. она тормозит его опорожнение. Считают, что поражения симпатических волокон не приводят к нарушениям мочеиспускания. Предполагают, что эфферентные волокна мочевого пузыря представлены лишь парасимпатическими волокнами.
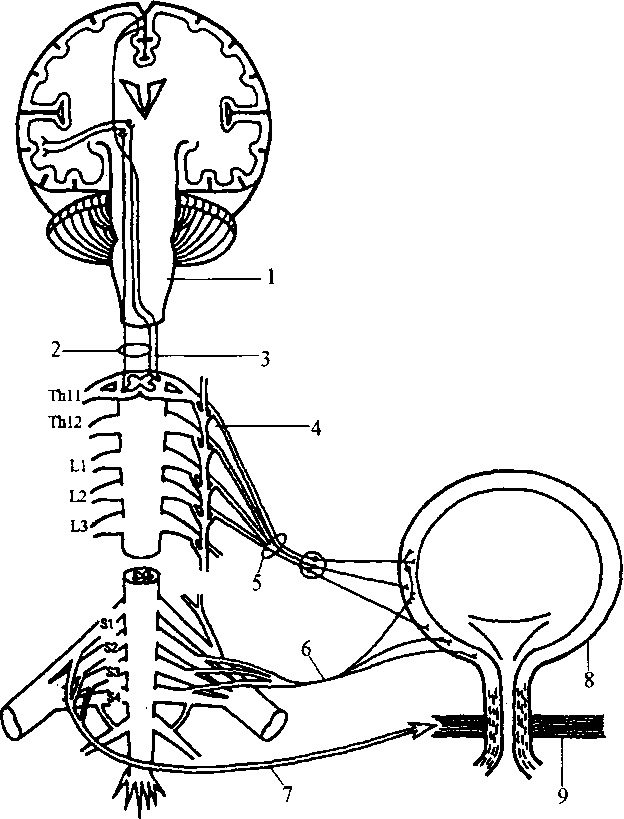
Схема иннервации мочевого пузыря:
1 - ствол головного мозга; 2 - афферентные пути; 3 - эфферентные (пирамидные) пути; 4 - симпатический ствол; 5 - подчеревные нервы (симпатическая иннервация); 6 - тазовые нервы (парасимпатическая иннервация); 7 - срамные нервы (соматическая иннервация); 8 - мышца, выталкивающая мочу; 9 - сфинктер мочевого пузыря.
Функционирование мочевого пузыря обеспечивается спинальным рефлексом: сокращение сфинктера сопровождается расслаблением детрузора - мочевой пузырь наполняется мочой. Когда он наполнился, сокращается детрузор и расслабляется сфинктер, моча выводится. По такому типу мочеиспускание осуществляется у детей в первые годы, когда акт мочеиспускания не контролируется сознательно, а осуществляется за механизмом безусловного рефлекса. У здорового взрослого человека мочеиспускание осуществляется по типу условного рефлекса: человек сознательно может задержать мочеиспускание при возникновении позыва и опорожнять пузырь по желанию. Произвольная регуляция осуществляется с участием корковых сенсорных и моторных зон. К супраспинальным контролирующим механизмам относится и мостовой центр (Барингтона), входящий в состав ретикулярной формации. Афферентная часть этого условного рефлекса начинается рецепторами, которые находятся в участке внутреннего сфинктера. Далее сигнал через спинномозговые узлы, задние корешки, задние канатики, продолговатый мозг, мост, средний мозг направляется к сенсорному участку коры (girus fornicatus), откуда по ассоциативным волокнам импульсы поступают в корковый двигательный центр мочеиспускания, который локализируется в парацентральной дольке (lobulus paracentralis). Эфферентная часть рефлекса в составе корково-спинномозгового пути проходит в боковых и передних канатиках спинного мозга и заканчивается в спинальных центрах мочеиспускания (S2-S4 сегменты), которые имеют двустороннюю корковую связь. Далее волокна через передние корешки, половое сплетение и половой нерв (п. pudendus) достигают внешнего сфинктера мочевого пузыря. При сокращении внешнего сфинктера детрузор расслабляется и наступает торможение позыва к мочеиспусканию. При мочеиспускании напрягается не только детрузор, но и мышцы диафрагмы, брюшного пресса, в свою очередь внутренний и внешний сфинктеры расслабляются.
Таким образом, безусловный спинальный рефлекс опорожнения и закрытия мочевого пузыря подчинен корковым влияниям, которые обеспечивают сознательное мочеиспускание.
Неврогенные формы нарушения мочеиспускания. Неврогенный мочевой пузырь - это синдром, который объединяет нарушения мочеиспускания, возникающие при поражения нервных путей или центров, иннервирующих мочевой пузырь и обеспечивающих функцию произвольного мочеиспускания. При двустороннем поражении коры и ее связей со спинальными (крестцовыми) центрами мочеиспускания возникают нарушения мочеиспускания по центральному типу, которые могут проявляться полной задержкой мочи (retention urinae), возникающей в острый период болезни (миелит, спиналь-ная травма и т. п.). В этом случае угнетается рефлекторная деятельность спинного мозга, исчезают спинальные рефлексы, в частности, рефлекс опорожнения мочевого пузыря - сфинктер находится в состоянии сокращения, детрузор расслаблен и не функционирует. Моча растягивает пузырь до больших размеров. В таких случаях необходима катетеризация мочевого пузыря. В дальнейшем (через 1-3 нед) повышается рефлекторная возбуждаемость сегментарного аппарата спинного мозга и задержка мочи сменяется ее недержанием. Моча выделяется периодически небольшими порциями по мере того, как она накапливается в пузыре; т. е. мочевой пузырь опорожняется автоматически, функционирует по типу безусловного (спинального) рефлекса: накопление определенного количества мочи приводит к расслаблению сфинктера и сокращению детрузора. Такое нарушение мочеиспускания называется периодическое (перемежающееся) недержание мочи (incontinention intermittens).
В результате частичного поражения боковых канатиков спинного мозга на уровне шейно-грудных сегментов возникают императивные позывы к мочеиспусканию. В таких случаях больной ощущает позыв, но задержать его сознательно не может. Это нарушение возникает вследствие усиления рефлекторного сокращения мочевого пузыря и сочетается с другими неврологическими проявлениями расторможения спинальных рефлексов: высокими сухожильными рефлексами, клонусами стоп, защитными рефлексами и г. п.
Если патологический процесс локализируется в крестцовых сегментах спинного мозга, корешках конского хвоста и периферических нервах (n. hypogastricus, n. pudendus), т. е. нарушается парасимпатическая иннервация мочевого пузыря, возникают нарушения функции тазовых органов по периферическому типу. В острый период болезни в результате паралича детрузора и сохранения эластичности шейки мочевого пузыря возникает полная задержка мочи, или парадоксальная задержка мочи (ishuria paradoxa) с выделением мочи каплями при переполненном мочевом пузыре в случае задержки мочеиспускания (за счет механического перерастяжения сфинктера мочевого пузыря). В последующем шейка мочевого пузыря теряет свою эластичность, а сфинктер в таком случае раскрытый, наступает денервация внутреннего и внешнего сфинктеров, поэтому возникает истинное недержание мочи (incontinention vera) с выделением мочи по мере поступления ее в Исследования состояния вегетативной нервной системы
Для исследования состояния вегетативной нервной системы большое значение имеют жалобы больного и результаты общего осмотра. Следует обратить внимание на ширину зрачков, цвет и состояние кожи (сухость, гипергидроз), другие трофические нарушения кожи, ногтей и волос, состояние слезо- и слюноотделения, лабильность вазомоторов на лице и шее, частоту пульса, АД, температуру тела. Важными являются жалобы, связанные с нарушением кислотности желудочного сока, функции тазовых органов, а также наличие болевого синдрома и т. п.
Довольно часто для оценки состояния вегетативной нервной системы используют специальные таблицы и тесты. Различные психологические методики дают возможность определить характерологические и психологические особенности больного. Для оценки функционального состояния лимбико-ретикулярного комплекса используют метод электроэнцефалографии. В клинике обычно исследуют сердечно-сосудистые, сосудистые и кожные вегетативные рефлексы.
Сердечно-сосудистые рефлексы. Глазосердечный рефлекс (рефлекс Да-ньини-Ашнера) выявляют путем нажимав течение 20 с подушечками пальцев рук врача на переднебоковые поверхности глазных яблок пациента. В норме частота пульса должна уменьшиться в среднем на 8 ударов в 1 мин. В случае ваготонии пульс замедляется более чем на 10 ударов в 1 мин, а в случае симпатикотонин - частота пульса не изменяется или же учащается.
Подобными к этому рефлексу являются солярный, синокаротидный, небно-сердечный рефлексы, которые различаются лишь местом нажима.
Ортоапатический рефлекс (рефлекс Превеля) состоит в учащении частоты пульса и повышении АД при перемене положения больного из горизонтального в вертикальное. В норме наблюдается увеличение пульса на 8-12 ударов в 1 мин, а АД повышается на 5-10 мм рт. ст. Степень повышения этих показателей является показателем возбудимости симпатической части вегетативной нервной системы.
Клиностатический рефлекс (рефлекс Даниелополу) характеризуется противоположными изменениями (замедлением пульса на 6-8 ударов в 1 мин и снижением АД на 5-10 мм рт. ст.) при перемене положения больного из вертикального в горизонтальное. Если больного поднять из горизонтального положения в вертикальное, а потом возвратить его назад в горизонтальное, эти показатели на протяжении 3 мин должны вернуться в исходное состояние.
Сосудистые рефлексы (вазомоторные кожные реакции) можно проверить с помощью механического раздражения кожи. В таком случае на месте раздражения возникает полоса, цвет и ширина которой свидетельствует о состоянии сегментарного аппарата вегетативной нервной системы. Если полоса имеет белую окраску (белый дермографизм), это свидетельствует о повышении возбудимости вазоконстрикторов кожи, которые имеют симпатичную иннервацию и указывает на симпатикотонию.
Обычно при раздражении кожи тупым предметом возникает умеренное ее покраснение (красный дермографизм). О ваготонии свидетельствует разлитый и длительно удерживающийся красный дермографизм. Признаком повышенного дермографизма служит также появление через 1-2 мин после раздражения отечного валика кожи.
Исследуют также рефлекторный (болевой) дермографизм. Для этого проводят сильное штриховое нажатие на кожу острым предметом (иглой). Через 5-10 с на месте раздражения возникает красная полоса с неровными краями. Так как этот дермографизм имеет рефлекторную природу, проверка его важна для топической диагностики: он исчезает в пораженных сегментах спинного мозга.
Следует отметить, что вазомоторные реакции кожи могут быть вызваны не только механическими, но и психическими, термическими факторами, влиянием гиперинсоляции.
Для исследования сосудистых рефлексов используют также термометрию кожи с помощью электроградусников и тепловизоров, которые регистрируют инфракрасное излучение. Значимой для выявления нарушений вегетативной иннервации сосудов является разница в температуре 0,5 °С на симметричных участках кожи.
К кожным рефлексам относят пиломоторный рефлекс и пробу на потоотделение. Пиломоторный рефлекс вызывается путем сильного механического (щипок), термического (холод) или электрического раздражения кожи. Такой же рефлекс может возникать в случае сильных эмоций (страх, ужас, испуг). В таком случае у больного возникает так называемый рефлекс гусиной кожи (повышение волосяных фолликулов кожи в результате рефлекторного сокращения гладкой мышцы, поднимающей волосы (m. errektorpilii), которая вместе с сальными железами имеет симпатическую иннервацию). Различают общее и местное повышение пиломоторного рефлекса. Поражения спинного мозга приводит к исчезновению этого рефлекса на уровне патологии из-за разрыва рефлекторной дуги, которая проходит через передние корешки, симпатический ствол и замыкается на боковых рогах спинного мозга.
Рефлекторное потоотделение исследуют разными способами. Это могут быть фармакологические пробы (введения адреналина, атропина), употребления внутрь потогонных препаратов (ацетилсалициловая кислота), а также йодокрахмальный метод Минора. При этом можно обнаружить участки гипер- и ангидроза и установить уровень поражения спинного мозга: если поражены боковые рога спинного мозга или его передние корешки, выявляется нарушение потоотделения в зоне иннервации, если гипоталамус - наблюдается асимметрия диффузного потоотделения.
мочевой пузырь.
Клинические синдромы поражения вегетативной нервной системы
При поражении сегментарного отдела вегетативной нервной системы возникают следующие нарушения.
Симпаталгический синдром - характеризуется вегетативной болью (сим-паталгия). Отличительной особенностью его является жгучая, распирающая боль, постепенное ее распространение и диффузность. Интенсивность боли может быть разной: от легкого покалывания до острой, невыносимой, но чаще всего боль носит жгучий характер. Симпаталгии могут проявляться постоянной болью или возникать в виде приступов (пароксизмов).
Вегетативно-сосудистый синдром проявляется сосудистыми расстройствами, обусловленными спазмом или расширением сосудов. В основном изменения возникают в конечностях, характеризуются изменением цвета кожи (побледнение, покраснение, синюшность, мраморность), изменением кожной температуры, отеком тканей в зоне поражения.
Вегетативно-трофический синдром проявляется изменением потоотделения (гипергидроз или сухость, шелушение кожи), депигментацией, местным гипертрихозом или облысением, образованием язв с их продолжительным заживлением (рис. 67). Возможны трофические нарушения ногтей (гиперкератоз, ломкость), а также изменение формы пальцев. При поражении боковых рогов на уровне шейного утолщения могут возникать артропа-тии (рис. 68), спонтанные, безболезненные переломы верхних конечностей..
Поражения одного периферического нерва или многих дистальных нервов (при полинейропатии) характеризуется вегетативно-трофическими, вегетативно-сосудистыми нарушениями в зоне иннервации и симпаталгия-ми. Для поражения вегетативных узлов и сплетений также характерны сим-паталгии. Вследствие поражения боковых рогов спинного мозга возникают вегетативно-трофические нарушения в соответствующих сегментах.
Расстройства надсегментарного отдела вегетативной нервной системы сопровождаются психическими, вегетативными и соматическими нарушениями. Они могут носить пароксизмальный или перманентный характер. Различают такие варианты поражения надсегментарного отдела вегетативной нервной системы:
· перманентный (вегетативно-сосудистая дистония, нейрогастральная дистония, гипервентиляционный синдром, нарушение терморегуляции, со-четанные проявления);
· пароксизмальный (симпатоадреналовые кризы, вагоинсулярные кризы, смешанные кризы);
· гипоталамический синдром (нейроэндокринная форма, нарушения мотивации, расстройства сна и бодрствования, перманентная вегетативная дистония).
Патогенез этих нарушений обусловленный особенностями васкуля-ризации гипоталамуса по сравнению с другими участками головного мозга. Капиллярное кровоснабжение гипоталамуса достаточно интенсивное, а стенки сосудов его отличаются высокой проницаемостью, что определяет проникновение в эту область крупномолекулярных соединений (токсины, вирусы, гормоны и прочие гуморальные вещества). Это и определяет высокую уязвимость гипоталамической области при возникновении различных патологических процессов.
Синдром вегетативно-сосудистой дистопии характеризуется лабильностью и асимметрией АД, пульса, выраженными вазомоторными реакциями, изменением дермографизма и т.п. У больных можно обнаружить признаки преобладания функции того или другого сегментарного отдела вегетативной нервной системы. При условии преобладания функционирования симпатичного отдела наблюдается тенденция к повышению АД, тахикардии, ускорению дыхания, замедлению перистальтики кишок, расширению зрачков, повышению показателей свертываемости крови и т. п. В результате преобладания парасимпатического отдела выявляют артериальную гипотензию, гипергидроз, бронхоспазм, усиление перистальтики и секреции. Довольно часто на фоне этих перманентных вегетативных нарушений возникают вегетативно-сосудистые пароксизмы.
При симпатоадреналовом кризе возникают головная боль, лихорадка, озноб, ощущения внутреннего дрожания, страха, повышение АД, бледность кожи. Приступ заканчивается выделением большого количества светлой мочи (за счет компенсаторного включения парасимпатического отдела вегетативной нервной системы).
Для вагоинсулярного пароксизма типичным являются выраженная общая слабость, затрудненное дыхание (вдоха), дурнота, ощущения тяжести в голове, потливость, покраснения кожи, снижение АД, усиление перистальтики с позывами к дефекации и мочеиспусканию. Возможны также смешанные пароксизмы, которые характеризуются сочетанными признаками.
Патология гипоталамуса (в случаях поражения его передних отделов) сопровождается нарушением терморегуляции. Это проявляется гипертермией, чаще субфебрильной температурой, которая не ведет к воспалительным изменениям в крови.
При нейроэндокринных синдромах наблюдается центральное (гипоталамическое) ожирение с откладыванием жира на туловище и проксимальных отделах конечностей, в связи с чем тело имеет вид «надутого шара» (рис. 69). При адипозогенитальной дистрофии (синдром Пехкранца-Бабинско-го-Фрелиха), обусловленной поражением инфундибулотуберальной части гипоталамуса, ожирение сочетается с недоразвитием внутренних и наружных половых органов. Болезнь возникает в детстве до полового созревания. Характерными являются равномерное распределение подкожной жировой клетчатки, круглое, «детское» лицо, мраморность кожи, тонкие волосы, маленькие ногти, отсутствие роста волос на лобке, в подмышечных ямках.
К этой группе нарушений относится несахарный диабет (поражения су-праоптической зоны переднего отдела гипоталамуса и гипофункция задней доли гипофиза). Болезнь характеризуется повышенной жаждой, выделением большого количества мочи, отеками.
Большинство гипоталамо-эндокринных нарушений можно разделить на две группы, которые обусловленны гипо- или гиперфункцией эндокринных желез. При гипофункции передней доли гипофиза отмечается отставание в развитии организма (карликовость) в сочетании с недоразвитием половых органов.
Грубые нарушения функционирования передней доли гипофиза могут привести к развитию гипофизарного истощения (болезнь Симмондса; рис. 70). Болезнь характеризуется постепенным прогрессированием, во время которого отмечаются кахексия, аменорея у женщин и импотенция у мужчин. С течением времени больные становятся сонливыми, апатичными, теряют интерес к окружающему.
Гиперфункция эозинофильных клеток передней доли гипофиза ведет к развитию гипофизарного гигантизма (с детства) и акромегалии (у взрослых) (рис. 71). Типичным являются непропорциональные размеры частей тела: в первом случае увеличения длины конечностей, во втором выступающих частей скелета (носа, верхнего края орбит, скуловых дуг, нижней челюсти, ушей, дистальных отделов конечностей) и их утолщение.
Гиперфункция базофильных клеток гипофиза, которые продуцируют АКТГ, а также соответствующее увеличенное выделение стероидных гормонов надпочечниками ведет к развитию болезни Иценко-Кушинга. Она характеризуется своеобразной формой ожирения: жир откладывается на лице, задней поверхности шеи, верхней части живота. Лицо больных круглое, лунообразное, сальное и гиперемированное. На животе есть стрии, часто гнойники. Конечности кажутся маленькими. С течением времени возникает аменорея или импотенция.
Среди гипоталамических синдромов выделяют нарушения сна и бодрствования. Они могут иметь перманентный или пароксизмальный характер. К первым относится синдром периодической спячки, синдром Клейне-Левина (сочетание спячки с булемией), синдром гипогликемической гиперсомнии и летаргический синдром. Среди перманентных нарушений лучше всего изучен синдром нарколепсии. Он проявляется беспрерывным желанием больного заснуть в любой момент. Это желание может возникнуть во время езды, ходьбы, еды и т. п. Однако больные легко просыпаются. Приступы нарколепсии часто сочетаются с приступами катаплексии - внезапной потери мышечного тонуса, которая обусловлена дисфункцией ретикулярной формации ствола мозга. Проявляются кратковременными (несколько секунд) замираниями больного, чаще под влиянием сильных эмоций.
Электроэнцефалография
Энцефалография - метод исследования головного мозга, который основывается на регистрации его электрических потенциалов. Электроэнцефалограмма (ЭЭГ), зарегистрированная через неповрежденные покровы черепа, представляет собой суммарную активность большого количества нейронов и состоит из многих частотных компонентов.
Электроэнцефалография помогает уточнить локализацию патологического очага при органических поражениях головного мозга, тяжесть общих изменений его функционального состояния, а также динамику локальных и общих изменений электрической активности. Самыми информативными являются данные ЭЭГ при различных формах эпилепсии, опухолях, сосудистых нарушениях головного мозга (в особенности при острых нарушениях мозгового кровообращения), черепно-мозговой травме.
Электроэнцефалография как метод клинической диагностики имеет свой специфический знаковый язык, который устанавливает соответствие между изменениями электрических потенциалов, регистрируемых на ЭЭГ, и терминами, которые используются для их обозначения.
Основными характеристиками ЭЭГ являются частота, амплитуда и фаза.
Частота определяется количеством колебаний в 1 с.
Амплитуда - - это размах колебаний электрического потенциала на ЭЭГ, ее измеряют от пика предыдущей волны в противоположной фазе.
Фаза определяет текущее состояние процесса и указывает направление его изменений. Монофазным называют колебание в одном направлении от изоэлектрической линии с возвращением к начальному уровню, двухфазным такое колебание, когда после завершения одной фазы кривая переходит начальный уровень, поворачивается в противоположном направлении и возвращается к изоэлектрической линии.
В клинической неврологии чаще всего применяют визуальный анализ ЭЭГ, который позволяет выделить основные частотные полосы, имеющиеся на ЭЭГ. Под термином «ритм» на ЭЭГ подразумевают тип электрической активности, который отвечает определенному состоянию мозга и связан с соответствующими церебральными механизмами.
Основные ритмы ЭЭГ взрослого человека, который находится в состоянии вне сна, следующие:
1. Альфа (а)-ритм. Его частота - 8—13 колебаний в 1 с, амплитуда до 100 мкВ. Регистрируют у 85-95 % здоровых взрослых лиц. Лучше всего он выражен в затылочных отведениях, по направлению к лобной доле полушарий амплитуда его постепенно уменьшается. Самая большая амплитуда а-ритма у человека, который находится в спокойном расслабленном состоянии.
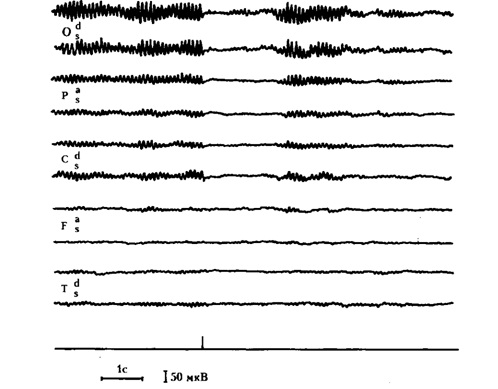
ЭЭГ взрослого человека в состоянии бодрствования: регулярный а-ритм, модулированный в веретена, лучше всего выражен в затылочной области; реакция активизации на вспышку света (указатель раздражения на нижнем канале).
2. Бета (р)-ритм. Частота - 14-40 колебаний в 1 с, амплитуда - до 15 мкВ. Лучше всего этот ритм регистрируется в участке передних центральных извилин.
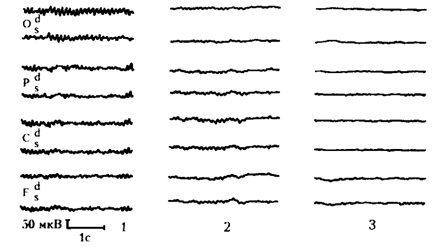
Варианты нормальной ЭЭГ:
1 - наиболее распространенный тип; 2 - низкоамплитудная; 3 - плоская
К ритмам и феноменам, которые являются патологическими для взрослого человека, относят следующие:
1. Тета (0)-ритм. Частота - 4-6 колебаний в 1 с, амплитуда патологического Э-ритма чаще всего выше амплитуды нормальной электрической активности и превышает 40 мкВ. При некоторых патологических состояниях он достигает 300 мкВ и больше.
2. Дельта (Д)-ритм. Частота - 1-3 колебания в 1 с, амплитуда его такая же как и 0-ритма; Д- и 0-колебания могут в небольшом количестве наблюдаться на ЭЭГ взрослого человека, который находится в состоянии бодрствования, при амплитуде, не превышающей а-ритма, что свидетельствует о некотором смещении уровня функциональной активности мозга. Патологическими считают ЭЭГ, содержащие А- и 9-колебания, которые превышают по амплитуде 40 мкВ и охватывают не более 15% общего времени регистрации.
Эпилептическая (эпилентиформная, судорожная, конвульсивная) активность. При эпилепсии мозг характеризуется определенными функциональными перестройками на макро- и микроструктурном уровнях. Одной из основных особенностей мозга при этой патологии является свойство нейронов давать более активные реакции возбуждения и вступать в синхронизированную активность. Процесс активизации нейронов вызывает нарастание амплитуды волн на ЭЭГ вследствие суммации во времени амплитуд синфазных колебаний. Если разряды отдельных нейронов очень плотно группируются во времени, кроме нарастания амплитуды, может наблюдаться уменьшение продолжительности суммарного потенциала в связи с укорочением временной дисперсии, которая приводит к образованию высокоамплитудного, но короткого феномена - пика (рис. 74).
Пик, или спайк (от англ. spike) - это потенциал пикообразной формы. Продолжительность его 5-50 мс, амплитуда превышает амплитуду активности фона и может достигать сотен и даже тысяч микровольт.
Близким по происхождению феноменом, характерным для эпилептического синдрома, является острая волна (см. рис. 74). Внешне она напоминает пик и отличается от него только растянутостью во времени. Продолжительность острой волны свыше 50 мс. Амплитуда ее может достигать тех самых значений, что и амплитуда пиков.
Острые волны и пики чаще всего комбинируются с медленными волнами, образовывая стереотипный комплекс.
Пик-волна это комплекс с большой амплитудой, возникающий вследствие комбинации пика с медленной волной.

Основные типы эпилептической активности:
1 - пики; 2 - острые волны; 3 - острые волны в (3-ритме; 4 - пик-волна; 5 - множественные комплексы пик-волна; 6 - острая волна - медленная волна.
Острая волна - медленная волна - это комплекс, который по форме напоминает комплекс пик-волна, однако имеет большую продолжительность. Особенности ЭЭГ, связанные с течением времени, при ее анализе определяются терминами «периоды», «вспышки», «разряды», «пароксизмы», «комплексы».
Периодом называют более или менее продолжительный отрезок, в течение которого на ЭЭГ регистрируют относительно однородную активность. Так, различают периоды десинхронизации и периоды временного а-ритма на фоне десинхронизированной ЭЭГ.
Разрядами называют компактные группы электрических феноменов, которые длятся относительно короткое время, возникают внезапно и существенным образом превышают амплитуду активности общего фона. Термин «разряды» используют главным образом относительно патологических проявлений на ЭЭГ. Различают разряды высокоамплитудных волн типа а- или р-ритма, разряды высокоамплитудных полифазных колебаний, разряды Д-и в-волн, комплексов пик- волна и т. п..

Разряды:
1 - а-волн высокой амплитуды; 2 - бета-волн высокой амплитуды; 3 - острых волн; 4 - полифазных колебаний; 5 - Д-волн, 6 - 0-волн; 7 - комплексов пик-волна.
Комплексами называют короткие разряды описанного выше типа, которые длятся больше 2 с и имеют обычно стереотипную морфологию.
Топографические особенности ЭЭГ описывают пространственными терминами. Одним из основных таких терминов при анализе ЭЭГ является симметричность.
Под симметричностью ЭЭГ понимают значительное совпадение частот, амплитуд и фаз ЭЭГ гомотопных отделов обоих полушарий мозга. Диагностически значимыми считают отличия относительно амплитуды между ЭЭГ гомотопных отделов обоих полушарий, составляющих 50 %.
Нормальная ЭЭГ взрослого человека, который находится в состоянии бодрствования (см. рис. 72). У большинства (85-90 %) здоровых людей во время закрывания глаз в состоянии покоя на ЭЭГ регистрируется доминирующий а-ритм. Максимальная его амплитуда наблюдается в затылочных отделах. По направлению к лобной доле а-ритм уменьшается по амплитуде и комбинируется с р-ритмом. У 10-15 % здоровых обследуемых регулярный а-ритм на ЭЭГ не превышает 10 мкВ и по всему мозгу регистрируются высокочастотные низкоамплитудные колебания. Такого типа ЭЭГ называют плоскими, а ЭЭГ с амплитудой колебаний, которая не превышает 20 мкВ, -низкоамплитудными. Плоские низкоамплитудные ЭЭГ, по современным данным, указывают на преобладание в мозге десинхронизированных неспецифических систем. Такие ЭЭГ являются вариантом нормы.
Клиническая интерпретация ЭЭГ при неврологической патологии. В настоящее время можно считать общепризнанным, что обнаружение явных патологических изменений на ЭЭГ является проявлением ненормального функционирования ткани головного мозга а, следовательно, церебральной патологии. Даже при полном внешнем клиническом здоровье обследуемого наличие патологических изменений на ЭЭГ следует рассматривать как признак латентной патологии, резидуального или еще не проявившегося поражения.
Выделяют три группы ЭЭГ: нормальные; пограничные между нормой и патологией; патологические.
Нормальными называются ЭЭГ, содержащие а- или р-ритмы, которые по амплитуде не превышают соответственно 100 и 15 мкВ в зонах их физиологической максимальной выраженности. На нормальной ЭЭГ взрослого бодрствующего человека могут наблюдаться А- и 0-волны, по амплитуде не превышающие основной ритм, не носящие характера билатерально синхронных организованных разрядов или четкой локальности и охватывающие не более 15 % общего времени записи.
Пограничными называют ЭЭГ, выходящие за указанные рамки, но не имеющие характера явной патологической активности. К пограничным можно отнести ЭЭГ, на которых наблюдаются следующие феномены:
· а-ритм с амплитудой, выше 100 мкВ, но ниже 150 мкВ, имеющий нормальное распределение, которое дает нормальные веретенообразные моду-ляции во времени;
· b-ритм с амплитудой выше 15 мкВ, но ниже 40 мкВ, регистрирующийся в пределах отведения;
· А- и 0-волны, не превышающие по амплитуде доминирующего а-ритма и 50 мкВ, в количестве более 15 %, но менее 25 % общего времени регистрации, не имеющие характера билатерально-синхронных вспышек или регулярных локальных изменений;
· четко очерченные вспышки а-волн амплитудой свыше 50 мкВ или р-волн амплитудой в пределах 20-30 мкВ на фоне плоской или низкоамплитудной активности;
· а-волны заостренной формы в составе нормального а-ритма;
· билатерально-синхронные генерализированные А- и 0-волны с амплитудой до 120 мкВ при гипервентиляции.
Патологическими называют ЭЭГ, которые выходят за вышеуказанные границы.
Изменения ЭЭГ при основных заболеваниях центральной нервной системы. При эпилепсии установлен ряд электрографических признаков, которые позволяют уточнить диагноз этого заболевания, а в некоторых случаях и определить тип приступа. Большой приступ вызывает ускорение ритмов ЭЭГ, психомоторный - замедление электрической активности, а малый чередование периодов быстрых и медленных колебаний. Одним из основных признаков эпилепсии, регистрируемой на ЭЭГ, является наличие судорожной активности, основные типы которой описаны выше: острые высокоамплитудные волны, пики, комплексы пик-волна, острая волна медленная волна.
Date: 2015-07-02; view: 3111; Нарушение авторских прав