
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Опухоли кроветворной ткани
|
|
Согласно Международной гистологической и цитологической классификации опухолевых заболеваний кроветворной и лимфоидной тканей, в основу которой положен клеточный состав новообразований и характер распространения, опухоли системы крови, или гемобластозы, делят на две группы:
лейкозы (лейкемии) – системные опухолевые заболевания кроветворной ткани;
лимфомы – регионарные опухолевые заболевания кроветворной и/или лимфоидной ткани.
Такое деление является в значительной степени условным, поскольку ограниченный опухолевый рост и диффузная опухолевая инфильтрация могут иметь место одновременно или последовательно у одного больного.
Актуальность проблемы
Лейкемии и лимфомы, включая лимфому Ходжкина, составляют приблизительно 8% от всех злокачественных новообразований и все вместе входят в число 6 самых частых видов злокачественных опухолей. В США каждый год лейкемиями заболевает около 25000 человек, из них умирает 15000-20000. Уровень смертности в последнем десятилетии резко снизился в результате повышения эффективности терапии. Острые лейкемии составляют около 50-60% от всех лейкемий, причем острая миелобластная лейкемия встречается несколько чаще, чем острая лимфобластная лейкемия. Хронические лейкемии составляют около 40-50% от всех лейкемий, причем хроническая лимфоцитарная лейкемия встречается несколько чаще, чем хроническая миелоцитарная лейкемия (рис. 1).
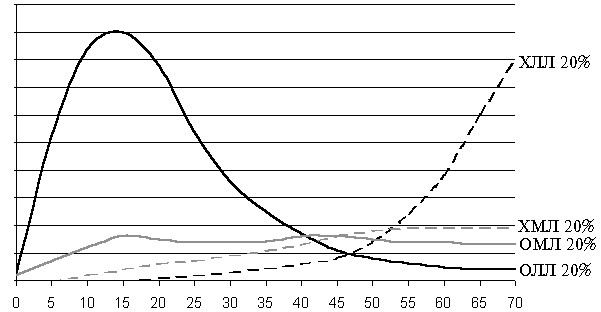
Рис. 1. Заболеваемость различными видами лейкемий в зависимости от возраста
ОЛЛ – острая лимфобластная лейкемия;
ХЛЛ – хроническая лимфоцитарная лейкемия;
ОМЛ – острая миелобластная лейкемия;
ХМЛ – хроническая миелоцитарная лейкемия.
В последние годы получила распространение в большинстве стран классификация франко-американо-британской группы гематологов (FAB-система, табл. 1). Согласно этой классификации выделяют три варианта острого лимфобластного лейкоза (L1, L2, L3) в зависимости от размеров бластов, структуры ядра и цитоплазмы, а также по иммунологическим (иммуноморфологическим) или генетическим признакам (см. табл. 2, 5). Острая миелобластная лейкемия также классифицируется по FAB-системе в зависимости от “зрелости” и направленности дифференцировки лейкозных клеток. Она включает типы М1, М2, М3, М4, а также моноцитарную лейкемию (М5), эритролейкемию (М6) и мегакариоцитарную лейкемию (М7), которые обычно рассматривают отдельно.
Таблица 1
Франко-американо-британская классификация острых лейкемий
Острая лимфобластная лейкемия (ОЛЛ)
L1 «Гомогенные» лимфобласты среднего размера; иммунологически немаркируемые, но охватывающие несколько типов, включая простую ОЛЛ и пре-В ОЛЛ; встречается у детей; имеет самый хороший прогноз.
L2 Гетерогенные бластные клетки; также смешанная группа, некоторые немаркируемые, Т-клеточные; наблюдается обычно у взрослых и имеет плохой прогноз.
L3 Гомогенные базофильные бластные клетки (типа клеток при лимфоме Беркитта), состоит из В-клеток и имеет плохой прогноз.
Острая миелобластная лейкемия (ОМЛ)
M1 Состоит только из миелобластов без созревания
M2 Миелобласты с признаками созревания
M3 Острая промиелобластная лейкемия; промиелобласты имеют множество темных азурофильных цитоплазматических гранул.
M4 Острая миеломонобластная лейкемия, развивающаяся из общих клеток-предшественников моноцитов и гранулоцитов.
M5 Острая монобластная лейкемия
M6 Эритролейкемия (синдром Ди Гуглиельмо; доминируют эритробласты при присутствии миелобластов.
M7 Мегакариобластная лейкемия
Монобластная лейкемия подразделяется на два типа лейкемий: острую монобластную (тип Шиллинга) и острую миеломонобластную (тип Нигели). Не существует хронических форм лейкемий данного типа.
Острая моноцитарная (монобластная) лейкемия характеризуется пролиферацией монобластов. Они могут быть отдифференцированы от других бластов только при использовании цитохимических маркеров (табл. 2).
Острая миеломоноцитарная лейкемия характеризуется наличием бластов, которые имеют признаки миелобластов и монобластов как морфологически, так и цитохимически.
Таблица 2
Цитохимическая идентификация острых лейкемий
| Тип | Пероксидаза | Судан черный | Хлороацетат- эстераза | Неспецифическая эстераза | ШИK-реакция | Морфологические признаки |
| Лимфобластная1 | – | – | – | – | + | Единственное ядрышко |
| Миелобластная | + | + | + | – | – | Множественные ядрышки, палочки Ауэра |
| Моноцитарная | – | – | – | + | – | – |
| Миеломоноцитарная | + | + | + | + | – | – |
| Неклассифицированная | – | – | – | – | – | – |
Таблица 3 Подклассы острой лимфобластной лейкемии 1
| Традиционная номенклатура | Линии клеток | Антигены Т-клеток (CD2, CD3, CD5, CD7, CD8)2 | Антиген В-клеток (CD19) | СALLA3 (CD10) | Tdt4 | Перестройка генома | |
| Ig | TCR7 | ||||||
| Из нулевых клеток | Самые первые распознаваемые как В-клетки | – | + | ± | + | + | – |
| Обычный тип5 | Ранние В-клетки | – | + | + | + | + | – |
| В-клеточная6 | Дозревающие В-клетки | – | + | ± | – | + | – |
| Т-клеточная | Т-клетки | + | – | – | + | – | + |
1 Родственные типы лимфом описаны в разделе
«Лимфомы».
2 Некоторые или все эти маркеры могут определяться на
В-клетках.
3 CALLA – общий антиген острой лимфобластной
лейкемии.
4 Tdt (терминальная деоксинуклеотидилтрансфераза) может
также обнаруживаться и при острой миелобластной лейкемии, но при ней отсутствуют
другие маркеры, приведенные здесь.
5 Некоторые авторы выделяют из
общего типа ОЛЛ пре-В-клеточную ОЛЛ, при которой присутствуют в цитоплазме m
цепи Ig (но не поверхностные). Другие считают, что это деление условно и не
имеет практической значимости.
6 Нормальные зрелые В-клетки также
имеют поверхностный иммуноглобулин, как и опухолевые клетки.
7 TCR
– ген рецепторов Т-клеток.
Выделение подтипов лейкозов (лейкемий), согласно предложенной классификации, отражающей уровень блока дифференцировки бластов, является очень важным для клиники, поскольку каждый тип имеет свою специфическую схему лечения.
Цель обучения – уметь определять клинико-морфологические проявления опухолей кроветворной ткани, объяснить вероятные причины и механизм развития, оценить исход и определить значение осложнений для организма.
Для чего необходимо уметь:
определить видимые макро- и микроскопически проявления подтипов острых и хронических лейкозов (лейкемий), объяснить механизм развития, исход и оценить их значение;
определить видимые макро- и микроскопически проявления ходжкинских и неходжкинских лимфом, объяснить механизм развития, исход и оценить их значение.
ЛЕЙКОЗЫ (ЛЕЙКЕМИИ)
Лейкемия (лейкоз) – это системное прогрессирующее разрастание незрелой опухолевой ткани в органах кроветворения с гематогенным распространением в другие органы и ткани.
Характерной особенностью лейкозов является быстрая диссеминация (распространение) опухолевых клеток по системе кроветворения. Вследствие этого, уже на ранних этапах заболевание приобретает системный характер. Наряду с костным мозгом наиболее часто наблюдается поражение селезенки, лимфатических узлов, лимфатических образований (Пейеровы бляшки, солитарные лимфоидные фолликулы) по ходу желудочно-кишечного тракта, печени и других органов. Объем лейкозных разрастаний и их распространенность в организме могут быть различными в зависимости от формы лейкоза, стадии болезни, проведенного лечения. Эти лейкозные разрастания называют лейкемический инфильтрат.
Этиология. Причина многих случаев лейкемий остается неизвестной. Но, поскольку опухолевая природа лейкозов не вызывает сомнения, вопросы этиологии лейкозов и опухолей, по-видимому, однотипны. Лейкозы – полиэтиологические заболевания. В возникновении их могут быть повинны различные факторы, способные вызвать мутацию клеток кроветворной ткани. Среди этих факторов следует отметить следующие:
Вирусы. Предполагают, что вирусы, которые вызывают лейкемию у животных, могут вызывать ее и у человека. Впервые было описано в Японии, что ретровирус (человеческий Т-лимфотропный вирус I типа [HTLV-I]) является причиной возникновения одного из типов Т-лимфоцитарной лейкемии у человека. Доказано также, что родственный вирус, HTLV-II, является причиной многих типов хронических Т-клеточных лейкемий.
Ионизирующее излучение стало причиной многочисленных случаев лейкемии у первых радиологов и жителей Хиросимы и Нагасаки после атомной бомбардировки. Доказано повышение заболеваемости лейкемией у детей при внутриутробном облучении, а также развитие ее у больных, которые получали лучевую терапию при лечении анкилозирующего спондилита и болезни Ходжкина.
Химические вещества. Описаны случаи, когда причиной лейкемий были мышьяк, бензол, фенилбутазон и хлорамфеникол. Те же самые цитотоксические лекарства, которые используются для лечения опухолей, могут стать причиной развития лейкемий.
При аплазии костного мозга любой этиологии увеличивается предрасположенность к возникновению лейкемий.
Иммунодефицитные состояния. Возникновение лейкемий при иммунодефицитах связано со снижением иммунного надзора, что приводит к нарушению разрушения потенциально неопластических гемопоэтических клеток.
Генетический фактор. Нарушения структуры хромосом довольно часто обнаруживаются у больных с лейкемиями. Первым подтверждением данного факта стала находка Филадельфийской хромосомы (маленькая 22 хромосома, образующаяся в результате взаимной транслокации генетического материала между 22 и 9 хромосомами) при хронической миелоцитарной лейкемии. Представляет интерес тот факт, что у детей с синдромом Дауна (трисомия по 21 хромосоме) в 20 раз выше риск заболевания лейкемией. Также риск увеличивается при заболеваниях, связанных с нестабильностью хромосом (синдром Блюма, анемия Фанкони).
Классификация
Лейкозы (лейкемии) классифицируются по нескольким характеристикам:
По клиническому течению:
Острые лейкозы (лейкемии) – начинаются остро, быстро прогрессируют, при отсутствии лечения приводят к смерти в течение нескольких месяцев. В крови обычно определяется большое количество бластных клеток.
Хронические лейкозы (лейкемии) начинаются постепенно и медленно прогрессируют, даже при отсутствии лечения больные могут прожить несколько лет. В крови выявляются обычно незрелые, но с тенденцией к созреванию клетки.
По гисто- (цито-) генезу, характеру и направлению дифференцировки разрастающихся клеток:
Среди острых лейкозов выделяют:
недифференцированный;
миелобластный;
лимфобластный;
монобластный (миеломонобластный);
эритробластный;
мегакариобластный.
Среди хронических лейкозов в зависимости от ряда созревающих клеток гемопоэза выделяют лейкозы миелоцитарного, лимфоцитарного и моноцитарного происхождения:
Лейкозы миелоцитарного происхождения:
хронический миелоидный лейкоз;
эритремия;
истинная полицитемия Вакеза-Ослера и др.
Лейкозы лимфоцитарного происхождения:
хронический лимфоидный лейкоз;
лимфоматоз кожи (болезнь Сезари);
парапротеинемические лейкозы (миеломная болезнь, первичная макроглобулинемия Вальденстрема, болезнь тяжелых цепей Франклина).
Лейкозы моноцитарного происхождения:
хронический моноцитарный лейкоз;
гистиоцитозы.
По картине периферический крови:
Лейкемические, которые характеризуются значительным увеличением количества лейкоцитов, в том числе и лейкозных клеток, в периферической крови (десятки и сотни тысяч, иногда до миллиона в 1 мкл крови). Это наиболее частая форма.
Сублейкемические, при которых количество лейкоцитов несколько выше нормы (15-25 тысяч в 1 мкл крови), но в крови определяются опухолевые клетки.
Алейкемические, при которых количество лейкоцитов в пределах нормы, в крови не определяются опухолевые клетки. Этот тип наблюдается редко, но он возникает обычно уже на ранних этапах заболевания. С целью диагностики используют трепанобиопсию крыла подвздошной кости или пунктат костного мозга грудины.
Лейкопенические, при которых количество лейкоцитов ниже нормы, иногда может достигать одной тысячи, но могут быть качественные изменения, обусловленные появлением лейкозных клеток.
Клиника и морфология лейкозов зависит от степени зрелости и гистогенеза клеток.
ОСТРЫЕ ЛЕЙКОЗЫ
Острый лейкоз характеризуется острым началом (высокая лихорадка, явления тяжелой интоксикации) и быстрой прогрессией заболевания. Заболевание встречается во всех возрастных группах, включая детей и лиц пожилого возраста. Наиболее частыми формами острых лейкозов являются острый лимфобластный лейкоз (лейкемия) и острый миелобластный лейкоз (лейкемия). Острая лимфобластная лейкемия в основном встречается в раннем детском возрасте (пик в 3-4 года). Острая миелобластная лейкемия встречается в любом возрасте, но наиболее часто у подростков (пик в 15-20 лет). Острые лейкемии характеризуются пролиферацией бластов без признаков дифференцирования. Для острого недифференцированного лейкоза характерна инфильтрация всех органов кроветворения и паренхиматозных органов недифференцированными однородного вида мелкими, круглыми, гиперхромными клетками гемопоэза I-II классов (то есть полипотентными клетками-предшественниками и частично детерминированными клетками-предшественниками миело- и лимфопоэза). Острый недифференцированный лейкоз протекает как септическое заболевание. И при миелобластной, и при лимфобластной лейкемиях в периферической крови определяется лейкоцитоз (увеличение количества лейкоцитов) с наличием бластов. При остром лейкозе в периферической крови находят так называемый лейкемический провал (hiatus leucemicus) – резкое увеличение бластных клеток и единичные зрелые элементы при отсутствии переходных созревающих форм. Иногда количество лейкоцитов может быть не увеличено, но бласты обязательно присутствуют. Очень редко в крови отсутствуют и бласты (алейкемическая лейкемия). Однако в пунктате костного мозга изменения находят при любых формах лейкемий. Отмечается диффузное поражение ткани костного мозга, опухолевые клетки вытесняют другие гемопоэтические ростки и жировую ткань. Костный мозг губчатых и трубчатых костей при лимфобластном лейкозе на всем протяжении становится сочным, малиново-красным (вид малинового желе). При миелобластном лейкозе он приобретает зеленоватый (гноевидный) оттенок, поэтому его называют пиоидный костный мозг. При острой лимфобластной лейкемии и острой моноцитарной лейкемии часто наблюдается увеличение лимфатических узлов, при острой миелобластной лейкемии оно обычно отсутствует. Увеличение селезенки относительно небольшое (по сравнению с хроническими формами лейкоза), масса ее достигает 500-600 граммов.
В крови пациентов наблюдается снижение количества других форменных элементов из-за вытеснения этих ростков неопластическими клетками. В результате возникает анемия, которая обычно тяжелая и быстро развивающаяся, проявляется бледностью кожных покровов и симптомами гипоксии. Тромбоцитопения (снижение количества тромбоцитов) приводит к возникновению петехиальных кровоизлияний (геморрагический диатез). В основе развития геморрагического диатеза лежит также повышение проницаемости сосудистой стенки, которое обусловлено малокровием и интоксикацией. Нейтропения (снижение количества нейтрофильных лейкоцитов) проявляется в виде частых инфекционных заболеваний и изъязвлений (некроз) на слизистых оболочках. Некрозы чаще всего развиваются в слизистой полости рта, миндалин (некротическая ангина), желудочно-кишечного тракта. Иногда могут возникать инфаркты селезенки. Причиной некрозов могут служить лейкемические инфильтраты, которые суживают просвет сосудов. Резкое снижение иммунитета и общей реактивности организма сопровождается активацией инфекций и развитием альтеративного воспаления.
У больных с промиелобластной лейкемией может развиться синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром), т.к. в гранулах опухолевых клеток содержится обилие тромбопластических веществ, которые в большом количестве попадают в кровоток при гибели клеток.
В печени при всех формах острого лейкоза разрастания бластных клеток могут локализоваться как в области портальных трактов, так и по ходу синусоидных капилляров, что сопровождается деструкцией печеночных балок, дистрофическими изменениями гепатоцитов, вплоть до их очагового некроза.
При поражении кожи очаговые лейкозные пролифераты располагаются в поверхностных и глубоких слоях дермы, преимущественно вокруг сосудов, волосяных фолликулов и потовых желез. Это может сопровождаться некрозом и изъязвлением эпидермиса.
Лечение больных предусматривает применение цитостатических препаратов и антибиотиков.
Причины смерти:
кровотечение (геморрагический диатез), кровоизлияние в мозг;
интоксикация;
присоединение инфекций (сепсис) и др.
ХРОНИЧЕСКИЕ ЛЕЙКОЗЫ
Хронические (лейкозы) лейкемии обычно характеризуются постепенным началом, медленной прогрессией, даже без лечения продолжительность жизни составляет 10-15 лет. Хроническая лимфоцитарная лейкемия чаще встречается у людей старше 60 лет. Хроническая миелоцитарная лейкемия встречается во всех возрастных группах, но наиболее часто в 40-50 лет.
Необходимо знать, что относительно доброкачественное течение может смениться бластным кризом, когда в крови появляются бластные, самые недифференцированные формы лейкозных клеток. Тогда заболевание резко утяжеляется, и течение напоминает острый лейкоз и нередко в этот период заканчивается смертельным исходом. Например, при хронической миелоцитарной лейкемии миелобласты в костном мозге составляют не более 5%. При увеличении их количества более 5% говорят об обострении или бластном кризе.
Отличия хронических лейкозов от острых:у больных развивается общее хроническое малокровие, происходит увеличение внутренних органов в результате дистрофических изменений и инфильтрации их опухолевыми клетками (лейкемические инфильтраты). При всех хронических лейкемиях происходит увеличение селезенки, генерализованное увеличение лимфатических узлов.
Селезенка при хроническом лимфоцитарном лейкозе увеличивается до 1 кг. При хроническом миелоцитарном лейкозе ее вес может достигать 5-6 кг (в норме 120-150 гр.), пульпа вида гнилой сливы.
Лимфатические узлы значительно увеличены, мягкие. При лимфолейкозе они сливаются в огромные плотноватые пакеты, на разрезе сочные, бело-розовые, при миелоцитарном лейкозе – серо-красного цвета. При любом хроническом лейкозе рисунок лимфоузла стерт в результате разрастания незрелой опухолевой ткани. Хроническая лимфоцитарная лейкемия с поражением лимфоузлов идентична мелкоклеточной лимфоцитарной лимфоме (Т- и В-типы – ранее назывались высокодифференцированная лимфоцитарная лимфома). В той или иной мере выражена лейкозная инфильтрация ткани миндалин, групповых и солитарных лимфатических фолликулов кишечника, почек, кожи, иногда головного мозга и его оболочек (нейролейкемия).
Печень увеличена в большей степени при миелоцитарном лейкозе, чем при лимфоцитарном за счет лейкемических инфильтратов. Лейкемические инфильтраты располагаются преимущественно при миелоцитарном лейкозе внутри дольки между печеночными балками, при лимфоцитарном – по ходу триад. Лейкемические инфильтраты при миелоцитарном лейкозе полиморфны (за счет большего количества переходных форм), цитоплазма в клетках четко выражена, ядра светлые, содержат рыхлый диффузно расположенный хроматин. При лимфолейкозе инфильтраты мономорфные, представлены мелкими примерно одинаковыми, круглыми с гиперхромными (компактное расположение хроматина) лимфоцитарными опухолевыми клетками. Миелобласты сложно морфологически отдифференцировать от лимфобластов, за исключением следующих случаев:
когда они содержат палочки Ауэра – фиолетовые кристаллические цитоплазматические включения;
когда имеется видимая дифференцировка в промиелоциты, в цитоплазме которых определяются крупные гранулы;
при использовании цитохимических и иммунологических методов исследования (табл. 2, 3 и 6).
Таким образом, хронические лимфолейкозы характеризуются:
значительным увеличением размеров как иммунокомпетентных, так и паренхиматозных органов;
отсутствием геморрагического диатеза;
отсутствием некрозов, которые могут появиться в период бластного криза.
Патоморфоз лейкозов при лечении цитостатиками: может не наблюдаться резкого увеличения кроветворных и паренхиматозных органов. Может развиваться даже аплазия костного мозга с панцитопенией (лейкопенией). В связи с тем, что цитостатики снижают также и физиологическую регенерацию, могут усиливаться некротические язвенные процессы в желудочно-кишечном тракте, активация инфекции. Поэтому цитостатические препараты назначают в сочетании с антибиотиками.
Хронический эритромиелоз, эритремия, истинная полицитемия (болезнь Вакеза-Ослера), первичная макроглобулинемия Вальденстрема, болезнь тяжелых цепей, хронический моноцитарный лейкоз являются редкими заболеваниями.
Наибольшее значение среди группы хронических парапротеинемических лейкозов имеет миеломная болезнь.
Миеломная болезнь (миелома, болезнь Рустицкого-Калера) характеризуется неопластической пролиферацией плазматических клеток (плазмобластов) с продукцией моноклоновых иммуноглобулинов (парапротеинов) или их фрагментов. В зависимости от класса и типа синтезируемых и секретируемых парапротеинов выделяют следующие иммунохимические варианты: G-, A-, D-, E-миелому, миелому Бенс-Джонса (болезнь легких цепей) и др. Клинические и морфологические проявления вариантов сходны. Обычно миелома протекает по алейкемическому варианту, но возможно и наличие в крови миеломных клеток.
В зависимости от характера миеломных инфильтратов различают следующие формы:
узловую;
диффузную;
диффузно-узловую.
Миелома может протекать в солитарной форме, в виде одиночного узла, но чаще она бывает множественной.
Опухолевые инфильтраты чаще всего появляются в плоских костях (ребра, кости черепа) и позвоночнике, реже – в трубчатых костях (плечевая, бедренная кость). Разрастающаяся опухолевая ткань ведет к деструкции костной ткани и развитию патологических переломов. При диффузном разрастании опухолевой кроветворной ткани наблюдается остеолизис и остеопороз – образование гладкостенных, как бы штампованных дефектов. Помимо костного мозга и костей, миеломноклеточные инфильтраты постоянно отмечаются во внутренних органах.
При миеломной болезни в связи с секрецией опухолевыми клетками парапротеина часто развивается AL-амилоидоз. Наибольшее значение среди парапротеинемических изменений имеет парапротеинемический нефроз, или миеломная нефропатия. В основе парапротеинемического нефроза лежит избыточное накопление в канальцах и в строме мозгового, а затем и коркового вещества парапротеина Бенс-Джонса, ведущее к нефросклерозу. Такие почки получили название “миеломные сморщенные почки”. Развивающаяся уремия является в 30% случаев причиной смерти больных миеломой. Другой частой причиной смерти служит присоединение инфекций.
ЛИМФОМЫ
Злокачественные и «доброкачественные» лимфомы
Поскольку опухолевые лимфоциты, начиная с момента их возникновения, быстро разносятся кровотоком по организму, то все лимфомы относятся к злокачественным новообразованиям. Опухолевая пролиферация лимфоцитов, поражающая какую-то одну область организма без тенденции к диссеминированию (для которой действительно можно применить термин “доброкачественная”) наблюдается очень редко. Однако по клиническому течению многие злокачественные лимфомы протекают “доброкачественно” (то есть с низкой скоростью роста и длительным периодом выживания).
Злокачественные лимфомы наиболее часто поражают лимфатические узлы и менее часто лимфоидную ткань в других органах (миндалины глотки, солитарные фолликулы и пейеровы бляшки тонкой кишки, селезенку).
Принципы классификации лимфом
Злокачественные лимфомы делятся на:
неходжкинские лимфомы;
лимфому Ходжкина.
Лимфома Ходжкина выделена отдельно, т.к. источник происхождения ее точно не установлен.
Неходжкинские лимфомы классифицируются:
По характеру роста опухоли:
фолликулярные;
диффузные.
По цитологической характеристике:
лимфоцитарные (наличие их дискутируется);
пролимфоцитарные (из малых и больших расщепленных клеток, то есть В-клеточные)
лимфобластные;
пролимфоцитарно-лимфобластные;
иммунобластные;
плазмоцитоидные;
гистиоцитарные.
По клоновому принципу:
В-лимфоцитарные;
Т-лимфоцитарные;
гистиоцитарные;
лимфомы из натуральных киллеров (NK).
По степени злокачественности:
низкой (пролимфоцитарные и пролимфоцитарно-лимфобластные с фолликулярным ростом);
умеренной (пролимфоцитарные с диффузным ростом);
высокой (лимфобластные и иммунобластные).
НЕХОДЖКИНСКИЕ ЛИМФОМЫ
Различия между лимфомами и лейкемиями
Опухолевые лимфоциты циркулируют в крови и зачастую они широко распространяются по лимфоидной ткани организма. Если доминирует поражение костного мозга и увеличение количества лимфоцитов в крови, то этот процесс называют лейкемией. Если преобладает поражение лимфоидной ткани, то этот процесс называется лимфомой. Разделение это условное. Так, у детей иногда используется термин лимфома-лейкемия, т.к. эти две формы могут сосуществовать. При лимфомах тоже может значительно повышаться количество лейкоцитов в крови.
Этиология. Лимфомы и лейкемии относят к полиэтиологическим заболеваниям.
Вирусы. У многих животных лимфомы и лейкемии имеют вирусную этиологию. У людей такой четкой связи не наблюдается. У больных, инфицированных вирусом Эпштейна-Барра, часто возникает лимфома Беркитта. Лимфома Беркитта широко распространена в тех районах Африки, где имеется высокая заболеваемость малярией. Было доказано, что вирус вызывает пролиферацию В-клеток, которая в присутствии хронической малярийной инфекции становится неуправляемой, что приводит к развитию лимфомы. HLTV-I является причиной Т-клеточных лимфом и лейкемий в Японии, а HLTV-II – родственный вирус,– некоторых форм хронических Т-клеточных лейкемий, HLTV-V задействован в развитии Т-клеточных лимфом кожи.
Онкогены. Установление того факта, что многие гены, отвечающие за регуляцию роста клеток (прото-онкогены), могут действовать как потенциальные канцерогенные гены (онкогены) при лимфомах, позволило лучше понять этиологию многих типов злокачественных опухолей. Многие прото-онкогены имеют аналоги в геноме ретровирусов, которые вызывают развитие опухолей у животных (вирусные онкогены). Недавно открытый bc1-2 прото-онкоген имеет несколько функций, одной из которых является ингибирование запрограммированной смерти клеток (апоптоза) в некоторых типах долгоживущих клеток (например, клетках памяти). Патологическая активация bc1-2, как предполагается, наблюдается во многих фолликулярных лимфомах в результате транслокации генетического материала между 14 и 18 хромосомами, что приводит к перемещению bc1-2 из 18 хромосомы в ген тяжелой цепи иммуноглобулинов (в 14 хромосоме). Опухолевый “рост” возникает в результате накопления патологически долгоживущих неопластических лимфоцитов, а не в результате ускорения пролиферации.
При аутоиммунных и иммунодефицитных заболеваниях наблюдается повышенная заболеваемость лимфомами, которая предположительно связана с патологической пролиферацией лимфоцитов при этих состояниях. Также злокачественные лимфомы часто развиваются у больных, получающих иммуносупрессивную терапию после трансплантации органов. Выраженное увеличение частоты возникновения неходжкинских лимфом наблюдается у больных СПИДом.
ДИАГНОСТИКА НЕХОДЖКИНСКИХ ЛИМФОМ
Опухолевую пролиферацию лимфоидных клеток необходимо отличать от нормальной пролиферации, которая возникает во время иммунного ответа (реактивная гиперплазия). Иногда сложно дифференцировать эти два состояния. Наиболее важными критериями являются нарушение структуры лимфоузла и наличие моноклональности опухолевых клеток.
Нарушение структуры лимфатических узлов, особенно если оно сочетается с потерей нормальных взаимоотношений клеток различных типов, является признаком опухолевой природы данных изменений.
Пролиферация при иммунном ответе является поликлональной, т.е. наблюдается размножение многих клонов лимфоцитов. Большинство лимфоцитов при лимфомах происходят из одного клона (т.е. они моноклональны). Моноклональная природа пролиферирующих лимфоцитов является наилучшим подтверждением их опухолевой природы и может быть доказана иммуногистохимически наличием моноклональных легких или тяжелых цепей иммуноглобулинов на клеточной поверхности или в цитоплазме В-клеток. Доказано, что в поликлональной популяции лимфоцитов количество клеток, синтезирующих? и? легкие цепи приблизительно равно, а в моноклональной популяции обнаруживаются или?, или? легкие цепи.
НОМЕНКЛАТУРА И КЛАССИФИКАЦИЯ НЕХОДЖКИНСКИХ ЛИМФОМ
Лимфомы, как и другие опухоли, классифицируются на основе сходства с нормальными клетками, на которые они больше всего похожи. Раньше при классификации возникали проблемы, так как классификация нормальных клеток лимфоидной ткани постоянно изменялась на протяжении нынешнего столетия. Классификация неходжкинских лимфом также изменялась несколько раз и модифицировалась по мере развития исследований лимфоидной ткани. В последние годы получено экспериментальное подтверждение существования в кроветворной ткани единой полипотентной клетки – стволовой, или родоначальной, способной к дифференцировке по всем росткам миело- и лимфопоэза, и убедительно продемонстрировано, что свойствами стволовой клетки не обладают ретикулярные элементы стромы кроветворных органов. Большинство исследователей считает, что стволовой клеткой является клетка типа малого лимфоцита.
До 1950 года большие незрелые клетки (сейчас они называются иммунобластами) лимфоидной ткани назывались ретикулярными клетками и предполагалось, что они являются стволовыми клетками для всех клеток лимфоидной ткани и даже всех клеток крови. После доказательства ошибочности данной концепции термин “ретикулярноклеточная саркома”, который использовался для обозначения многих крупноклеточных лимфом, вышел из употребления.
По мере развития иммунологии было предложено несколько иммунологических классификаций лимфом. Так, например, в США широко использовалась классификация Лукаса и Коллинза (1974), а в Европе – классификация Леннерта. Эти классификации в общем, сходны, более простая – классификация Лукаса-Коллинза (табл. 4). Хотя иммунологическая классификация согласуется с теоретической концепцией развития лимфоидных клеток, она не получила широкого распространения из-за ее сложности и необходимости тонких тестов для постановки точного диагноза.
В настоящее время новые иммунологические технологии, такие как фенотипирование поверхностных маркеров с помощью моноклональных антител, изучение перестройки генома Т- и В-лимфоцитов, изучение соответствующих онкогенов широко используются (табл. 6) для изучения злокачественных лимфом. Предполагается, что информация, получаемая при этих исследованиях, приведет к дальнейшему развитию классификации этих опухолей.
В 1975 году для разрешения многих противоречий в классификации неходжкинских лимфом Национальный институт исследования опухолей США спонсировал исследования многих институтов в этой области, что привело к появлению классификации, названной “Классификация рабочих формулировок диагноза неходжкинских лимфом для клинического использования”. Именно эта классификация сейчас используется в США и в ряде европейских стран. По этой классификации все лимфомы разделяются на три больших прогностических группы: (1) медленно прогрессирующие лимфомы, которые клинически протекают со слабо выраженными симптомами, с длительным средним сроком выживаемости больных и редко излечиваются; (2) умеренно прогрессирующие; (3) быстро прогрессирующие лимфомы, которые развиваются агрессивно, но чувствительны к химиотерапии и при использовании эффективных схем лечения потенциально излечимы.
Классификация рабочих формулировок диагноза неходжкинских лимфом объединяет и морфологическую, и клиническую классификации. Накопление иммунологических данных не повлияет на структуру этой классификации. По мере определения новых иммунологических подтипов лимфом, они будут заноситься в основную классификацию в соответствующую прогностическую группу.
Типы неходжкинских лимфом
Различные типы неходжкинских лимфом значительно различаются по клиническим и гистологическим характеристикам (табл. 4, 5).
Таблица 4
Классификация неходжкинских лимфом (основана на классификации Лукаса и Коллинза)
| Опухоль | Соответствующие нормальные клетки |
| Немаркируемые клетки1 | |
| Лимфобластная лимфома / ОЛЛ (обычный/нулевой типы) | Полустволовые (немаркируемые) лимфоциты |
| Т-клетки | |
| Лимфобластная Т-клеточная лимфома / Т-клеточная ОЛЛ | Т-клеточные иммунобласты |
| Т-клеточная лимфоцитарная лимфома / Т-клеточная ХЛЛ | Малые Т-лимфоциты |
| Т-клеточная иммунобластная лимфома2 | Т-иммунобласты |
| Грибовидный микоз / синдром Сезари | Эффекторные Т-лимфоциты |
| В-клетки | |
| Лимфобластная В-клеточная лимфома / В-клеточная ОЛЛ | В-клеточные иммунобласты |
| В-клеточная лимфоцитарная лимфома / В-клеточная ХЛЛ | Малые В-лимфоциты |
| Мантийной зоны (промежуточноклеточная) лимфома | В-клетки мантийной зоны |
| Моноцитоидная В-клеточная лимфома | В-лимфоциты |
| Лимфома из клеток центра фолликула (включая лимфому Беркитта) | В-клетки центра фолликула |
| В-клеточная иммунобластная лимфома2 | В-иммунобласты |
| Плазмоцитоидная лимфоцитарная лимфома | Эффекторные В-лимфоциты |
| Гистиоциты | |
| Истинная гистиоцитарная лимфома | Гистиоциты |
1 Немаркируемая категория: нет маркеров ни Т-, ни В-клеток.
2 Иммунобластная лимфома иногда называется иммунобластной саркомой.
Таблица 5
Классифицация неходжкинских лимфом 1
| Морфология | Типы лимфом2 | Морфологическое описание | Важнейшие клинические признаки | Результаты маркирования |

| Лимфобластическая лимфома; родственная ей острая лимфобластическая лейкемия (нулевая; ни-В, ни-Т или “простая” ОЛЛ) | Относительно гомогенная популяция лимфобластов с многочисленными митозами | Наиболее часто существует в виде лейкемии, реже – в виде лимфобластической лимфомы. Обычная ОЛЛ имеет лучший прогноз, чем нулевая; Т-клеточная ОЛЛ наименее благоприятна | На неопластических клетках отсутствуют обычные маркеры (ни В-, ни Т- или 0-клетки). В некоторых случаях экспрессируется общий антиген острой лимфобластической лейкемии (CALLA). Имеется перестройка генов иммуноглобулинов. В-клеточная |

| В-клетки, клетки фолликулярных центров (FCC), малые нерасщепленные и лимфома Беркитта. Родственной является В-клеточная ОЛЛ, эквивалентная В-лимфобластной лимфоме | Клетки подобны малым трансформированным лимфоцитам или лимфобластам. Ядра круглые, варьируют в размерах (но не превышают размеров ядер гистиоцитов). Ядерный хроматин мелкодисперсный. От одного до трех мелких ядрышек. Умеренное количество базофильной цитоплазмы. Обычно картина “звездного неба”, образованная реактивными гистиоцитами. Как правило, диффузное стирание структуры лимфатического узла | Абдоминальная локализация характерна для случаев в США, чаще у детей. Может проявляться также как лейкемия (тогда она эквивалентна L3 подтипу ОЛЛ). Быстро растущая опухоль. Включает в себя классическую африканскую лимфому Беркитта, которая обычно локализуется на щеке и ассоциируется с вирусом Эпштейна-Барра | Моноклональные поверхностные Ig: IgМ, CD20 и другие маркеры В-клеток В-клеточная |

| Лимфома/лейкемия из малых лимфоцитов; В-клеточная; родственной ей является ХЛЛ В-клеточного типа | Диффузное заселение малыми лимфоцитами. Однородные, круглые ядра с базофильным компактным хроматином и незаметными ядрышками. Узкий ободок бледной цитоплазмы. Большие трансформированные лимфоциты и митозы редки. | Обычно длительное “доброкачественное” течение у пожилых. Сливается со спектром ХЛЛ. Изредка трансформируется в большие клетки (иммунобластная саркома) с быстрым ростом (синдром Рихтера) | Часто демонстрирует моноклональную структуру поверхностных Ig, обычно IgM или IgD. CD20 или другие маркеры В-клеток. В-клеточная |

| Лимфома промежуточной или мантийной зоны3 | Родственная лимфомам из клеток фолликулярных центров. Фолликулярное или диффузное разрастание клеток промежуточного размера с ядром неправильной формы. Предполагается, что она развивается из В-клеток мантийной зоны, окружающей фолликул. | Пожилые пациенты, часто с широким распросранением заболевания. Прогрессирует медленно | Моноклональные Ig. CD20 и другие маркеры В-клеток. Парадоксально, но часто бывают CD5-позитивны. В-клеточная |
| Моноцитоидная В-клеточная лимфома3 | Не имеют аналогов среди нормальных В-клеток. Тип роста диффузный или в мантийной зоне. Крупнее, чем нормальные В-клетки, с большим количеством цитоплазмы. Могут оккупировать синусы лимфатического узла. | Пожилые пациенты; 80% с локализованной формой; 15% с экстранодальной формой. Прогрессирует медленно | Моноклональные Ig. CD20 и другие маркеры В-клеток. Может обнаруживаться CD11 (моноцитарный). В-клеточная |

| FCC, лимфома из малых расщеплен- ных клеток | Размер клеток значительно варьирует, но преобладают малые клетки. Ядра имеют базофильный компактный хроматин, в них обнаруживается глубокое расщепление. Ядрышки незаметные, цитоплазма неотчетливая или скудная. Митозы редки. 75% – фолликулярная, 25% – диффузная. | Обычно протекает асимптомно. Низкий уровень клеточного обновления. Костный мозг при первом выявлении поражен в 70% случаев. Парадоксально сочетается широкое распространение с длительным средним сроком выживаемости. Изредка встречается лейкемическая форма, напоминающая хроническую лимфоцитарную лейкемию, но морфологически имеет расщепленные ядра. | В большинстве случаев демонстрирует моноклональную структуру поверхностных Ig; обычно IgM или IgG. CD75, CD20 и другие В-клеточные маркеры В-клеточная |
| FCC, лимфома из больших расщепленных клеток | Ядра крупнее, чем ядра реактивных гистиоцитов. Выраженная неправильность формы и расщепленность ядра. Количество цитоплазмы умеренное. Малые расщепленные и нерасщепленные клетки присутствуют в небольшом количестве | Обычно локализуется в мезентериальных, ретроперитонеальных и паховых лимфатических узлах. Также часто локализуется экстранодально. | Обычно присутствуют моноклональные поверхностные Ig: IgM, IgG, IgA. CD20, CD75 и другие В-клеточные маркеры. В-клеточная |

| FCC, лимфома из больших нерасщепленных клеток | Аналогична лимфоме из малых нерасщепленных клеток (иммунобластической), но клетки и ядра крупнее. Имеются многочисленные митозы. Фолликулярно растет в 10% случаев. | Агрессивная опухоль с высоким клеточным оборотом. Быстро наступает диссеминация | Обычно присутствуют моноклональные поверхностные Ig: IgM, IgG. CD20, CD75 и другие В-клеточные маркеры. В-клеточная |

| Волосковоклеточная лейкемия (лейкемический ретикулоэндотелиоз) | В срезах ткани клетки имеют средние размеры, с ободком бледной цитоплазмы и округлыми или овальными ядрами | Проявляется панцитопенией и спленомегалией. Доброкачественное течение, особенно после спленэктомии. Цитотоксическая терапия может ускорять наступление смерти. | Тартрат-резистентная кислая фосфатаза в цитоплазме. Моноклоналные поверхностные Ig: описаны перестройка синтеза Ig и генов Ig. CD20 и другие маркеры В-клеток. В-клеточная |
| Иммунобластическая саркома; В-клетки | Иммунобласты, похожие на большие нерасщепленные FCC, но имеющие более базофильную цитоплазму. Иногда имеют плазмоцитоидные признаки. Ядрышки обычно хорошо выражены и расположены в центре. Ядро пузырьковидное вследствие маргинации хроматина. | Наиболее часто наблюдается при состояниях с нарушением иммунитета (иммуносупрессия, болезнь альфа-цепей, СКВ, лекарственная гиперчувствительность, иммунобластическая лимфаденопатия). Прогрессирует быстро | Большинство моноклональные по поверхностным или цитоплазматическим Ig: IgG, IgA, IgM. CD20 и другие В-клеточные маркеры. В-клеточная |

| Плазмоцитоидная лимфоцитарная лимфома | Схожа с лимфомой из малых лимфоцитов, но имеет различной выраженности компонент, представленный ненормальными плазмоцитоидными клетками. Ядро в цитоплазме расположено как в плазматических клетках, но по строению напоминает ядро лимфоцитов. Некоторые клетки имеют ШИК-позитивные внутриядерные включения (тельца Датчера). | При электрофорезе сыворотки крови определеляется моноклональный пик. Высокий уровень IgM в сыворотке может привести к развитию синдрома повышенной вязкости (макроглобулинемия Вальденстрема). | Обычно моноклональный IgM, иногда IgG. Поверхностные Ig с моноклональным пиком, аналогично сыворотке крови. CD20 и другие маркеры В-клеток. В-клеточная |
| Лимфобластическая (лимфома из Т-клеток с конволютными ядрами); ОЛЛ Т-клеточного типа является родственной ей. | Диффузная пролиферация “примитивных” клеток. Ядерный хроматин тонкодисперсный и равномерно распределен по всей площади ядра, ядрышки не выражены. Некоторые ядра имеют конволютные или сложно изогнутые ядра. | Преимущественно лимфомалейкемия у детей и подростков, но может возникать в любом возрасте. Болеют чаще мужчины. Локализуется обычно в лимфатических узлах средостения. Ответ на терапию слабый. При обнаружении клеток в крови или костном мозге называется Т-клеточной ОЛЛ. Прогноз хуже, чем при ни В-, ни Т-клеточной ОЛЛ. | Диагностические клетки выявляются анти-Т-клеточными антителами. Т-клеточная |

| Лимфома из маленьких лимфоцитов, Т-клеточная; ХЛЛ является родственной ей. | Клетки опухоли похожи на малые лимфоциты. Ядра с компактным хроматином. Ободок бледной цитоплазмы. Ядра иногда имеют неправильную форму. | Может иметь лейкемическую форму, напоминая В-клеточную ХЛЛ. Этот вариант наиболее часто встречается в Японии и вызывается HTLV-1, ретровирусом, который вероятно передается через молоко. Латентный период составляет 40 и более лет. | Диагностические клетки выявляются анти-Т-клеточными антителами. Часто имеют хелперный фенотип. Т-клеточная |
| Иммунобластическая саркома; Т-клеточная | Смесь малых и трансформированных лимфоцитов. Последние доминируют. При микроскопии они имеют бледную, прозрачную, как вода, цитоплазму. | Встречается реже, чем соответствующий В-тип, от которой ее можно отличить только иммунологически. Прогноз плохой. | Клетки лимфомы выявляются анти-Т-клеточными антителами. Т-клеточная |
1 Модифицированная классификация Lukes et al: Immunologic approach to non-Hodgkin lymphomas and and related leukemias. Semin Hematol 1978;15:322.
2 Гистологический тип; родственные опухоли, имеющие моноклональные сывороточные антитела называются миеломами и рассматриваются отдельно.
3 Недавно открытые разновидности, которые нуждаются в дальнейшем исследовании.
Сокращения: ОЛЛ – острая лимфобластическая лейкемия; ХЛЛ – хроническая лимфоцитарная лейкемия; FCC – клетки фолликулярного центра.
Таблица 6
Иммунологические маркеры, которых находят в злокачественных лимфомах и лейкемиях (фенотипирование) 1
| Маркеры | Т-клеточная лимфома/ Т- клеточная ОЛЛ | В-клеточная лимфома/ В-клеточная ГЛЛ | Лимфома/ лейкемия из нулевых клеток | Гистиоцитарные опухоли | Гранулоцитарные и моноцитарные лимфомы |
| Поверхностные Ig (SIg) | – | + (–) | – | – | – |
| Цитоплазматический Ig (СIg) | – | – (+) | – | – | – |
| Е-розеткообразования | + | – | – | – | – |
| Tdt | + | + | – (+) | – | – (+) |
| Антигены Т-клеток (CD2, CD3, CD5, CD7) | + | – | – | – | – |
| Антигены В-клеток (CD19, CD20, CD22, CD24)2 | – | + | – | – | – |
| Антигены моноцитов (CD11, CD68) | – | – | – | + | + (–) |
| Перестройки генов Ig3 | – | + | + (–) | – | – |
| Перестройки генов рецепторов Т-клеток3 | + | – | – (+) | – | – |
| Общий антиген ОЛЛ (CALLA) (CD10) | – | – (+) | + | – | – (+) |
1 Набор антигенов при лимфомах и лейкемиях будет однотипным при одинаковом источнике развития опухоли.
2 Существует огромное количество маркеров. Здесь приведены наиболее значимые.
3 Подробнее см. главу «Иммунитет».
Обозначения: + или – - обычно присутствует или отсутствует (не 100%); (+) или (–) – иногда присутствует или отсутствует.
В-клеточные лимфомы встречаются довольно часто. Наиболее часто встречающиеся типы развиваются из клеток фолликулярных центров лимфатических узлов (лимфомы из клеток фолликулярных центров). Гистологически они замещают ткань лимфатического узла и могут иметь диффузный или фолликулярный характер. В В-клеточных лимфомах могут обнаруживаться В-клетки разной степени дифференцировки и в зависимости от преобладающего клеточного типа лимфомы делятся на медленно, умеренно и быстро прогрессирующие.
Т-клеточные лимфомы встречаются реже, чем В-клеточные. Небольшой процент лимфом из малых лимфоцитов (хроническая лимфоцитарная лейкемия) являются Т-клеточными и они представляют собой только медленно прогрессирующие Т-клеточные лимфомы. Т-иммунобластная саркома и лимфобластная Т-клеточная лимфома являются двумя самыми распространенными типами Т-клеточных лимфом, относящимися к быстро прогрессирующим лимфомам. Кожная Т-клеточная лимфома (грибовидный микоз) – это особый экстранодулярный тип Т-клеточной лимфомы.
Факторы, определяющие прогноз неходжкинских лимфом
Гистологический тип. Прогноз широко варьирует в зависимости от различных гистологических типов неходжкинских лимфом. Деление злокачественных лимфом на медленно, умеренно и быстро прогрессирующие очень важно, поскольку степень прогрессии тесно связана с выживаемостью больных. В общем фолликулярные лимфомы имеют лучший прогноз, чем диффузные.
Стадия заболевания определяется степенью распространения опухоли. Специфические критерии для определения стадии заболевания были определены как для ходжкинских, так и неходжкинских лимфом. Целью определения стадии является выбор рационального лечения в зависимости от распространенности заболевания (хирургия, радиотерапия, химиотерапия). Критерии определения стадий для лимфомы Ходжкина приведены в таблице 7, они также используются для большинства неходжкинских лимфом.
Стадии неходжкинских лимфом и лимфомы Ходжкина 1
Стадия I: Поражение лимфоузлов в одном регионе (I) или в одном экстралимфоидном месте (IE).
Стадия II: Поражение лимфоузлов двух и более регионов по одну сторону диафрагмы.
Стадия III: Поражение лимфоузлов по обе стороны диафрагмы (III) с наличием одного экстралимфоидного очага (IIIE) или селезенки (IIIS).
Стадия IV: Диффузное или диссеминированное поражение одного или нескольких экстралимфоидных органов или тканей.
1 Kаждая стадия делится на категории А и В – при стадии В имеются выраженные общие симптомы, при А – они слабо выражены. Также стадия В ставится больным с необъяснимым снижением веса и необъяснимой лихорадкой.
Стадия может быть клинической, которая определяется анамнезом и результатами объективного обследования, радиологического, изотопного и лабораторного исследований мочи, крови, печени и предварительными результатами биопсии; или патогистологической, основанной на гистологических находках в тканях, взятых при биопсии или лапаротомии, которые обозначаются символами, которые указывают на ткань взятого образца (N = лимфатический узел, H = печень, S = селезенка, L = легкие, M = костный мозг, P = плевра, O = кости, D = кожа) и результаты гистопатологического исследования (“+” – ткань вовлечена в процесс, “–” – не вовлечена).
Необходимо подчеркнуть, что классификация клинических и патогистологических стадий является единой для большинства подтипов лимфом и применима только при первичном выявлении заболевания и до начала проведения какого-либо вида терапии.
ЛИМФОМА ХОДЖКИНА
Лимфома Ходжкина (лимфогрануломатоз) – это злокачественная лимфома, которая характеризуется наличием клеток Рида-Березовского-Штернберга в пораженной ткани, характеризуется хроническим, рецидивирующим (реже острым) течением с преимущественным развитием опухолевой ткани в лимфатических узлах. Это заболевание составляет 15% от всех лимфом. Лимфома Ходжкина имеет два возрастных всплеска: один – в юношеском возрасте, второй – в пожилом.
Этиология. Причина развития болезни Ходжкина неизвестна. Первоначально существовали противоположные мнения о том, что болезнь является или специфической инфекцией (некоторые относили ее к одной из форм туберкулеза) или формой рака, что дало основание считать лимфому Ходжкина неопластическим процессом. Поскольку опухолевые клетки часто расположены на большом расстоянии друг от друга и разделены реактивными лимфоидными клетками, это дало основание полагать, что гистологические проявления представляют собой определенные формы ответа организма на неопластические клетки Рида-Березовского-Штернберга. Последующее определение ДНК вируса Эпштейна-Барра в ядрах клеток Рида-Березовского-Штернберга привело к возникновению гипотезы о том, что вирус Эпштейна-Барра может играть причинную роль. Иммунологический ответ при лимфоме Ходжкина нарушен по типу хронической медленно прогрессирующей реакции “трансплантат против хозяина”. Клеточный иммунитет (Т-клетки) угнетен при лимфоме Ходжкина, но нет четких доказательств того, является ли это причиной или следствием заболевания.
Клеточный источник клеток Рида-Штернберга (или из лимфоцитов, или из гистиоцитов или др.) долгое время дискутировался. Полученные в последующем иммунологические и молекулярные данные убедительно показали, что первоначальная опухолевая трансформация наблюдается в ранних лимфоидных клетках-предшественниках, которые способны в последующем дифференцироваться по Т- или В-клеточному пути. Различные варианты болезни Ходжкина можно различать на основе дивергентной дифференцировки с приобретением признаков В- или Т-клеток. Некоторые авторы вариант болезни Ходжкина с преобладанием лимфоцитов считают опухолью из В-клеток (некоторые ученые даже относят этот тип к отдельному типу неходжкинских лимфом из клеток фолликулярного центра). Наоборот, в некоторых случаях нодулярного склероза при болезни Ходжкина опухолевые клетки в основном имеют признаки Т-клеток.
Клинически заболевание на ранних стадиях не имеет специфических признаков. У больных наблюдается слабость, быстрая утомляемость. В дальнейшем на фоне субфебрилитета отмечаются подъемы температуры до высоких цифр (до 40С), беспокоит сильный кожный зуд, ночные поты. Развивается малокровие, в крови отмечается эозинофилия, ускорено СОЭ.
Различают два варианта болезни Ходжкина:
изолированный, или локальный с поражением одной группы лимфатических узлов;
генерализованный, при котором разрастание опухолевой ткани обнаруживают не только в лимфатических узлах, но и в селезенке, печени, легких, желудке, коже.
При изолированной форме чаще всего поражаются лимфатические узлы шеи (в области заднего треугольника), средостения, забрюшинной клетчатки, реже паховые. На первом этапе лимфоузлы увеличены в объеме, мягкие, сочные, розоватого цвета, со стертым рисунком, имеют четкие контуры. В дальнейшем лимфатические узлы становятся плотными, сухими, пестрыми, с участками казеозного некроза и кровоизлияний. Они спаяны в большие пакеты. При генерализованном процессе, как правило, поражается селезенка. Пульпа ее на разрезе красная, с множеством бело-желтого цвета очагов некроза и склероза, что придает ткани селезенки пестрый “порфировый” вид. Ее называют “порфировая селезенка”.
Постановка диагноза лимфомы Ходжкина основывается на нахождении классических опухолевых многоядерных клеток Рида-Березовского-Штернберга и больших, активно делящихся мононуклеарных клеток (названных клетками Ходжкина).
Гистологическая картина при лимфоме Ходжкина является довольно сложной и специфической. Сложность строения заключается в том, что, помимо опухолевых клеток, ее образуют и неопухолевые клетки: лимфоциты, плазмоциты, гистиоциты, эозинофилы, нейтрофилы и фибробласты, появление которых, как полагается, является реакцией на опухолевый процесс. Пролиферирующие полиморфные клеточные элементы формируют узелковые образования, подвергающиеся склерозу и казеозному некрозу. Склероз может быть диффузным и нодулярным (узелковым).
Соотношение клеток Рида-Березовского-Штернберга (и вариантов мононуклеарных клеток Ходжкина), лимфоцитов, гистиоцитов и характера фиброза лежит в основе классификации лимфомы Ходжкина на 4 подкласса, которые имеют прогностические и терапевтические различия.
Гистологическая подклассификация лимфомы Ходжкина
| Варианты | Склероз (фиброз) | Количество лимфоцитов | Kоличество клеток Рида- Березовского-Штернберга | Другие клетки |
| С преобладанием лимфоцитов | – | ++++ | + | ± Гистиоциты |
| Смешанноклеточный | ± > + | ++ | ++ | + Плазмоциты, гистиоциты, эозинофилы |
| С лимфоцитарным истощением | + > ++ (диффузный) | + | ++ > ++++ | ± Плазмоциты, гистиоциты, эозинофилы |
| Нодулярный склероз | ++++ (широкие пучки) | + > +++ | + > ++++ | ± Плазмоциты, гистиоциты, эозинофилы |
Вариант с преобладанием лимфоцитов. Этот подтип, который характеризуется наличием большого количества лимфоцитов и небольшого количества классических клеток Рида-Березовского-Штернберга, имеет наилучший прогноз. Наиболее часто болеют подростки мужского пола. Различают нодулярную и диффузную формы, при которых может быть выражена реактивная пролиферация гистиоцитов (ранее эта форма называлась лимфогистиоцитарным вариантом болезни Ходжкина). Она характеризуется наличием варианта больших полиплоидных клеток Рида-Березовского-Штернберга с дольчатым ядром (“popcorn” cells). Они типичны для I стадии заболевания и медленного его прогресса.
Нодулярный склероз. Нодулярный склероз гистологически характеризуется наличием широких пучков коллагеновых волокон, сворачивающихся в узелки, и наличием варианта клеток Рида-Березовского-Штернберга, имеющих многодольчатые ядра и обильную бледную цитоплазму (лакунарные клетки Рида-Штернберга). Наиболее характерная локализация – медиастинальные лимфатические узлы. Наиболее часто болеют молодые женщины. Этот подтип имеет хороший прогноз и обычно обнаруживается на ранних стадиях заболевания.
Смешанноклеточный вариант. Этот подтип имеет промежуточные гистологические характеристики с наличием многочисленных лимфоцитов, плазмоцитов, эозинофилов и клеток Рида-Березовского-Штернберга. Прогноз также промежуточный между вариантами с преобладанием лимфоцитов и лимфоидного истощения. Чувствительность к терапии обычно хорошая. Как правило, встречается у больных старше 50 лет.
Вариант с лимфоидным истощением. Эта форма имеет плохой прогноз и обычно развивается на III или IV стадии у пожилых пациентов. Ткань лимфатического узла замещается деструирующей его опухолевой тканью, представленной полиморфными мононуклеарами и классическими клетками Рида-Березовского-Штернберга, различной степени выраженности диффузным фиброзом и очень малым количеством лимфоцитов. Обычно этот вариант лимфомы Ходжкина слабо чувствителен к терапии.
Причины смерти. Больные умирают от интоксикации, малокровия, присоединения вторичных инфекций.
Диагностика, лечение лимфомы Ходжкина. Несмотря на интенсивные исследования и накопление многочисленных иммунологических данных, диагностика лимфомы Ходжкина по-прежнему базируется на гистологическом исследовании – нахождение классических клеток Рида-Березовского-Штернберга в пораженной ткани является необходимым условием постановки диагноза. Клетки Рида-Березовского-Штернберга имеют характерные фенотипические маркеры, определяемые с помощью моноклональных антител – Leu M1 (CD15), Ki-1 (CD30), BLA 36. Подклассификация на 4 типа производится по другим гистологическим параметрам (табл. 8). Несмотря на то, что клетки Рида-Березовского-Штернберга являются характерными для лимфомы Ходжкина, морфологически сходные клетки могут также обнаруживаться при неходжкинских лимфомах и реактивной гиперплазии (особенно при инфицированности вирусом Эпштейна-Барра).
Выбор терапии зависит не только от гистологического типа, но и от стадии, и от других клинических параметров. Локализованные формы болезни Ходжкина лечатся или радиотерапией, или химиотерапией. Наиболее эффективна комплексная химиотерапия с использованием нескольких препаратов, которая может привести к выздоровлению больных, имеющих диссеминированные (поздние) стадии заболевания.
Источник: http://pathology.dn.ua




 // // // // //
// // // // // 