
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Рецидивирующий герпетический стоматит
|
|
В последние годы у 30—50 % детей, больных герпесом, наблюдается ре-цидивирование герпетической инфекции в течение первых 2—3 лет. Это обусловлено прежде всего несвоевременным включением в терапию острого герпетического стоматита противовирусных средств, в связи с чем не вырабатывается стойкий иммунитет. Помимо острого герпетического стоматита, вирус простого герпеса может вызвать хроническое рецидивирующее заболевание у детей разных возрастных групп, являющихся носителя-
OQ1
ми вируса. В анамнезе у многих детей отмечается перенесенный ранее острый герпетический стоматит. Рецидив может также провоцироваться различными инфекционными и неинфекционными заболеваниями, переохлаждением, травмой, УФО. Установлена достоверно высокая распространенность герпес-вирусной инфекции среди детей, постоянно проживающих на территориях РФ, загрязненных радионуклидами в результате аварии на ЧАЭС.
Клиническая картина. У детей до 3 лет рецидивирующий герпетический стоматит протекает, как острый герпетический стоматит, но в более легкой форме. Рецидивы наблюдаются 1—2 раза в год, температура тела не выше 38 °С, менее выражены симптомы общей интоксикации организма (тошнота, рвота). В полости рта единичные и сливающиеся эрозии на гипереми-рованном основании. Отдельные пузырьки могут быть на красной кайме губ и коже околоротовой области.
У детей 4—6 лет общее состояние почти не нарушено, температура субфебрильная. Высыпания появляются на 1—3 участках: на красной кайме губ, коже лица, дужках неба, языке. Они сопровождаются жжением, болезненностью, отсутствием аппетита. После вскрытия пузырьков образуются болезненные эрозии, эпителизирующиеся в течение нескольких дней. При присоединении вторичной инфекции возможно образование обширных эрозий и даже язв. Регионарные лимфатические узлы могут быть увеличены и болезненны.
Дифференциальный диагноз проводят с острым герпетическим стоматитом на основании данных анамнеза. С возрастом выраженность симптомов снижается.
Лечение. С первого дня заболевания до полной эпителизации элементов назначают противовирусное
местное лечение (мази бонафтоно-вая, алпизариновая, «Ацикловир», раствор лейкоцитарного интерферона). Проводят обработку полости рта местными анестетиками: мира-мистином, гесоралом, корсодилом и др. Для заживления элементов поражения используют кератопла-стические средства: масло шиповника, «Витаон», солкосерил-ден-тальную адгезивную пасту.
Для прекращения рецидивов заболевания и повышения иммунитета назначают противовирусные средства внутрь в сочетании с имму-номодуляторами (имудон, ликопид, иммунал) не менее 10 дней. Хороший способ борьбы с инфекцией — это укрепление здоровья ребенка, закаливание, плавание. Сокращению рецидивов способствуют также тщательная санация полости рта, удаление всех очагов хронической инфекции в организме.
7.2.3. Герпетическая ангина
Герпетическая ангина описана Т. Загорским в 1920 г. Она является одной из клинических форм инфекции, вызываемой энтеровируса-ми или кишечными вирусами Кок-саки и ECHO, чаще вирусом Кок-саки А различных типов.
Эпидемиология. Источником заражения служат больные, реконва-лесценты и лица, переносящие бессимптомную инфекцию.
Среди здоровых детей и взрослых, особенно в летне-осеннем сезоне, наблюдается широко распространенное носительство, сопровождающееся процессами скрытой иммунизации. Восприимчивость к инфекции особенно велика среди детей до 8—10 лет, с возрастом она падает. Инфекция в детских коллективах протекает в виде эпидемических вспышек, которые по своему характеру сходны со вспышками респираторных вирусных инфекций. Заболеваемость и носительст-
во характеризуются выраженной летне-осенней сезонностью.
Клиническая картина. Инкубационный период длится 2—7 дней (чаше 2—4 дня). Клиническим признаком служит острое, иногда бурное начало, кратковременная (2—5, реже до 7 дней) лихорадка, нередко имеющая двухволновой характер; течение, как правило, доброкачественное (за исключением развития миокардита у новорожденных).
Заболевание начинается остро с подъема температуры тела до феб-рильной, миалгических болей, боли в горле при глотании и в области живота. На гиперемированном мягком небе, передних дужках, миндалинах и задней стенке глотки появляются болезненные сгруппированные и одиночные везикулы, заполненные серозным или геморрагическим содержимым (рис. 7.7). В последующем часть везикул исчезает, часть вскрывается и превращается в эрозии. Именно в этот период больной обращается к врачу. Слияние мелких эрозий приводит к образованию эрозивных участков разной величины с фестончатыми очертаниями. Обычно количество элементов поражения не превышает 12—15. Эрозии малоболезненные, эпителизируются медленно, иногда в течение 2—3 нед. Также необходимо отметить, что часть мягкого неба у глотки бывает более воспаленной, затем кпереди постепенно бледнеет. Воспаление не распространяется на десну. В течение заболевания у ослабленных детей могут появляться новые элементы поражения, что сопровождается повышением температуры тела и ухудшением общего состояния ребенка.
Поднижнечелюстные лимфатические узлы увеличены незначительно, безболезненны. Клиническая картина общего анализа крови в основном характеризуется отсутствием каких-либо изменений формулы крови; у некоторых больных
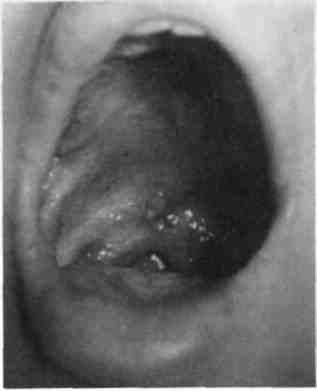
Рис. 7.7. Герпетическая ангина.
отмечаются лейкопения или лейкоцитоз с нейтрофилезом и увеличением СОЭ.
Диагностика. Точный диагноз эн-теровирусных заболеваний устанавливают с помощью вирусологических и серологических исследований. Материалом для вирусологического исследования служат глоточные смывы (в первые 5 дней болезни). Для серологического исследования (реакция нейтрализации) с целью выявления нарастания титра антител используют сыворотки, собранные в первые дни болезни и через 2—3 нед. Наиболее информативным из лабораторных методов диагностики является метод имму-нофлюоресценции.
Дифференциальная диагностика основывается на возрасте ребенка, сезонности заболевания, виде и локализации элементов поражения в полости рта. При герпетической ангине не бывает герпетических высыпаний на коже лица, не характерны кровоточивость слизистой оболочки и гиперсаливация, отсутствует гингивит. Часто заболевание сопровождается симптомом «болей в области живота», возникающих вследствие миалгии диафрагмы.
Лечение. Назначают гипосенси-билизирующие препараты (диазо-лин, супрастин, фенкарол, клари-тин, перитол и др.) в соответствующих возрасту ребенка дозировках и жаропонижающие средства (тайленол, калпол, эффералган и др.).
В связи с постоянным травмированием очагов поражения и незначительной эффективностью лекарственных средств в виде мазей заболевание может продолжаться 12—14 дней.
Местную терапию рекомендуется проводить в виде орошений жидкостями или используя аэрозольные антисептики, протеолитиче-ские ферменты, противовирусные препараты, обезболивающие и ке-ратопластические средства. С этой целью рекомендуют орошения элементов поражения 0,1 % или 0,2 % растворами ферментов (трипсин, химотрипсин, химопсин и др.). Затем используют аэрозоли («Гексо-рал», «Тантум Верде», «Ингалипт»), обладающие антисептическим, ана-лгезирующим, обволакивающим действием.
Хороший эффект достигается при частом применении жидких противовирусных средств (лейкоцитарный интерферон).
Для усиления процессов эпите-лизации рекомендуется применение УФО и света гелий-неонового лазера, аэрозольных препаратов «Винизоль», «Пантенол» и др., а также таблеток для рассасывания в полости рта (себидин, фаринго-септ), обладающих антисептическим и бактерицидным действием.
После проведенного общего и местного лечения следует предусмотреть организацию рационального питания и включение в терапию иммуномодуляторов (имудон, иммунал и др.).
Профилактика. Проводят специфическую вакцинопрофилактику в связи с обилием патогенных серо-типов вирусов Коксаки и ECHO. Детям, бывшим в контакте с боль-
ными, показан гамма-глобулин — из расчета 0,5 мл/кг массы тела.
Профилактические мероприятия в эпидемических очагах должны быть такими же, как при других респираторных вирусных инфекциях. Изоляция первых больных, если она проводится в первый день заболевания, эффективна, так как это позволяет сократить распространение инфекции в детском коллективе. Контагиозность больных энте-ровирусной инфекцией с 7—8-го дня болезни резко снижается, и возвращение реконвалесцента в свою группу детского учреждения не ведет к рецидиву эпидемической вспышки.
7.2.4. Стрептостафилококковые поражения(пиодермии)
За последние годы частота этого заболевания значительно возросла. Пиодермии часто осложняют острый герпетический стоматит, многоформную экссудативную эритему, хронический экзематозный хейлит. Стрептостафилокковые поражения наблюдаются также при повреждении слизистой оболочки полости рта, губ (трещины), кожи околоротовой области у детей с пониженной сопротивляемостью к гноеродной инфекции, ослабленных, получающих несбалансированное питание.
Для развития пиодермии необходимыми условиями является наличие патогенных стафилококков, стрептококков, реже другой инфекции, «входных ворот» для кокковой флоры и снижение иммунной защиты организма.
Источниками инфекции могут быть бактериальная флора кожи, верхних дыхательных путей и внешняя среда. Ведущая роль в возникновении и развитии инфекции принадлежит общему состоянию организма, угнетению клеточного и гуморального иммунитета. Фак-
тором, способствующим развитию пиодермии, является такое заболевание, как сахарный диабет, при котором повышен уровень сахара в крови, моче, а также в коже, что создает хорошую питательную среду для пиогенных кокков. К предрасполагающим факторам заболевания относятся также переохлаждение и перегревание организма, пониженное питание, переутомление, заболевания других органов и систем, приводящие к снижению реактивности, подавлению функции системы мононуклеарных фагоцитов.
Клиническая картина. Ведущие клинические признаки пиодермии обусловлены развитием пиогенной флоры. В тяжелых случаях температура тела повышена до 38—39 °С, выражены интоксикация и лимфаденит регионарных лимфатических узлов. Первичный морфологический элемент — пузырь с тонкой покрышкой — фликтена, являющаяся разновидностью гнойничка. Серозное содержимое фликтены быстро становится гнойным. На красной кайме и коже губ — гнойные пустулы, толстые соломенно-желтые корки. При снятии корок обнажается влажная красная эрозивная поверхность, а вокруг появляются новые высыпания (рис. 7.8).
Возможно вторичное поражение передних отделов слизистой оболочки рта, при этом на гипереми-рованном фоне появляются эрозии, покрытые рыхлым толстым налетом фибрина.
При отсутствии лечения, небрежном выполнении назначений врача, а также при расчесывании поражений, умывании, приеме ванн инфекция склонна к быстрому распространению на другие участки тела (глаза, руки и т.д.).
Дифференциальная диагностика. Пиодермии следует дифференцировать от кандидозной (микотиче-ской) заеды. При кандидозной зае-Де в углу рта определяется гладкая
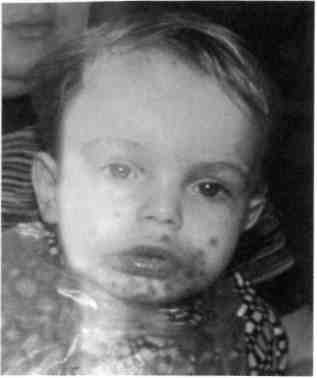
Рис. 7.8. Острый герпетический стоматит, осложненный стрептостафилодер-мией.
эрозия, покрытая белым, легко снимающимся налетом, содержащим большое количество дрожже-подобных грибов.
Лечение определяется характером возбудителя и состоянием иммунной системы организма. Необходимо удалить гнойные корки, размягчив их аппликациями с растворами протеолитичесих ферментов (желательно развести фермент 0,25 % или 0,5 % раствором новокаина для обезболивающего эффекта), либо обезболить слизистую оболочку полости рта аппликационными анестетиками (10 % взвесь анестезина в масле, лидохлор-гель). Слизистую оболочку рта тщательно промывают антисептическими средствами (2 % раствор мирамистина, гексорала, ферментами). На раневую поверхность губ и кожи наносят антибактериальные мази: 2 % линкоми-циновую, неомициновую, эритромициновую, гентамициновую и др. В разгар болезни мази следует накладывать каждый час в дневное время и 2 раза ночью. Рекомендуется показать обработку губ ребенка родителям и разъяснить, что уда-
ление корок необходимо, так как нанесение лекарственных мазей на корки не сдерживает развития микроорганизмов. При указании в анамнезе на наличие экзематозных поражений и аллергических реакций к назначенной антибактериальной мази добавляют мази с глюкокортикоидами («Фторокорт», «Флуцинар»).
В последнее время на фармакологическом рынке появились мази, имеющие в своем составе антибактериальные вещества и глюкокорти-коиды, поэтому целесообразно их применение (это отечественная мазь «Гиоксизон» и мазь «Флукорт-N» зарубежного производства).
Внутрь назначают сульфаниламидные препараты, десенсибилизирующие средства, поливитамины, иммуномодулятор ликопид. Ликопид принимают внутрь по 1 мг (1 таблетка) 1 раз в день. На фоне приема ликопида наблюдается более быстрое рассасывание гнойных очагов, что позволяет сократить длительность проведения антибактериальной терапии.
До полной эпителизации элементов поражения запрещают общие ванны и умывания. Ребенок не посещает детские учреждения до окончания болезни, не контактирует со здоровыми детьми.
7.3. Заболевания слизистой оболочки полости рта, вызываемые специфической инфекцией
Кандидоз (кандидамикоз, молочница) слизистой оболочки полости рта и губ относится к наиболее распространенным заболеваниям. Возбудителями грибковой инфекции полости рта являются грибы рода Candida, чаще других — широко распространенный в природе дрож-жеподобный гриб Candida albicans. Обнаруживается он у многих здоровых людей.
Кандидоз развивается на фоне определенных физиологических изменений организма человека, при различных патологических состояниях. Молочницей чаще болеют ослабленные дети первых недель жизни, но встречается она также у здоровых детей при нарушении гигиенических правил. Возможна передача инфекции через соски, белье и другие предметы ухода. Инфицирование кожи и слизистой оболочки рта новорожденного может произойти во время его прохождения через родовые пути матери, страдающей влагалищным кандидамико-зом.
Кандидоз может возникнуть также у детей старшего возраста, длительно болеющих, применявших антибактериальные, гормональные или цитостатические препараты.
Клиническая картина. Заболевание начинается бессимптомно. Позже ребенок становится беспокойным, плохо ест и плохо спит. Дети старшего возраста жалуются на чувство жжения и неприятный вкус во рту. Регионарные лимфатические узлы могут быть увеличены. Температура тела нормальная, иногда повышена. При осмотре полости рта на слизистой оболочке щек по линии смыкания зубов, небе, губах, языке обнаруживают налет в виде белых точек (рис. 7.9.). По мере размножения гриба налет увеличивается, образуя пленку, напоминающую створоженное молоко, поэтому заболевание называется молочницей. При легкой степени поражения налет снимается шпателем полностью. При тяжелой форме сплошной налет пропитывается фибрином, содержит нити псевдомицелия, приобретает вид желтовато-серых пленок. Пленки с трудом снимаются шпателем, после чего обнажается отечная гиперемированная слизистая оболочка, нередко кровоточащая, эрозированная поверхность. У детей младшего возраста встречаются дрожжевые поражения
кожи в области половых органов, шейных, межпальцевых и межъягодичных складок.
Распространение грибов Candida контактным, гематогенным или лимфогенным путем приводит к развитию генерализованной формы кандидоза, при котором в процесс вовлекаются все органы и системы организма ребенка. В этих случаях прогноз неблагоприятен.
Дифференциальную диагностику проводят с острым герпетическим стоматитом, а также с обложенным языком. Кандидоз диагностируют на основании обнаружения в материале, взятом при соскобе со слизистой оболочки полости рта, дрожже-подобных грибов. В свежеприготовленном нативном препарате можно выявить скопление почкующихся дрожжевых клеток и тонкие ветвящиеся нити псевдомицелия. Выявление единичных дрожжевых клеток не дает права ставить диагноз кандидоза.
Лечение. Необходимым условием терапии является создание щелочной среды в полости рта для препятствия размножению гриба. Полость рта после каждого кормления следует промывать 1—2 % раствором питьевой соды. В настоящее время с успехом применяют антисептические средства мирамистин, гексо-рал, оказывающие противогрибковое действие. Для обработки слизистой оболочки рта можно также использовать препараты йода (йоди-нол) или проводить полоскание йодной водой 5—6 раз в день из расчета 5—10 капель йода на полстакана воды.
Как для общего, так и местного лечения широко применяют антибиотики полиенового ряда — нистатин, леворин, пимафуцин. Механизм их действия заключается в подавлении жизнедеятельности и деления грибов.
Для местной обработки используют взвесь нистатина — 500 000 ЕД в 5 мл грудного молока.
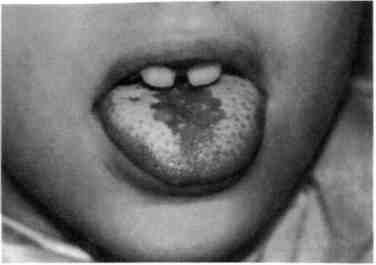
Рис. 7.9. Кандидоз. Поражение языка.
Пимафуцин — один из современных полиеновых антибиотиков, его преимуществами являются отсутствие резистентности к грибам, малая токсичность и аллергизирующий эффект. Применяют его по 0,5 мл суспензии 4—6 раз в сутки или по 1 таблетке 2 раза в сутки.
Азольные соединения, дающие хороший эффект в лечении кандидоза, назначают и детям.
Широко используют канестен (клотримазол), низорал (1 % крем, 1 % раствор). Детям в возрасте до 3 мес препараты разводят в 2—3 раза кипяченой водой (раствор) или растительным маслом (мазь).
Обязательно применение противогрибковых препаратов внутрь. Детям первых недель и месяцев жизни назначают нистатин по 100 000— 150 000 ЕД в сутки в 5—6 приемов с грудным молоком или в порошках с сахаром. Более старшим детям дают препарат из расчета 50 000 ЕД на 1 кг массы тела в сутки. Низорал показан детям с массой тела от 15 до 30 кг по 100 мг в сутки, с массой тела более 30 кг — в дозировке для взрослых. Во избежание рецидива молочницы лечение необходимо продолжать в течение 6—12 дней после полной ликвидации налета на слизистой оболочке полости рта.
При рецидивирующей форме молочницы через 2 нед по окончании курса лечения рекомендуется по-
вторить анализ соскоба со слизистой оболочки полости рта, чтобы убедиться в отсутствии патогенных грибов.
Необходимо учитывать, что нелеченые кариозные зубы являются источником реинфекции слизистой оболочки грибами, поэтому целесообразно санирование полости рта в кратчайшие сроки. Удаление зубов показано после полного излечения кандидоза.
Проявления сифилиса в полости рта. Возбудитель сифилиса — бледная трепонема — попадает в организм человека через поврежденную кожу или слизистую оболочку в результате прямого контакта или через предметы (в том числе стоматологические инструменты). Инкубационный период может длиться 3—4 нед.
На месте внедрения бледной спирохеты возникает язва (шанкр) с ровными краями и дном цвета красного мяса. В основании язвы определяется инфильтрат, приподнимающий язву над поверхностью слизистой оболочки. Типичными признаками шанкра являются отсутствие болезненности при пальпации и возникновение плотных, увеличенных безболезненных регионарных лимфатических узлов, не спаянных с окружающими тканями. Диагноз должен быть подтвержден наличием в соскобе с поверхности язвы возбудителя сифилиса. При атипичном проявлении шанкра клиническая картина может быть сходной с таковой при травматических поражениях, раковой язве, шанкриформной пиодермии. Серологические реакции становятся положительными не ранее чем через 3—4 нед с момента появления сифиломы.
Вторичный сифилис характеризуется полиморфной сыпью на коже и слизистых оболочках, образующей сплошные участки эритемы с резкой границей. Наиболее часто наблюдается поражение слизистой
оболочки неба, язычка, миндалин, боковых поверхностей языка. Папулы при сифилисе у детей редко эрозируются.
По внешним признакам папулы вторичного периода сифилиса похожи на проявления врожденного сифилиса, который может быть у ребенка первого года жизни при внутриутробном заражении сифилисом от больной матери. Папулы синюшно-красного цвета, приподняты над уровнем слизистой оболочки. На участках слизистой оболочки языка в местах образования папул выявляется отсутствие нитевидных и грибовидных сосочков (симптом «скошенного луга»).
При врожденном сифилисе наблюдаются своеобразные изменения красной каймы и кожи губ. Кожа становится плотной, теряет эластичность. Слизистая оболочка напряжена. При плаче возникают трещины, распространяющиеся на красную кайму, покрывающиеся корками, при заживлении их образуются лучеобразные рубцы, что является характерным признаком врожденного сифилиса. При по-скабливании папул можно выявить эрозии, со дна которых выделяется большое количество трепонем.
Третичный период сифилиса характеризуется образованием гумм, при распаде которых возникают глубокие язвы, заживающие в течение 3—4 мес с образованием грубого рубца.
Лечение сифилиса проводят в специализированных диспансерах.
Туберкулезные поражения слизистой оболочки полости рта развиваются в результате проникновения микобактерий через поврежденный эпителий. Наблюдается поражение травмируемых участков слизистой оболочки на щеках, языке, твердом небе. На месте внедрения бактерий туберкулеза появляются типичные туберкулезные бугорки, после распада которых образуется язва с неровными краями, мягкими на
ощупь. В переходной складке или на языке язва может быть щелевид-ной. Язва резко болезненна при обследовании и приеме пищи. Определяются увеличенные и болезненные регионарные лимфатические
узлы.
В дифференциальной диагностике от сифилитической, травматической и трофической язв решающее значение имеет цитологическое исследование с обнаружением типичных гигантских клеток Лангханса и казеозного распада.
Лечение проводят в специализированных диспансерах.
7.4. Поражения слизистой оболочки полости рта, обусловленные аллергией
Хронический рецидивирующий аф-тозный стоматит (рис. 7.10) — одно из наиболее распространенных заболеваний слизистой оболочки полости рта, характеризующееся возникновением афт и протекающее с периодическими обострениями и ремиссиями. В генезе заболевания — бактериальные инфекции, вирус простого герпеса, нарушение витаминного баланса, функций центральной и вегетативной нервной систем, аллергия (нарушение клеточного и гуморального иммунитета), патология органов и систем, особенно желудочно-кишечного тракта, наследственные и конституциональные факторы. Полностью этиология заболевания не выяснена.
Клиническая картина. Заболевание характеризуется появлением боли и жжения в полости рта, что приводит к затрудненному приему пищи, психоэмоциональному напряжению. Процесс начинается с возникновения небольшого гипере-мированного, округлой или овальной формы болезненного пятна, которое через несколько часов эро-зируется, покрывается фибриноз-
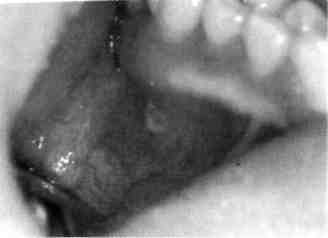
Рис. 7.10. Хронический рецидивирующий афтозный стоматит. Афта на слизистой оболочке нижней губы.
ным налетом. Афты резко болезненны, локализуются на различных участках слизистой оболочки полости рта. Большинство детей отмечают болезненность слизистой оболочки в участках, где патологические высыпания уже появились. Рецидивы высыпаний возникают через разные промежутки времени: у одних пациентов это бывает 1—2 раза в год, при более тяжелом течении каждые 2—3 мес. Течение болезни у одного и того же больного может меняться и, естественно, зависит от общего состояния ребенка и причины, вызвавшей заболевание.
7.4.1. Хронический рецидивирующий афтозный стоматит
Это заболевание дифференцируют от травматических афт и хронического рецидивирующего герпетического стоматита. Здесь неоценимую помощь оказывают метод имму-нофлюоресценции в ранние сроки и лабораторные вирусологические исследования, которые проводятся в специализированных лабораториях.
Лечение хронического рецидивирующего афтозного стоматита — это всегда трудная задача, так как
этиология и патогенез заболевания окончательно не выяснены. Успех в лечении зависит от обследования ребенка у педиатра с целью выявления, а затем лечения сопутствующей патологии, прежде всего желудочно-кишечного тракта, печени, аллергии. Особое внимание должно быть уделено устранению очагов одонтогенной инфекции ЛОР-орга-нов, полости рта, качественной санации полости рта.
Местная терапия заключается прежде всего в обезболивании афт. Слабый аналгезирующий эффект дает 1—2 % раствор новокаина, 3— 5 % анестезиновая эмульсия (анестезин в оливковом или персиковом масле), эффективны лидохлор-гель, солкосерил-дентальная адгезивная паста. Последняя содержит в своем составе полидоканол и обезболивает на 20—30 мин. Кроме хорошо выраженного обезболивающего эффекта, она ускоряет эпителизацию афт за счет химически и биологически стандартизированного депроте-инизированного апирогенного гид-ролизата, получаемого из крови здоровых молочных телят. Смазывать афты рекомендуется 3—4 раза в день.
Широко применяется активное специфическое, противомикробное и противовоспалительное средство имудон. Основу препарата составляет поливалентный антигенный комплекс, в состав которого входят 4 лизаты микроорганизмов, представляющих основную микрофлору полости рта. Практически имудон является вакциной для местного применения, которая позволяет осуществлять антиинфекционную и противовоспалительную иммунотерапию. Имудон выпускается в виде таблеток для рассасывания (применяют 6—8 таблеток в день). После использования таблеток имудона не рекомендуется принимать пищу в течение 30—40 мин.
Для стимуляции эпителизации афт используют кератопластиче-
ские средства (масло облепихи, шиповника, кератолин). При длительно не заживающих афтах целесообразно прибегать к физиотерапевтическим методам лечения. Хорошие результаты получены при применении гелий-неонового лазера, а также лекарственного фотофореза.
7.4.2. Многоформная экссудативная эритема
Это заболевание возникает в результате аллергических реакций на аллергены внешней среды (сигаретный дым, бытовые аэрозоли), лекарственные препараты, биологические вещества, пищевые продукты. Такая эритема может появиться у детей старше 5—7 лет, течение ее сезонное либо круглогодичное. Часто из анамнеза выявляют, что аллергические заболевания имеются у родственников больного ребенка. Тщательно собранный анамнез помогает объяснить возникновение симптомов воздействием определенного аллергена. Нужно иметь в виду, что на первый план могут выступать клинические проявления реакции замедленного, а не немедленного типа, что затрудняет сопоставление времени контакта с аллергеном и начала заболевания. У детей 5—7 лет соединительная ткань слизистой оболочки приобретает функциональную зрелость, аллергическую компетентность, клеточные элементы становятся способными участвовать в формировании аллергической реакции.
Заболевание начинается остро, с подъема температуры тела до 37,5—38,5 "С, головной боли, болей в горле, мышцах рук и ног, суставах, и только через 1—3 дня в полости рта на фоне гиперемии и отека появляются высыпания. Поражение слизистой оболочки полости рта редко бывает изолированным. На коже тыльной поверхности рук, предплечий, голеней возникают
пятна розового цвета (кокарды), которые резко увеличиваются, принимают синюшный оттенок (рис. 7.11).
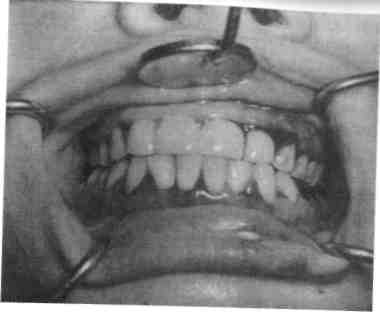
Тяжесть течения многоформной экссудативной эритемы зависит от степени поражения слизистой оболочки полости рта (рис. 7.12). Заболевание начинается с появления эритемы на губах, затем через 1—2 дня на ее фоне образуются пузыри, которые могут вскрываться, и на их месте возникают обширные эрозивные поверхности. Иногда пузыри подсыхают, образуя бурые кровянистые корки. При распространенных высыпаниях пузыри вскрываются, к ним присоединяется вторичная инфекция, эрозии покрываются желтовато-серым налетом. В первые дни после вскрытия пузырей по периферии эрозий имеются обрывки оставшегося эпителия. Симптом Никольского отрицательный.
При среднетяжелом и тяжелом поражении слизистой оболочки полости рта вследствие сильной болезненности дети отказываются от еды, у них затруднен прием даже жидкой пищи. Это истощает, ослабляет ребенка, еще больше снижает его защитные силы. Плохое гигиеническое состояние полости рта, наличие кариозных и разрушенных зубов отягощают и без того тяжелое состояние полости рта. Этиологический фактор и состояние иммунитета у ребенка определяют длительность течения многоформной экссудативной эритемы, которая может иметь рецидивирующий характер и спонтанно исчезнуть к 15—17 годам или периодически возникает в течение всей жизни.
Синдром Стивенса—Джонсона — тяжелая форма многоформной экссудативной эритемы. Этот синдром впервые описан в 1922 г. американскими педиатрами Стивенсом и Джонсоном. Клиническая картина синдрома Стивенса—Джонсона характеризуется тяжелой общей симптоматикой: высокой температу-
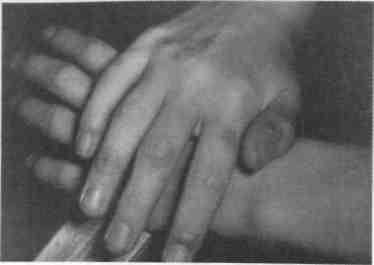
Рис. 7.11. Многоформная экссудативная эритема. «Кокарды» на фалангах пальцев.

Рис. 7.12. Многоформная экссудативная эритема.
рой, генерализацией процесса с поражением обширных участков кожных покровов, слизистой оболочки полости рта, носа, глаз. Иногда наблюдается поражение половых органов. Отмечаются высыпания на губах, языке, мягком и твердом небе, на дужках гортани. После вскрытия пузыри образуют одну огромную эрозивную поверхность, кровоточащую, резко болезненную. Конъюнктивит и кератит еще более отягощают состояние ребенка.
Лечение многоформной экссудативной эритемы и синдрома Стивена—Джонсона проводят, как правило, в аллергологических отделениях многопрофильной педиатрической больницы совместно с аЛЛерГОЛО-
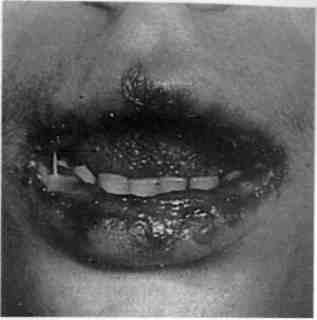
Рис. 7.13. Медикаментозный стоматит.
гом-педиатром, который берет на себя заботу об общем статусе пациента. Задача стоматолога при рассматриваемой патологии заключается в устранении всасывания с поверхности пораженной слизистой оболочки полости рта микроорганизмов, их токсинов, продуктов распада тканей и жизнедеятельности бактерий, т.е. дополнительной интоксикации и аллергизации организма. В связи с этим проводится антисептическая обработка слизистой оболочки рта растворами ферментов (трипсин, химотрипсин), слабодействующих антисептиков (перманганат калия 1:5000, настойка ромашки, раствор фурацилина). Следует тщательно отмывать мягкий налет с поверхности зубов. После обработки раневые поверхности покрывают мазями, содержащими антигистаминные препараты («Ок-сикорт», «Геоксизон», «Лоринден С»). В период стихания острых явлений следует переходить на кера-топластические средства: керато-лин, масло шиповника или облепихи, 5 % метилурациловую мазь.
Для обезболивания слизистой оболочки полости рта перед едой рекомендуется ее обработка 5 % анестезиновой эмульсией на персиковом масле, 0,5 % раствора новокаина или лидохлор-гелем. Учитывая
возможности рецидива заболевания, необходимо выявить очаги одонто-генной инфекции и ликвидировать их с применением самых современных и эффективных методов.
7.4.3. Поражения слизистой оболочки полости рта, вызванные приемом лекарственных средств
Многие лекарственные средства, в том числе антибиотики, сыворотки, вакцины, ацетилсалициловая кислота, сульфаниламиды, амидопирин, соли тяжелых металлов, новокаин, йод, фенол и др., могут оказывать побочные действия, которые проявляются в полости рта и определяются собирательным названием «лекарственная болезнь» (рис. 7.13).
Патогенез таких стоматитов может быть различным. Токсическое действие лекарств бывает обусловлено их химической структурой. Так, стрептомицин вызывает поражение слуховых и зрительных нервов, левомицетин токсически действует на печень, группа амидопирина угнетает органы кровообращения и т.д. На этом фоне могут развиваться и поражения слизистой оболочки рта, обычно в виде катаральных стоматитов.
Другой механизм побочного действия лекарств отмечается у детей, страдающих аллергическими заболеваниями или сенсибилизированных ранее теми же лекарственными веществами или аллергенами другой природы (пищевыми, микробными, вирусными и др.). Лекарственное средство при его первом или повторном применении играет в этом случае роль разрешающего фактора. Особенно часто такие аллергические реакции наблюдаются в связи с приемом антибиотиков, так как они и их соединения с белками организма обладают выраженными антигенными свойствами.
Поражения слизистой оболочки рта при этом бывают тяжелыми.
Клиническая картина. Помимо разлитой гиперемии и отека слизистой оболочки, на ней появляются пузырьки и пузыри, после вскрытия которых остаются эрозии, покрытые фибринозными пленками, и картина поражения может напоминать многоформную экссудатив-ную эритему. Нередко наблюдается поражение слизистой оболочки твердого и мягкого неба подъязычной области. Язык бывает отечным, обложенным или вследствие деск-вамации эпителия становится гладким, как бы полированным, резко чувствительным к внешним раздражителям. Кроме изменений в полости рта, возможны крапивница, боли в мышцах, суставах, диспепсические явления, а в тяжелых случаях — общая реакция типа анафилактического шока.
Побочное действие лекарственных веществ может быть обусловлено и дисбактериозом, который развивается при длительном применении сульфаниламидов и антибиотиков, особенно широкого спектра действия. Наряду с уничтожением патогенной флоры уничтожаются и многие сапрофиты, а устойчивые формы их проявляют скрытые ранее патогенные свойства. Поражения слизистой оболочки рта при этом могут быть различными — от легких катаральных стадий до тяжелых состояний с язвенно-некротическими проявлениями.
Дисбактериозом объясняют и развитие кандидамикоза у больных, длительно получавших антибиотики и стероидные гормоны. Помимо типичной картины молочницы, иногда хронический кандидамикоз У детей проявляется в виде так называемого черного, или «волосатого», языка.
Длительный прием антибиотиков приводит к витаминной недостаточности, что также отражается на состоянии слизистой оболочки рта. Медикаментозный стоматит надо дифференцировать от многоформ-
ной ЭКССудачивпип Ji/mvmm, ^~.к~
го герпетического стоматита, бул-лезного эпидермолиза. При медикаментозном стоматите не наблюдается типичных для многоформной экссудативной эритемы папул на коже, меньше выражена кровоточивость поражений и поэтому нет толстых кровяных корок на губах. Отмена препарата-аллергена купирует процесс, и новых высыпаний больше не возникает.
При остром герпетическом стоматите имеются типичные мелкие пузырьковые высыпания на красной кайме и коже лица, выражен острый гингивит, очень редко отмечается поражение подъязычной области; длительность высыпаний обусловлена тяжестью заболевания и не зависит от отмены лекарственного препарата.
Лечение. Наиболее важно своевременное определение роли лекарственного средства в развитии стоматита и отмене препарата. Если общее состояние ребенка и течение основного заболевания диктуют необходимость применения антибиотиков, сульфаниламидов или других лекарств, назначать их надо совместно с педиатром и после проведения соответствующих биологических проб на чувствительность к ним организма. Одновременно назначают десенсибилизирующие препараты, поливитамины. Местно применяют антисептические полоскания, обезболивающие вещества и смеси, стимулирующие заживление и эпителизацию слизистой оболочки. При длительном применении антибиотиков показано противогрибковое лечение: щелочные полоскания, обработка очагов поражения канестеном или клотримазолом в виде 1 % мази.
Родители и дети старшего возраста должны запомнить название лекарственного средства, вызвавшего аллергическую реакцию, чтобы исключить его применение в будущем.
/.5. Изменения слизистой оболочки полости рта при заболеваниях различных органов и систем организма
Гиповитаминозы. Нередко заболевания у детей сопровождаются нарушением обменных процессов, в том числе нарушением обмена витаминов, что приводит к их недостаточности. Пищевые гиповитаминозы в настоящее время встречаются редко и проявляются главным образом при однообразном диетическом питании.
Нарушения обмена вещества — гиповитаминозы — проявляются и в полости рта.
При недостатке витамина А нарушения наиболее выражены в эпителии. Кожа ребенка становится сухой, шелушится, отмечаются сухость конъюнктивы, кератиты. Слизистая оболочка рта становится сухой, гиперемированной. Губы сухие, с поверхностными трещинами, корочками, в углах рта возникают заеды. В комплексном лечении таких поражений рекомендуют употребление в пищу продуктов, богатых витамином А, концентрат витамина А по 5—10 капель на прием в течение 1—2 мес. Местное лечение направлено на борьбу с вторичной инфекцией.
Гиповитаминозы группы В развиваются главным образом при заболеваниях желудочно-кишечного тракта и применении антибиотиков. При дефиците витамина Вг слизистая оболочка бледная, местами видны гиперемические пятна, язык обложен или за счет глубокой десквамации эпителия становится гладким, сухим, ярко-красным, с поверхностными трещинами. Кожа в окружности рта, по носогубной складке, над бровями шелушится, в углах рта стойкие заеды. При недостатке витамина РР (никотиновая кислота), кроме того, имеются признаки дерматита на открытых участках тела и диспепсические явле-
ния. Для восстановления витаминного баланса необходим комплекс витаминов группы В. Витамины В], Вг, Вб назначают по столько миллиграммов на прием, сколько лет ребенку, но не более 10 мг; фолие-вую кислоту по 5 мг детям любого возраста. Никотиновую кислоту (витамин РР) дают после еды по 10—50 мг в зависимости от возраста, пантотенат кальция — от 50 до 100 мг 2 раза в день.
К недостатку витамина С особенно чувствительна слизистая оболочка десен. Она становится гиперемированной, отечной, частично покрывает коронку зубов, сильно кровоточит. На других участках слизистой оболочки могут быть явления катарального воспаления с геморрагическим компонентом. Витамин С (по 200—300 мг в сутки) назначают обычно вместе с рутином (по SO-SO мг), который уменьшает проницаемость капилляров и способствует экономии витамина С в организме. Эндокринные заболевания у детей вызывают нарушения многих жизненных функций, и на этом фоне выявляются некоторые изменения слизистой оболочки полости рта.
При сахарном диабете, помимо гингивита или пародонтита, отмечаются сухость, чувство жжения и яркая гиперемия слизистой оболочки губ, щек и особенно языка.
При микседеме слизистая оболочка бледна, значительный отек обусловливает появление глубоких отпечатков зубов на слизистой оболочке щек, боковых поверхностях языка.
При нарушении функции щитовидной и паращитовидных желез у некоторых детей развивается хронический кандидамикоз, резистентный к большинству или всем лекарственным препаратам. Грибы Candida выявляются с трудом, так как прорастают в глубь слизистой оболочки, а не скапливаются на ее поверхности, как это характерно для молочницы. Для бактериоско-
пии соскобы надо брать натощак утром или через 4—5 ч после еды. Лечат детей совместно эндокринолог и миколог. Стоматолог санирует полость рта, устраняет местные раздражающие факторы.
При болезни Иценко—Кушинга и аналогичном синдроме, связанном с длительным приемом детьми глюкокортикоидов, часто развиваются неспецифические воспалительные процессы на слизистой оболочке полости рта как следствие снижения местного тканевого иммунитета. Нередко развивается и молочница при общем удовлетворительном состоянии детей и слабых болевых ощущениях во рту. У таких больных стоматолог должен проводить лечение в контакте с эндокринологом, ибо только местное симптоматическое лечение полости рта будет малоэффективным.
Заболевания желудка, кишечника, печени. У детей при этих заболеваниях могут появляться и поддерживаться налеты на языке, хронические гингивиты, отечное состояние слизистой оболочки полости рта. Аллергизируя организм, они также могут вызывать хронический рецидивирующий афтозный стоматит. При хронических заболеваниях печени, развившихся вследствие значительной тромбоцитопении, во рту наблюдаются геморрагии.
Отечный синдром при болезнях почек выявляется главным образом в виде катаральных гингивитов. Отечная слизистая оболочка щек, языка легко травмируется, что может привести к развитию неспецифических инфекционных стоматитов. При уремии слизистая оболочка бледная, плохо увлажнена или покрыта клейкой слюной, язык обложен, с отпечатками зубов по краям, имеется аммиачный запах изо рта. Часто развиваются некротические процессы.
При сердечно-сосудистых заболеваниях состояние полости рта во многом зависит от компенсации
имеющихся нарушений кровообращения. При выраженной гипоксии слизистая оболочка и губы синюшные, при застойных явлениях в большом круге кровообращения выражен отек слизистой оболочки рта. Особенно тяжелые поражения слизистой оболочки наблюдаются при недостаточности кровообращения II—III степени. Резкое нарушение трофики тканей у таких детей приводит к развитию тяжелых некротических номоподобных процессов во рту. Начало заболеваний часто связано с травмой слизистой оболочки кариозным или острым бугром интактного зуба. Образовавшаяся язва очень быстро увеличивается, углубляется, проникает в мышечный слой, при локализации на альвеолярном отростке приводит к обнажению кости. Характерна почти полная анергия окружающих тканей: нет гиперемии, слабо выражена инфильтрация краев, некро-тизированные ткани долго не отторгаются, болезненность слабая или отсутствует, лимфаденит почти не выражен. Течение таких язв очень длительное, заживление ускоряется в связи с улучшением общего состояния организма.
Лечение. Поражение слизистой оболочки рта у детей при этих заболеваниях лечат в терапевтическом стационаре. Стоматолог санирует полость рта, тщательно сглаживает бугры и острые края зубов. Показаны местные аппликации с раствором антибиотиков (определение чувствительности к ним микрофлоры обязательно) и протеолитиче-скими ферментами (трипсин, хи-мотрипсин и др.; в разведении 1 мг на 1 мл). Последние хорошо растворяют некротические ткани, способствуют очищению язвенной поверхности, не повреждая живых клеток. После отторжения некроти-зированных тканей применяют витаминизированные смеси на обле-пиховом, оливковом, подсолнечном или другом масле.
|
| Рис. 7.14.Геморрагии при миелолей-козе. |
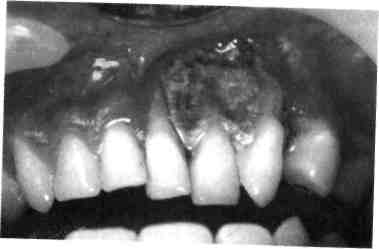
Рис. 7.15. Некроз слизистой оболочки десны при остром лейкозе.
Заболевания крови (рис. 7.14). При нарушении эритропоэза и развитии анемий разного типа слизистая оболочка рта, особенно языка и десен, очень бледная, каких-либо других характерных изменений у детей не наблюдается, но все заболевания слизистой оболочки, вызванные другой причиной, протекают вяло и длительно. При нарушении лейкопоэза, острых и подо-стрых хронических лейкозах у большинства детей в разные периоды болезни, особенно при терминальных состояниях, выявляются различные поражения полости рта. Гиперпластические процессы, характерные при лейкозах у взрослых, у детей встречаются реже, преимуще-
ственно в старшем возрасте у подростков. Гингивиты протекают по типу катаральных или язвенных. Для лейкоза характерно развитие некротических процессов на миндалинах, дужках, деснах и других участках слизистой оболочки. На внешне не измененной слизистой оболочке появляются участки белого цвета (как после химического ожога), находящиеся на уровне окружающей слизистой оболочки; некротизированный участок постепенно увеличивается. При общем удовлетворительном состоянии ребенка распространение некроза приостанавливается. Реакция окружающих тканей слабая или отсутствует. В связи с тромбоцитопенией при лейкозе часто происходят кровоизлияния в области участка поражения и некротизированная ткань окрашивается в темно-бурый цвет. Участки некроза отторгаются очень медленно, они как бы приподнимаются над уровнем слизистой оболочки в виде некротической пробки. При заживлении эпителий проникает под край такой пробки, и после ее отторжения остается небольшой, быстро эпителизирующийся дефект. Появление некрозов объясняют распадом специфических инфильтратов, тромбозом сосудов (рис. 7.15). Большую роль играет травма зубами на фоне резких трофических нарушений. Длительное лечение глюкокортикоидами и ци-тостатиками и снижение сопротивляемости организма обусловливают развитие кандидамикоза.
Острые лейкозы обычно начинаются как острые инфекционные заболевания и нередко в течение определенного времени остаются нераспознанными. Ранние признаки лейкозов в полости рта могут привести ребенка к стоматологу-педиатру, поэтому при всех язвенных гингивостоматитах и катаральных воспалительных процессах, резистентных к терапии, обязательно исследование крови для выявления
системного заболевания не позднее 4—5 дней от начала лечения.
При апластической и гипопла-стической анемии имеется полное поражение всего костного мозга, состояние детей, как правило, очень тяжелое, во рту резко выражены некрозы, геморрагические высыпания, отмечаются кровотечения из носа и десен.
При геморрагических диатезах (кроме гемофилии) на слизистой оболочке щек, губ, мягком небе часто видны множественные кровоизлияния красного или темно-вишневого цвета, слегка приподнятые над уровнем окружающей слизистой оболочки, иногда кровоточащие. На коже также находят геморрагии.
При гемофилии кровоизлияний обычно не бывает, но часто наблюдаются кровотечения из десен, в области кариозных зубов, из полости зуба при ее перфорации, из лунки выпавшего или удаленного молочного зуба.
Лечение. При системных заболеваниях крови лечение проводится в стационаре педиатром-гематологом. Задача стоматолога сводится к санации полости рта, устранению всех травмирующих агентов, тщательной ежедневной обработке полости рта протеолитическими ферментами, назначению обезболивающих средств, аппликаций с облепи-ховым и другими маслами.
При некоторых кожных заболеваниях имеются поражения во рту.
Врожденный буллезный эпидермо-лиз (врожденная пузырчатка) считается наследственным заболеванием и относится к эктодермальным дис-плазиям. Характеризуется появлением на коже и слизистых оболочках пузырей с серозным или геморрагическим содержимым без признаков воспаления по периферии. Пузыри быстро лопаются, оставляя после себя слабоболезненные эро-зированные поверхности. На коже пузыри возникают от трения одеждой, постелью (рис. 7.16; 7.17).
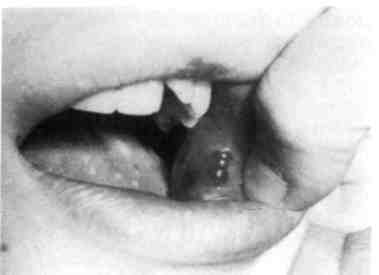
Рис. 7.16. Врожденный буллезный эпи-дермолиз.
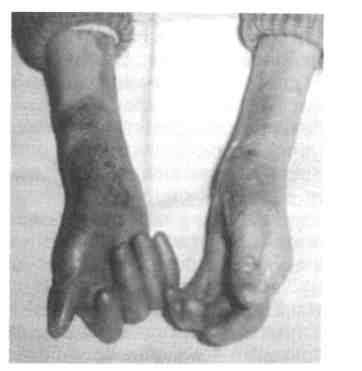
Рис. 7.17. Поражение кожи рук при врожденном буллезном эпидермолизе.
Различают две формы болезни — простую и дистрофическую. При простой форме поражение полости рта может не наблюдаться, общее состояние ребенка изменяется незначительно, заживление эрозий происходит быстро и без рубцов, в течении болезни наступает заметное улучшение с периода полового созревания.
При дистрофической форме пузыри во рту являются постоянными симптомами, часто отмечается поражение и других слизистых оболочек. Синдром Никольского
может быть положительным. Беспрерывное рецидивирование пузырей во рту при этой форме приводит к Рубцовым деформациям слизистой оболочки, укорочению уздечки языка, деформированию переходных складок. Открывание рта становится ограниченным, сосочки на языке атрофируются. Имеются и другие признаки дисплазии: деформация ногтей до полного их отсутствия, нарушение волосяного покрова, гипоплазия эмали зубов, адентия. Заболевание может обусловить отставание ребенка в физическом и психическом развитии.
Заболевание диагностируют с первых дней после рождения. Устанавливают отличие его от многоформной экссудативной эритемы и сходных с ней синдромов.
Лечение симптоматическое и общеукрепляющее.
Красный плоский лишай выявляется у детей и подростков значительно реже, чем у взрослых. Девочки болеют в 2—3 раза чаще, чем мальчики. В большинстве случаев причину заболевания установить не удается.
Типичные сливающиеся папулы наблюдаются на спинке и боковых поверхностях языка, задних отделах щек, реже — на других участках слизистой оболочки полости рта. При типичной форме дети жалоб не предъявляют, и изменения слизистой оболочки обнаруживает врач при плановой санации полости рта, реже — родители и сами дети. При экссудативно-гиперемической форме прием горячей, острой, грубой пищи болезнен; при эрозивно-яз-венной форме боли выражены значительно сильнее.
Красный плоский лишай следует дифференцировать от повреждения и ороговения эпителия, обусловленных вредной привычкой прикусывать слизистую оболочку губ, щек, языка, а также от Кандидами-коза.
Лечение направлено на ликвидацию всех факторов, травмирующих слизистую оболочку рта, — кариозных, разрушенных зубов, острых краев интактных зубов. Пломбы из амальгамы, контактирующие со слизистой оболочкой, следует заменить, пломбы из другого материала — тщательно отшлифовать и отполировать.
При экссудативно-гиперемической и эрозивно-язвенной формах назначают антисептические полоскания настоями и отварами лекарственных растений, аппликации с кератопластическими средствами, внутрь поливитамины, делагил (хингамин) по 0,125—0,25 г 2 раза в день в течение 3—4 нед. Показаны инъекции гистоглобулина. Заболевание резистентно к любым методам лечения.
7.6. Заболевания языка
Поражение слизистой оболочки языка наряду с поражением других отделов полости рта наблюдается при многих стоматитах, однако есть заболевания, которые проявляются только на языке.
Десквамативный глоссит («географический» язык). Предполагают, что пятнистая десквамация эпителия спинки языка обусловлена нарушением нервной трофики, возможно, в связи с глистной инвазией, экссудативным диатезом, желудочно-кишечными и другими заболеваниями. Многие дети практически здоровы. Обычно такая десквамация выявляется уже на первом году жизни.
Клиническая картина. На спинке или боковой поверхности языка появляется пятно беловато-желтого или сероватого цвета вследствие набухания и мацерации эпителия, последний вскоре отторгается, оставляя участок слизистой оболочки, на котором сохранены лишь нижние слои эпителиального плас-
та. Ярко-розовый цвет этого участка объясняется истончением эпителия, а не воспалительной гиперемией. По краям участка десквама-ции видна полоска набухшего перед слущиванием эпителия. Одновременно может быть несколько или много очагов десквамации, имеющих вид овала, кольца, полукольца, которые, соединяясь друг с другом, придают поверхности языка своеобразный рисунок, напоминающий географическую карту (рис. 7.18).
Для «географического» языка характерны быстрое слущивание эпителия и быстрое, в течение 2—3 дней, восстановление величины нитевидных сосочков, поэтому рисунок на языке очень изменчив. Общее состояние ребенка не изменяется, болевых ощущений нет или они связаны с приемом раздражающей пищи.
Дифференцировать «географический» язык надо от десквамативных процессов на спинке языка, наблюдающихся при нарушении витаминного баланса, заболеваниях желудочно-кишечного тракта, эндокринной и нервной систем, при длительном приеме лекарств. В этих случаях характерно появление на языке обширных участков десквамации эпителия в виде полос и пятен, не меняющих своих очертаний в течение нескольких дней и недель и не имеющих по периферии типичного ободка, набухшего перед слущиванием эпителия. Восстановление эпителиального покрова происходит медленно в связи с улучшением общего состояния организма.
Лечение. Необходимо разъяснить родителям безопасность такого состояния языка. Болевые ощущения, сопровождающие у некоторых детей очаговую десквамацию, обычно прекращаются, вероятно, за счет Улучшения трофика тканей через 4—5 дней от начала приема внутрь пантотената кальция (по 0,03—0,1 г 3 раза в день). Препарат принима-
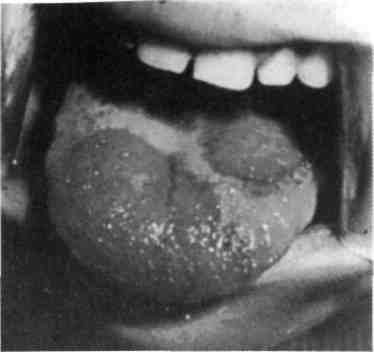
Рис. 7.18. Десквамативный глоссит.
ют в течение месяца, при показаниях курс лечения можно повторять 2—3 раза в год.
Ромбовидный глоссит. Это заболевание встречается у детей очень редко. По средней линии спинки языка в заднем отделе имеется участок ромбовидной формы, лишенный нитевидных сосочков и потому выделяющийся на общем фоне более яркой розовой окраской.
Лечение не требуется, но необходимо обследовать ребенка для выявления органной патологии.
Складчатый язык. Эта аномалия развития у детей младшего возраста встречается очень редко, главным образом при болезни Дауна. В пре-пубертатном и пубертатном периодах вместе с ростом всего организма происходит увеличение размера языка за счет разрастания мышечного слоя. На поверхности языка появляются продольные и поперечные борозды, в глубине которых сохраняются нитевидные сосочки. Жалоб дети не предъявляют.
Дифференцировать складчатый язык нужно от трещин воспалительного характера (в последнем случае в глубине их определяется эро-зирование ткани), а также от лим-фангиомы языка.
Лечение не требуется.
Черный «волосатый» язык. Эта
патология обусловлена гиперплазией нитевидных сосочков языка, которые покрываются толстым роговым слоем и удлиняются от нескольких миллиметров до 1 см и более. Окраска сосочков темно-желтая, буро-коричневая, до черной. У детей эта патология встречается редко и обычно развивается после каких-либо заболеваний и приема антибиотиков. В соскобах с поверхности языка находят разнообразную микрофлору, в том числе и дрожжеподобные грибы, хотя клинических признаков молочницы обнаружить не удается. У детей понижен аппетит, старшие дети чувствуют разрастание сосочков как инородное тело на языке.
7.7. Заболевания губ
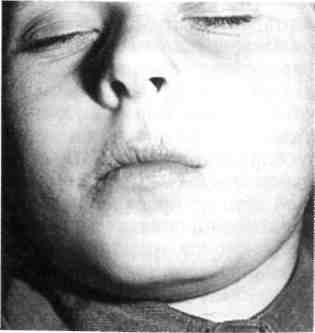
|
| Рис. 7.19.Экзематозный хейлит. |
Метеорологический хейлит встречается у детей дошкольного, младшего и старшего школьного возраста, как правило, в результате вредной привычки облизывать губы. Слизистая оболочка губ под воздействием ветра, яркого солнечного света, низкой температуры воздуха подвергается высушиванию. Чувство «стягивания» губ приводит к посто-
янному их увлажнению, в результате возникают гиперемия, отек, десквамация, а затем инфильтрация красной каймы. Метеорологический хейлит протекает хронически.
Лечение заключается в смазывании губ гигиенической губной помадой, жирными кремами, мазями.
Экзематозный (атопический) хейлит — один из симптомов атопиче-ской аллергической формы диатеза, симптом при генерализированных заболеваниях (экзема, нейродермит). Эта форма хейлита в настоящее время широко распространена у детей, наблюдается в возрасте от 4 до 18 лет и старше. Клиническая симптоматика: гиперемия красной каймы губ, инфильтрация, лихени-зация с появлением трещин, как правило, в углах рта, мокнутие в углах рта (рис. 7.19). Отмечается незначительный зуд. Большое значение в развитии экзематозного хейлита играют аномалии прикуса, наличие нелеченого кариеса и его осложнений. Атопический хейлит протекает длительно, рецидивы возникают в осенне-зимний период, летом наступает ремиссия.
Своевременно проведенное лечение основного заболевания в сочетании с местной терапией мазями, содержащими кортикостероиды («Оксикорт», «Преднизолон», «Фто-рокорт» и др.), позволяет предотвратить глубокую инфильтрацию тканей приротовой области, и к 19— 20 годам — к окончанию периода полового созревания у большинства больных наступает самоизлечение. Каждого ребенка с экзематозно-ато-пической формой хейлита необходимо консультировать у аллерголога-педиатра.
Гландулярный хейлит — заболевание выводных протоков мелких желез на слизистой оболочке губ, вырабатывающих слизисто-серо-зный секрет. Под влиянием вредных привычек (прикусывание нижней губы, кусание ручки, каранда-
ша) в результате неполного или неправильного смыкания губ эти железы гипертрофируются и на красной кайме губ в области перехода слизистой оболочки из расширенных устьев слюнных желез выделяются капельки секрета.
Лечение заключается в устранении вредных привычек и использовании кератопластических средств.
Хроническая трещина губы у детей чаще всего возникает как следствие метеорологического хейлита, вредной привычки грызть ручку или карандаш. Микрофлора поддерживает воспаление трещины. Трещина обычно располагается в центре красной каймы нижней губы, вокруг нее отмечается воспаление.
Лечение. Рекомендуется применять кератопластические средства (масло шиповника, кератолин, сол-косерил-дентальную адгезивную пасту), мази, содержащие антибиотики. При длительно не заживающих трещинах губ показано хирургическое лечение.
Нередко у детей возникают инфекционные хейлиты, наиболее частой формой которых является так называемая заеда — ангулярный хейлит. При заедах стрептококковой природы эрозия угла рта покрыта корочкой желтого цвета, нередко поражена кожа, выражен лимфаденит подчелюстных лимфатических узлов (рис. 7.20). Заболевание заразное, трудно поддается лечению.
При заедах грибкового происхождения корочки беловатые, более тонкие, влажные, края эрозии ва-ликообразно приподняты. Угол рта постоянно травмируется, смачивается слюной, что препятствует заживлению. Неблагоприятную роль при этом играют патология прикуса, парезы лицевого нерва, нарушающие архитектонику рта. Недостаток витаминов А и группы В может также явиться причиной заболевания.
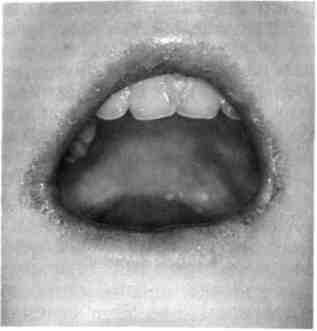
Рис. 7.20. Стрептококковые заеды.
7.8. Проявления ВИЧ-инфекции в полости рта
Синдром приобретенного иммунодефицита — СПИД вызывается вирусом иммунодефицита человека (ВИЧ). Проникая в организм человека при половом контакте, через кровь, плаценту от матери к плоду, вирус поражает иммунную систему путем угнетения и уничтожения Т-лимфоцитов, что разрушает защитную систему организма от инфекции. При этом создаются условия для проявления патогенных свойств оппортунистической инфекции. Клиницисты отмечают, что проявления этой болезни в полости рта начинаются на ранних стадиях заболевания. Источник заражения — человек (больной или вирусоноситель).
Многие исследователи считают, что риск передачи ВИЧ-инфекции при стоматологических манипуляциях невелик, однако врача-стоматолога причисляют к группе профессионального риска. ВОЗ рекомендует избегать прямого контакта с кровью, слюной и другими выделениями пациентов и на приеме пользоваться перчатками, маской и защитными очками.
| БОЛЕЗНИ ПАРОДОНТА |
При нарушении правил подготовки инструментария к работе стоматолог может стать виновником переноса вируса от больного человека. Бдительность врача, основанная на знании клинических признаков ВИЧ-инфекции, позволяет правильно обследовать больного и своевременно установить диагноз. Острый период ВИЧ-инфекции у 50—70 % зараженных отмечается в первые 3 мес. Клинически выявляются увеличение лимфатических узлов, лихорадка, ангина или фарингит, увеличение печени, селезенки, кожные высыпания. В полости рта у детей наиболее часто встречаются различные формы кандидоза. Сочетание этих форм с саркомой Капо-ши является маркером перехода ВИЧ-инфекции в стадию СПИД.
Дифференциальный диагноз проводится с кандидозом, возникающим при длительной терапии антибиотиками и гормонами, а также с лейкоплакией и новообразованиями. В детском возрасте чаще встречается псевдомембранозная форма кандидоза.
На слизистой оболочке щек, неба, десен, в углах рта, на спинке языка обнаруживаются сливающиеся беловато-серые пленки, после удаления которых открывается гиперемиро-ванная поверхность. Сосочки языка вследствие атрофии сглажены.
Раздел 8
Пародонт представляет собой комплекс тканей, имеющих генетическую и функциональную общность, — периодонт, костную ткань альвеолы, десну с надкостницей и цемент корня зуба.
В десневом крае различают свободную и прикрепленную части и межзубные сосочки. Свободная часть десны отделяется от поверх-
Поражения слизистой оболочки могут сочетаться с поражением кожи и ногтей. Кроме поверхностных грибковых поражений, возможно возникновение глубоких микозов (цистоплазмоз), язвенно-некротических гингивостоматитов, туберкулезных поражений слизистой оболочки, рецидивирующих вирусных инфекций (герпес, вирусные бородавки, волосистая лейкоплакия), новообразований полости рта (саркома Капоши, лимфо-ма Ходжкина) и др. Общее состояние больного значительно изменяется. Выявляются лихорадка, потеря более 10 % массы тела, диарея в течение месяца, пневмоцистная пневмония, туберкулез легких, кандидоз внутренних органов. Все эти признаки от стадии к стадии усиливаются и переходят в терминальную стадию. Длительность заболевания от 2 до 5 лет, редко 10 лет.
Диагноз СПИД нельзя поставить без подтверждения ВИЧ-инфекции лабораторным анализом.
Клиническая картина в полости рта зависит от стадии болезни и течения общего заболевания.
Стоматологическую помощь больным ВИЧ-инфекцией оказывают в полном объеме с соблюдением всех мер безопасности, а также этических норм.
ности зуба десневым желобком, заполненным десневой жидкостью. Прикрепленная часть десны неподвижно соединена с надкостницей альвеолярных отростков челюстей и цементом корня. Основную массу волокон десны составляют коллаге-новые, частично эластические и ретикулярные волокна. Десна хорошо иннервируется, имеет различные
виды нервных окончаний. В норме эпителий десны ороговевает, что рассматривается как защитная реакция. Наружная поверхность десны неровная, похожа на апельсиновую корку. Мелкие втягивания на десне образуются в результате прикрепления десны к альвеолярной кости пучками волокон. При воспалении эти неровности исчезают, поверхность набухших десен становится ровной и гладкой.
В формировании пародонта активное участие принимает мезенхима первичной полости рта. Из элементов мешочка зуба образуются цемент корня, связочный аппарат, костная основа альвеолярного отростка.
По мере роста челюстей происходит окончательная м
Date: 2015-07-01; view: 838; Нарушение авторских прав