
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Эпидемиология заболевания
|
|
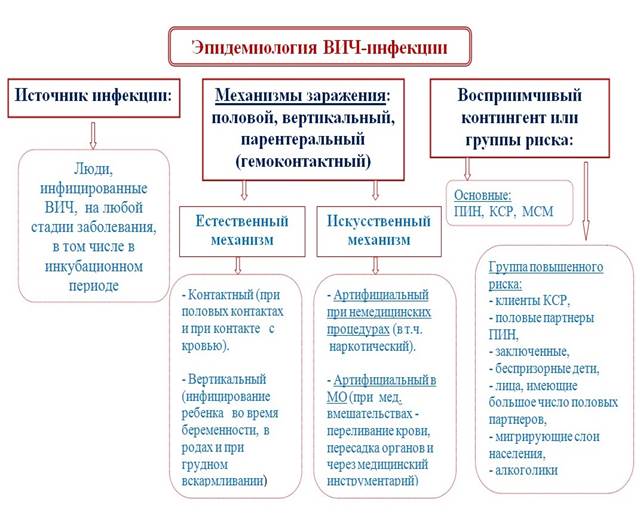
Источник ВИЧ-инфекции
- люди, инфицированные ВИЧ на любой стадии заболевания, в том числе в инкубационном периоде.
Механизм передачи.
ВИЧ-инфекция может передаваться при реализации естественного и искусственного механизма передачи.
К естественному механизму передачи ВИЧ относят:
- Контактный, который реализуется преимущественно при половых контактах (при гомо- и гетеросексуальных) и при контакте слизистой или раневой поверхности с кровью.
- Вертикальный - инфицирование ребенка от ВИЧ-инфицированной матери: во время беременности, в родах и при грудном вскармливании.
К искусственному механизму передачи относят:
- Артифициальный при немедицинских инвазивных процедурах, в том числе внутривенном введении наркотиков (использование шприцев, игл, другого инъекционного оборудования и материалов), нанесение татуировок, при проведении косметических, маникюрных и педикюрных процедур нестерильным инструментарием.
- Артифициальный при инвазивных вмешательствах в медицинских организациях. Инфицирование ВИЧ может осуществляться при переливании крови, ее компонентов, пересадке органов и тканей, использования донорской спермы, донорского грудного молока от ВИЧ-инфицированного донора, а также через медицинский инструментарий для парентеральных вмешательств, изделия медицинского назначения, контаминированные ВИЧ и не подвергшиеся обработке в соответствии с требованиями нормативных документов.
Основными факторами передачи возбудителя являются
биологические жидкости человека (кровь, компоненты крови, половые секреты, грудное молоко). Крови принадлежит одна из ведущих ролей в передаче вируса. Концентрация вируса в крови наибольшая, чем в других жидкостях. Инфицирующая доза крови составляет 10 ¯⁴ или 0,0001 мл крови.
Основные группы риска населения при ВИЧ-инфекции:
- потребители инъекционных наркотиков (ПИН),
- коммерческие секс-работники (КСР),
- мужчины, имеющие секс с мужчинами (МСМ).
Группа повышенного риска заражения ВИЧ:
клиенты КСР, половые партнеры ПИН, заключенные, беспризорные дети, лица, имеющие большое число половых партнеров, мигрирующие слои населения, (водители-дальнобойщики, сезонные рабочие, в том числе иностранные граждане, работающие вахтовым методом и другие), люди, злоупотребляющие алкоголем и не инъекционными наркотиками, поскольку под воздействием психоактивных веществ они чаще практикуют более опасное сексуальное поведение.
Клинические проявления ВИЧ-инфекции. В настоящее время России применяют клиническую классификацию ВИЧ-инфекции В.И. Покровского (2002 г.) Эта классификация позволяет осуществлять клиническое и диспансерное наблюдение за ВИЧ-инфицированными лицами, прогнозировать течение заболевания и определять тактику ведения больного, показания к назначению лекарственных препаратов.
Клиническое течение ВИЧ-инфекции без применения антиретровирусной терапии (СП 3.1.5 2826-10 «Профилактика ВИЧ-инфекции»):
1. Инкубационный период. Это период от момента заражения до ответа организма на внедрение вируса (появление клинической симптоматики или выработки антител) составляет, как правило, 2–3 недели, но может затягиваться до 3–8 месяцев, иногда до 12 месяцев. В это время у инфицированного нет жалоб и клинических проявлений, антитела к ВИЧ не обнаруживаются. Поэтому возрастает риск передачи от него инфекции окружающим, в том числе в медицинских организациях.
2. Острая ВИЧ-инфекция. Продолжительность – от 2 недель до 3 месяцев. У 30–50% инфицированных появляются симптомы острой ВИЧ-инфекции: лихорадка, лимфаденопатия, эритематозно-макулопапулезная сыпь на лице, туловище, иногда на конечностях, миалгии или артралгии, диарея, головная боль, тошнота и рвота, увеличение печени и селезенки, неврологические симптомы.
Эти симптомы проявляются на фоне высокой вирусной нагрузки при исследовании крови. В редких случаях уже на этой стадии могут развиваться тяжелые вторичные заболевания, приводящие к гибели пациентов. Риск передачи инфекции – высокий, в связи с большим количеством вируса в крови.
3. Субклиническая стадия. Продолжительность этой стадии в среднем составляет 5–7 лет (от 1 до 8 лет, иногда более), клинические проявления кроме лимфоаденопатии отсутствуют. В этой стадии ВИЧ-инфицированный человек является опасным источником инфекции.
4. Стадия вторичных заболеваний. На фоне нарастающего иммунодефицита появляются вторичные заболевания (инфекционные и онкологические). Заболевания инфекциями вирусной, бактериальной, грибковой природы сначала протекают довольно благоприятно и купируются обычными терапевтическими средствами. Первоначально это преимущественно поражения кожи и слизистых, затем органные и генерализованные поражения. Продолжительность стадии 5-7лет.
5. Терминальная стадия - СПИД. Проявляется необратимым течением вторичных заболеваний. Даже адекватно проводимая противоретровирусная терапия и лечение вторичных заболеваний оказываются неэффективными. В результате больной погибает в течение нескольких месяцев (2-6).
Клиническое течение ВИЧ-инфекции отличается большим разнообразием. Последовательность прогрессирования ВИЧ-инфекции через прохождение всех стадий болезни не обязательна. Средняя продолжительность заболевания от момента заражения ВИЧ до терминальной стадии ВИЧ-инфекции (собственно СПИДа) составляет от 5-8 до 10-12 лет, хотя отдельные пациенты живут 15 лет и более.
Диагностика ВИЧ-инфекции.
Ранняя диагностика ВИЧ-инфекции обеспечивает своевременность терапии больного, проведение противоэпидемических и профилактических мероприятий.
Как известно, диагностика любого инфекционного заболевания основана на сопоставлении эпидемиологических, клинических и лабораторных данных.
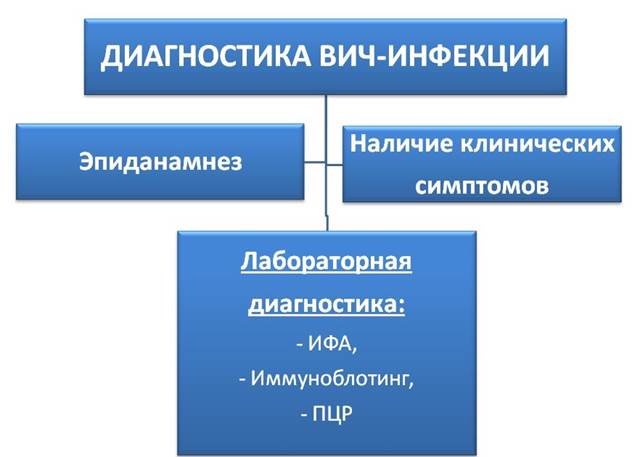
Сбор эпидемиологического анамнеза
заключается в выяснении у пациента или из представленных медицинских документов следующей информации:
- факты переливания крови, ее препаратов, пересадка органов и тканей от ВИЧ-инфицированного лица;
- рождение обследуемого ребенка от ВИЧ-инфицированной матери;
- регулярные незащищенные половые контакты с ВИЧ-инфицированным больным или совместный с ним парентеральный прием психоактивных веществ;
- грудное вскармливание ребенка ВИЧ-инфицированной женщиной;
- парентеральные вмешательства, осуществлявшиеся инструментами, возможно контаминированными ВИЧ (т.е. во внутрибольничных очагах ВИЧ-инфекции);
- повреждение кожных покровов или слизистых оболочек инструментом, контаминированным ВИЧ (например, при оказании медицинской помощи больному ВИЧ-инфекцией), попадание крови больного ВИЧ-инфекцией на слизистые оболочки или поврежденную кожу больного и др.
Клинические критерии диагностики.
Врач-инфекционист проводит осмотр и выявляет характерные симптомы.
1. Наиболее характерный для ВИЧ-инфекции симптом, который может встречаться практически на всех стадиях заболевания - увеличение лимфатических узлов (лимфаденопатия). Лимфатические узлы у больных ВИЧ-инфекцией обычно эластичные, безболезненные, кожа над ними не изменена.
Причем характерным является персистирующая генерализованная лимфаденопатия – увеличение не менее двух
лимфоузлов различной локализации (кроме паховых) до размера > 1 см.
2. Обнаружение у больного заболеваний, которые обычно не развиваются у людей с нормальным иммунитетом. Например:
- кандидоз трахеи, бронхов, легких, пищевода;
- синдром истощения – потеря массы тела > 10% от исходной;
- диарея продолжительностью не менее 1 мес.;
- лихорадка более 1 мес.;
- саркома Капоши;
- лимфома мозга первичная;
- туберкулез внелегочной;
- пневмоцистная пневмония и др.
Но иногда наблюдается бессимптомное течение ВИЧ-инфекции, отсутствуют какие-либо клинические проявления. В этом случае необходимо более критично относиться к данным лабораторных исследований и повторить их.
Лабораторная диагностика.
Лабораторное обследование на ВИЧ выполняют при обязательном согласии пациента. Проведению исследования предшествует дотестовое консультирование врачом. После обследования при любом его результате проводят послетестовое консультирование. При этом заполняется документ – форма информированного согласия (или отказа) на проведение анализа на ВИЧ-инфекцию в двух экземплярах.
Применяют различные методы:
- обнаружение антител к ВИЧ с помощью ИФА. Это скрининговый тест, в его основе серологический метод. Это наиболее доступный анализ для пациентов любой медицинской организации. ИФА - определяет наличие суммарных антител к ВИЧ или белков самого вируса в сыворотке крови. Это первый уровень диагностики. Экспресс-тест на ВИЧ - это тоже серологический метод, как и ИФА. Но упрощается процедура и сокращается время ожидания, анализ делается в лаборатории медицинской организации.
- обнаружение специфичных антител методом иммунного блоттинга. Это второй уровень диагностики. Подтверждающий метод. Анализ выполняется в лаборатории центра СПИД.
- обнаружение генного материала ВИЧ (РНК и ДНК вируса) методом ПЦР. ПЦР - очень точный метод и он значительно более сложный и дорогостоящий чем ИФА. Также проводится определение вирусной нагрузки у больных ВИЧ. Вирусная нагрузка - это фактически количество вируса в 1 миллилитре сыворотки крови. Анализ на вирусную нагрузку ВИЧ - является необходимым при выборе стратегии и тактики лечения, контроля действия противовирусных препаратов.
Временной интервал, в течение которого в организме ВИЧ-инфицированного в ИФА тест-системах не обнаруживаются антитела, называют периодом "окна". Обследование в этот период может дать отрицательный результат даже при наличии вируса в организме. Таким образом, для того, чтобы быть уверенным в отрицательном результате теста, необходимо повторить исследование крови в ИФА через шесть месяцев после "опасной" ситуации, в результате которой могло произойти инфицирование ВИЧ.
Лечение ВИЧ-инфекции.
Существуют 3 основных принципа терапии.

Несмотря на то, что вакцина от ВИЧ-инфекции до сих пор не создана, и полностью ВИЧ-инфекция не излечивается, все же в настоящее время установка на то, что ВИЧ-инфекция смертельная болезнь, и спасения от нее нет, уже не верна.
Цель лечения ВИЧ-инфекции – максимальное продление жизни больного и сохранение её качества. И эта цель достигается с помощью современных лекарственных препаратов.
1.Охранительный психологический режим.
Среди работников здравоохранения до сих пор отмечается выраженное
неприятие ВИЧ-инфицированных людей как полноценных членов общества. Но медицинский работник, имеющий опыт общения с ВИЧ-позитивными пациентами, убежден, что не всегда тяжесть состояния больного обусловлена соматическими причинами.
ВИЧ-инфицированные пациенты обнаруживают высокий уровень стресса. Это проявляется в нарушении общения, отчуждении от окружающих. Их психологическое состояние во многом определяется наличием неразрешимого конфликта между правом на жизнь и наличием неизлечимого заболевания. Пациенты отмечают выраженное ощущение беспомощности перед болезнью.
Профессиональная и этическая обязанность медицинского работника - оказывать, в меру своей компетенции, медицинскую помощь любому человеку, нуждающемуся в ней. Моральный долг медицинской сестры как члена медицинского сообщества – заботиться об обеспечении доступности и высоком качестве сестринской помощи населению. Последнее невозможно реализовать без проявления толерантного отношения к пациентам с диагнозом «ВИЧ-инфекция».
Помня о силе воздействия слова, медработники должны проявлять осторожность, отдавать себе отчет в том, что, когда и как можно говорить пациенту. Неосторожно сказанная фраза может нанести ему непоправимый вред и значительно снизить эффективность всех проводимых в дальнейшем мероприятий.
Сведения о своей болезни пациент должен получать исключительно от лечащего врача. Информация о состоянии здоровья должна предоставляться в деликатной, приемлемой для его психического состояния и доступной для понимания форме. Среднему и младшему персоналу не разрешается давать каких-либо справок о характере заболевания и прогнозе лечения, как самим пациентам, так и их родственникам.
2.Противовирусная терапия.
Один из основных принципов терапии – антиретровирусные препараты, которые
вмешиваются в жизненный цикл ВИЧ и препятствуют его размножению. К сожалению, все они не способны полностью излечить от заболевания.
Современное лечение требует комбинированной терапии – одновременно назначаются не менее трех антиретровирусных препаратов. Лечение проводится пожизненно.
В России разрешено к применению 24 препарата, в зависимости от принципа действия они делятся на:
1 - ингибиторы обратной транскриптазы,
2 - ингибиторы протеазы,
3 - ингибиторы слияния и другие.
Действие лекарств контролируется путем определения числа СD4-лимфоцитов и количества вируса в крови ("вирусная нагрузка").
Вместе с положительными свойствами, противовирусные препараты, к сожалению, имеют и недостатки. Это высокая стоимость лечения, возникновение тяжелых побочных эффектов и постепенное развитие так называемой резистентности, то есть привыкания вируса к препарату.
3.Диспансерное наблюдение
за больным ВИЧ-инфекцией осуществляется специально подготовленным врачом-
инфекционистом Центра СПИД. Здесь же проводится наблюдение за детьми с ВИЧ-инфекцией, его осуществляет врач-педиатр.
Цель диспансерного наблюдения за ВИЧ-инфицированным – увеличение продолжительности и улучшение качества жизни пациентов, сохранение их трудоспособности.
Основные задачи – психосоциальная поддержка пациентов, осуществляемая в процессе консультирования, и своевременное назначение противовирусной терапии.
В процессе диспансерного наблюдения за больными ВИЧ-инфекцией проводятся плановые консультации лечащего врача (обычно врача-инфекциониста), врачей других специальностей, лабораторные и инструментальные исследования.
Вирусные гепатиты:
актуальность и статистика, определение и классификация, этиология, эпидемиология, клиническая картина, диагностика, лечение парентеральных вирусных гепатитов.
Актуальность и статистика.
Заболеваемость вирусными гепатитами по темпам прироста и масштабам распространенности на земном шаре значительно превосходит заболеваемость другими вирусными инфекциями.
Особенно неблагополучная эпидемическая ситуация сложилась в группе гемоконтактных гепатитов. Заболеваемость приобрела катастрофические масштабы, имеет чрезвычайный характер и представляет реальную угрозу для здоровья населения.
Гемоконтактные вирусные гепатиты относятся к социально обусловленным инфекциям, неразрывно связанным с наркоманией, проституцией. Важным фактором является недостаточная осведомленность населения о путях передачи, исходах заболевания и профилактических мерах.
Вирусные гепатиты – это преимущественно болезни молодых людей от 15 до 29 лет, именно в этой группе больше случаев заболеваний, осложнений и летальных исходов.
На 63 сессии ВОЗ в 2010 году были озвучены цифры: в мире приблизительно 2 миллиарда человек инфицированы вирусом гепатита В и около 350 миллионов человек страдают хронической формой этой болезни.
Гепатит С по прежнему не поддается профилактике с помощью вакцинации, примерно 80% случаев инфицирования приобретают хроническую форму.
Вирусные гепатиты В и С являются профессиональными заболеваниями медицинского персонала. В мире ежедневно погибает один медработник от вирусного гепатита В, которым он заразился от своих пациентов. 5% медработников в России инфицированы вирусами гепатитов В и С.
В последнее время снижается доля острых форм болезни в общей структуре вирусных гепатитов, особенно гепатита В. Это объясняется внедрением специальных программ по профилактике парентеральных вирусных гепатитов (вакцинопрофилактика, борьба с распространением наркотиков, формирование здорового образа жизни).
Но в РФ с 1995 года продолжается скрытая эпидемия хронических вирусных гепатитов среди населения. Показатели заболеваемости хроническими вирусными гепатитами В и С на территории Липецкой области на протяжении ряда лет превышают уровень заболеваемости по РФ от 1,3 до 2,6 раза. В 2013 году были выявлены 1036 случаев хронических вирусных гепатитов. На начало 2014 года в области на учёте состоят 15 606 больных и носителей вирусных гепатитов.
Определение и классификация вирусных гепатитов.
Вирусные гепатиты – это группа вирусных инфекций, включающая 9 изученных заболеваний. Несмотря на многочисленные особенности и различия всех их объединяет выраженная гепатотропность возбудителей и связанные с этим биохимические и клинические проявления поражения печени.
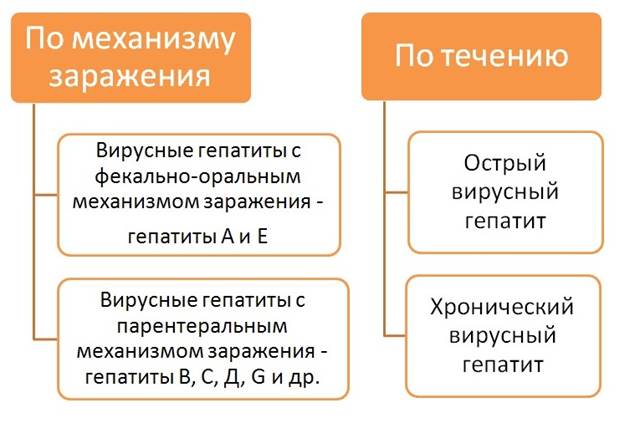
По механизмам заражения и путям передачи выделяют две группы вирусных гепатитов:
- Вирусные гепатиты с фекально-оральным механизмом заражения - гепатиты А и Е
- Вирусные гепатиты с парентеральным механизмом заражения - гепатиты В, С, Д, G и др.
По течению различают острые и хронические формы гепатитов.
Рассмотрим наиболее часто встречающие заболевания – парентеральные (гемоконтактные) вирусные гепатиты В и С.
Этиология парентеральных гепатитов В и С.
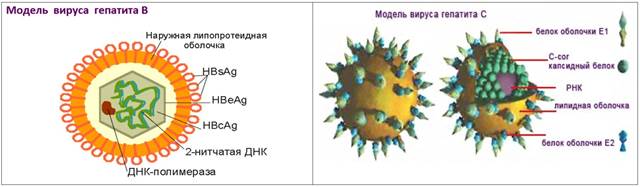
Возбудитель гепатита В (ВГВ) – вирус гепатита В, относится к семейству гепаднавирусов, ДНК-содержащий. Состав вируса: наружная оболочка представлена HBsAg («австралийскийантиген» ), в ядре, помимо ДНК, имеются антигены – HBcAg, HBeAg, HBxAg.
ВГВ обладает мутационной способностью.
Вирус отличается чрезвычайно высокой устойчивостью к различным физическим и химическим факторам: низким и высоким температурам, многократному замораживанию и оттаиванию, УФО, длительному воздействию кислой среды. Во внешней среде при комнатной температуре вирус гепатита В может сохраняться до нескольких недель. В сыворотке крови при температуре +30°С инфекционность вируса сохраняется в течение 6 месяцев, при температуре −20°С около 15 лет; в сухой плазме — 25 лет. Инактивируется при кипячении, автоклавировании (120 ºС – 45 минут), стерилизации сухим жаром (180 ºС – через 60 минут), действии дезинфектантов.
Возбудитель гепатита С – ВГС – мелкий РНК-содержащий вирус семейства флавивирусов. Содержит несколько антигенов. В ядре находится антиген – cor, в оболочке вируса – антигены Е1, Е2 (NS1), NS2, NS3, NS4 и NS5.
На все эти антигены в организме больного вырабатываются антитела (анти-НСV), которые и определяются при исследовании крови.
По классификации выделяют несколько генотипов вируса. В России чаще выявляются генотипы 1 (a и b), 2а и 3а. НСV относится к вирусам, для которых характерна очень высокая частота мутации.
ВГС менее устойчив во внешней среде, по сравнению с ВГВ. При комнатной температуре вирус сохраняется в течение 16 дней, при температуре 37 ºС – 2 дня. Инактивируется при нагревании до 60-65 ºС через 4-8 минут, при дезинфекции.
Эпидемиология вирусных гепатитов В и С.
Заболевания группы парентеральных гепатитов имеют много общего в эпидемиологии.
Источником инфекций являются:
- больные с острыми формами болезни,
- больные с хроническими формами болезни, в том числе с циррозом печени,
- носители HBsAg и анти- НСV (основной источник инфекции).
Факторы передачи возбудителя – кровь, половые секреты, слюна (при гепатите В) и др.
Инфицирующая доза крови при гепатите В – 0,0000001 мл, при гепатите С – 0,00000000001 мл.
Механизмы заражения – гемоконтактный (парентеральный), половой и вертикальный.
Пути передачи подразделяются на естественные и искусственные.
К естественным путям передачи относятся:
– половой путь, при половых контактах, один из ведущих в настоящее время
– перинатальный (вертикальный) путь - заражение от матери (с бессимптомной или клинически выраженной инфекцией, носителей) плоду (ребенку), инфицирование чаще происходит во время родов
– гемоконтактный бытовой путь, бытовое инфицирование происходит чаще в семьях или организованных коллективах через бритвенные и маникюрные приборы, зубные щетки, мочалки, полотенца и т.п.
К искусственным путям передачи относятся:
– наркотический путь, у наркоманов - потребителей парентеральных наркотиков, один из ведущих в настоящее время
– артифициальный путь в медицинских организациях, во время проведения лечебно-диагностических парентеральных манипуляций, операций, трансфузий крови, пересадки донорских органов
– артифициальный путь в немедицинских учреждениях – при нанесении татуировок, выполнении маникюра, педикюра, пирсинга, при выполнении косметических процедур.
Восприимчивые группы риска:
- потребители парентеральных наркотиков,
- коммерческие секс-работники (КСР),
- мужчины, имеющие секс с мужчинами (МСМ),
- реципиенты донорской крови и донорских органов,
- больные гемофилией, гематологическими заболеваниями,
- пациенты центров гемодиализа и «искусственной» почки,
- медицинский персонал, имеющий контакт с кровью больных и др.
Иммунитет – у реконвалесцентов острого вирусного гепатита В и С развивается стойкий, возможно, пожизненный.

Date: 2015-07-01; view: 1767; Нарушение авторских прав