
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Эндоскопические методы (ФГС, лапароскопия)
|
|
ФГС (фиброгастроскопия) – это исследование желудка при помощи эндоскопа. Если в ходе исследования происходит также осмотр 12-ти перстной кишки, то обследование называется ФГДС (фиброгастродуаденоскопия). Особенных отличий у этих процедур нет.
Суть заключается в том, что в желудок вводится эндоскоп, при помощи которого специалист проводит осмотр желудка изнутри. Сам эндоскоп выглядит вот так:
Эндоскоп для проведения ФГС Различают видеогастроскопы и обычные окулярные эндоскопы. Внешне они почти не отличаются, но первые имеют ряд заметных преимуществ. Во-первых, изображение передается на экран, а во-вторых, оно намного качественнее.
Фиброгастроскопия (ФГС) – это эндоскопический способ обследования органов с помощью эндоскопического оборудования, в процессе которого обследуются верхние области ЖКТ – пищевод и желудок, двенадцатиперстный кишечник.
Не смотря на то, что Фиброгастроскопия не является сложной процедурой, подготовка к ФГС крайне важна. Процедура выполняется специалистами в области эндоскопии. После процедуры ФГС можно будет установить диагноз и назначить правильное лечение.
Эндоскоп – это аппарат, который состоит из длинной трубки и объектива. При помощи эндоскопа специалист может без страха нанести пациенту повреждения ввести прибор в пищеварительный тракт для исследования состояния органов ЖКТ.
Современные технологии позволяют выводить изображение эндоскопа на монитор, с которого есть возможность распечатать изображения.
При правильной подготовке к ФГС процедура проходит безболезненно и быстро.
Подготовка к ФГС
Подготовка к ФГС не обусловливается предварительным диагнозом. То есть не имеет значения, по какой причине врач назначил пациенту ФГС. В любом случае необходимо предпринять меры подготовки к ФГС. Во-первых, необходимо проинформировать специалиста, какие медикаментозные препараты принимает человек, страдает ли он аллергической реакцией на медикаменты.
Кроме того, в процессе подготовки к ФГС врачу важно узнать, какие хронические заболевания наличествуют у пациента, если они есть. Другой важный для подготовки к ФГС момент состоит в том, что перед проведением процедуры больному запрещается ест в течение десяти часов, так как пища в желудочно-кишечном тракте существенно осложняет постановку верного диагноза.
Подготовка к ФГС, как и сама процедура, проводится в поликлиниках либо в условиях стационара специализированных медицинских учреждений.
Лапа̀роскопи́я (др.-греч. λαπάρα — пах, чрево + др.-греч. σκοπέω — смотрю) — современный метод хирургии, в котором операции на внутренних органах проводят через небольшие (обычно 0,5—1,5 см) отверстия, в то время как при традиционной хирургии требуются большие разрезы. Лапароскопия обычно проводится на органах внутри брюшной илитазовой полостей.
Основной инструмент в лапароскопической хирургии — лапароскоп: телескопическая трубка, содержащая систему линзи обычно присоединённая к видеокамере. Современные лапароскопы оснащены цифровыми матрицами и обеспечивают изображение высокой четкости. К трубке также присоединён оптический кабель, освещённый «холодным» источником света (галогеновая или ксеноновая лампа). Брюшная полость обычно наполняется углекислым газом(наложение т. н. карбоксиперитонеума) для создания оперативного пространства. Фактически, живот надувается как воздушный шар, стенка брюшной полости поднимается над внутренними органами как купол. Спектр хирургических вмешательств выполняемых лапароскопическим доступом широк: от холецистэктомии и герниопластики, догастрэктомии, панкреатодуоденальной резекции и операций на толстой и прямой кишках.
Преимущества[править | править вики-текст]
Малая травматичность и короткие сроки пребывания пациента в стационаре (6—7 суток), быстрое восстановление после операции, отсутствие болезненных ощущений, отсутствие послеоперационных рубцов, которые наблюдаются, например, при лапаротомии и других полостных операциях с разрезом. Восстановление пассажа кишечника также протекает быстрее, пациент после лапароскопической операции может самостоятельно питаться значительно раньше
Лапароскопическая хирургия успешно заменила открытую хирургию, так как изображение гораздо больше, чем то, что видит хирург глазами (современная лапароскопическая аппаратура дает увеличение до 40 раз, то есть операция выполняется почти как под микроскопом), используемая оптика позволяет посмотреть на объект операции под разными углами (с разных сторон), что дает гораздо большую возможность обзора, чем при традиционных операциях.
Недостатки[править | править вики-текст]
Хотя лапароскопическая хирургия имеет очевидные преимущества с точки зрения результатов лечения пациентов, механизм проведения таких операций гораздо сложнее с точки зрения хирурга, по сравнению с традиционными — открытыми:
- Ограниченный диапазон движения в оперируемой области приводит к потере хирургом ловкости;
- Искажённое восприятие глубины;
- Необходимость использовать инструменты для взаимодействия с тканью, а не работать непосредственно руками. Это приводит к невозможности точно судить о силе, прилагаемой к ткани, что может провоцировать возникновение травм. Это ограничение также снижает тактильные ощущения, что значительно осложняет работу хирурга при диагностике (руки зачастую служат важным диагностическим инструментом, например, при работе с опухолями) и проведения тонких операций, таких как сложное наложение швов.
- Режущие поверхности инструмента движутся в противоположном рукам хирурга направлении, то есть в основе лапароскопии лежат неинтуитивные двигательные навыки, которым сложно обучиться.
Возможные осложнения[править | править вики-текст]
- Наиболее значительны риски повреждений троакаром кровеносных сосудов или кишечника. Вероятность подобных травм выше у пациентов снедостаточной массой тела или с другими абдоминальными операциями в анамнезе. Троакар изначально, как правило, вставляется вслепую. Хотя такие травмы случаются довольно редко, могут возникнуть значительные осложнения: сосудистые травмы могут привести к опасным для жизникровоизлияниям, повреждения кишечника могут стать причиной перитонита. Очень важно выявить подобные травмы как можно раньше.
- Некоторые пациенты получают значительные электроожоги, незаметные хирургам, работающим с электродами, подающими ток в окружающие ткани. Результатом травмы могут стать прободения внутренних органов, а также перитонит. Этот риск минимизируется за счет использования активного мониторинга электрода.
- Еще одно возможное осложнение при проведении лапароскопический операции — гипотермия и возникновение перитонеальной травмы из-за продолжительного воздействия холодных сухих газов при инсуффляции. Для снижения данных рисков используется нагретый увлажненный углекислый газ.
- У многих пациентов с лёгочными заболеваниями проявляется непереносимость пневмоперитонеума (введение газа в брюшную полость), что приводит к необходимости переключения с лапароскопической на открытую операцию. Не весь углекислый газ, вводимый в брюшную полость, удаляется через разрез во время операции. Газ имеет тенденцию к расширению, и когда углекислый газ поднимается в брюшную полость, она давит на диафрагму, а также может оказывать давление на диафрагмальный нерв. Это создает ощущение боли, которая может отдаваться в плечах пациента. К примеру, при операции на аппендиксе боль отдается в правое плечо. В некоторых случаях возникает сильная боль при дыхании. Во всех случаях, однако, боль является временным явлением, так как ткани тела будут поглощать углекислый газ и выводить его посредством дыхания.
- Проблемы со сворачиванием крови, а также рубцы от предыдущих операций могут представлять дополнительный риск при проведении лапароскопической операции и считаются относительным противопоказанием для проведения подобных операций.
Сложные лапароскопические операции[править | править вики-текст]
Лапароскопические операции выполняются и в крайне сложных ситуациях: экстренная хирургия, доброкачественные и злокачественные опухоли органов брюшной полости, крайняя степень ожирения. Выполнение их требует лучшей оснащенности и подготовленности хирургов. При этом, такие вмешательства сохраняют все преимущества малотравматичного лапароскопического доступа для пациента. Выздоровление протекает значительно легче.
Лапароскопический доступ также используется для операций дискэктомия, спондилодез.
Одной из наиболее сложных операций, выполняемых лапароскопически, является гастропанкреатодуоденальная резекция при злокачественной опухоли головки поджелудочной железы.
Лапароскопические операции в онкологии с применением медицинской визуализации[править | править вики-текст]
Традиционная лапароскопическая хирургия без применения медицинской визуализации не в состоянии эффективно проводить операции, в которых нужно видеть внутреннюю структуру органов. Например, если раковая опухоль в почках, печени, или поджелудочной железе находится внутри органа, а не на поверхности, хирург не в состоянии видеть опухоль через отверстия в животе. Поэтому в последние годы распространение получила лапароскопическая хирургия с применением медицинской визуализации проводимая в гибридных операционных. Качество изображений в медицинской визуализации, возможность получать изображения прямо в операционной и возможность точно направить хирургические инструменты во время операции способствуют распространению этого подхода. [1] Операция производится таким образом [2]:
- С помощью компъютерной томографии или магнитно-резонансной томографии определяется расположение опухоли в почках, печени, или поджелудочной железе
- Во время операции с помощью ангиографического оборудования положение опухоли определяется интраоперационно и дополняется информацией полученной перед операцией с помощью компъютерной томографии или магнитно-резонансной томографии
- 3-х мерная модель опухоли передаётся на эндоскоп
- Во премя лапароскопической операции, хирург видит на эндоскопе с помощью технологии дополненной реальности положение опухоли, не видимой на поверхности органа
Робот-хирург[править | править вики-текст]
Новым этапом развития лапароскопической хирургии явилось использование специализированных роботов, одним из наиболее известных среди которых является «daVinci». Этот робот снабжен микроинструментами, гораздо меньше стандартных лапароскопичесих инструментов, а также миниатюрной видеокамерой, воспроизводящей цветное, трехмерное изображение операции в режиме реального времени. Движения хирурга переносятся роботом в плавные движения микроинструментов, способных двигаться во всех направлениях. С их помощью операция совершается намного точнее, сохраняя неповреждёнными самые тонкие сплетения нервов и кровеносных сосудов. Лапароскопические операции в России стали занимать всё большую часть в общей оперативной статистике.
5. Участие в операциях (асс.):
А) гастротомия;
Гастростоми́я (от др.-греч. γαστήρ — желудок и στóμα — отверстие, проход) — хирургическая операция, заключающаяся в создании искусственного входа в полость желудка через переднюю брюшную стенку с целью кормления пациента при невозможности приёма пищи через рот[1]. Является самой распространённой изпаллиативных операций, применяемых при непроходимости пищевода, как в России, так и за рубежом. В зависимости от патологического процесса (опухоль, рубцовое сужение и т. д.) эта операция может производиться с различными целями: для питания больных, ретроградного бужирования пищевода, при пластических операциях на пищеводе, применении лучевой и комбинированной терапии по поводу неоперабельного рака пищевода, как этап подготовки ослабленных, истощённых больных к пластическим операциям на пищеводе и кардии.
Показания[править | править вики-текст]
- стенозирующие нерезектабельные (хирургически радикально не удалимые из-за распространённости опухолевого процесса) и неоперабельные опухоли пищевода[1][11], кардиального отдела желудка[12];
- послеожоговые рубцовые стриктуры пищевода (для энтерального питания и проведения ретроградного бужирования пищевода)[13];
- ротоглоточная дисфагия, вызванная инсультом, дегенеративными заболеваниями ЦНС, злокачественными опухолями головы и шеи или диффузными повреждениями головного мозга[13];
- ранения пищевода (как предварительный этап основной операции на пищеводе)[14][15][16];
- атрезия пищевода (полная врождённая непроходимость) — как предварительный этап пластической операции на пищеводе при отсроченном и этапном хирургическом лечении[17];
- трахео-пищеводные или бронхо-пищеводные свищи[18].
Классификация методов гастростомии[править | править вики-текст]
Предложена В. И. Юхтиным в 1955 году[12].
- Методы гастростомии, при которых передняя стенка желудка вытягивается в виде конуса в рану и подшивается к передней брюшной стенке; при этом образующийся канал желудочного свища выстлан на всем протяжении слизистой оболочкой желудка:
- Простое подшивание передней стенки желудка к брюшной стенке без образования жома (В. А. Басов, 1842; Blondlot, 1843; Sedillot, 1849; Fenger, 1854, и др.).
- Использование в качестве сфинктера вокруг выведенной в рану передней стенки желудка прямой мышцы живота без апоневроза (Hacker, 1886; Girard, 1888).
- Проведение конуса желудка через косые каналы между мышцами, фасциями и под кожей для образования перегибов, сжимающих конус желудка в виде сфинктера (И. Ф. Сабанеев, 1890; Hahn, 1890).
- Образования заслонки в свище путём поворота конуса желудка вокруг своей оси (И. Т. Шевченко, 1950; Ullman, 1894; Souligoux, 1902).
- Формирование конуса из слизистой оболочки желудка с образованием жома из серозно-мышечных лоскутов передней стенки желудка (В. М. Воскресенский, 1939).
- Гофрирование конуса желудка путём наложения кисетных швов (Г. С. Топровер, 1934; М. А. Благовещенский, 1950; Glassman, 1939).
- Гофрирование конуса желудка с образованием апоневротического кольца (Ф. Н. Доронин, 1952).
- Гофрирование конуса желудка кисетными швами с образованием вокруг него мышечно-апоневротического жома из прямой мышцы живота и апоневроза (В. И. Юхтин, 1955).
- Методы гастростомии с формированием канала из передней стенки желудка, при которых канал свища выстлан серозной оболочкой и грануляционной тканью:
- Образование свищевого канала путем сшивания передней стенки желудка над резиновой трубкой, которая вводится в желудок и фиксируется в ране передней брюшной стенки (П. И. Дьяконов, Witzel, 1891; Kocher, 1902; Gernez и Но-Dac-Di, 1930).
- Формирование прямого канала путем инвагинации конуса желудка кисетными или узловыми швами (Stamm, 1894; Senn, 1896; Kader, 1896; Fontan, 1896; Hans, 1910).
- Метод круговой инвагинации конуса желудка (К. П. Сапожков, 1945).
- Метод вертикального инвагината (Л. В. Серебренников, 1949).
- Методы гастростомии с формированием канала свища из изолированного отрезка кишки, вшитого между желудком и кожей живота:
- Из отрезка тонкой кишки (Tavel, 1906; Roux, 1907; Wuiistein, Frangen-hein, 1911; Lexer, 1911).
- Из отрезка ободочной кишки (Kelling, 1911; Vuillet, 1911).
- Методы гастростомии, при которых из стенки желудка выкраиваются стебельчатые лоскуты и из них формируется трубчатый свищ:
- Формирование трубки из передней стенки желудка (Watsuji, 1899; Depage, 1901; Hirsch, 1911; Janeway, 1913; Quick и Martin, 1928; Rheame, 1930).
- Формирование трубки из передней и задней стенок желудка по большой кривизне (Я. О. Гальперн, 1913; Beck и Carrell, 1905; Jianu, 1912, и др.).
- Трубчато-клапанный метод наложения гастростомы (М. И. Трофимов, 1898; Spivack, 1929; Lowry и Sorenson, 1932, и др.).
- Методы гастростомии, при которых канал желудочного свища выстилают кожным эпителием, окружающим вшитый в стенку желудка по методу Витцеля резиновый катетер:
- С использованием свободного кожного лоскута, взятого с бедра (Warath, 1911).
- С использованием кожного лоскута на ножке вблизи раны брюшной стенки (Steward, 1918; Stahnke, 1928)[12].
Разновидности гастростомии[править | править вики-текст]
Существует более 100 модификаций гастростомии[2][12]. Из гастростом, накладываемых на длительное время, на постсоветском пространстве и в Европе и в настоящее время наиболее распространены два способа: по методикам Витцеля и Кадера. В англоязычных странах для наложения длительной гастростомы применяют чаще всего метод Beck — Jianu[13].
Гастростомия по Витцелю [править | править вики-текст]
Предложена Витцелем (Witzel) в 1891 году[10] и предусматривает формирование трубчатого свища выстланного серозной оболочкой желудка. Модифицирована Гернезом (Gernez) и Хо-Дак-Ди (Ho-Dac-Di) в 1939 году[12].
Положение больного на операционном столе: На спине.
Техника выполнения: Трансректальный кожный разрез слева на 3-4 см отступя от белой линии живота от края левой рёберной дуги длиной 10 см. Последовательно рассекаются кожа, подкожная клетчатка, передняя стенка влагалища прямой мышцы живота, последняя тупо расщепляется. Рассекается задняя стенка влагалища прямой мышцы живота вместе с поперечной фасцией и париетальной брюшиной. В операционную рану выводится участок передней стенки желудка, к которой прикладывают резиновую трубку необходимого диаметра (0,8-1 см). Резиновую трубку располагают по длинной оси желудка, отступя 10 см от пилорического отдела. При модификации по Гернезу и Хо-Дак-Ди трубка располагается ближе к кардии[19]. Резиновая трубка обшивается 5-7 серозно-мышечными швами длинной не менее 5 см так, чтобы над трубкой две параллельные складки передней стенки желудка сомкнулись до полного соприкосновения краев и прочно зафиксировали трубку. У конца последнего шва накладывают кисет, оставляя его незатянутым. Внутри него рассекают стенку желудка через все слои ножницами или скальпелем. В образовавшееся отверстие в желудке, по размерам адекватное диаметру трубки, погружают её конец на 5 см и затягивают кисетный шов. Таким образом создают косой трубчатый канал длинной 4-5 см, открывающийся в просвет желудка, в котором расположена трубка. Затем для обеспечения полной герметизации брюшной полости путем сращения париетальной брюшины и висцеральной брюшины передней стенки желудка производят гастропексию: стенку желудка вокруг выхода резиновой трубки из канала подшивают 6-8 узловыми швами к париетальной брюшине и заднему листку влагалища прямой мышцы живота. Рану послойно ушивают, оставляя место для выхода трубки. На трубку надевают резиновую манжетку, за которую фиксируют к коже[1][20].
Преимущества:
- при наложении гастростомы по Витцелю в модификации по Гернезу и Хо-Дак-Ди свищ удобен для ретроградного бужирования пищевода при его рубцовой непроходимости, так как конец введенной в желудок трубки обращен в сторону кардии.
- гастростома, наложенная по данной методике, как правило, легко спонтанно закрывается после удаления трубки[13].
Недостатки:
- необходимость постоянного ношения резиновой трубки[21], которая может выпадать из желудочного свища с последующим излиянием содержимого желудка, что приводит к мацерации кожи[11][21]; повторное введение трубки в желудок через свищевой ход может быть затрудненным или невозможным ввиду самостоятельного закрытия свища, так как канал быстро облитерируется[13].
- погружение резиновой трубки в просвет желудка у пилорического отдела не позволяет пациенту принимать достаточный объём пищи: такой желудок может удерживать лишь незначительное количество пищи. Этот недостаток устраняется при наложении гастростомы по Витцелю в модификации по Гернезу и Хо-Дак-Ди.
- сближение большой и малой кривизны желудка при укреплении резиновой трубки на передней стенке желудка двухрядным швом вызывает уменьшение объёма желудка, что может привести к желудочной непроходимости[22];
- при длительном существовании свища канал из косого превращается в прямой, что может приводить к выпадению трубки и нарушению герметичности.
Гастростомия по Кадеру (Штамму — Сенну — Кадеру) [править | править вики-текст]
Гастростомия по Кадеру. Левый трансректальный доступ
Гастростомия по Кадеру. Третий кисетный шов
Гастростомия по Кадеру. Второй кисетный шов
Гастростомия по Кадеру. Гастропексия
Штамм (Stamm) в 1894 году в эксперименте на собаках разработал метод гастростомии с образованием прямого канала. Методику Штамма на человеке впервые применил Сенн (Senn, 1896 год). Выполнена Кадером (Cader) в 1896 году[10], предусматривает образование прямого гастростомического канала в просвет желудка. Применяется при малых размерах желудка (при обширномраковом поражении стенки желудка, у детей).
Положение больного на операционном столе: На спине.
Техника выполнения: Левый трансректальный доступ, как при гасторостомии по Витцелю. Передняя стенка желудка выводится в рану и натягивается так, чтобы образовался конус, вокруг которого накладывается кисетный шов. В центре кисета рассекают стенку желудка через все слои ножницами или скальпелем. В образовавшееся отверстие в желудке, по размерам адекватное диаметру трубки, погружают её конец и затягивают кисетный шов. С отступом на 1-1,5 см к периферии последовательно концентрически накладываются второй и третий кисетные швы, при затягивании которых трубка инвагинируется в канал, имеющий прямое направление. Гастропексия, ушивание раны и фиксация трубки производятся как при методике Витцеля[19][20].
Преимущества:
- техническая простота;
- быстрота выполнения;
- обеспечение более надёжной герметизации полости желудка в случаях выпадения трубки, поскольку гастростомический канал инвагинирован в просвет желудка по типу «чернильницы-невыливайки».
- гастростома, наложенная по данной методике, как правило, легко спонтанно закрывается после удаления трубки[13].
Недостатки:
- необходимость постоянного ношения резиновой трубки[21];
- нарушение кровоснабжения и иннервации стенки желудка в месте стомы;
- невозможность осуществления визуального контроля полноты гемостаза сосудов слизистой и подслизистого слоя, расположенных кнутри от кисетных швов, и, вследствие этого, высокая вероятность возникновения кровотечений в раннем и отдалённом послеоперационном периоде.
Гастростомия по Топроверу [править | править вики-текст]
Впервые опубликована советским хирургом Г. С. Топровером в 1934 году[10], предполагает образование губовидного свища желудка для длительного использования.
Положение больного на операционном столе: На спине.
Техника выполнения: Левый трансректальный доступ, как при гасторостомии по Витцелю. Передняя стенка желудка выводится в рану в виде конуса, на вершину которого накладываются два шва-держалки. Ниже вершины конуса концентрически последовательно накладывают три кисетных шва на расстоянии друг от друга 1,5-2 см, концы нитей которых не затягиваются. Просвет желудка вскрывается на вершине конуса между держалками, в образовавшееся отверстие вводится резиновая трубка диаметром 1 см и нити наложенных кисетных швов последовательно затягиваются, что приводит к образованию вокруг введенной трубки трёх складок-клапанов. С целью сохранения образовавшегося канала конус желудка фиксируют к слоям разрезабрюшной стенки: на уровне самого глубоко расположенного кисета стенку конуса фиксируют к париетальной брюшине, выше расположенный участок — к краям разреза прямой мышцы и самый верхний участок (на уровне первого кисета) — к краям кожного разреза; эти последние швы накладывают так, чтобы слизистая оболочка желудка на уровне разреза кожи выступала над ним. Остающиеся отверстия брюшины, мышц и кожи последовательно ушивают. Трубку после окончания хирургического вмешательства извлекают, после чего образуется канал с клапанами и губовидный свищ. Клапаны препятствуют изливанию желудочного содержимого. Для кормления пациента в свищ вводится резиновая трубка[19][20].
Преимущества:
- отсутствие необходимости постоянного ношения резиновой трубки;
- обеспечение достаточного герметизма тремя клапанами, образованными из складок слизистой;
- нет опасности самопроизвольного зарастания свища, так как он выстлан на всем протяжении слизистой оболочкой желудка.
Недостатки:
- для наложения свища по Топроверу требуется свободная площадка на передней стенке желудка диаметром 8-10 см, следовательно, при малых размерах желудка, которые, как правило, наблюдаются у этой категории больных, данный метод неприменим;
- перетягивание желудочного конуса трехэтажными кисетными швами приводит к нарушению кровоснабжения в конусе, что, в одних случаях, приводит к атрофии слизистой оболочки и мышечного слоя желудочного конуса с потерей клапанных свойств, в других — к наступлению некроза слизистой, прорезыванию нитей кисетных швов с нарушением герметизма свища.
- грубая деформация передней стенки желудка с нарушением всех функций органа[22].

Гастростома, наложенная чрескожным эндоскопическим методом
Чрескожная эндоскопическая гастростомия (ЧЭГ) [править | править вики-текст]
Впервые чрескожная эндоскопическая гастростомия была произведена в 1979 году в Кливленде эндоскопистом Ponsky и детским хирургом Gauderer[23] у 4,5-месячного ребёнка. Методика впервые опубликована в 1980 г. в как альтернатива гастростомии из лапаротомного доступа и получила название pull-метод (метод вытягивания трубки)[24]. Впоследствии были разработаны модификации данной методики: push-метод (Sacks-Vine), при котором гастростомическая трубка может быть втянута или вставлена в желудок извне[2][25], и методика Russell с использованием проводника и ряда расширителей для увеличения размера гастростомического свища, при которой возможная постановка более толстой трубки (катетер Фолея)[24].
Положение больного на операционном столе: На спине.
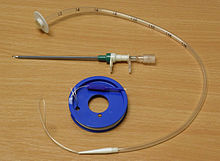
Набор для проведения чрескожной эндоскопической гастростомии по pull-методу
Техника выполнения: Первым этапом проводится фиброгастроскопия, во время которой выбирают наименее измененный и васкуляризированный участок на передней стенке желудка. В желудок нагнетают воздух, затем помещение, в котором проводят манипуляцию, затемняют. Кончик эндоскопа упирают в переднюю стенку желудка с целью определения места наложения гастростомы за счет диафаноскопии передней брюшной стенки (обычно за пределами белой линии живота). Для уточнения локализации этой точки переднюю брюшную стенку придавливают пальцем. После обработки операционного поля антисептиком и выполнения местной анестезии на всю толщину передней брюшной стенки производится надсечку кожи тонким скальпелем в выбранной точке длиной 3 мм. Специальным троакаром под эндоскопическим контролем пунктируют желудок через кожу. После удаления стилета через канюлю троакара в желудок заводится длинную нить, которая захватывается биопсийными щипцами, эндоскоп извлекается. Проведенный через канюлю и извлечённый через рот конец нити связывается с нитью на конусе гастростомического катетера, последний при помощи нити заводится в желудок таким образом, чтобы его конус уперся в канюлю трокара. Гастростомический катетер вместе с канюлей проводят через стенку желудка и переднюю брюшную стенку до упора его торцевой опорой в переднюю стенку желудка. Пластиковый конус гастростомического зонда пропускают через центральное отверстие фиксирующей платы, а после этого через её туннель. Плату смещают по катетеру до её плотной фиксации, после чего конус отсекается и на внешнем конце стомы прикрепляется канюля для введения смеси для энтерального питания[9][26].
Преимущества:
- возможность выполнения у пациентов с высоким операционным риском[24];
- требует только минимальной седации (нет необходимости в общем наркозе)[24];
- может быть произведена в течение 15-30 мин[27];
- возможность проведения у постели больного;
- имеет меньшую стоимость, чем гастростомии из лапаротомного доступа[24];
- уход за гастростомой, наложенной эндоскопическим методом, не требует никаких дополнительных мероприятий, прост и безопасен для больного[27].
Недостатки:
- невозможность выполнения при выраженных нарушениях проходимости ротоглотки и пищевода[26];
- необходимость совместить переднюю стенку желудка с передней брюшной стенкой, что затруднительно у пациентов с предшествующей субтотальной гастроэктомией, асцитом или значительной гепатомегалией, а также при выраженном ожирении[26].
Уход за больным в послеоперационном периоде[править | править вики-текст]
После выполненной по любой методике гастростомии в течение первых суток гастростомическая трубка держится открытой с целью контроля за эвакуационной функцией желудка. Конец гастростомической трубки для этого опускается в сосуд-приёмник. Кормление через гастростому, как правило, начинают не ранее вторых суток после операции: одномоментно вводят в желудок до 100—150 мл жидкого энтерального питания каждые 2—3 часа. Однако у крайне истощённых больных возможно введение питательных смесей и растворов в желудок капельным путём непосредственно после оперативного вмешательства (75—100 капель в минуту) с перерывами для контроля за эвакуацией из желудка (для этого открывают гастростомическую трубку), а на вторые сутки возможен переход на дробное кормление по обычной методике. К 5—7-м суткам объём вводимой жидкой или кашицеобразной пищи увеличивают до 400—500 мл с кратностью введения 4—5 раз в сутки[28].
Осложнения[править | править вики-текст]
- болевой синдром;
- нагноение послеоперационной раны[27] (5 %)[24];
- кровотечение[23];
- перитонит[20][23];
- выраженная деформация желудка (при использовании лапаротомных методик)[22];
- истечение желудочного содержимого вокруг гастростомической трубки[11][22] (58,2 %)[29] с развитием мацерации и дерматита передней брюшной стенки[23] (13,4 %)[29];
- образование эвентрации (6,0 %)[29] или грыжи передней брюшной стенки (при использовании лапаротомных методик)[22];
- выпадение гастростомической трубки[11] (43,3 %)[29];
- летальный исход (3,3 %)[30].
Date: 2015-07-01; view: 3104; Нарушение авторских прав