
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Энтеральное питание
|
|
Энтеральное питание (ЭП) – вид нутритивной терапии, при которой питательные вещества вводятся перорально или через желудочный (внутрикишечный) зонд.
Некоторые авторы относят к энтеральному питанию только методы, минующие ротовую полость. Другие включают сюда и пероральное питание смесями, отличными от обычной пищи. В таком случае выделяют два основных варианта: зондовое питание – введение энтеральных смесей в зонд или стому, и "сиппинг" (sipping, sip feeding) – пероральный прием специальной смеси для энтерального питания маленькими глотками (как правило, через трубочку).
Энтеральное питание имеет ряд преимуществ перед питанием парентеральным:
– большая физиологичность;
– дешевизна;
– практически не вызывает опасных для жизни осложнений, не требует соблюдения условий строгой стерильности;
– позволяет в большей степени обеспечить организм необходимыми субстратами;
– предотвращает развитие атрофических процессов в желудочно-кишечном тракте.
Показания и противопоказания
к энтеральному питанию
Впервые показания для энтерального питания были сформулированы A.Wretlind, A.Shenkin (1980):
– пациент не может есть пищу (отсутствие сознания, нарушения глотания и др.);
– пациент не должен есть пищу (острый панкреатит, желудочно-кишечное кровотечение и др.);
– пациент не хочет есть пищу (нервная анорексия, инфекции и др.);
– питание не адекватно потребностям (травмы, ожоги, катаболизм). Показаниями к проведению ЭП, являются практически все ситуации,
когда пациенту с функционирующим желудочно-кишечным трактом невозможно обеспечить потребности в белке и энергии обычным, пероральным путем. Согласно "Инструкции по организации энтерального питания..." МЗ РФ выделяют следующие показания к применению энтерального питания:
– белково-энергетическая недостаточность при невозможности обеспечения адекватного поступления нутриентов естественным пероральным путем;
– новообразования, особенно локализованные в области головы, шеи и желудка;
– расстройства центральной нервной системы: коматозные состояния, цереброваскулярные инсульты или болезнь Паркинсона, в результате которых развиваются нарушения пищевого статуса;
– лучевая и химиотерапия при онкологических заболеваниях;
– заболевания желудочно-кишечного тракта: болезнь Крона, синдром мальабсорбции, синдром короткой кишки, хронический панкреатит, язвенный колит, заболевания печени и желчных путей;
– питание в пред- и раннем послеоперационном периодах;
– травма, ожоги, острые отравления;
– осложнения послеоперационного периода (свищи желудочно-кишечного тракта, сепсис, несостоятельность швов анастомозов);
– инфекционные заболевания;
– психические расстройства: нервно-психическая анорексия, тяжелая депрессия;
– острые и хронические радиационные поражения.
Необходимо помнить о клинических ситуациях, при которых энтеральное питание не проводится:
– полная кишечная непроходимость (илеус);
– острый тяжелый панкреатит;
– продолжающееся желудочно-кишечное кровотечение.
Обеспечение энтерального питания
В "Инструкции по организации энтерального питания..." МЗ РФ введено в российское здравоохранение новое понятие – бригада нутритивной поддержки. С 2003 г. такие бригады должны организовываться в лечебно-профилактических учреждениях для организации энтерального питания. В их состав входят врачи анестезиологи-реаниматологи, гастроэнтерологи, терапевты, хирурги, прошедшие специальную подготовку по энтеральному питанию. Члены бригады нутритивной поддержки "проводят занятия по вопросам энтерального питания с врачами лечебно-профилактического учреждения; осуществляют консультативную помощь врачам других специальностей и анализ клинической и экономической эффективности энтерального питания больных".
Создание доступа к желудочно-кишечному тракту определяется задачами энтерального питания и исходной патологией – функциональными и органическими причинами, приведшими к нарушению перорального приема пищи. Выбор точки приложения энтеральной поддержки (желудок, двенадцатиперстная кишка, тощая кишка) обусловливается в основном следующими факторами:
– технической возможностью осуществить доступ;
– риском аспирации желудочного содержимого;
– предполагаемой продолжительностью энтерального питания.
Так, более простой и физиологичный доступ на уровне желудка позволяет уменьшить риск неаспирационных осложнений (диарея, запор) и осуществить декомпрессию, но требует, чтобы пациент находился в сознании и не имел нарушений моторной функции желудка. Доступ в проксимальные отделы тонкой кишки (двенадцатиперстную, тощую) снижает риск аспирации желудочного содержимого и питательной смеси, может применяться при нарушениях сознания, парезе желудка. Для краткосрочного энтерального питания в сроки до 3 недель обычно используются назогастральный или назоеюнальный доступы. При проведении нутриционной поддержки средней продолжительности (от 3 недель до 1 года) или длительной (более 1 года) принято использовать чрезкожную эндоскопическую гастро-, дуоденостомию или хирургическую гастро- или еюностомию.
Существует два основных способа введения питательных смесей: пассивный (гравитационно-капельный) и активный (ручной или аппаратный).
При пассивном методе непрерывное вливание через зонд осуществляется через стандартные инфузионные системы (с разрушенным фильтром) и регулируется дозатором. Ручной метод подразумевает дробное введение питательной смеси с помощью шприцев. Наиболее эффективно введение смесей с помощью насосов-инфузоров, обеспечивающих автоматическую подачу смеси непрерывным, капельным или болюсным путем (Питон 101, Flexio, Enteroport, Frenta-System, Kangaroo, Nutromat и др.).
Для введения питательных веществ используются назогастральные (назоэнтеральные) и перкутанные зонды.
Назогастральные и назоэнтеральные зонды. В настоящее время преимущественно используются тонкие пластиковые (силиконовые и полиуретановые) зонды. Они могут несколько различаться по конструкции: иметь разноуровневые отверстия, отводы, быть одно- или двухпросветными, снабжаться оливами или утяжелителями, которые способствуют их введению. При отсутствии промышленно выпускаемого зонда возможно использование пластиковой трубки соответствующего диаметра. Применение толстых упругих желудочных зондов оправдано лишь как временный доступ, поскольку эти зонды быстро вызывают развитие пролежней.
Перкутанные зонды используются при доступах, создаваемых оперативным путем: фарингостомии, шейной эзофагостомии, гастростомии, еюностомии. Наиболее популярным и безопасным методом последние годы является перкутанная (чрескожная) эндоскопически контролируемая гастростомия (ПЭГ). Она выполняется с помощью разовых наборов (Freka PEG, Compat PEG и др.).
Режимы энтерального питания
1. Питание с постоянной скоростью. Питание через желудочный зонд начинают с изотонических смесей со скоростью 40–60 мл/ч. При хорошей переносимости скорость питания можно увеличивать на 25 мл/ч каждые 8–12 часов до достижения желаемой скорости. При питании через еюностомическую трубку начальная скорость введения смеси должна составлять 20–30 мл/ч, особенно в ближайшем послеоперационном периоде.
При тошноте, рвоте, судорогах или диарее требуется уменьшить скорость введения или концентрацию раствора. При этом следует избегать одновременного изменения скорости питания и концентрации питательной смеси.
2. Цикличное питание. Непрерывное капельное введение постепенно "сжимают" до 10–12-часового ночного периода. Такое питание, удобное для больного, можно проводить через гастростому.
3. Периодическое, или сеансовое питание. Питание сеансами по 4–6 часов проводят только при отсутствии в анамнезе диареи, синдрома мальабсорбции и операций на желудочно-кишечном тракте.
4. Болюсное питание имитирует обычный прием пищи, поэтому обеспечивает более естественное функционирование гастроинтестинального тракта. Проводится только при чрезжелудочных доступах. Смесь вводят капельно или шприцем со скоростью не более 240 мл за 30 мин 3–5 раз в день. Первоначальный болюс не должен превышать 100 мл. При хорошей переносимости вводимый объем ежедневно увеличивают на 50 мл. Заметим, что на фоне болюсного кормления чаще развивается диарея. Выбор метода, объема и скорости ЭП определяются индивидуально для каждого больного. Обычно если больной не получал питания в течение нескольких дней, постоянное капельное введение смесей предпочтительнее периодического. Непрерывное 24-часовое питание лучше применять и в случаях, когда есть сомнения относительно сохранности функций переваривания и всасывания.
Смеси для энтерального питания
Выбор смеси для энтерального питания зависит от ряда факторов. Отметим, что качественная энтеральная смесь должна:
– иметь достаточную энергетическую плотность (не менее 1 ккал/мл);
– не содержать лактозы и глютена;
– иметь низкую осмолярность (не более 300–340 мосм/л);
– иметь низкую вязкость;
– не вызывать избыточной стимуляции кишечной моторики;
– содержать достаточные данные о составе и производителе питательной смеси, а также указания на наличия генетической модификации нутриентов (белков) (Костюченко А. Л. и соавт., 1996).
В настоящее время не используются для энтерального питания смеси, приготовленные из натуральных продуктов или рекомендуемые для детского питания ввиду их несбалансированности и неадекватности потребностям взрослых пациентов. В прежние годы для этих целей использовали завтрак Спасокукоцкого и смеси "Зонд", разработанные професором Е. П. Кураповым (1974).
В настоящее время выделяют следующие виды смесей для ЭП (табл. 14.1):
1. Стандартные.
2. Полуэлементные смеси.
3. Модульные смеси.
4. Смеси направленного действия.
Таблица 14.1. Виды смесей для энтерального питания
| Стандартные смеси | Берламин Модуляр, Изокал, Клинутрен, Нутризон, Нутрикомп АДН стандарт, Нутрилан, Нутриэн Стандарт, Унипит, Эншур |
| Полуэлементные смеси | Пептамен, Нутриэн Элементаль |
| Модульные смеси | Протеин модуль Берламин Модуляра, МСТ модуль Берламин Модуляра, Карнитиновый модуль Берламина Модуляра |
| Смеси направленного действия при конкретной патологии: | |
| печеночная недостаточность | Нутриэн Гепа, Гепамин |
| почечная недостаточность | Нутрикомп АДН ренал, Нутриэн Нефро, Ренамин |
| дыхательная недостаточность | Нутриэн Пульмо |
| нарушения иммунитета | Нутриэн Иммун, Стрессон |
| сахарный диабет | Нутрикомп АДН диабет, Нугриэн Диабет |
| беременность и лактация | Берламин Модуляр, Думил Мама Плюс, Фемилак, Энфа Мама |
Стандартные смеси – содержат все необходимые макро- и микронутриенты в соответствии с суточными потребностями организма. Белки содержатся в цельном, негидролизованном виде (молочные, соевые). Жиры представлены растительными маслами (подсолнечное, соевое, кукурузное и др.). Углеводы – в виде мальтодекстринов (гидролизаты крахмала).
Стандартные смеси используются в большинстве клинических ситуаций, когда имеются показания для энтерального питания, за исключением выраженных нарушений пищеварения и всасывания нутриентов, а также органной патологии (печеночной, почечной и др.).
Полуэлементные смеси представляют собой также полностью сбалансированные нутриенты, в которых белки представлены в виде пептидов и аминокислот (белковых гидролизатов). Они назначаются при выраженных расстройствах пищеварительной и всасывательной функций (мальабсорбции, диарее), в том числе в раннем послеоперационном периоде.
В нашей стране используются полуэлементные смеси Нутриэн Элементаль и Пептамен.
Модульные смеси содержат только один из нутриентов (белок, жир) или отдельные аминокислоты (глутамин), регуляторы метаболизма (L-карнитин). Они используются для дополнения рациона искусственного или обычного лечебного питания.
Протеиновые модули (белковые гидролизаты) направлены на увеличение белковой квоты в суточном рационе и используются при повышении белковой потребности или потере белка. Энергетический модуль (состоящий из мальтодекстрина) позволяет увеличить энергетическую ценность диеты.
Модуль среднецепочечных триглицеридов (МСТ – medium chain triglycerides) содержит жирные кислоты с 6–12 атомами углерода (капроновую, каприловую и др.), которые всасываются без участия липазы и желчных кислот и всасываются в тонкой кишке в кровь воротной вены, а не в лимфу. Этот модуль назначается при нарушениях переваривания, всасывания и усвоения жиров.
Модуль L-карнитина способствует окислению жиров в митохондриях клеток. В обычной пище карнитин содержат только мясные продукты. Он назначается при истощении любого происхождения, при беременности и кормлении грудью, на фоне разгрузочных и вегетарианских диет, в спортивном питании.
Модульные смеси могут использоваться для обогащения обычного перорального рациона и добавляться в натуральные продукты (каши, супы и т. п.)
Смеси направленного действия созданы таким образом, чтобы корригировать нарушения метаболизма, типичные для данной патологии (печеночной, почечной, дыхательной недостаточности, нарушениях иммунитета, сахарном диабете).
При нарушениях функции печени (печеночная недостаточность, энцефалопатия) назначаются смеси с измененным белковым компонентом, в котором увеличено содержание аминокислот с разветвленной цепью (валина, изолейцина, лейцина) и сокращено содержание ароматических аминокислот (фенилаланина, тирозина, триптофана) и метионина.
В нашей стране применяются печеночные смеси для ЭП Нутриэн Гепа и Гепамин.
При нарушениях функции почек (острая или хроническая почечная недостаточность) назначаются смеси с измененным белковым компонентом, представленным в основном незаменимыми аминокислотами и гистидином, и пониженным содержанием калия, натрия, хлоридов, фосфора и витамина D.
В России используются смеси для ЭП почечных больных Нутрикомп АДН ренал, Нутриэн Нефро, Ренамин.
При дыхательной недостаточности назначаются смеси с увеличением доли жиров и уменьшением доли углеводов, с включением в состав антиоксидантов – витаминов Ε и С, β-каротина, селена и таурина.
В нашей стране есть энтеральная смесь для пациентов с дыхательной недостаточностью "Нутриэн Пульмо".
При нарушениях иммунитета, угрозе инфекции или сепсиса назначаются смеси с высоким содержанием глутамина, аргинина, рибонуклеиновой кислоты, ω-3-жирных кислот, L-карнитина.
Первой иммуноориентированной смесью для ЭП была "Импакт" (Швейцария). В России используют смеси "Нутриэн Иммун" и "Стрессон".
При сахарном диабете и гипергликемических состояниях назначаются смеси, содержащие фруктозу, пектин и микрокристаллическую целлюлозу.
В нашей стране применяют смеси "Нутрикомп АДН диабет" и "Нутриэн Диабет".
Для дополнительного питания беременных и кормящих женщин используются смеси, содержащие необходимые фармаконутриенты как для матери, так и для плода, в том числе ростовые факторы (таурин, холин, карнитин, инозитол).
В России для дополнительного ЭП беременных и кормящих женщин используют смеси Берламин Модуляр, Думил Мама Плюс, Думил Мама, Фемилак, Энфа Мама.
На российском рынке в настоящее время представлены ряд энтеральных смесей, различающихся по энергетической плотности, осмолярности, содержанию фармаконутриентов (табл. 14.2, 14.3, 14.4).
Таблица 14.2. Сравнительные характеристики основных препаратов для энтерального питания (на 100 г сухого порошка)
| Берламин Модуляр | Изокал | Клинутрен | Нутризон | Нутрикомп АДН стандарт | Нутриэн Стандарт | |
| Белок (г) | 14,4 | 15,3 | 18,4 | 18,8 | 16,2 | 18,0 |
| Жиры (г) | 14,8 | 19,7 | 17,5 | 18,3 | 18,0 | 16,0 |
| Углеводы (г) | 64,2 | 59,0 | 58,2 | 57,2 | 59,8 | 58,0 |
| Энергия (ккал) |
Таблица 14.3. Сравнительные характеристики некоторых препаратов для энтерального питания (на 100 мл готовой смеси)
| Белок (г) | Жиры (г) | Углеводы (г) | Энергия (ккал) | Осмоляльность (мосмоль/кг) | |
| Нутрикомп АДН стандарт | 3,6 | 3,9 | 12,0 | ||
| Берламин Модуляр | 3,8 | 3,4 | 13,8 | ||
| Изокал | 3,2 | 4,1 | 12,6 | ||
| Клинутрен | 3,8 | 12,6 | |||
| Нутризон | 3,9 | 12,2 | |||
| Нутриэн Стандарт | 3,6 | 12,9 | |||
| Нутридринк | 5,8 | 18,4 |
Таблица 14.4. Сравнительные характеристики специализированных сухих смесей для энтерального питания на примере препаратов серии Нутрикомп (на 100 г сухого вещества)
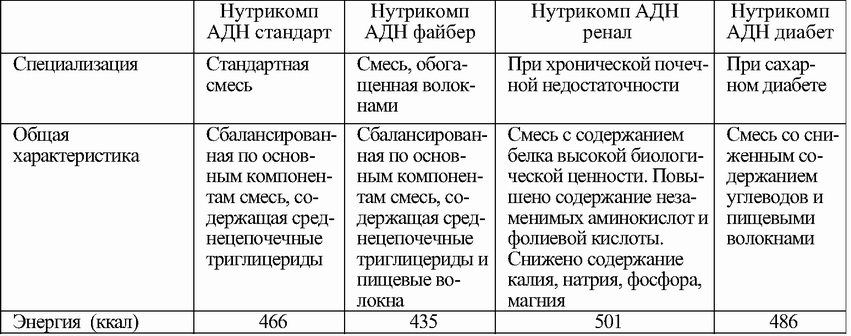

Отметим, что ни одна из смесей для полного ЭП не содержит достаточного количества свободной воды, необходимого для обеспечения суточной потребности больного в жидкости (составляет обычно 1 мл/ккал). Большинство смесей с энергетической ценностью 1 ккал/мл содержат примерно 75% необходимой воды. Поэтому, при отсутствии показаний к ограничению жидкости, количество дополнительно потребляемой пациентом воды должно составлять примерно 25% от общего объема питания.
Контроль при проведении
энтерального питания
Согласно "Инструкции по организации энтерального питания..." МЗ РФ при проведении ЭП должны оцениваться показатели состояния питания (нутриционного статуса) и отражаться в "Карте наблюдения больного, получающего энтеральное питание" (вкладыш в медицинскую карту стационарного больного, учетная форма № 003/У), приведенной в главе "Оценка состояния питания".
Приказом также оговаривается, что "контроль за эффективностью энтерального питания осуществляется лечащим врачом совместно с членом бригады нутритивной поддержки с помощью мониторинга ряда показателей состояния больного".
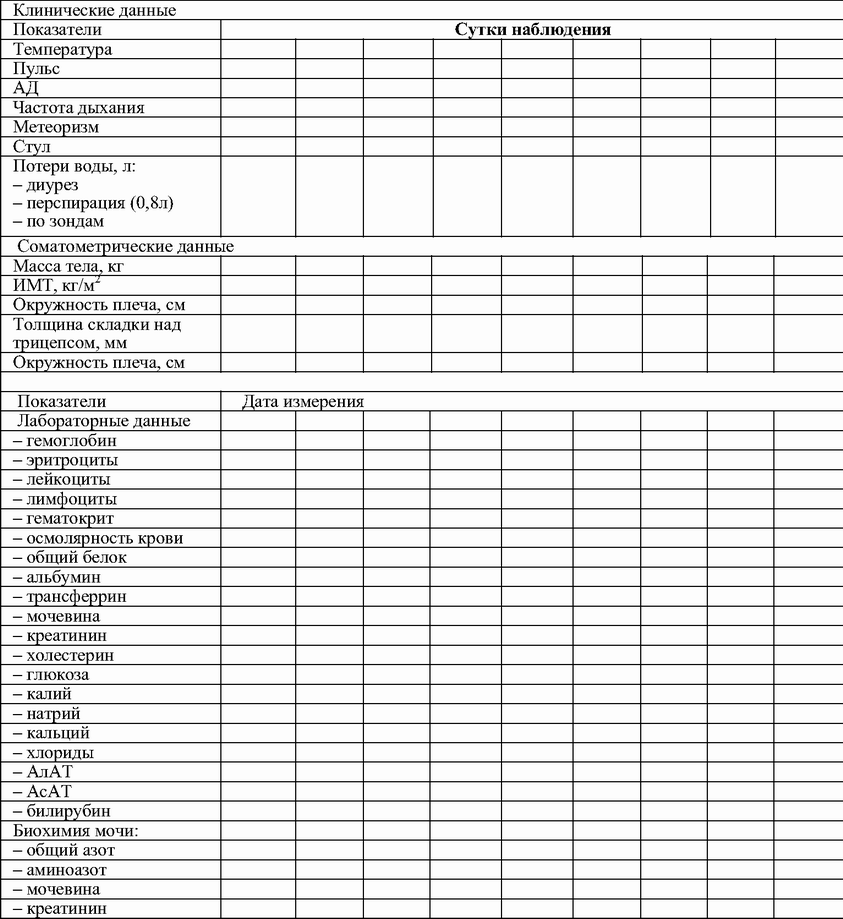
1. Клинические данные: температура тела, пульс, артериальное давление, частота дыхания, метеоризм, стул, потери жидкости (диурез, перспирация, по зондам).
2. Соматометрические данные: масса тела, ИМТ, окружность плеча, толщина складки над трицепсом, окружность мышц плеча.
3. Лабораторные данные: гемоглобин, эритроциты, лейкоциты, лимфоциты, гематокрит; общий белок крови, альбумин, трансферрин, мочевина, креатинин, холестерин, глюкоза, калий, натрий, кальций, хлориды, АлАТ, АсАТ, билирубин, осмолярность; общий азот мочи, аминоазот (табл. 14.5).
Таблица 14.5. Документация для контроля за эффективностью энтерального питания (согласно Приказу МЗ РФ № 330 от 5.08.2003)
Осложнения энтерального питания
Осложнения энтерального питания чаще связаны с доступом к желудочно-кишечному тракту: обструкция зонда, повреждения носоглотки и пищевода, неправильное положение зонда. При формировании гастро- или еюностомы могут возникать раневая инфекция, кровотечение из места пункции, формирование свищей или обструкция выходного отдела желудка.
Другая группа осложнений – желудочно-кишечные расстройства. Появление у пациента тошноты, рвоты и диареи может быть связано с несоблюдением методики питания (несоответствующая температура смеси, ее быстрое или неравномерное введение), обусловливаться высокой осмолярностью раствора, вызываться непереносимостью компонентов смеси или ее бактериальным загрязнением.
Профилактикой осложнений является строгое соблюдение правил проведения энтерального питания.
Date: 2015-07-02; view: 2342; Нарушение авторских прав