
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Инвазивные методы исследования
|
|
Биопсия хориона
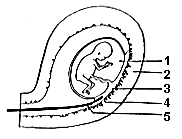
| Схема проведения биопсии хориона: 1. Плодный пузырь 2. Стенка матки 3. Ворсинки хориона 4. Эпителий матки 5. Щипцы для биопсии |
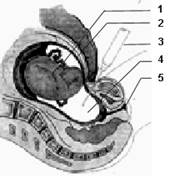
| Схема проведения амниоцентеза: 1. Плод 2. Стенка матки 3. Шприц для аспирации амниотической жидкости 4. Амниотическая жидкость 5. Влагалище |
Это инвазивный метод пренатальной (дородовой) диагностики. Суть метода такова: под контролем ультразвукового сканирования в канал шейки матки беременной женщины вводится тоненькая трубочка (катетер). Врач осторожно продвигает трубку по направлению к плодному яйцу. Перемещение трубки отслеживается на экране ультразвукового аппарата. После соприкосновения конца катетера с хорионом (так называют специальные ворсинки на конце пуповины, которые соединяют ее со стенкой матки), в него с помощью шприца насасывается очень небольшое количество хориональной ткани. Именно эта ткань (а не ткань собственно зародыша) исследуется в лаборатории разными методами.
Есть еще один способ забора хориона: при этом образец ткани засасывают в шприц через длинную иглу, введенную в полость матки через брюшную стенку женщины. Естественно, тоже под контролем ультразвукового аппарата.
Биопсия хориона дает возможность определять наличие синдрома Дауна и других хромосомных болезней у плода. Результаты получают в течение 3-4 дней после взятия материала. При наличии молекулярно-генетической лаборатории возможна диагностика генных болезней. Попутно можно определить и пол плода. Процедура занимает немного времени и проводится в амбулаторных условиях (т.е. без госпитализации женщины).
Биопсию хориона проводят на сроках 10 - 11 недель беременности. Именно в этот период отмечается достаточная результативность и безопасность метода. Вообще же надо сказать, что возможны осложнения после проведения этой процедуры.
| Риск выкидыша (от 2 до 7% по материалам разных клиник) |
| Риск инфицирования плода (низкий) |
| Риск кровотечения у женщины (низкий) |
Кроме того, возможны случайные повреждения плодного пузыря, неблагоприятное влияние при резус-конфликте между матерью и плодом, длительное воздействие ультразвука на плод, некоторые отклонения в развитии плода. Иногда, по ряду технических причин, не удается провести анализ образцов ткани. Обобщая, можно сказать, что в целом риск вышеперечисленных осложнений низок (не выше 2%). Но этот риск все-таки есть, и о нем нужно знать.
Поэтому биопсия хориона назначается лишь в том случае, когда риск тяжелой болезни у плода является сопоставимым с риском выкидыша после биопсии. И уж конечно, не следует прибегать к этому исследованию только ради определения пола плода.
Главное достоинство биопсии хориона заключается в том, что диагноз тяжелой инвалидизирующей болезни у плода можно установить в период до 12-й недели беременности. На этом сроке прерывание беременности происходит с меньшим количеством осложнений для женщины, к тому же уменьшается стрессовая нагрузка на членов семьи.
Направление на биопсию хориона чаще всего дает врач-генетик. Учитывая то, что перед процедурой необходимо пройти некоторое обследование (анализы крови, мазков и проч.), лучше обратиться в медико-генетическую консультацию как можно раньше.
Амниоцентез
Это также инвазивный метод дородовой диагностики. При проведении амниоцентеза под контролем ультразвукового аппарата (чтобы не задеть плод) в полость матки вводится игла со шприцом (путем прокола брюшной стенки женщины). Через иглу в шприц набирают околоплодную жидкость.
В лаборатории можно исследовать как саму жидкость (ее химический состав), так и клетки плода, которые обычно в ней плавают. В околоплодных водах находятся слущенные клетки кожи плода, эпителиоциты из мочевыводящих путей и т.д. Поэтому возможности амниоцентеза несколько больше, чем биопсии хориона. Кроме диагностики хромосомных и генных болезней возможно также:
| Определение степени зрелости легких плода |
| Определение кислородного голодания плода |
| Определение тяжести резус-конфликта между матерью и плодом |
| Более эффективная диагностика наследственных болезней обмена веществ |
| Диагностика пороков развития (например, дефектов закрытия нервной трубки) |
Однако есть и свои минусы. Амниоцентез – весьма серъезная операция. Метод достаточно "капризный". Прежде чем производить амниоцентез, необходимо определить место прикрепления плаценты, чтобы не повредить ее иглой при проколе. Локализовать плаценту можно с помощью ультразвука, рентгеноскопически, амниографически Поскольку клеток плода в забранном образце очень мало, необходимо дать им возможность размножиться в искусственных условиях. Для этого требуются особые питательные среды, температура, реактивы, сложное оборудование. Ну и время, конечно. В частности для достаточного роста клеток может потребоваться от 2 до 6 недель культивирования в специальных условиях. Поэтому результаты исследования бывают получены нескоро, в среднем - к 20 - 22 неделе. Если диагноз подтверждается, то прерывание беременности на таком сроке сопровождается большим количеством осложнений, чем, например, на 12-й неделе. Сильнее и моральное травмирование членов семьи.
Риск потерять плод после проведения амниоцентеза несколько меньше, чем таковой при биопсии хориона. Этот риск всего на 0,5-1% выше, чем у беременных, которым амниоцентез не проводился вообще. Нежелательным моментом является длительное воздействие ультразвука на плод. Несколько повышается риск рождения маловесного ребенка и совсем слабый (менее 1%) риск дыхательных расстройств у новорожденного.
Амниоцентез обычно проводят на 15 - 16 неделе беременности. Показания для его проведения устанавливает обычно врач-генетик в ходе медико-генетического консультирования.
Плацентоцентез и кордоцентез
Это также методы инвазивной дородовой диагностики. Техника их проведения универсальна: прокол иглой передней брюшной стенки женщины и под контролем ультразвукового аппарата взятие кусочка плаценты (при плацентоцентезе) или пуповинной крови плода (при кордоцентезе).
Плацентоцентез проводят обычно во втором триместре беременности, как и амниоцентез. Кордоцентез чаще выполняют после 20 недели беременности. Обе процедуры зарекомендовали себя как достаточно безопасные для женщин и плодов. Исследования выполняются под наркозом, амбулаторно или с кратковременной госпитализацией.
Диагностические возможности кордоцентеза несколько больше, чем плацентоцентеза. И тот, и другой методы позволяют диагностировать синдром Дауна и другие болезни, связанные с изменением количества и качества хромосом, а при наличии молекулярно-генетической лаборатории - и многие генные болезни.
Осложнения после плацентоцентеза и кордоцентеза бывают очень редко. Это существенное достоинство данных методов. Недостатком же является большой срок беременности, на котором эти исследования проводятся. В случае потверждения диагноза грубой патологии, прерывание беременности в этот период требует длительной госпитализации и чревато осложнениями.
Показания к проведению этих исследований устанавливает обычно врач-генетик в ходе медико-генетического консультирования.
Скрининг материнских сывороточных факторов (СМСФ)
Это неинвазивный метод дородовой диагностики некоторых тяжелых заболеваний у плода. За рубежом его часто называют "тройным" тестом, поскольку при его проведении исследуется содержание в крови беременной женщины трех веществ: альфа-фетопротеина (АФП), хорионического гонадотропина (ХГ) и неконъюгированного эстриола (НЭ).
АФП - это вещество, которое вырабатывается печенью плода, а затем через плаценту попадает в кровь беременной женщины. В случаях, когда у плода имеются некоторые тяжелые пороки развития, приводящие к смерти или инвалидности (черепно-мозговые или спинномозговые грыжи, называемые дефектами закрытия нервной трубки, а также незаращение предней брюшной стенки и т.д.) анализ показывает значительное повышение уровня АФП в крови матери. И наоборот, при синдроме Дауна у плода, уровень АФП в крови матери сильно снижается.
Определенную помощь в диагностике синдрома Дауна оказывает определение в крови женщины уровней и двух других веществ - ХГ и НЭ. В случае болезни у плода они также отклоняются от нормальных значений. Иногда "тройной тест" дополняют: исследуется также уровень нейтрофильной щелочной фосфатазы (НЩФ) в крови матери. При синдроме Дауна у плода этот уровень выше, чем при беременности здоровым плодом.
Кровь для исследования чаще всего берется из локтевой вены будущей мамы дважды: на сроке 15 недель и через 1-3 недели с таким рассчетом, чтобы второй забор крови был не позже 20 недели беременности.
На результаты анализов оказывают влияние разные ситуации - например, беременность двойней, особенности женского организма, акушерские проблемы. Поэтому оценивает результаты анализа только врач, в каждом конкретном случае делая поправки на эти ситуации. Во всех подозрительных случаях назначается уточняющее обследование - ультразвуковое сканирование, амниоцентез, плацентоцентез или кордоцентез.
В развитых странах, а также в передовых регионах России все беременные женщины проходят этот тест. Его эффективность достаточно большая: 70% всех случаев синдрома Дауна и дефектов закрытия нервной трубки можно выявить на сроках 15-22 недели беременности. При дополнительном исследовании НЩФ процент выявления плодов с синдромом Дауна достигает 80. Это дает возможность прервать беременность без особых осложнений, если семья настроена это сделать.
Ультразвуковое исследование (УЗИ)
Ультразвуковое исследование (сканирование) применительно к беременности - это также один из способов оценить состояние плода без вторжения в полость матки. То есть неинвазивно. Поэтому УЗИ можно считать методом пренатальной диагностики.
При проведении этого исследования на поверхность живота беременной женщины устанавливается специальный датчик (трансдюсер), который испускает звуковые волны высокой частоты. По достижении тканей плода эти волны отражаются и улавливаются датчиком снова. Компьютерная обработка этих волн и формирует изображение на экране монитора. Изображение называется сонограммой. Иногда используют датчик, который вводится во влагалище женщины (чаще - на ранних сроках беременности).
Конечно, без соответствующей подготовки на сонограмме очень трудно что-либо различить. Однако опытный врач, используя УЗ-аппарат высокой разрешающей способности видит очень многое - даже движения языка и век плода.
Потенциальное вредное воздействие ультразвукового сканирования на организм плода несопоставимо с воздействием, например, рентгеновского излучения. По крайней мере, группа экспертов Всемирной Организации Здравоохранения признала четырехкратное ультразвуковое исследование плода во время беременности безопасным. Однако абсолютно безвредных диагностических процедур не существует в природе, поэтому даже УЗИ не следует чрезмерно увлекаться.
При помощи УЗИ можно определить:
Является беременность маточной или внематочной
Сколько плодов находится в матке - один или несколько
Каков возраст плода (срок беременности) и нет ли отставания в его развитии
Имеются ли у него видимые дефекты (пороки развития)
Какая часть плода предлежит к выходу из таза женщины -голова или ягодицы
Каков характер сердцебиения плода
Пол плода
Где располагается плацента и каково ее состояние
Каково состояние околоплодных вод
Нет ли нарушений кровотока в сосудах плаценты
Нет ли угрозы выкидыша
Ответы на эти вопросы позволяют оценить развитие плода и перспективность данной беременности (стоит продолжать вынашивание или нет?), а также спланировать лечебные мероприятия, тактику родов и т.д.
Стандартные ультразвуковые исследования проводят в разные сроки беременности. В первом триместре это может понадобиться для подтверждения беременности и определения ее характера - маточная или внематочная? УЗИ в последнем триместре беременности помогает врачу выбрать правильную тактику родоразрешения. Однако без этих УЗИ зачастую можно обойтись.
Необходимо помнить, что обязательное ультразвуковое исследование плода должна пройти каждая беременная женщина на сроке 15 - 18 недель. Это УЗИ проводят в женской консультации по месту жительства. Если возникает подозрение на какой-либо дефект развития у плода, делается повторное УЗИ на сроках 22 -23 недели, но уже в медико-генетической консультации. В отдельных случаях возникает потребность в дополнительных УЗИ, но это решает врач в каждой конкретной ситуации.
УЗИ представляет собой совершенно безболезненную процедуру продолжительностью 15 - 20 минут.
Кстати, для того, чтобы изображение плода на экране было более четким, беременной рекомендуется выпить примерно 1,5 литра жидкости за час до исследования и не мочиться, пока сканирование не закончится (наполненный мочевой пузырь улучшает качество исследования).
Конечно, диагностические возможности УЗИ не безграничны. Однако этот метод исследования оказывает огромную помощь врачам и семьям, при этом являясь практически безвредным.
Date: 2015-07-02; view: 1021; Нарушение авторских прав