
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Схема 33.Основные пути биосинтеза кортикостероидов
|
|
1 – дефект Р450scc (20, 22 десмолаза): 2 – дефект 3b-гидроксистероидной дегидрогеназы;3 – дефект Р450с17 (17a-гидроксилазы); 4 – дефект Р450с21 (21-гидроксилазы); 5 – дефект Р450с11 (11b-гидроксилазы); 6 – дефект 18-гид- роксилазы (кортикостерон метилоксидазы I) и 18-оксидазы (кортикостерон метилоксидазы).
Предшественником стероидных гормонов является холестерин, запасы которого в надпочечниках человека составляют 3-10% в расчете на сырую массу, тогда как общие запасы липидов в надпочечнике составляют, по данным М.А.Креховой (1976), до 20% от его общей массы. Большая часть холестерина (80-90%) связана с жирными кислотами и только 10% приходится на свободный холестерин. Свободный холестерин в надпочечниках содержится главным образом в эндоплазматических мембранах и митохондриях, а эфиры холестерина сосредоточены в липидных каплях цитоплазмы. Холестерин поступает в надпочечники из плазмы или синтезируется из ацетил-КоА.
Пополнение запасов холестерина находится под контролем АКТГ, под влиянием которого ускоряется поступление свободного холестерина из плазмы, усиливается внутриклеточный синтез холестерина de novo и стимулируется внутриклеточный гидролиз эфиров холестерина в самих надпочечниках. АКТГ регулирует скорость стероидогенеза в надпочечниках, изменяя метаболизм холестерина и его перераспределение как внутри клетки, так и в митохондриях. Внеклеточные липопротеиды являются важным регулятором синтеза холестерина в надпочечниках, и при достаточном количестве внеклеточного холестерина наблюдается угнетение внутриклеточного его синтеза.
Другим источником поступления холестерина являются липидные вакуоли, содержащие эфиры холестерина.
Биоснитез кортикостероидов начинается в митохондриях, где от поступающего холестерина под влиянием Р 450scc (холестерин 20, 22-гидроксилаза: 20, 22-десмолаза) происходит отщепление боковой цепи холестерина и образование прегненолона. Поступление холестерина в митохондрии и его транспорт к ним осуществляются специфическим лабильным белком, биосинтез которого стимулируется протеинкиназой. Активированная под влиянием АКТГ протеинкиназа фосфорилирует рибосомы, на которых и происходит биосинтез этого лабильного транспортного белка, период полураспада которого составляет 8-10 мин.
С другой стороны, установлено, что внутриклеточный транспорт холестерина осуществляется микроворсинчатой системой.
Образовавшийся из холестерина в кристах митохондрий прегненолон является предшественником для большинства кортикостероидов, секретирующихся в надпочечниках человека.
Глюкокортикоиды образуются в гладкой эндоплазматической сети из прегненолона при участии фермента Р450с17 через промежуточные продукты – 17 a-гидроксипрегненолон и 17-гидроксипрогестерон. В результате последующей реакции при участии Р450с21 происходит гидроксилирование в 21-м положении с образованием 11-деоксикортизола, который в митохондриях подвергается дополнительному гидроксилированию в 11-м положении при участии Р450с11, т.е. в результате двух реакций гидроксилирования образуется кортизол, который, как и дегидроэпиандростерон, представлен в пучковой и частично в сетчатой зонах коры надпочечников. В этих зонах отсутствует фермент Р450aldo (альдостеронсинтаза, Р450cmo), необходимый для синтеза альдостерона.
Минералокортикоиды (альдостерон) образуются в клетках клубочковой зоны, функции которых лишь частично находятся под контролем АКТГ. Все три последних этапа синтеза альдостерона, а именно образование кортикостерона из 11-дезоксикортикостерона, 18-гидроксикортикостерона и альдостерона находятся под контролем фермента Р450aldo.
Образование андрогенов в коре надпочечников осуществляется в ее сетчатом слое и отчасти в пучковой зоне конверсией 17-a гидроксипрегненолона в С-19 стероиды, к которым относится дегидроэпиандростерон и дегидроэпиандростерон сульфат. Андростендион образуется из 17-a гидроксипрогестерона при участии фермента 17,20 десмолазы. Андростендион может конвертироваться в тестостерон. У мужчин тестостерон надпочечникового происхождения является лишь небольшой частью от общего уровня тестостерона, циркулирующего в крови и экскретируемого с мочой.
Характер стероидогенеза определяется ферментными системами, активность которых зависит от АКТГ. Комплексирование АКТГ с рецептором инициирует серию последовательных реакций (см. главу I) и активирование цАМФ- зависимой протеинкиназы, которая в свою очередь приводит к фосфорилированию белков рибосом, образованию и повышению активности ферментов (холестеринаэстеразы, Р 450scc или десмолазы и др.), определяющих скорость стероидогенеза.
В тканях надпочечника под влиянием АКТГ отмечается повышение синтеза ДНК и РНК, увеличиваются размеры клеток, объем ядер, гипертрофируются ядрышко и пластинчатый комплекс, возрастает число липидных клеток в цитоплазме митохондрий, увеличивается гладкая эндоплазматическая сеть, т.е. структуры, ответственные за синтез кортикостероидов.
Биологически активными глюкокортикоидами в порядке убывания активности являются кортизол, кортизон, кортикостерон, 11-дезоксикортизол и 11-дегидрокортикостерон. В сутки надпочечниками секретируется 18-20 мг кортизола. Поступающий в кровообращение кортизол связывается a2-глобулином (кортикостероидсвязывающий глобулин, или транскортин). Более 95% кортизола крови связано с транскортином и находится в постоянном равновесии со свободной фракцией гормона, осуществляющей биологический эффект. Наряду с этим кортизол связывается также альбуминами, которые обладают к нему низкой аффинностью по сравнению с транскортином. В период беременности, а также при приеме экзогенных эстрогенов количество транскортина увеличивается и, естественно, возрастает количество кортизола, связанного с белками, в связи с чем скорость его разрушения уменьшается. При заболеваниях печени (цирроз и различные диспротеинемии) уменьшается фракция кортизола, связанного с транскортином. В клубочках почек фильтруется лишь свободный кортизол, около 90% которого реабсорбируется в почечных канальцах, а оставшаяся часть – около 330 нмоль (120 мг) – экскретируется с мочой в течение суток.
Основным местом обмена кортизола является печень, но почки, кишечник и легкие также принимают участие в обмене кортикостероидов. Период полураспада кортизола составляет 80-110 мин. В печени под влиянием ферментов 5b- и 5a-редуктаз происходит удаление кетоновой группы в кольце А и присоединение 4 атомов водорода с превращением кортизола в тетрагидрокортизол и окисление гидроксильной группы у С11 в кетоновую группу с превращением в тетрагидрокортизон. Эти метаболиты образуют парные соединения с глюкуроновой и серной кислотами, а так как эфиры этих соединений (глюкурониды) хорошо растворяются и плохо связываются с белками крови, они экскретируются с мочой.
Секреция кортизола, как и АКТГ, имеет характерный суточный ритм. Максимум секреции приходится на утренние часы (6-8 ч), и концентрация кортизола в сыворотке крови практически здоровых лиц в 8 ч утра составляет около 13-16 мкг/100 мл (рис. 28).
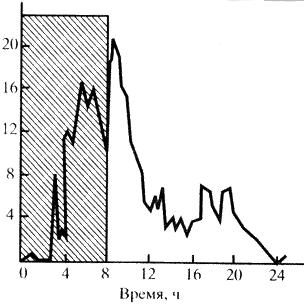
Рис 28. Суточный ритм секреции кортизола.
Механизм действия кортикостероидов описан в главе 1.
Глюкокортикоиды являются важными, необходимыми для жизни гормонами, которые принимают участие в регуляции обмена веществ в организме. Глюкокортикоиды повышают концентрацию глюкозы в крови за счет резкого увеличения глюконеогенеза в печени и снижения утилизации глюкозы на периферии (периферический антагонизм действию инсулина). Являясь катаболическими гормонами, глюкокортикоиды увеличивают распад белка и тормозят его синтез. Образовавшиеся в результате катаболизма белка в мышцах и других органах аминокислоты служат основным субстратом для глюконеогенеза.
Действие на жировой обмен проявляется в уменьшении образования жиров, перераспределении подкожной жировой клетчатки, увеличении липолиза в жировой ткани и повышении содержания глицерина, свободных жирных кислот и других липидов в крови (гиперлипидемии и гиперхолестеринемия).
Противовоспалительное влияние глюкокортикоидов проявляется в угнетении всех компонентов воспалительной реакции. При этом наблюдается уменьшение проницаемости капилляров, торможение экссудации и миграции лейкоцитов, снижение фагоцитоза как лейкоцитами, так и клетками ретикулоэндотелиальной системы, уменьшается пролиферация гистиоцитов, фибробластов и образование грануляционной ткани. В больших дозах глюкокортикоиды вызывают лизис лимфоцитов и плазматических клеток, уровень антител в крови снижается. Изменяется клеточно-опосредованный иммунитет, уменьшается гиперчувствительность и сенсибилизация организма к различным агентам. Кортизол стабилизирует мембраны лизосом, содержащих многие протеолитические ферменты.
Глюкокортикоиды совместно с альдостероном, катехоламинами и другими вазоактивными пептидами принимают участие в поддержании нормального артериального давления, потенцируя в основном влияние катехоламинов на стенку сосудов. Кроме того, при этом увеличивается образование ангиотензиногена, который превращается в ангиотензин и стимулирует секрецию альдостерона. Глюкокортикоиды повышают диурез, стимулируя скорость клубочковой фильтрации и уменьшая реабсорбцию воды, что является, вероятнее всего, результатом угнетения образования антидиуретического гормона. Кортизол обладает небольшой минералокортикоидной активностью, но при избыточном его образовании (болезнь Иценко-Кушинга) наблюдается усиление реабсорбции натрия в обмен на ионы калия в дистальных отделах канальцев почек, что приводит к задержке натрия в организме, увеличению объема внеклеточной жидкости и гипокалиемии.
Избыток глюкокортикоидов вызывает снижение количества зозинофилов и лимфоцитов в крови при одновременном увеличении нейтрофилов, эритроцитов и тромбоцитов. Развивается атрофия лимфатических узлов и вилочковой железы.
Мышечная слабость связана с усилением катаболизма белков и гипокалиемии. Одновременно происходят изменения в скелете в результате снижения секреции гормона роста, нарушение образования хряща и костной ткани, появляется различной степени остеопороз, уменьшается абсорбция кальция из желудочно-кишечного тракта и повышается экскреция его с мочой, что приводит к отрицательному балансу кальция в организме.
Кортизол является основным кортикостероидом, осуществляющим контроль секреции кортиколиберина и АКТГ.
Биологически активными минералокортикоидами в порядке убывания активности являются альдостерон, дезоксикортикостерон, 18-оксикортикостерон и 18-оксидезоксикортикостерон. Альдостерон способствует задержке в организме натрия и воды, стимулирует выделение калия, а также оказывает слабое глюкокортикоидное действие.
Секретируемый надпочечниками альдостерон с кровотоком достигает почек, где проникает в эпителиальные клетки дистальных отделов канальцев и связывается со специфическим цитоплазматическим рецептором. Альдостеронрецепторный комплекс затем перемещается в ядро и связывается с рецепторами, вызывая стимуляцию мРНК и синтез соответствующего белка (фермента), который и осуществляет повышенное выделение калия и задержку натрия (обмен ионов натрия на калий в дистальных отделах канальцев).
Секреция альдостерона в организме контролируется следующими факторами:
1) активностью ренин-ангиотензинной системы;
2) концентрацией ионов натрия и калия в сыворотке крови;
3) уровнем АКТГ;
4) простагландинами и кинин-калликреиновой системой.
Ренин-ангиотензинная система представлена набором компонентов, взаимодействующих в строгой последовательности. Ангиотензиноген образуется в печени под влиянием ренина, местом секреции которого является юкстагломерулярный аппарат кортикальных нефронов, конвертируется в ангиотензин I. Последний представляет собой декапептид (Асп-Арг-Вал-Тир-Илей-Гис-Про-Фала-Гис-Лей), под влиянием “конвертирующих ферментов” (киназы II) в легких преращающийся в ангиотензии II – биологически активный октапептид (Асп-Арг-Вал-Тир-Илей-Гис-Про-Фала), который стимулирует секрецию альдостерона и вызывает сужение артериол (не исключено, что это действие опосредуется через симпатическую нервную систему).
Таким образом, увеличение секреции ренина является необходимым условием для усиления секреции альдостерона. Считается, что скорость образования ренина зависит от:
а) снижения давления в юкстагломерулярном аппарате почки (барорецепторная гипотеза);
б) состояния симпатической нервной системы (адренергическая гипотеза);
в) снижения концентрации натрия в области плотного пятна-“macula densa” (гипотеза темного пятна).
Усиление высвобождения ренина наблюдается при следующих физиологических и патологических состояниях:
1) переход из горизонтального положения в вертикальное;
2) снижение внутрисосудистого давления и объема вследствие дегидратации, кровотечения, приема диуретиков, гипоальбуминемии;
3) стрессовые ситуации, повышение активности симпатический нервной системы, прием b-адреностимуляторов (изопреналин, адреналин);
4) ограничение приема натрия;
5) стимуляция секреции простагландинов, глюкагона, брадикинина;
6) сердечная недостаточность и цирроз печени;
7) снижение кровотока в почечной артерии.
В противоположность этому вазопрессин, a-адреностимуляторы, b-адреноблокаторы (индерал, обзидан), увеличение потребления натрия с пищей тормозят секрецию ренина.
Ионы калия стимулируют секрецию альдостерона непосредственно в клубочковой зоне коры надпочечника. Имеются многочисленные данные о контроле секреции альдостерона АКТГ, и суточный ритм секреции альдостерона (максимум высвобождения его в утренние часы) совпадает с ритмом секреции АКТГ. Уровень альдостерона в плазме изменяется при трансфузии простагландинов; кроме того, ингибитор синтеза простагландинов индометацин прерывает влияние натрия и увеличения внутрисосудистого объема на секрецию альдостерона. Не исключено, что действие осуществляется совместно с кининовой системой на уровне образования ренина или непосредственно альдостерона.
При свободной диете и нормальном содержании в ней хлорида натрия (поваренной соли) секреция альдостерона у практически здоровых лиц составляет от 100 до 500 нмоль/сут (30-150 мкг/сут) при концентрации его в сыворотке крови от 15 до 400 нмоль/л (5-15 нг/100 мл).
Как было указано выше, в сетчатом слое коры надпочечников происходит секреция половых гормонов (андрогенов и эстрогенов). Механизм действия и регуляция секреция половых гормонов описаны в главе 8.
Биосинтез кортикостероидов – сложный многоступенчатый процесс, осуществляемый при участии ферментов. Нарушение синтеза ферментов (в количественном или качественном отношении) приводит к нарушению биосинтеза кортикостероидов и развитию патологических состояний. Как правило, такие нарушения синтеза ферментов генетически обусловлены и лишь единичные случаи являются вторичными, возникающими в постнатальном периоде под влиянием различных повреждающих факторов (инфекция и др.)
На схеме 33 было показано, что наиболее часто встречаются нарушения следующих ферментов.
Дефект десмолазы или Р450scc (липоидная гиперплазия надпочечников). Очень редкая патология и в мировой литературе описано всего около 30 случаев такой патологии. При этом вследствие недостатка ферментов данной группы нарушается биосинтез кортикостероидов на самом раннем этапе, а именно блокируются отщепление боковой цепи холестерина и образование прегненолона, что проявляется резкой надпочечниковой недостаточностью. Кора надпочечников утолщена (гиперплазия), желтого цвета вследствие накопления холестерина. Новорожденные с таким дефектом, как правило, умирают в первые дни постнатального периода. Вне зависимости от генотипа строение наружных половых органов по женскому типу. При неполной блокаде десмолазной реакции жизнь новорожденных более продолжительна.
Дефект 3b-гидроксистероидной дегидрогеназы. Сравнительно редкая недостаточность 3b-гидроксистероидной дегидрогеназы, которая всегда сопровождается недостаточностью кортизола и наличием сольтеряющего синдрома. Недостаточность указанного фермента приводит к снижению синтеза кортизола и избыточного образования дегидроэпиандростерона. Нарушается, таким образом, образование глюкокортикоидов и минералокортикоидов, тогда как прегненолон избыточно превращается в дегидроэпиандростерон и 17a-гидроксипрогестерон, которые избыточно экскретируются с мочой. Хотя дегидроэпиандростерон обладает небольшой андрогенной активностью, тем не менее это приводит к нарушению наружных половых органов. Недостаточность биологически активных андрогенов у плодов мужского пола может приводить к развитию гипоспадии, а у новорожденных женского пола наблюдаются явления вирилизации (клиторомегалия).
При неклассической форме недостаточности этого фермента заболевание проявляется у детей в виде преждевременного пубертата, а у женщин в виде гирсутизма или олигоменореи, что часто трактуется как яичниковая гиперандрогения.
Дефект 17a-гидроксилазы или Р450с17. Как правило, недостаточность этого фермента сочетается с недостаточностью 17,20-лиазы. Это также сравнительно редкая патология биосинтеза кортикостероидов, при которой основные нарушения проявляются в образовании кортизола и других 17-гидроксикортикостероидов, а также эстрогенов и андрогенов. Выявлен аутосомно-рецессивный тип наследования. Биосинтез кортикостероидов сдвигается в сторону избыточного образования минералокортикостероидов, в основном дезоксикортикостерона, уровень которого в сыворотке крови может быть в 30-40 раз выше, чем в норме. Это приводит к задержке натрия в организме, гипокалиемическому алкалозу и артериальной гипертензии. Развивающаяся вследствие этого гиперволемия угнетает высвобождение ренина и соответственно ангиотензина, в связи с чем секреция альдостерона снижена и часто его уровень в сыворотке крови не определяется. В некоторых случаях может иметь место селективная недостаточность 17,20-лиазы, что сопровождается у таких больных нормальным содержанием кортизола и дезоксикортикостерона в сыворотке крови, при сниженном уровне гормонов надпочечника и половых желез. Недостаточность секреции эстрогенов, андрогенов при комбинированной недостаточности обоих ферментов приводит у женщин к первичной аменорее, недоразвитию вторичных половых признаков, а у мужчин – к псевдогермафродитизму и гинекомастии.
Дефект 21-гидроксилазы или Р450с21. Наиболее частая причина врожденной гиперплазии надпочечников. Как и предыдущая патология, характеризуется аутосомно-рецессивным типом наследования. Типично для этого нарушения избыточное образование 17a-гидроксипрогестерона и выделение его метаболита прегнантриола с мочой. При сольтеряющем синдроме выявляются низкое содержание натрия и высокий уровень калия в сыворотке крови. Повышено выделение натрия с мочой. Для подтверждения недостаточности 21-гидроксилазы необходимо определение концентрации 17-гидроксипрогестерона в плазме, которая, как правило, превышает в несколько раз уровень, наблюдаемый у здоровых новорожденных (от 100 до 700 нмоль/л при норме 50-60 нмоль/л). В связи с низкой секрецией альдостерона юкстагломерулярный аппарат почек гипертрофирован, а уровень ренина и ангиотензина в крови повышен.
Дефект 11b-гидроксилазы или Р450с11. Нарушается образование кортизола и вследствие избыточной секреции АКТГ биосинтез кортикостероидов осуществляется по пути образования андрогенов, что сопровождается вирилизацией. Образование избытка 11-дезоксикортикостерона и 11-дезоксикортизола приводит к развитию гипертензии. Отмечается избыточная экскреция с мочой тетрагидропроизводных 11-дезоксикортикостерона и 11-дезоксикортизола, а также прегнантриола и этиохоланолона. Наряду с вирилизацией у больных отмечается пигментация кожных покровов.
Дефект 18-гидроксилазы (кортикостерон метилоксидазы I – КМО I) и 18- оксидазы (кортикостерон метилоксидазы II -КМО-II). Проявляется в виде сольтеряющего синдрома и гипотонии. При этом нарушается биосинтез альдостерона, уровень которого в сыворотке крови не определяется, а предшественники альдостерона – 11-дезоксикортикостерон и кортикостерон – обнаруживаются в избыточном количестве. В связи с нормальной продукцией кортизола и АКТГ при этой патологии не развивается гиперплазия коры надпочечников, чем эта патология отличается от перечисленных выше.
Мозговой слой надпочечника и симпатическая нервная система являются производными нервного гребешка, т.е. имеют нейроэктодермальное происхождение и служат местом образования катехоламинов, к которым относят дофамин, норадреналин и адреналин. Биосинтез этих низкомолекулярных веществ происходит в хромаффинных клетках мозгового слоя надпочечника, ЦНС и адренергических симпатических волокнах постганглионарных нейронов. Катехоламины являются нейротрансмиттерами, которые опосредуют функцию ЦНС и симпатической нервной системы, принимая основное участие в регуляции сердечно-сосудистой системы. Исходным продуктом для образования катехоламинов является тирозин, который с помощью ряда соединений превращается в адреналин (схема 34).

Date: 2015-07-01; view: 1201; Нарушение авторских прав