
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Классификация острой травмы зубов 4 page
|
|
Поднадкостничные переломы характеризуются тем, что сломанная кость остается покрытой надкостницей. Чаще всего поднадкостнич-
ные переломы наблюдаются в боковом отделе нижней челюсти, скуловой кости. Смещение отломков в таких случаях не отмечается или, незначительное. Поднадкостнич-| ные переломы в детском возрасте диагностируются трудно. У этой группы костных повреждений отсутствуют классические клинические признаки (нарушения прикуса и функции, крепитация).
Эти переломы костей сопровождаются болью в месте приложения силы и изменениями мягких тканей (ушиб, гематома, рана). Таким образом, истинные признаки повреждения нивелируются.
Диагностика всех видов переломов костей лица требует обязательного рентгенологического исследования не менее чем в двух проекциях, но выбор вариантов исследования диктуется локализацией перелома и возрастом ребенка.
Травматический остеолиз наблюдается при отрыве головки нижней челюсти. Механизм процесса неясен, условно его можно сравнить с травматическим эпифизеолизом трубчатых костей. Рентгенологически обнаруживают полное рассасывание костного вещества головки. Исчезновение контуров головки нижней челюсти выявляется через 2—3 мес после травмы. В более поздние сроки развиваются дефект и деформация дистального конца ветви нижней челюсти, выполняющего функцию ложного сустава. Формируется неоартроз. Движения нижней челюсти сохраняются в полном объеме. Если травма произошла в первые годы жизни ребенка, к 7—12 годам можно видеть отставание роста одной половины нижней челюсти.
Переломы переднего отдела альвеолярной части верхней и нижней челюстей занимают одно из первых мест среди других повреждений лицевых костей. Они сопровождаются разрывами слизистой оболочки и подлежащих мягких тканей, а также
вывихом или переломом зубов. Иногда вместе с травмированным альвеолярным отростком смещаются фолликулы постоянных зубов. Они нередко погибают. Смещение отломанного альвеолярного отростка приводит к нарушению прикуса (рис. 10.18).
Такие переломы чаще бывают у детей 8— 11 лет. При переломах альвеолярного отростка сила воздействия распространяется на участок небольшой протяженности, как правило в переднем отделе. Этот вид травмы участился вследствие агрессивных игр на улице (катание на роликах, качелях). Анатомическое положение альвеолярного отростка, неполный зубной ряд у детей этого возраста часто способствуют открытому повреждению. Травмированный фрагмент может быть очень подвижен, что наблюдается при полных переломах, ограниченно подвижен, иметь различное положение (что придано направлением удара) внутрь полости рта, в сторону, кпереди. Всегда отмечается дизокклюзия зубов.
При диагностике требуется тщательный выбор варианта рентгенологического исследования (линия перелома не всегда видна). Одновременно с переломом альвеолярного отростка верхней челюсти возможен перелом альвеолярного отростка нижней челюсти (при падениях с велосипеда, травмах на качелях и др.). Вывихи и переломы зубов затрудняют диагностику переломов альвеолярного отростка. Травмы боковых отделов альвеолярного отростка у детей крайне редки.
Переломы верхней челюсти. У детей переломы верхней челюсти второго и третьего уровня сочетаются, как правило, с черепно-мозговой травмой. Такие повреждения бывают в результате падения с высоты, при транспортной травме. Этот вид травмы у детей стал встречаться значительно чаще. Повреждения средней зоны лица могут сочетаться
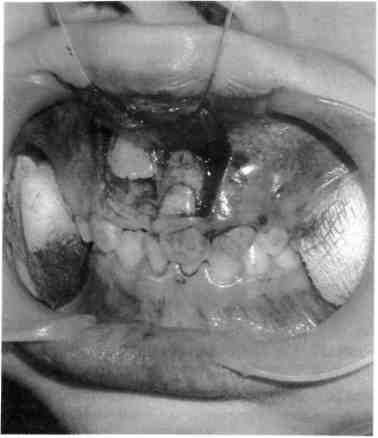
Рис. 10.18. Перелом альвеолярного отростка верхней челюсти соответственно фронтальной группе зубов.
не только с черепно-мозговой травмой, переломами основания черепа, но и с переломами нижней челюсти, наружного носа, глазницы, скуловой кости и дуги.
Ранняя диагностика и своевременная репозиция отломков являются важными факторами профилактики бронхолегочной недостаточности, предупреждают усугубление течения черепно-мозговой травмы, шока, способствуют остановке кровотечения и распространению инфекции.
Переломы нижней челюсти преобладают у мальчиков старше 7 лет и обусловлены в основном бытовой травмой и неорганизованным спортивным досугом. Перелому способствуют положение и анатомическая форма нижней челюсти. По локализации на первом месте стоят одинарные переломы тела нижней челюсти, на втором — переломы мы-щелкового или мыщелковых отростков (отраженные), далее двойные и множественные. Продольные переломы ветви челюсти и переломы
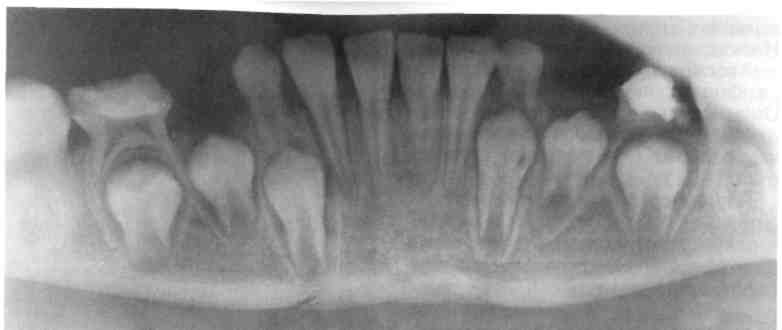
Рис. 10.19. Поднадкостничный перелом тела нижней челюсти без смещения фрагментов. Линия перелома проходит через зачатки клыков.
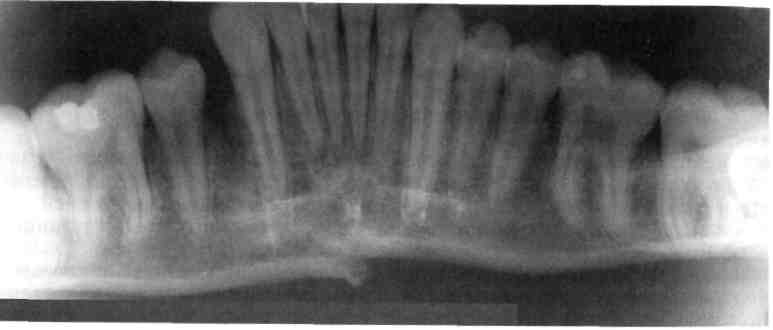
Рис. 10.20. Перелом тела нижней челюсти со смещением фрагментов.
| венечного отростка бывают редко (см. рис. 10.17). Если переломы происходят по типу «зеленой ветки» (рис. 10.19), поднадкостнично или бывают неполными, типичные признаки перелома отсутствуют. Интенсивно нарастающий отек, гематомы, особенно в области дна рта, нарушают артикуляцию, вызывают слюнотечение, боль. Установить же типичные признаки перелома нижней челюсти (нарушения прикуса, функции, подвижность отломков) сложно. При осмотре ребенка требуются очень бережное отношение, тща- |
тельные выбор и проведение обезболивания.
При одинарных полных переломах тела нижней челюсти смещение отломков обусловлено его направлением, функцией жевательных мышц и размером фрагментов (рис. 10.20). Выраженность смещения увеличивается по мере удаления линии перелома от центральных резцов. Нарушение целости слизистой оболочки, подвижность или полный вывих зубов в линии перелома наблюдаются почти во всех случаях.
Переломы в области угла челюсти встречаются реже, при них мо-
жет не быть нарушений целости слизистой оболочки и смещения отломков. Гематома и коллатеральные отеки у таких детей выражены слабее, но функция нижней челюсти нарушена. Наблюдается дизок-клюзия в области моляров на стороне повреждения. Смещение отломков возможно при расположении линии перелома позади жевательной мышцы.
Двойной перелом нижней челюсти сопровождается смещением отломков. Это может создавать условия для нарушения внешнего дыхания, вести к дислокационной асфиксии (западает корень языка), что опасно особенно у детей младшего возраста, когда беспокойное поведение, крик, плач способствуют одновременно ларингоспазму или усиленной экссудации слизи и обтурации ею трахеи. Прикус нарушен, слизистая оболочка травмирована на значительном протяжении, массивное кровотечение.
Переломы нижней челюсти более чем у половины детей сопровождаются черепно-мозговой травмой разной степени выраженности. Именно при переломах нижней челюсти черепно-мозговая травма остается недиагностированной, а ее последствия проявляются в пубертатном возрасте и причина их остается неустановленной.
В последние годы с увеличивающейся безнадзорностью детей, урбанизацией жизни, учащением транспортных и огнестрельных травм переломы нижней челюсти часто сочетаются с тяжелыми травмами верхней челюсти II и III зоны и черепно-мозговыми повреждениями.
К травмам мыщелкового отростка, которые нередко встречаются у Детей, относится одинарный перелом мыщелкового отростка, когда сила воздействия приложена с противоположной стороны или травма происходит в области подбородка.
Поднадкостничные переломы этой локализации встречаются очень часто, не имеют выраженной клинической картины и если своевременно не диагностированы, то в конце первой недели у ребенка появляются резкая боль и отек в области кожных покровов ниже козелка уха, иногда инфильтрат, ограничение движения нижней челюсти, девиация.
При двустороннем полном переломе этой локализации отмечается дизокклюзия в результате смещения нижней челюсти кзади, и контакт зубов верхней и нижней челюстей имеется только на последних зубах; клинически выражена сагиттальная щель (открытый прикус). У детей при этом виде перелома может произойти вывих головки нижней челюсти и сместиться кпереди, кзади, внутрь и кнаружи. Варианты переломов мыщелкового отростка многообразны. Переломы мыщелкового отростка нередко сочетаются с повреждением мягкот-канных структур ВНЧС.
Клиническая картина травмы одного мыщелкового отростка характеризуется болью, ограничением открывания рта, нарушением окклюзии; латеральным сдвигом нижней челюсти, отсутствием движения ВНЧС. Пальпаторно четко выражены ограничение и боль при боковых движениях челюсти в сторону, противоположную травмированной. Двустороннее повреждение характеризуется дизокклюзией по типу открытого прикуса со смещением челюсти кзади и ограничением ее движения. Возможна деформация заднего края ветви (определяется при пальпации). Подвижность головок (пальпаторно) не выражена.
Вывих ВНЧС. Непосредственной причиной такого вывиха может быть травма или чрезмерно широкое раскрывание рта при крике, рвоте, удалении зуба или других врачебных манипуляциях. Врож-
ИП1
денное или приобретенное несовершенство связок и суставной капсулы способствует вывиху.
Различают травматические и привычные вывихи, хотя строгое их разграничение не всегда возможно. Вывих может быть полным и неполным (подвывих), односторонним или двусторонним. В зависимости от направления, в котором сместилась головка нижней челюсти, различают передний, боковой и задний вывихи. У детей чаще всего наблюдается передний вывих. Наиболее тяжело протекает задний вывих, который у детей может быть при переломе основания черепа.
При переднем вывихе рот широко открыт, ребенок не может самостоятельно его закрыть. При пальпации обнаруживаются выход головок нижней челюсти из ямок и смещение их вперед.
Вывих нижней челюсти проявляется смещением головки из суставной ямки без самостоятельной экскурсии в нее.
При вывихах наблюдаются растяжение связочного аппарата и смещение диска. Это бывает при асте-ничном общем развитии ребенка и рассматривается как дисфункция ВНЧС; наблюдается также при диспропорциях роста элементов сустава (мягкотканных и костных).
При двусторонних вывихах больные предъявляют жалобы на невозможность закрыть рот, жевать, глотать, разговаривать. Внешне нижняя челюсть смещена книзу, щеки натянуты, отмечается слюнотечение; в области суставных ямок — западение.
Для вывихов ВНЧС наиболее характерны дизокклюзия по типу открытого прикуса, смещение нижней челюсти вперед без размаха движений; боль выражена слабо.
Патологические переломы. В отличие от травматического перелома это нарушение целости кости, измененной каким-нибудь предшествовавшим патологическим процес-
сом. Наиболее частой причиной таких переломов челюстей являются новообразования костей, реже хронические остеомиелиты.
Переломы скуловой кости не бывают изолированными. Мощная скуловая кость, как правило, не ломается, а внедряется в верхнечелюстную пазуху, разрушая ее переднюю стенку. Этот вид повреждения рассматривают как сочетанный или множественный скулочелюстной перелом. Перелом расценивается как открытый, так как костные фрагменты свободно сообщаются с внешней средой через верхнечелюстную пазуху. Переломы скуловой дуги чаще всего бывают закрытыми. Абсолютным признаком такого повреждения является нарушение движений нижней челюсти вследствие механического препятствия, созданного отломками дуги для движений венечного отростка.
10.3.2. Травматический остеомиелит костей лица
Травмы костей лица у детей и подростков нередко сопровождаются воспалительными изменениями мягких тканей и травматическим остеомиелитом. Травматический остеомиелит и воспалительные изменения окружающих мягких тканей могут сочетаться, особенно в тех случаях, когда клиническое течение остеомиелита проявляется как острое или обострение хронического.
Травматический остеомиелит характеризуется гнойно-некротическим процессом в костях, сопровождается формированием секвестров и репаративными изменениями в кости.
Как известно, у детей школьного возраста и подростков чаще наблюдаются переломы нижней челюсти, соответственно и травматический остеомиелит нижней челюсти у них
по сравнению с поражением других костей встречается в 10—30 % случаев. Среди условий, которые способствуют развитию травматического остеомиелита, необходимо выделить позднее обращение к врачу, которое у детей и подростков может быть обусловлено ошибкой в постановке диагноза при некоторых видах переломов (например, мы-щелкового отростка), а также при ушибах кости и переломах любой другой локализации, когда не установлены подвижность фрагментов, линия перелома (даже при проведении рентгенологического исследования при переломах по типу «зеленой ветки», поднадкостничных). Чем позднее начинается лечение, тем благоприятнее условия для развития гнойно-воспалительных осложнений. Неполноценные репозиция и фиксация фрагментов, нерациональная иммобилизация челюстей также являются причинами, способствующими развитию травматического остеомиелита.
Развитие травматического остеомиелита костей может усугубляться присоединением вторичной инфекции при первично-инфицированных травмах, которые наблюдаются всегда при переломах челюстей с прохождением линии перелома через зубы и воздухоносные пазухи. Кроме того, переломы костей лица сопровождаются повреждениями мягких тканей (ушибы, гематомы, раны) и распространением инфекции. Распространение инфекции может быть из инфицированной линии перелома в окружающие ткани. При поражении мягких тканей воспаление может охватывать окружающие ткани, в том числе костную. При переломах мыщелкового отростка и нижней челюсти (за пределами зубного ряда) проявление воспаления кости может наблюдаться позднее, чем при открытых переломах.
Низкая реактивность организма из-за неадекватной противовоспа-
лительной и антибактериальной терапии, которая может подавлять нормальную микрофлору, снижать неспецифическую и иммунологическую резистентность организма, способствовать повышению устойчивости микроорганизмов к антибиотикам, также приводит к развитию травматического остеомиелита.
Активности развития гнойно-воспалительных изменений при травматическом остеомиелите костей лица способствует вид бактериальных ассоциаций, среди которых более половины приходится на облигатно-анаэробные штаммы и меньше на факультативно-анаэробные.
В настоящее время частота развития травматического остеомиелита, несмотря на наличие информативных способов ранней диагностики, новых видов фиксации отломков и иммобилизации челюстей, высокоэффективных способов консервативного фармакологического и нефармакологического лечения, не имеет тенденции к снижению.
При своевременном хирургическом и консервативном лечении (вскрытие гнойного очага, дренирование нагноительного процесса в мягких тканях при травме), применении комплексной терапии (такого же объема, как и при одонтоген-ных воспалениях в мягких тканях) процесс завершается быстро — в течение 1—2 нед (при условии рациональной фиксации травмированной челюсти). При неполном выполнении комплекса лечения может развиться травматический остеомиелит. Типичная картина острого травматического остеомиелита у детей характеризуется менее выраженными начальными признаками, так как процесс начинается при наличии открытой костной раны, когда скапливающийся экссудат имеет свободный выход в полость рта и в окружающие мягкие ткани; последнее способствует фор-
ПЧ
мированию абсцессов и флегмон, воспалительным изменениям в регионарных лимфатических узлах с типичным исходом в виде абсцессов и аденофлегмон.
Травматический остеомиелит отличается от одонтогенного распространением экссудата. Он не сопровождается выраженной интоксикацией, местные изменения слабо выражены, что приводит к недооценке клинической ситуации. Травматический остеомиелит идентифицируется с проявлением травмы в целом.
Развитие абсцессов и флегмон соответствующей повреждению локализации и вовлечение регионарного лимфатического аппарата могут быть одним из видов проявления острого травматического остеомиелита на поздней стадии и перед переходом в хроническую форму.
Если развитию травматического остеомиелита не предшествовали нагноительные изменения мягких тканей, процесс протекает медленно, формируются свищи с гнойным отделяемым; если отсутствуют зубы (удаленные или утраченные при травме), гной выделяется и из их лунок. Такая картина имеет затяжной характер. Рентгенологически через 2—3 нед обнаруживаются очаги деструкции и мелкие секвестры.
Травматический остеомиелит легко диагностируется в хронической стадии, когда нарастают про-лиферативные и деструктивные процессы в костной ткани. В полости рта также появляются свищи с гнойным экссудатом. Зачатки постоянных зубов, находящиеся в патологическом очаге, гибнут.
Рентгенологически выявляются периоститы, выражающиеся в построении избытка молодой кости, муфтой, охватывающей место перелома. Линия перелома теряет четкие границы, в этой области возни-
кает зона разрежения кости. Крупные секвестры у детей встречаются редко. Зона роста погибшего зачатка постоянного зуба теряет четкие контуры, и в этой области нарастает деструкция кости, исчезает за-мыкательная пластинка вокруг фолликула зуба.
При рентгенологическом исследовании можно выявить признаки консолидации перелома, но при диффузно протекающем остеомиелите они могут отсутствовать, что является плохим прогностическим признаком. Это больше свойственно ослабленным детям и подросткам, имеющим сопутствующую патологию, а также бывает при множественных и сочетанных травмах.
Следует отметить, что огнестрельные остеомиелиты, наблюдаемые в старшем школьном возрасте, сопровождаются дефектом кости и наличием множественных фрагментов, связанных и свободно лежащих. Мы наблюдали таких детей, которые получили огнестрельную травму при неумелом обращении с оружием, чаще охотничьим. Это были преимущественно мальчики старше 11 лет.
Лечение. Принцип лечения острого и хронического травматического остеомиелита такой же, как и одонтогенного процесса. Особое внимание следует обращать на тщательную фиксацию костных фрагментов. Погибшие зачатки зубов подлежат удалению.
Благоприятный исход огнестрельной травмы и остеомиелита зависит от качества первичной хирургической обработки, фиксации фрагментов и комплексной терапии.
В детском возрасте после огнестрельного остеомиелита остаются дефекты, деформации и недоразвитие челюсти, но не образуются ложные суставы, что объясняется активностью эндо- и периостально-го костеобразования.
Устранение неблагоприятных исходов проводят в плановом порядке
через 6—8 мес. Осуществляют реконструкцию костей лица посредством костно-пластических операций, при недоразвитии челюсти — дистракционный остеосинтез. Проводят систематическую коррекцию прикуса и ортодонтическое лечение, включая ортодонтическую подготовку к костной пластике.
При вторичной адентии обязательно раннее протезирование съемными протезами до 16—18-летнего возраста с последующим решением вопросов о более рациональном протезировании несъемными конструкциями.
Исходами травматических остеомиелитов у детей и подростков могут быть:
• вторичная адентия, вызванная утратой зубов в результате травмы или при удалении по необходимости при решении вопроса о выборе способа фиксации фрагментов;
• травматические гиперостозы, проявляющиеся деформацией челюсти (преимущественно нижней), вторично деформирующие остеоартрозы, анкилозы ВНЧС.
Профилактика травматического остеомиелита заключается в ранней диагностике, постановке точного топического диагноза места перелома, в своевременном и надежном закреплении отломков при травме; проведении полноценного комплекса фармакологических и нефармакологических мероприятий с целью профилактики остеомиелита.
10.3.3. Диагностика переломов костей лица
Обследование ребенка, получившего травму любой тяжести, нужно проводить в полном объеме и немедленно. При этом должно быть предусмотрено рациональное обезболивание, так как травма, сопровождающаяся болевой реакцией
(часто не ожидаемой ребенком), является фактором, резко нарушающим психоэмоциональное состояние больного, а неосторожные действия могут усиливать эту реакцию и провоцировать развитие или усугубление болевого шока.
При обследовании ребенка, получившего травму, необходимо:
• установить изменения, вызванные травмой костей лица, черепа, зубов, мягких тканей;
• правильно оценить его общее состояние (особенно важно при первичном осмотре).
Своевременное и полноценное обследование пациента позволит выполнить все необходимые манипуляции по борьбе с шоком, кровотечением, устранить угрозу асфиксии, предупредить распространение инфекции из полости рта и снизить условия ее проникновения в полость черепа, что особо важно при черепно-мозговой травме, когда инфекция из полости рта при переломах верхней челюсти среднего и верхнего уровня распространяется в полость черепа, мозговые оболочки.
Постановка точного диагноза позволяет оказать квалифицированную помощь ребенку, получившему травму, что существенно влияет на качество лечения и его исход.
Клинический осмотр и пальпация помогают диагностировать повреждения только при полных переломах костей, протекающих с выраженным смещением костных фрагментов, их подвижностью, нарушениями прикуса, функции жевания, глотания, речи. Поднадко-стничные переломы, переломы по типу «зеленой ветки» и отраженные переломы диагностируются у детей только рентгенологически.
Наиболее информативны обзорные рентгенограммы костей лица, выполненные в прямой проекции, ортопантомограммы, позволяющие
одновременно анализировать состояние обеих челюстей и большинства костей лица. Особое значение придают выявлению черепно-мозговой травмы, перелома основания черепа.
Рентгенологические исследования относятся не только к информативным, но и доступным к выполнению в любом лечебном подразделении. Важным условием является обеспечение визуализации исследуемой области не менее чем в двух проекциях.
В некоторых ситуациях, в частности при повреждениях ВНЧС, эффективно выполнение рентгенографии нижней челюсти и томографии ВНЧС — в прямой и боковой проекциях.
КТ в аксимальной и сагиттальной проекциях дает исчерпывающую информацию о локализации, протяженности, характере переломов костей лица на всем протяжении и их сочетании с переломами других костей (головы, лица, шеи).
МРТ позволяет определить изменения всех структур (мягкоткан-ных, сосудов и др.) и является одним из наиболее точных способов исследования анатомо-топографи-ческих особенностей различных повреждений головы, лица, шеи.
Предлагаемая контрастная арт-рография ВНЧС [Сысолятин П.Г., Арсенова И.А., 2001] с целью исследования состояния поврежденного сустава в детской практике широкого применения не нашла.
При переломах нижнего, среднего и верхнего уровня верхней челюсти наиболее исчерпывающая информация может быть получена при КТ, в то же время зонография, ортопантомография и томография не утратили своего значения. Эти методы четко обеспечивают диагностику переломов нижнего уровня верхней челюсти, что позволяет установить характер повреждения верхнечелюстных пазух, когда
они вовлекаются в зону повреждения.
Рентгенодиагностика исхода травмы костей лицевого черепа требует четкого выявления размера, положения и характера оставшихся дефектов и деформаций, что наиболее информативно при выполнении трехмерной КТ, проведении стереоли-тографического моделирования дефекта. Это дает возможность получить точное представление о сложных дефектах и деформациях челюстей и других костей лицевого черепа после травмы и планировать реконструктивно-восстановительное лечение детей и подростков. Эффективно использование телерентгенографии, цефалометрии для расчета перспективы роста ребенка в соответствии с его биологическим и хронологическим возрастом при проведении восстановительных операций.
Контактные внутриротовые рентгенограммы необходимы при диагностике травм альвеолярного отростка и зубов. Однако при травмах альвеолярного отростка их нужно сочетать с обзорной рентгенографией, зонографией, ортопантомо-графией, томографией и др.
При травмах мягких тканей, особенно при ушибах, кровоизлияниях и гематомах, эффективным методом распознавания распространенности, анатомо-топогра-фического положения области травмы, соотношения последней с другими анатомическими образованиями остается эхография. Она уместна как метод диагностики и контроля этапов лечения ребенка и установления исхода повреждения.
Во всех представленных вариан^ тах исходов травм мягких тканей и костей лица наблюдается дефор^ мация прикуса. У детей на долгий период остается стойкое нарушение психоэмоционального состояния.
Исходы травм мягких тканей и костей лица
1. В области волосистой части го
ловы (независимо от этиологии):
• алопеция;
• атрофический рубцовый массив разной площади и формы;
• дефекты покровных костей черепа (чаще после электротравм, флегмоны новорожденного).
2. В области мягких тканей лица
(в зависимости от этиологии):
• обширные бытовые травмы — рубцы и их атрофические массивы разной формы и площади, подвижные. У естественных отверстий вывороты или атрезии могут сочетаться с дефектами носа, век, губ и других отделов лица;
• после ожога, химических повреждений — рубцы и рубцовые массивы (келоидные и гипертрофические, атрезии естественных отверстий, в области век вывороты);
• в области шеи — келоидные рубцы, деформации — костей лица и челюсти, шейного отдела позвоночника.
3. Исходы повреждений костей
лицевого черепа:
• вторичная адентия — ретенция постоянного зуба, близко расположенного от линии перелома, или задержка его прорезывания;
• деформации и недоразвитие костей лица;
• ВДОА, анкилоз, неоартроз, ВНЧС.
10.3.4. Лечение костных повреждений
В основе лечения детей с повреждениями челюстей лежат те же принципы оказания помощи, что и у
взрослых. Цель — восстановление анатомической целости и функции поврежденной кости. Основные этапы: 1) сопоставление смещенных отломков (репозиция); 2) закрепление отломков в правильном положении (фиксация); 3) иммобилизация челюстей; 4) предупреждение осложнений (травматический остеомиелит, гайморит, флегмоны, абсцессы и др.).
Виды лечебной помощи — неотложная хирургическая и ортопедическая. Первую помощь оказывают непосредственно на месте происшествия в порядке взаимопомощи. Место оказания квалифицированной и специализированной врачебной помощи зависит от тяжести повреждения: при переломах альвеолярного отростка лечение, как правило, проводят в специализированной поликлинике, при переломах лицевых костей — в детских стационарах. Дети с обширными повреждениями челюстей должны быть обследованы невропатологом с целью исключения черепно-мозговой травмы (при необходимости больного направляют в специализированное неврологическое отделение).
Пострадавшим с открытыми повреждениями профилактически вводят противостолбнячный анатоксин согласно действующей инструкции.
Репозицию и фиксацию костных фрагментов у детей следует проводить после предварительного надежного и полного обезболивания, включая современные методы пре-медикации.
Различают временные транспортные (бинтовая повязка, подподбо-родочная праща, косыночная те-менно-подподбородочная повязка и др.) и постоянные методы иммобилизации — назубные стандартные и гнутые проволочные шины, зубона-десневые — шины и аппараты лабораторного изготовления.
В детском возрасте в связи с особенностями строения зубов, НеДО-
ЛП?
статком зубов в период их смены и особенностями строения растущих костей противопоказаны многие методы фиксации костных отломков, которые широко применяются у взрослых. При молочном прикусе и в период смены зубов нельзя использовать назубные ленточные и проволочные шины. При переломах альвеолярного отростка верхней челюсти или альвеолярной части нижней челюсти, которые всегда сопровождаются полным и неполным вывихом зубов и трудно рентгенологически диагностируются, надежным методом фиксации является индивидуальная пластмассовая назубная шина-каппа. С ее помощью можно фиксировать вывихнутые или сломанные зубы и удерживать отломанный участок альвеолярного отростка.
При наличии не менее двух зубов с каждого края от поврежденного альвеолярного отростка фиксацию можно проводить при помощи шины-скобы из ортодонтической проволоки. Для этой цели после репозиции зубы, входящие в поврежденные участки альвеолярного отростка, и не менее 2 соседних зубов по краям от линии перелома тщательно высушивают. Проводят протравливание эмали кислотой, смывают ее остатки, участок высушивают и осуществляют фиксацию проволочной шиной-скобой при помощи композитного пломбировочного материала химического или светового отверждения. Для шинирования, помимо проволоки, можно использовать стекловолоконные или полиэтиленовые ленты («Ribbond», «Fiber Splint» и др.), выпускаемые многими фирмами.
Date: 2015-07-01; view: 642; Нарушение авторских прав