
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Подострый и хронический диссеминированный туберкулез легких
|
|
Подострый диссеминированный туберкулёз характеризуется подострым течением. Рентгенологические и клинические признаки появляются одновременно. Клиническая картина близка к таковой при тяжёлой двусторонней пневмонии, хотя возможна и менее выраженная симптоматика. Больные отмечают кашель с различным количеством слизистой или белёсой мокроты. Уже при физикальном обследовании обнаруживают двусторонние изменения, характеризующиеся сначала жёстким дыханием, а затем - различными хрипами. При перкуссии появляется коробочный оттенок. В первые недели болезни туберкулиновые пробы могут быть отрицательными, но через 1,5-2 мес. они становятся положительными.
Достаточно информативно бактериологическое исследование мокроты на М. tuberculosis, особенно при наличии признаков распада лёгочной ткани. При поражении почек целесообразно провести посев мочи. Для рентгенологической картины подострого диссеминированного туберкулёза патогномонично поражение преимущественно верхних отделов, слияние очагов, наличие инфильтрации и формирование штампованных или очковых каверн, располагающихся довольно симметрично в верхних долях обоих лёгких. Увеличенные внутригрудные лимфатические узлы или наличие плеврита также будут свидетельствовать в пользу туберкулёзной этиологии диссеминации. Одновременно возможны экстраторакальные поражения.
Чаще при подострой форме преобладает гематогенный путь обсеменения, но клинико-рентгенологически выделяют также диссеминированный туберкулёз бронхогенного происхождения. В этом случае очаги в лёгких рассеяны неравномерно, их двустороннее распространение асимметрично. Диагноз подострой формы туберкулёза обычно подтверждают при бронхологическом исследовании.
Хронический диссеминированный туберкулёз также может быть гематогенным и лимфобронхогенным. Для него характерны постепенное нарастание клинической картины и длительное волнообразное течение. Даже в период обострения проявления болезни не носят критического характера. В разное время в процесс возможно вовлечение различных органов и систем. Долгое время единственной жалобой могут быть снижение толерантности к физическим нагрузкам, исподволь нарастающая одышка, покашливание.
Если больной измеряет температуру тела, то находят субфебрилитет. При деструкции лёгких довольно вероятно обнаружение микобактерий в мокроте. Иногда процесс выявляют при очередном профилактическом лучевом исследовании. Рентгенологическая картина хронического диссеминированного туберкулёза проявляется, прежде всего, симметричным поражением верхних отделов обоих лёгких, типично наличие полиморфных очагов, старых очагов, включая кальцинаты. Верхние доли со временем уменьшаются в объёме, подтягивая вверх корни лёгких. В нижних отделах развивается эмфизема.
Врач общей практики, особенно представитель амбулаторного звена практического здравоохранения, при выявлении диссеминированного процесса в лёгких не должен брать на себя окончательную диагностику заболевания. Обнаружив этот синдром и оперативно выполнив минимум исследований, он должен направить пациента в центральное пульмонологическое или фтизиатрическое учреждение города, области или республики. Не следует брать на себя проведение пробной терапии.
В специализированных учреждениях дифференциальную диагностику проводят с такими заболеваниями, как саркоидоз, пневмокониоз, канцероматоз, фиброзирующие альвеолиты, гемосидерозы, различные виды гранулематозных поражений лёгких и др.
Изменение структуры кости в рентгеновском изображении (остеосклероз, остеопороз, деструкция, секвестрация, остеолиз)
Изменение костной структуры может быть
· функциональным (физиологическим) и
· патологическим.
Физиологическая перестройка костной структуры возникает при появлении новых функциональных условий, изменяющих нагрузку на отдельную кость или часть скелета. Сюда относится профессиональная перестройка, а также перестройка, вызванная изменением статического и динамического состояния скелета при бездеятельности, после ампутаций, при травматических деформациях, при анкилозах и т.п. Новая архитектоника кости появляется в этих случаях в результате образования новых костных балок и расположения их соответственно новым силовым линиям, а также в результате рассасывания старых костных балок, если они перестали принимать участие в функции.
Патологическая перестройка костной структуры возникает при нарушении равновесия созидания и рассасывания костной ткани, вызванного патологическим процессом. Таким образом, остеогенез при обоих видах перестройки принципиально одинаков - костные балки либо рассасываются (разрушаются), либо образуются новые.
Патологическая перестройка костной структуры может быть обусловлена разнообразными процессами: травмами, воспалением, дистрофией, опухолями, эндокринными расстройствами и т.д.
Видами патологической перестройки являются:
1) остеопороз,
2) остеосклероз,
3) деструкция,
4) остеолиз,
5) остеонекроз и секвестрация.
Кроме этого к патологическому изменению костной структуры следует отнести нарушение ее целостности при переломе.
Остеопороз - патологическая перестройка кости, при которой происходит уменьшение количества костных балок в единице объема кости.
Объем кости при остеопорозе остается неизменным, если не происходит ее атрофии (см. выше). Исчезающие костные балки замещаются нормальными элементами кости (в отличие от деструкции) - жировой тканью, костным мозгом, кровью. Причинами остеопороза могут быть как функциональные (физиологические) факторы, так и патологические процессы.
Тема остеопороза сейчас очень модная, в специальной литературе, посвященной этому вопросу, описана достаточно подробно и поэтому мы сделаем акцент только на рентгенологическом аспекте этого вида перестройки.
Рентгенологическая картина остеопороза соответствует его морфологической сущности. Количество костных балок уменьшается, рисунок губчатого вещества становится крупно-петлистым, вследствие увеличения межбалочных пространств; кортикальный слой истончается, становится разволокненным, но вследствие увеличения общей прозрачной кости, контуры его выглядят подчеркнутыми. Причем следует отметить, что при остеопорозе целостность кортикального слоя всегда сохранена, как бы он не истончался.
По характеру теневого отображения остеопороз может быть равномерным (диффузный остеопороз) и неравномерным (пятнистый остеопороз). Пятнистый остеопороз встречается обычно при острых процессах и в последующем чаще всего переходит в диффузный. Диффузный остеопороз характерен для хронических процессов.
Кроме этого, встречается так называемый гипертрофический остеопороз, при котором уменьшение количества костных балок сопровождается их утолщением. Это происходит вследствие рассасывания нефункционирующих костных балок и гипертрофии тех, которые располагаются по новым силовым линиям. Такая перестройка встречается при анкилозах, неправильно сросшихся переломах, после некоторых операций на скелете.
По распространенности остеопороз может быть
1) локальным или местным;
2) регионарным, т.е. занимающим какую-либо анатомическую область (чаще всего область сустава);
3) распространенным - на протяжении всей конечности;
4) генерализованным или системным, т.е. охватывающим весь скелет.
Остеопороз - процесс обратимый, однако при неблагоприятных условиях, он может трансформироваться в деструкцию (см. ниже).

Рис. 7. Стопа. Сенильный остеопороз.

Рис. 8. Пятнистый остеопороз костей кисти (синдром Зудека).
Остеосклероз - патологическая перестройка кости, при которой происходит увеличение количества костных балок в единице объема кости. Одновременно уменьшаются межбалочные пространства вплоть до полного исчезновения. Таким образом, губчатая кость постепенно превращается в компактную. Вследствие сужения просвет внутрикостных сосудистых каналов возникает локальная ишемия, однако, в отличие от остеонекроза, полного прекращения кровоснабжения не возникает и склеротический участок постепенно переходит в неизмененную кость.
Остеосклероз, в зависимости от причин его вызывающих, может быть
· физиологическим или функциональным (в зонах роста костей, в суставных впадинах);
· в виде вариантов и аномалий развития (insula compacta, остеопойкилия, мраморная болезнь, мелореостоз);
· патологическим (посттравматическим, воспалительным, реактивным при опухолях и дистрофиях, токсическим).

Для рентгенологической картины остеосклероза характерна мелкопетлистая, груботрабекулярная структура губчатого вещества вплоть до исчезновения сетчатого рисунка, утолщение коркового слоя изнутри (эностоз), сужение костномозгового канала, иногда вплоть до полного закрытия его (эбурнеация).
Рис. 9. Остеосклероз большеберцовой кости при хроническом остеомиелите.
По характеру теневого отображения остеосклероз может быть
· диффузным или равномерным;
· очаговым.
 По распространенности остеосклероз может быть
По распространенности остеосклероз может быть
· ограниченным;
· распространенным - на протяжении нескольких костей или целых отделов скелета;
· генерализованным или системным, т.е. охватывающим весь скелет (напр., при лейкозах, при мраморной болезни).
Рис. 10. Множественные очаги остеосклероза при мраморной болезни.
Деструкция - разрушение костной ткани с заменой ее на патологическую субстанцию.
В зависимости от характера патологического процесса деструкция может быть воспалительной, опухолевой, дистрофической и от замещения чужеродным веществом.
При воспалительных процессах разрушенная кость замещается гноем, грануляциями или специфическими гранулемами.
Опухолевая деструкция характеризуется замещением разрушенной костной ткани первичными или метастатическими злокачественными или доброкачественными опухолями.
При дегенеративно-дистрофических процессах (термин вызывает дискуссию) костная ткань замещается фиброзной или неполноценной остеоидной тканью с участками кровоизлияния и некроза. Это характерно для кистозных изменений при различных вариантах остеодистрофий.
Примером деструкции от замещения костной ткани чужеродным веществом является вытеснение ее липоидами при ксантоматозе.
Почти любая патологическая ткань поглощает рентгеновские лучи в меньшей степени, чем окружающая ее костная, и поэтому на рентгенограмме в подавляющем большинстве случаев деструкция кости выглядит как различное по интенсивности просветление. И только, когда в патологической ткани содержатся соли Ca, деструкция может быть представлена затемнением (остеобластический тип остеогенной саркомы).


Рис. 11. Множественные литические очаги деструкции (миеломная болезнь).
Рис. 11-a. Деструкция с высоким содержанием кальция в очаге поражения (скиалогически выглядит как затемнение). Остеогенная остеобластическая саркома.
Морфологическую сущность очагов деструкции может прояснить их тщательный скиалогический анализ (положение, число, форма, размеры, интенсивность, структура очагов, характер контуров, состояние окружающих и предлежащих тканей).
Остеолиз - полное рассасывание кости без последующего замещения другой тканью, вернее, с образованием фиброзной рубцовой соединительной ткани.
Остеолиз обычно наблюдается в периферических отделах скелета (дистальные фаланги) и в суставных концах костей.
На рентгенограммах остеолиз выглядит в виде краевых дефектов, что является основным, но, к сожалению, не абсолютным отличием его от деструкции.

Рис. 12. Остеолиз фаланг пальцев стопы.
Причиной остеолиза является глубокое нарушение трофических процессов при заболеваниях центральной нервной системы (сирингомиелия, табес), при поражении периферических нервов, при заболеваниях периферических сосудов (эндартериит, болезнь Рейно), при отморожениях и ожогах, склеродермии, псориазе, проказе, иногда, после травм (болезнь Горхэма).

Рис. 13. Остеолиз при артропатии. Сирингомиелия.
При остеолизе исчезнувшая кость никогда не восстанавливается, что так же отличает его от деструкции, при которой иногда возможна репарация, даже с образованием избыточной костной ткани.
Остеонекроз - омертвение участка кости.
Гистологически некроз характеризуется лизисом остеоцитов при сохранении плотного межуточного вещества. В некротизированном участке кости увеличивается удельная масса плотных веществ еще и за счет прекращения кровоснабжения, в то время как в окружающей костной ткани из-за гиперемии усилена резорбция. По причинам, вызывающим некротизацию костной ткани остеонекрозы можно разделить на асептические и септические некрозы.
Асептические остеонекрозы могут возникать от прямой травмы (перелом шейки бедра, оскольчатые переломы), при нарушениях кровоснабжения в результате микротравмирования (остеохондропатии, деформирующие артрозы), при тромбозах и эмболиях (кессонная болезнь), при внутрикостных кровоизлияниях (некроз костного мозга без некроза кости).
К септическим остеонекрозам относятся некрозы, возникающие при воспалительных процессах в кости, вызванных инфекционными факторами (остеомиелиты различной этиологии).
На рентгенограмме некротизированный участок кости выглядит более плотным по сравнению с окружающей его живой костью. На границе некротизированного участка прерываются костные балки и за счет развития соединительной ткани, отделяющей его от живой кости, может появляться полоса просветления.
Остеонекроз имеет такое же теневое изображение, как и остеосклероз - затемнение. Тем не менее, сходная рентгенологическая картина обусловлена различной морфологической сущностью. Дифференцировать эти два процесса иногда, а именно при отсутствии всех трех рентгенологических признаков некроза, можно только с учетом клинических проявлений и при динамическом рентгенологическом наблюдении.

Рис. 14. Асептический некроз головки правой бедренной кости. Болезнь Легга - Кальве - Пертеса.
Некротизированный участок кости может подвергаться
рассасыванию с образованием полости деструкции или формированием кисты;
рассасыванию с замещением новой костной тканью - вживлением;
отторжению - секвестрации.
Если рассосавшаяся кость замещается гноем или грануляциями (при септическом некрозе) или соединительной или жировой тканью (при асептическом некрозе), то образуется очаг деструкции. При так называемом колликвационном некрозе происходит разжижение некротических масс с образованием кисты.
В ряде случаев, при высокой регенераторной способности кости некротизированный участок подвергается рассасыванию с постепенным замещением его новой костной тканью (иногда даже избыточной), происходит так называемое вживление.
При неблагоприятном течении инфекционного процесса в кости происходит отторжение, т.е. секвестрация, некротизированного участка, который превращается, таким образом, в секвестр, свободно лежащий в полости деструкции, содержащий чаще всего гной или грануляции.
На рентгенограмме внутрикостный секвестр имеет все признаки, характерные для остеонекроза, с обязательным наличием полосы просветления, обусловленной гноем или грануляциями, окружающей, более плотный участок отторгнутой некротизированной кости.
В ряде случаев при разрушении одной из стенок костной полости небольшие секвестры вместе с гноем через свищевой ход могут выходить в мягкие ткани либо полностью, либо частично, одним концом, все еще находясь в ней (т.н. пенетрирующий секвестр).
В зависимости от локализации и характера костной ткани секвестры бывают губчатыми и кортикальными.
Губчатые секвестры образуются в эпифизах и метафизах трубчатых костей (чаще при туберкулезе) и в губчатых костях. Интенсивность их на снимках очень мала, они имеют неровные и нечеткие контуры и могут полностью рассасываться.
Кортикальные секвестры формируются из компактного слоя кости, на рентгенограммах имеют более выраженную интенсивность и более четкие контуры. В зависимости от размеров и расположения кортикальные секвестры бывают тотальными - состоящими из всего диафиза, и частичными. Частичные секвестры, состоящие из поверхностных пластинок компактного слоя, называются корковыми; состоящие из глубоких слоев, образующих стенки костного мозгового канала называются центральными; если секвестр образуется из части окружности цилиндрической кости, он носит название проникающего секвестра.
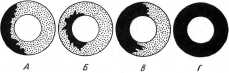
Рис. 15. Схема различных видов секвестров компактного костного вещества при остеомиелите. Длинная трубчатая кость в разрезе.
А, Б и В - частичные секвестры: А - корковый секвестр, Б - центральный секвестр, В - проникающий секвестр; Г- тотальный секвестр.
(Из книги Рейнберга С.А. Рентгенодиагностика заболеваний костей и суставов. - М.: Медицина, 1964)

Рис. 16. Секвестр диафиза локтевой кости.
Билет№9
Date: 2016-05-23; view: 1024; Нарушение авторских прав