
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Фізичні методи дослідження носа і приносових пазух
Рентгенологічне дослідження. Наймасовішим, простішим і загальнодоступним методом діагностики уражень носа і приносових пазух є рентгенологічний метод дослідження. Частіше всього його використовують для діагностики запальних або пухлинних процесів в приносових пазухах. У випадках їх ураження наголошується у різній вираженості зниження пневматизації приносових пазух.
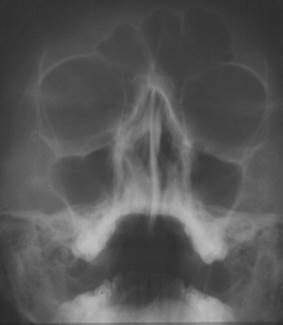

Рис.5. Нормальні рентгенограми приносових пазух.
При запальному процесі значним змінам піддається слизова оболонка приносових пазух. При гострому запаленні слизова оболонка інфільтрується, набрякає, товщає, унаслідок чого спостерігається різного ступеню звуження просвіту ураженої порожнини. При хронічних синуїтах наголошується велика різноманітність патологогістологічних змін слизової оболонки. Під впливом тривалого запального процесу товщина слизової оболонки збільшується в 15-20 разів. У набряклій і потовщеній слизовій оболонці можуть утворюватися кісти. Виражена гіперплазія і серозне просочення слизового шару приносових пазух веде до його зміни у вигляді дифузної гіпертрофії або поліпозу. Тому вивчення стану слизової оболонки ураженої пазухи має вкрай важливе значення для визначення тактики лікування синуїту.
Спостережувана при поразці приносових пазух рентгенологічна картина, що позначається терміном «затемнення», може бути обумовлена багатьма причинами, до яких відносяться набряк слизової оболонки, патологічний вміст, поліпи, кісти, пухлини. Істотне значення при рентгенологічному зображенні приносових пазух має їх форма, товщина кісткових стінок, технічні умови рентгенографії.
Рентгенологічне дослідження приносових пазух звичайно починається із знімка в підборі дочно-носовій проекції. Центральний промінь проходить через сагитталь ну площину черепа на висоті очної щілини. На такому знімку чітко виділяються деталі очної ямки, лобових і верхньощелепних пазух, пазух решітчастої кістки. Верхньощелепні пазухи добре видні, за винятком нижніх відділів, на які проектуються тіні пірамід скроневої кістки. У рентгенологічній практиці особливе значення мають дві частини пазухи: поглиблення зовнішньої стінки пазухи по вилицюватому відростку щелепи (вилицювата бухта) і поглиблення дна пазухи між альвеолярними відростками (альвеолярна бухта). При розміщенні касети під кутом 10-12° до осі столу рентгенівського апарату тіні пірамід скроневих кісток проектуються нижче за пазухи, тому верхньощелепні пазухи виходять абсолютно вільними від тіней пірамід, що накладаються. Такий же результат досягається при виконанні знімка в або напіваксіальної проекції підборіддя. Ця проекція є основною при виконанні рентгенологічного дослідження приносових пазух.
У разі клінічної необхідності виконується рентгенологічне дослідження приносових пазух при різних інших укладках голови хворого: носо-лобної, лобової, бічної, аксіальної, косої проекції по Резе. Проте при виконанні нативної рентгенографії не представляється можливим оцінити стан слизової оболонки синусів.
Лінійна томографія. Велике значення для формування уявлення про характер патологічного процесу в приносових пазухах має томографія. Перевага лінійної томографії перед нативною рентгенографією полягає у тому, що вона дозволяє одержати комплексне уявлення про ступінь зниження легкості, характер потовщень слизової оболонки і стан всіх кісткових стінок пазух одночасно.
Разом з достоїнствами, томографія має істотні недоліки. В.В.Китаєв (1971) відзначав трудомісткість і тривалість томографічного дослідження в поєднанні з відносно великим променевим навантаженням. Г.Г.Головач (1978) відзначає, що якщо поліпи у верхньощелепній пазусі дуже численні і повністю заповнюють просвіт пазухи або якщо вони перекриті ексудатом, що скопився в пазусі, бачити їх не вдається ні на звичайних рентгенограмах, ні на томограмах. Л.Б.Дайняк (1978) указує на недоцільність використовування томографії при діагностиці синуїтів.
Панорамна томографія.
Порівняно новим напрямком в рентгенології є панорамна томографія. При рентгенодіагностиці захворювань деяких органів і анатомічних систем, що мають криволінійну форму, серія виконаних в різних проекціях площинних томограмм не забезпечує достатньо повний об'єм діагностичної інформації. Тому створені томографи, які дозволяють одержати на одному знімку пошарове зображення органів і анатомічних систем в розгорненому вигляді. Пантомографія дозволяє одержати дані, що мають важливе значення для уточнення причини запалення верхньощелепних пазух, уточнити діагноз при кістах і кистоподібних утвореннях верхньощелепних пазух, провести диференціальну діагностику між злоякісними новоутвореннями і доброякісними процесами
Зонографія є іншою модифікацією томографії. При цьому дослідженні томограмми виконуються з кутом повороту трубки на 5-14°. Зонографія дозволяє одержати зображення всієї товщини об’єкту, що вивчається. Разом з тим у випадках хронічного синуїту при переважанні ексудативних явищ рентгенологічні дані, виявлені при використанні рентгенографії, томографії і зонографії, виявляються абсолютно ідентичними і полягають лише в констатації пониження пневматизації верхньощелепних, рідше лобових пазух. Судити про стан слизової оболонки на фоні патологічного вмісту в пазусі ні на томограммах, ні на зонограммах не представляється можливим.
Електрорентгенографія.
Останніми роками все більш широке застосування в оториноларингології знаходить електрорентгенографія. Це обумовлено економічною ефективністю, хорошими діагностичними можливостями методу. Унаслідок особливого крайового ефекту зображення на електрорентгенограмах відрізняється чіткістю виявлення м’ягкотканинних і кісткових деталей. Разом з тим наголошується, що електрорентгенографія не дає такої інформації, яка дозволила б диференціювати патологічні стани при параназальних синуїтах. Складнощі з широким впровадженням даного методу полягають в недостатньому ще поки постачанні селеновими пластинками, слабкою їх чутливістю до рентгенівського проміння, нестабільністю роботи серійного електрорентгенівського апарату ЕРГА-ПМ.
Крупнокадрова флюорографія. Ефективний флюорографічний метод дослідження приносових пазух, який скорочує витрату рентгенівської плівки, дозволяє за короткий строк обстежувати великі групи людей. Можливості її істотно зросли унаслідок впровадження крупнокадрових флюорографів. Не дивлячись на достатню інформативність методика флюорографічного дослідження приносових пазух показана при масових обстеженнях в амбулаторних умовах.
Комп’ютерна томографія.
Принципова новизна методу полягає в реєстрації спеціальними напівпровідниковими детекторами енергії рентгенівського випромінювання, що багато разів пройшло через досліджуваний об'єкт з різних точок однієї і тієї ж площини, з подальшою обробкою одержаної інформації за допомогою комп'ютера і відтворення її у вигляді зображення поперечного зрізу досліджуваної частини тіла. Принцип цього методу заснований на десиметрічному дослідженні порожнини тканин. Тонкий колімірований пучок рентгенівського випромінювання падає на досліджуваний шар організму з великого числа різних напрямків. При проходженні через тканини різної щільності в процесі утворення томограми інтенсивність первинного пучка випромінювання ослабляється, що реєструється високочутливими детекторами по кожному напряму. Одержана таким чином інформація, що складається з суми коефіцієнтів поглинання проміння тканинами, вводиться в пам'ять комп'ютера, що дозволяє визначити місцеве значення поглинання в кожній крапці досліджуваного шару. Укладене в пам'ять томографа зображення можна багато разів розглядати на екрані з різним ступенем збільшення, виділяючи ділянки, що цікавлять дослідника, міняючи щільність і контрастність зображення, не піддаючи додатковому опромінюванню хворого. Використання комп'ютерної томографії для діагностики захворювань приносових пазух свідчить про її істотні переваги перед традиційною рентгенографією.

Рис.6. Комп’ютерна томограма. Аксіальна проекція. Двобічний гайморит.
Комп’ютерна томографія володіє значно великими роздільними здатностями при дослідженні патології приносових пазух, ніж рентгендіагностика. Вивчення комп’ютерних томограм дає можливість створити образ просторової структури пазух. Гранично чітко реєструється різниця густини тканин - кістка, слизова оболонка, рідина. Причому достатньо чітко можна диференціювати на КТ влиту в пазуху рідину (фізіологічний розчин, воду) від гнійного вмісту: визначатиметься два шари. КТ менш інформативна про стан кісткових структур порівняно з рентгенографією. На добре виконаній рентгенограмі простежується структура кістки і її зміни. На КТ кість уявляється інтенсивно «темною», структура її не визначається, тільки абсолютно точно діагностується відсутність кісткових структур в місцях природного співустя з пазухою або там, де вона зруйнована патологічним процесом. Безумовно висока інформативна цінність КТ приносових пазух порівняно з іншими методами, але метод КТ поки недоступний для широкого використання через відсутність і дорожнечі апаратури. При оцінці КТ приносових пазух слід враховувати одну важливу особливість: потрібно критично підходити до оцінки рівня зрізу. Наприклад, зріз пройшов по альвеолярному відростку під дном гайморової пазухи. На КТ буде подібна підкова альвеолярного відростка, зсередини порожнини рота. Наступний зріз може пройти по дну гайморової пазухи, на якому будуть подібні кісткові стінки пазухи у вигляді кільця і внутрішній простір заповнено повністю м’ягкотканною освітою. Помилково це може бути розцінено як поліпозна гіперплазія слизової оболонки. Подібне зображення виходить в результаті подовжнього проходження променя через слизову оболонку. Оцінювати стан слизової оболонки пазухи слід по всіх зрізах, будуючи в свідомості просторове зображення пазухи. Це відноситься до всіх пазух, особливо до клітин решітчастої кістки, оскільки окремі клітини можуть розташовуватися на різних рівнях.
Проте висока вартість апаратури для проведення комп’ютерної томографії робить її недоступною для великого числа лікувальних установ, тому ще багато років переважним методом діагностики поразок приносових пазух залишатиметься звичайна рентгенографія.
Одним з нових методів променевої діагностики є магнітно-резонансна томографія (МРТ), яка володіє практично рівними можливостями у вивченні морфології органів і тканин з комп’ютерною томографією. МРТ відображає велике число чинників: протонну густину тканин, час релаксації Т1 і Т2, хімічне зрушення, потік, дифузію і магнітну чутливість.
Основний принцип МРТ полягає в дії високочастотних імпульсів на об'єкт, що знаходиться в постійному магнітному полі з градієнтом напруженості. Одержуваний сигнал уловлюється індукційною котушкою, розташованою при досліджуваного об'єкту. Змінюючи градієнт магнітного поля, можна одержати зрізи, розташовані в будь-якій площині. Комп’ютерний аналіз одержуваних сигналів дає зображення досліджуваного об’єкту.
МРТ може виконуватися в будь-якій площині без зміни положення хворого. У відмінності від КТ цей метод дає хороше диференціювання м’яких тканин, що дозволяє розрізняти нормальну, запалену, гіперваськулярізовану і пухлинну тканини.
Проте МРТ з великою обережністю сліду використовувати для оцінки ефективності лікування синуїтів. Результати МРТ, виконаної в ранні терміни після перенесеного запального процесу або після зробленої операції, можуть дезорієнтувати лікаря. В цьому випадку навіть незначні залишкові явища запального процесу або реактивний набряк тканин, які зберігаються в пазухах протягом декількох місяців, можуть бути інтерпретовані як рецидив і спричинити за собою призначення непотрібних лікувальних процедур, аж до виконання реоперації. Недоліком методу є і те, що він може давати підвищену ложнопозитивну інформацію.
Контрастна рентгенографія.
Приведені дані свідчать про численність методів рентгенологічного дослідження приносових пазух при патологічних станах. Нативна рентгенографія, що найчастіше застосовується для дослідження, дає можливість встановити тільки наявність синуїту. Форму запалення, характер змін слизової оболонки, наявність патологічних утворень в пазусі на оглядовій рентгенограмі виявити не вдається. Значно підвищує інформативність дослідження введення в пазухи контрастних речовин. Контрастна рентгенографія дозволяє відповісти на багато питань, необхідних для правильної клінічної оцінки запального або продуктивного процесу, що відбувається в пазухах. Контрастна рентгенографія дає можливість точніше визначити стан стінок пазухи, її форму і величину, діагностувати кісти, пухлини, поліпоз, гіпертрофію слизової оболонки, визначити здатність і швидкість відтоку з пазухи, стежити за динамікою процесу в порожнині, контролювати післяопераційну течію, допомагає вирішувати питання показань до хірургічного і консервативного лікування.
Найбільше розповсюдження у вітчизняній і зарубіжній ринології одержали масляні препарати йодних з’єднань, що є майже аналогами і відмінні один від одного лише видом рослинної сировини і процентним вмістом йоду. Типовим представником контрастів даної групи є йодоліпол. Цей контрастний засіб знаходить застосування в широкій клінічній практиці через високу контрастність, добру переносимість хворими, можливість динамічного спостереження за змінами слизової оболонки, лікувального ефекту.
Разом з тим дослідниками, які застосовували масляні контрастні речовини, відмічений ряд їх недоліків. Йодоліпол через велику питому вагу накоплюється в області дна пазухи, внаслідок чого вищерозміщені відділи не контрастуються і на рентгенограмах не виявляються.
Висока питома вага, здатність осідати на дні пазухи різко уповільнюють евакуацію йодоліпола. При незміненій слизовій оболонці він виводиться з пазухи протягом 48—72 годин. Різні патологічні процеси перешкоджають його евакуації. Так, при гострому гаймориті виведення продовжується від декількох днів до декількох тижнів. При хронічному гаймориті - протягом тижнів і місяців. При введенні препарату в порожнину кісти перебування його там можливе від декількох місяців до декількох років.
Вищезгадані недоліки йодованних олій з’явилися підставою для використовування клініцистами водорозчинних контрастних речовин. Для контрастного дослідження приносових пазух були використані 15% розчин йодного калію, 5% розчин коларголу, сергозін, діодон, білігност, кардіотраст, розчини бромистого і йодного калію.
У зв’язку з високою текучістю водорозчинна контрастна речовина швидко витікає з обстежуваної пазухи, що знижує достовірність і наочність рентгенологічної картини і створює можливість її помилкової інтерпретації.
Найперспективнішим напрямом, сприяючим вдосконаленню методики рентгенологічного дослідження приносових пазух, є підвищення в’язкості водорозчинної контрастної речовини.
Неіонізуючі методи діагностики.
Окрім рентгенологічного все більш широке розповсюдження в ринології придбавають неіонізуючі методи діагностики. Найбільше поширення для виявлення синуїтів набула ультразвукова ехолокація, заснована на реєстрації ультразвукових хвиль, відображених від меж біологічних тканин. Ультразвукове сканування в поєднанні з обробкою одержуваної інформації за допомогою мікропроцесорів дає безперервне динамічне зображення досліджуваних органів і тканин.
Використовування інфрачервоної термографії підвищує діагностику синуїтів, злоякісних і доброякісних новоутворень приносових пазух, продуктивних форм запалення верхніх дихальних шляхів. У змінених тканинах різною мірою підвищується інфрачервоне випромінювання, що виявляється на термограмі теплоасиметричною плямою. Інтенсивність і поширеність патологічного свічення залежать від форми запального процесу в приносових пазухах, локалізації, гістологічного характеру пухлини, її клітинного метаболізму і інших чинників. Для масового скринінгу з метою виявлення синуїтів рекомендується сумісне застосування ультразвукової ехолокації і інфрачервоної термографії. Однак інфрачервона термометрія сприймає температуру з малої глибини тканин, для проведення дослідження потрібна адаптація хворого протягом 10-15 хвилин, тому для діагностики синуїтів запропоноване використовування методу СВЧ-радіометрії, заснованого на прийомі в радіочастотному діапазоні власного електромагнітного випромінювання тіла людини, викликаної тепловим рухом електронів в біологічних тканинах. У зв’язку з тим, що спектр випромінювання людини є тепловим, існує можливість реєструвати міліметрові, сантиметрові і більшої по довжині хвилі за допомогою СВЧ-радіометрії і зміни поверхневої температури досліджуваної області.
Глибина проникнення електромагнітних хвиль залежить від характеру тканин і вмісту в них води.
Неіонізуючі методи діагностики у зв’язку з простотою виконання, нешкідливістю, швидким отриманням результатів дослідження, високою інформативністю є перспективними.
ФУНКЦІОНАЛЬНІ МЕТОДИ ДОСЛІДЖЕННЯ
Об’єктивна оцінка функцій носа і приносових пазух важлива для встановлення стану здоров’я людини, діагностики гострих і хронічних захворювань слизової оболонки, при проведенні професійного відбору, дослідженні космонавтів і спортсменів, для визначення показань до ендоназальних хірургічних втручань.
Численними дослідженнями встановлено, що функціональні порушення у верхніх дихальних шляхах розвиваються значно раніше морфологічних, тому своєчасне їх виявлення важливе для призначення патогенетичної терапії патологічного процесу, що розвивається, в слизовій оболонці. Найзручнішими для використовування в практиці є методики, що дають кількісну оцінку функціонального стану слизової оболонки, зміни досліджуваної функції, що об’єктивно відображають динаміку, в процесі спостереження або лікування.
Дослідження дихальної функції. У зв’язку з клінічною значущістю об’єктивної оцінки цієї найважливішої функції носа розроблене велике число методик, які по різному реєструють результати.
За способом реєстрації результатів дослідження методики вивчення носового дихання діляться на тахиметричні, фонометричні (звукові), пресометричні, волюмометричні (об’ємні), гигрометричні, рестометричні.
Тахиметричні методики засновані на вимірюванні швидкості струменя повітря на вдиху і видиху. Одним з простих способів визначення дихальної функції носа, що набув найбільше поширення, є метод І.Воячека, який запропонував досліджувати прохідність за допомогою пушинки з вати і ниточки з бинта. Одну полонитиму носа досліджуваного закривають тампоном або пальцем, а до іншої половини носа підносять пушинку або ниточку і пропонують хворому посилено скоювати дихальні рухи. По амплітуді руху пушинки або ниточки судять про швидкість і ступінь прохідності повітряного струменя через досліджувану половину носа.
Для дослідження дихальної функції на основі визначення швидкості повітряного струменя були запропоновані спеціальні прилади.
Пресометричні методики ґрунтуються на вимірюванні тиску на вдиху і на видиху. Сила тиску найчастіше виражається в міліметрах водного стовпа і відображає стан носового дихання. Існує два способи дослідження: передня риноманометрія, яка може проводитися у 100% хворих, і задня, яка може бути застосовна у 50—60% хворих.
Більшість вживаних в даний час ріноманометрів працює як двоканальна система з використанням маски. Вимірювання виконують, як правило, при активному диханні. При дослідженні ріноманометром, результати вимірювання одержують одразу ж після його проведення шляхом накладення на записану криву прозорого листу паперу, на якому вказані тиск і кількість повітря. Можливий безперервний запис дихальних циклів. Нормальні цифри носової резистентності у здорових людей складають 8-23 мм Н2О 0,5 л/с і залежать від вживаного методу дослідження. У дітей ці цифри значно вище, ніж у дорослих.
Хронометричні методи передбачають вимірювання часу, витраченого на «вдих повністю», або часу проходження через порожнину носа повітря нагнітається під певним постійним тиском. По методу В.Г.Ермолаєва (1932) вимірюється тривалість вдиху через одну половину носа («вдиху повністю»), яка в середньому виявилася рівною 5 с.
Фонометрична методика ґрунтується на записі шуму, що виникає при диханні через ніс, який реєструється за допомогою ларингофона на магнітофонній стрічці, а потім записується графічно на фонокардіографі. Дія акустичного ринометра засновано на наступному принципі: акустичний сигнал з частотою чутного звуку (від 150 до 10000 Гц), випромінюваний імпульсним генератором, прямує в порожнину носа по пластиковій трубі діаметром 15 мм і завдовжки 580 мм. На кінці труби кріпиться прозорий скляний наконечник або носовий адаптер завдовжки 4 см, скошений під кутом 60°. Для лівої і правої половини носа є набір адаптерів трьох різних розмірів. Необхідно, щоб адаптер відповідав розміру ніздрі досліджуваного. Звук, потрапляючи в порожнину носа, віддзеркалюється від її стінок на всьому протязі. Динаміка акустичного імпедансу обумовлена зміною поперечного перетину носових ходів. Акустичний шлях слідує від нижніх меж ніздрі уздовж нижнього краю середньої носової раковини до носоглотки. Направлений і віддзеркалений акустичний сигнал реєструється мікрофоном, обробляється за допомогою комп’ютерної програми і видається у вигляді площі поперечного перетину. Площа перетину зображається в логарифмічній залежності, оскільки логарифмічна шкала забезпечує кращу вирішувану в зонах звуження, які найбільш важливі для дослідника. На екрані монітора відображається зона вільного простору між носовою перегородкою і латеральною стінкою порожнини носа.
Гігрометрична методика визначення прохідності порожнини носа ґрунтується на реєстрації розмірів плям конденсату, що утворюється при видиху на дзеркалі Глятцеля, яке є добре відполірованою нікелевою блискучою пластинкою з дугоподібними виїмками на двох протилежних її краях. Однієї з цих виїмок дзеркало прикладають до верхньої губи і підводять під ніздрі. Водні пари, що містяться в повітрі, що видихається, конденсуються на охолодженій поверхні дзеркала і утворюють у кожної ніздрі дві матові плями, розміри яких залежать від величини повітря, що видихається.
Резістометричні методики дозволяють оцінити дихальну функцію визначенням ступеню опору носової порожнини повітряному потоку. Ці методики дозволяють одержати об’єктивну і достовірну характеристику носового дихання. Для визначення резистентності порожнини носа використовуються наступні критерії: 1) вимірюється тиск повітря на вдиху і на видиху, а потім визначається перепад тиску; 2) визначається надмірний тиск в бічному відгалуженні воздуховоду під час пасивного нагнітання або відсмоктування при постійній витраті повітря або газу (ринореоманометрія, пасивна риноманометрія); 3) зрівнюється невідомий опір з відомим. Для дослідження резистентності порожнини носа значна кількість приладів: ринопневмометр, ринорезістометр, ринопневмометр, ринореоманометр та ін.
Методом риноманометрії вимірюється повітряний опір на основі кількісного вимірювання носового потоку і тиску. При цьому використовується принцип проходження повітря через трубку з області високого тиску в область низького тиску. Ця різниця тиску створюється респіраторним зусиллям, тобто диханням, що змінює тиск в носоглотковому просторі по відношенню до зовнішнього атмосферного тиску, що викликає рух повітряного потоку через порожнину носа. Швидкість повітряного потоку визначається градієнтом тиску, діаметром і завдовжки трубки (носової порожнини) і характером потоку - ламінарного або турбулентного. Беручи до уваги наявність ламінарного і турбулентного потоків в порожнині носа, Європейський комітет із стандартизації ріноманометрії в 1984 році вибрав математичну формулу, згідно якої величина опору носових структур є співвідношення градієнта тиску і об’ємного потоку.
Риноманометр «РС-200» дозволяє реєструвати тиск в одній половині носа поки пацієнт дихає через іншу. Це здійснюється за допомогою катетера, який кріпиться в носовому адаптері. При цьому вимірюється потік, що проходить через відкриту половину носа. Прозора лицьова маска приєднується до лінійного пневмотахометра, підключеного до підсилювача і реєструючого пристрою. Результати відображаються на моніторі в полярній системі координат так, щоб графік потоку і тиску для кожного вдиху і видиху можна було спостерігати у вигляді параболічної кривої. Пацієнт виконує 4-6 спокійних дихальних рухів, з яких за допомогою вбудованого комп’ютер обчислюється середнє значення. Результати представляються в системі СІ (тиск в Паскалях, потік - в см2 за секунду. Носовий опір розраховується в значеннях тиску 75, 19 і 300 Ра.
Дослідження нюхової функції. Для дослідження нюхової функції використовуються різноманітні методики, які дозволяють судити про якісний або кількісний порушена функції аналізатора. Ольфактометричні дослідження мають велике значення в клінічній оториноларингології для визначення показань до реконструктивних ендоназальних хірургічних втручань і оцінки її результатів, діагностики перцептивних розладів нюху, при професійному відборі, медичній експертизі.
Дослідження нюху включає приготування і доставку пахучої речовини до нюхової зони і оцінку реакції нюхового аналізатора. Розрізняють два основні методи ольфактометричних досліджень: об’єктивний і суб’єктивний. Існують наступні методи об'єктивної ольфактометрії: реєстрація рефлекторних явищ після роздратування рецепторів; реєстрація біоелектричної діяльності мозку після адекватного роздратування; пряме відведення біопотенціалів від нюхової області Реєстрація обонятельно-зрачкового і нюхово-респіраторного рефлексів, функціональних змін в серцево-судинній системі у відповідь на роздратування рецепторів не характеризуються надійністю і точністю.
Реєстрація біопотенціалів мозку при роздратуванні нюхового аналізатора здійснюється за допомогою електроенцефалографії і електронно-рахункового пристрою.
Проте широке практичне використання об’єктивної електроенцефалографічної ольфактометрії неможливо через технічні труднощі. Тому повсюдно застосовні в клінічній практиці суб'єктивні методи ольфактометрії, засновані на відповідях обстежуваного. Вони, у свою чергу, діляться на якісні і кількісні методи дослідження нюхової функції носа.
Якісне дослідження нюху проводять для з'ясування здатності сприймати і розрізняти запахи. Простий спосіб перевірки нюху — використовування набору пахучих речовин, широко поширених в побуті і, отже, добре знайомих обстежуваним. У більшості клінік використовується набір з 4 або 6 пахучих речовин, які містяться у флаконах. Широке розповсюдження для якісної характеристики нюху знайшов метод В.І.Воячека (1934), заснований на використанні речовин із запахами зростаючої інтенсивності, дратівливих переважно ольфакторну (винний спирт, настоянка валеріани) і трігемінальну (3% розчин оцетової кисиоти і нашатирний спирт) чутливість. Проте цей метод, навіть за умови абсолютно правильного виконання, має ряд недоліків.
Задача - взнати запахи, навіть дуже знайомі, для багатьох пацієнтів нерідко виявляється не вирішуваною. Ефект дослідження можна поліпшити, підвищивши тим самим точність оцінки порушення нюху. Це легко зробити, використовуючи методику «множинного вибору», коли пацієнту пропонується набір «пахучих флаконів», з яких він повинен вибрати один правильний. Концентрація пахучих речовин, що використовуються для дослідження нюху по вищевикладених методиках, у багато разів вища за поріг концентрації, при якому ця речовина може побут знайдено і розпізнано людиною.
Метою кількісного дослідження нюху (ольфактометрії) є визначення порогу нюху, тобто самої низької концентрації пахучої речовини, яка може бути знайдене досліджуваною в даний момент. Концентрація пахучої речовини, що дозволяє не тільки відчути, але і взнати його, називається порогом розпізнавання і буде декілька вищі, ніж поріг нюху. Прилади, призначені для цієї мети, називаються ольфактометрами.
Існують два основні принципи ольфактометрії: прямий і непрямий. При прямому способі вимірюють кількість пахучої речовини, необхідне для того, щоб викликати нюхове відчуття. При непрямому способі визначають кількісні показники за даними, що мають непряме відношення до інтенсивності подразника, наприклад, часу сприйняття запаху, кількості пахучої суміші, концентрації пахучої речовини в розчині і т.п. Ольфактометри для непрямого дослідження нюху засновані на одному з двох основних методів введення пахучої речовини в порожнині носа: з активним вдихом - принюхуванням і з примусовим вдуванням пахучої суміші. При дослідженні порогів нюху методом активного принюхування обстежуваний короткими вдихами через ніс втягує повітря з додаванням пахучої речовини.
У практичних умовах визначення порогу нюху звичайно проводять за допомогою великого набору пахучих речовин, які зберігають в широкогорлих скляних пляшках з притертою пробкою. З початкової концентрації пахучої речовини, яка приймається за одиницю, готуються розчини різної концентрації. Наприклад, від початкової концентрації валеріани готуються розчини 0,8; 0,4; 0,2; 0,1; 0,05; 0,025 0,0125.
Для оцінки нюху пропонують хворому затиснути пальцем одну половину носа, до іншої на. відстані 1 см підносяться по черзі судини з пахучою речовиною, починаючи з найменшої концентрації. Хворому пропонується зробити один нормальний вдих, і судина забирається. Досліджуваний повинен відповісти, чи відчув він запах, і охарактеризувати його. Розведення пахучих речовини, при якій хворий відчував запах, характеризує поріг сприйняття запаху, а розведення, що дозволяє розпізнати або охарактеризувати запах - поріг розпізнавання запаху.
Дослідження циліарной активності. Швидкість переміщення слизу по поверхні слизової оболонки порожнини носа визначається частотою руху вій миготливого епітелію, яка схильна до коливань в широкому діапазоні і знаходиться залежно від значного числа діючих на неї чинників: кількість і якість секрету, що покриває слизову оболонку, впливи фізичних, хімічних, біологічних, медикаментозних і інших подразників. У 1 і 20000 чоловік можуть спостерігатися генетично обумовлена повна нерухомість вій миготливого епітелію що поєднується з бронхоектазами, і у 50% хворих з інверсією внутрішніх органів.
Проте методик визначений частоти руху вій, які могли б бути використані в практиці для оцінки функціонального стану миготливого епітелію, до сьогоднішнього дня не розроблено, хоча багато дослідників займалися цим питанням. Для реєстрації руху вій використовувався стробоскоп, а також слуховий лічильник, діючі синхронно з візуальним спостереженням руху вій
З упровадженням фіброоптичної ендоскопії з’явилась можливість легко і з мінімальним дискомфортом для пацієнта одержати препарати епітелію дихальних шляхів.
Методи дослідження циліарної активності, що використовуються в практиці, засновані на визначенні часу переміщення слизу з передніх відділів носа в носоглотку. Про швидкість переміщення слизи судять за визначенням швидкості переміщення по поверхні слизової оболонки різних частинок-мітчиків: вугільного пилу, кольорового порошку, туші Проте способи вивчення циліарної активності з використанням радіоізотопної техніки, електронно-оптичної апаратури, не дивлячись на високу точність дослідження, малодоступні. Тому більшість дослідників для вивчення транспортної активності миготливого епітелію застосовує методики, відмінні простотою виконання, і не які не вимагають використання складної апаратури, але достатньо точні результати вимірювання, що дають. Найпоширенішим є метод дослідження рухової активності миготливого епітелію, що полягає в нанесенні під контролем зору на передневерхню поверхню нижньої носової раковини і частину носової перегородки, що протилежить, по черзі зліва і справа індикаторної речовини (вугільний пил, кольоровий порошок, туш).
Через кожні 2-3 хвилини дослідник оглядає носоглотку до появи в ній індикаторної речовини. Знайшовши індикаторну речовину в носоглотці, розраховують час його просування по поверхні слизової оболонки носа.
На цьому ж принципі заснований сахариновий тест: частинки сахарину поміщають на слизову оболонку нижньої носової раковини і фіксують час, через який хворий відзначає появу солодкуватого присмаку.
По методиці С.З.Піскунова, Л.Н.Єрофєєвой шматочок полімерної розчинної плівки з оксипропілметілцеллюлози, що містить як індикатор метиленовий синій, розмірами 1x0,5 см укладається на верхню поверхню нижньої носової раковини перпендикулярно до її подовжньої осі. Плівка обволікається слизом і розчиняється. Підфарбований слиз переміщається рухом вій миготливого епітелію у бік носоглотки. Виробляючи кожну хвилину передню риноскопію, контролюють швидкість розчинення полімерної плівки, особливості переміщення підфарбованого слизу по поверхні слизової оболонки. Через кожні 2—3 хвилини виробляється задня риноскопія для визначення часу появи підфарбованого слизу в просвіті хоан. За часом проходження підфарбованого слизу від переднього кінця нижньої носової раковини до носоглотки, судять про транспортну функцію миготливого епітелію. Крім того, ця методика дозволяє досліджувати зміну транспортної функції, що виникає під впливом лікарських речовин, що використовуються для лікування різних захворювань порожнини носа. В цьому випадку в полімерну плівку з метиленовим синьою вводиться лікарська речовина, вплив на циліарну активність якого передбачається вивчити.
Проте при проведенні дослідження циліарной активності не слід наносити індикаторну речовину безпосередньо на передній кінець нижньої носової раковини, оскільки тут транспорт слизу направлений до входу в ніс. Індикаторну речовину необхідно розміщувати на слизовій оболонці, відійти від переднього кінця на 1-1,5 см. Для прискорення дослідження циліарной активності деякі автори рекомендують визначати час проходження індикатором по поверхні слизової оболонки нижньої носової раковини або носової перегородки відстані в 1 см.
Дослідження здібностей виділення і всмоктування слизової оболонки носа. Вивчення здібностей виділення і всмоктування слизової оболонки носа, що змінюються під впливом різних чинників зовнішнього середовища, запальних станах слизової оболонки, загальних захворюваннях організму має велике теоретичне і практичне значення. Кореляція між процесами всмоктування і виділення в слизовій оболонці порожнини носа є одним з провідних чинників, що забезпечують нормальну функцію цього відділу дихальних шляхів, в першу чергу адекватну рухову активність вій миготливого епітелію, яка знаходиться в прямій залежності від кількості і якості секрету, що поступає на поверхню слизової оболонки. Переважна більшість запропонованих методик дозволяє досліджувати роздільно, або всмоктуючу функцію або виділення.
Найпростішим способом визначення секреторної функції носа є проба з ваткою. У порожнину носа в загальний носовий хід на рівні середини нижньої носової раковини пінцетом вводиться ватяна кулька діаметром 0,5 см на 2-3 хвилини. При зниженій секреції кулька залишається сухою, при підвищеній - кулька повністю просочується слизові відокремлюваним, в нормі він злегка просочений секретом. Крім того, із здатності виділення слизової оболонки можна судити по різниці ваги ватяної кульки до і після введення його в порожнину носа.
У клінічних і експериментальних дослідженнях для вивчення здатності виділення слизової оболонки носа широко застосовується флюоресцеїн який після введення в кров’яне русло переноситься в капіляри, звідки диффундує екстравазально і внутріклітинно, у тому числі і в слизову оболонку носа, даючи при цьому жовто-зелене свічення, інтенсивність якого залежить від кількості поступів флюоресцєіну. Ступінь флюоресценції слизової оболонки і продукованого секрету визначається флюорометром або при ендоскопії за допомогою вмонтованої в ендоскоп фотокамери.
Методика визначення всмоктування і виділення здібностей слизової оболонки за допомогою радіоактивних ізотопів, запропонована Н.Н.Юдовим (1965, 1966), характеризує вказані функції не тільки кількісно, але і якісно. Для дослідження всмоктуючої здатності тампон розмірами 1x5 см з радіоактивним йодом-131 вводиться в порожнину носа. Всмоктування йоду-131 визначають по ступеню поглинання його щитоподібною залозою. Контроль за його всмоктуванням і поглинанням виробляється двічі: через 30 хвилин і 2 години після введення тампонів в порожнину носа. Для дослідження здатності виділення обстежуваний приймає всередину разову індикаторну дозу радіоактивного йоду (2 мкк). Через 1,5 години після його прийому в порожнину носа на 30 хвилин вводиться стерильний марлевий тампон розмірами 2x5 см, який віддаляється через 30 хвилин. Потім робиться підрахунок імпульсів в тампоні і у області щитоподібної залози.
Дослідження чутливості слизової оболонки носа. Дослідження чутливості слизової оболонки порожнини носа має важливе клінічне значення, оскільки дозволяє з’ясувати її рефлекторну збудливість, що є однієї із захисних функцій носа. Рефлекторні реакції з боку слизової оболонки здійснюються через аферентні системи трійчастого, симпатичного і нюхового нервів і міняються при її запальних станах.
Дещо примітивним, але вельми поширеним способом є дослідження чутливості дотиком до слизової оболонки пуговчатим зондом. Якщо випробовуваний відчуває лоскотання в носі при легкому дотику зонда, то чутливість розцінюється як нормальна. При підвищеній чутливості пацієнт указує на відчуття болі, іноді виникають рефлекторні реакції — сльозотеча, чхання. При пониженні чутливості слизової оболонки обстежуваний не відчуває дотику зонда. На цьому ж принципі засновано дослідження чутливості кнізометром Килліана, де до слизової оболонки торкаються не пуговчатим зондом, а вощеною ниткою.
Точнішим є дослідження чутливості за допомогою імпульсного електронного стимулятора (ІСЕ-01), яким визначається реобаза у вольтах і хронаксия в мікросекундах. Для дослідження чутливості слизової оболонки порожнини носа С.З.Піскунов з соавт. (1986) використовував лабораторний електростимулятор (ЕСЛ-2), за допомогою якого визначалася больова реобаза. Електростимулятор є універсальним електродіагностичним апаратом, що дозволяє давати на електроди постійний струм напругою від 50 мВ до 50 В. Імпульс, що подається електронним стимулятором для дослідження чутливості слизової оболонки, мав постійні величини: частота 10 Гц, затримка 1 мікросекунда, тривалість 1 мікросекунда.
Визначення порогу больової чутливості проводиться таким чином. Індиферентний електрод, що є срібною пластинкою площею 2 см загорнений в марлеву серветку, змочену фізіологічним розчином, фіксується в руці досліджуваного. Активний електрод з срібла, що має що має форму стрижня, укладений в ізолюючу поліетиленову муфту, що дозволяє уникнути зіткнення з сусідніми ділянками порожнини носа. Вільним залишається кінчик електроду завдовжки 0,3 см.
Виробляється передня риноскопія, кінчиком активного електроду торкаються до слизової оболонки носових раковин або перегородки носа. В процесі дослідження виробляється поступове збільшення напруги, контрольоване за шкалою приладу, до появи у пацієнта легкого больового відчуття, колення. Дана напруга після 2-3-кратного визначення приймається за поріг больової чутливості або больову реобазу. Точність визначення порогу больової чутливості контролюється також при поступовому пониженні напруги до припинення больового відчуття.
Дослідження поверхневої температури слизової оболонки носа. Ступінь зігрівання повітря залежить від температури слизової оболонки порожнини носа. Разом з цим слід підкреслити, що вказаний показник є одним з самих варіабельних, оскільки порожнина носа виконує роль органу терморегуляції. При зміні зовнішніх умов адаптаційні реакції слизової оболонки виражаються в зміні забарвлення, товщини, температури її поверхні, залежної в основному від об’єму і швидкості кровотоку. Кількісна оцінка температури слизової оболонки визначається ступенем її кровонаповнення, а ступінь зігрівання слизовою оболонкою проходячого через ніс повітря значною мірою визначається поверхневою температурою самої слизової оболонки.
Дослідження біопотенціалу слизової оболонки носа. Біоелектричні потенціали найтонше і точно характеризують процеси обміну речовин і енергії і є об’єктивним показником функціонального стану слизової оболонки. Реєстрація їх здійснюється простими і надійними методами, а головне, в природних умовах життєдіяльності організму.
У практиці при реєстрації біопотенціалів велике значення мають електроди. Поляризація їх, зміна опору роблять істотний вплив на результати реєстрації досліджуваних біоелектричних явищ. Використовування електродів, що не поляризуються, дозволяє значно підвищити достовірність реєстрації досліджуваного процесу. Конструкції електродів (глиняні, гіпсові, цинкові з агаром), що не поляризуються, вживані в оториноларингології, незручні в роботі, вимагають спеціальної підготовки їх для проведення кожного чергового дослідження.
Найзручнішими для дослідження біопотенціалу слизової оболонки носа є хлорсрібні електроди, які по своїх властивостях є тими, що не поляризуються, забезпечують надійне усунення електродних потенціалів, вигідно відрізняються простотою виготовлення, малими розмірами, надійністю в роботі. Для їх отримання на поверхню срібних електродів електрохімічним методом наносять тонкий шар хлористого срібла. Електролітом є 0,9% розчин хлористого натрію. Електроліз проводиться в темноті за допомогою регульованого трансформатора або кислотно-лужного акумулятора. Про закінчення електролізу свідчить припинення виділення міхурів газу з поверхні катода. Готові хлорсрібні електроди зберігаються в світлонепроникній судині з 0,9% розчином хлористого натрію.
Потенціал слизової оболонки порожнини носа визначається по відношенню до потенціалу нігтя. З метою уникнути різких коливань потенціалу необхідний постійний ступінь притиснення індиферентного електроду до поверхні нігтя. Краще всього рівномірне притиснення забезпечується спеціальною струбциной, забезпеченою тріскачкою.
Реєстрація біопотенціалу здійснюється різними способами: за допомогою дзеркального гальванометра, підсилювача біопотенциалів типа УБН-КВ із записом на фотоплівці за допомогою шлейфового осцилографа МПО-2, потенціометра постійного струму ПП-63 класу 0,05.
Методика визначення ЕДС: провідники електродів підключаються до клем вимірювального приладу, хлорсрібний (активний) електрод - до позитивного полюса, індиферентний - до негативного полюса. Індиферентний електрод, обгорнутий шматочком марлі, змоченим фізіологічним розчином, укладають на ніготь великого пальця і фіксують струбциной. Виробляється передня риноскопія, кінчиком електроду торкаються до переднього кінця нижньої носової раковини. Вимірювальним приладом реєструється наявний потенціал.
Дослідження кровотоку в слизовій оболонці носа. Визначення характеру гемодинаміки в слизовій оболонці порожнини носа має істотне значення в з’ясуванні генезу риногенних розладів і оцінці ефективності лікування. Функціональний стан носа визначається в значній мірі гемодинамікою в магістральному і мікроциркуляторному руслі носових раковин. Кровопостачання носових раковин здійснюється крупними судинами (що приводять, відвідними і депонуючими кров), запалими венозними сплетеннями, капілярною мережею, що має декілька сплетень, і судинним регулюючим пристроєм — артеріовенозними анастомозами.
Для опису і реєстрації судинних реакцій слизової оболонки носа запропоновані різні методики. Однією з найбільш вивчених і широко вживаних є біомікроскопія. Її можна підрозділити на бульварну (дослідження мікроциркуляції в бульварній кон’юнктиві) і назальну (дослідження безпосередньо слизової оболонки носа, звично у області нижніх носових раковин).
Вибір бульварної кон’юнктиви заснований на наявності доведеного зв’язку між порушеннями мікроциркуляції слизової оболонки носа і бульварної кон’юнктиви, спільністю кровопостачання і іннервації орбіт і гайморових пазух. Особливо значуща бульбарна біомікроскопія при захворюваннях приносових пазух.
Назальна біомікроскопія дозволяє досліджувати безпосередньо слизову оболонку носа, проте при цьому вдається спостерігати судини тільки в поверхневому відділі слизової оболонки, тоді як найчастіше вражаються судини середнього шару носових раковин — запалі венозні сплетення.
Стан гемодинаміки слизової оболонки носа оцінюється також методом плетизмографії, реєструючої коливання об’єму повітря в порожнині носа. Проте використовування датчиків, які обтурують порожнину носа або значно утруднюючих носове дихання, дотичних із слизовою оболонкою носа, веде до порушення мікроциркуляції, що позначається на результатах дослідження.
Широке застосування в практиці знайшла методика ендоназапьної і екстраназальной реовазографії. Рінореовазографія заснована на реєстрації опору тканин при проходженні через них електричного струму, яке залежить від ступеня кровонаповнення. При экстраназальній реовазографії вимірювальні електроди розташовуються у області бічних скатів носа, а струмові - в області скуластих кісток або твердого неба. При ендоназальній реографії струмовий електрод, що є спеціальним затиском, накладається на нижню носову раковину, що дозволяє знімати свідчення безпосередньо із слизової оболонки носа. Проте і при цій методиці не вдається виключити впливу електроду на судинні реакції слизової оболонки носа.
Високим ступенем точності, що виключає які-небудь рефлекторні дії на судини і нерви слизової оболонки носа, володіє лазерна доплерівська флоуметрія.
Лазерна доплерівська флоуметрія (ЛДФ) для дослідження капілярного кровотоку проводиться за допомогою гелій- неонового лазера на апараті Periflix PR/Jd фірми Medate (Швеція). Основою лазерної флоуметрії є зміна частоти лазерного променя при проходженні його через потік формених елементів крові. Зрушення частот, відповідно до доплерівського ефекту, перетвориться в звуковий сигнал. Проводиться графічний запис, що дозволяє перераховувати швидкість кровотоку (у см/с) з одиниці об’єму тканини. ЛДФ визначає кровоток по капілярах. Зміна кровотоку після лікування щодо первинного виражається у відсотках.
Дослідження прохідності співусть пазух. Для нормального функціонального стану слизової оболонки приносових пазух в процесі дихання повинен постійно здійснюватися повітрообмін з порожниною носа. Ступінь повітрообміну залежить від стану гирла пазухи. При патологічних процесах, що порушують прохідність вивідних отворів пазух, змінюється їх аерація. У клінічних умовах нерідко виникає необхідність дослідити прохідність співустя, оцінити ступінь його порушення, динаміку нормалізації повітрообміну в процесі лікування, що проводиться.
Для дослідження повітрообміну в лобовій пазусі Г.С.Бедер (1965) використовував манометр, який був У-образную скляною трубкою з розширенням у вигляді воронки на одному з колін, яка попереджала викидання спирту при різких коливаннях повітряного тиску в пазусі. За допомогою перехідника манометр з’єднувався з пункційною голкою, введеною в пазуху. Після пункції лобової пазухи відсисався її вміст, потім до голки через переходник з’єднувався манометр і реєструвалися його свідчення на вдиху і видиху під час спокійного і форсованого носового дихання. Якщо коливань манометра при цьому не наголошувалося, то вироблялася третя проба - максимальний видих із закритим носом і закритим ротом. У нормальних умовах при вільному носовому диханні коливання манометра в середньому дорівнювали на вдиху 16 мм, на видиху - 10 мм, при форсованому носовому диханні - відповідно 65 мм і 45 мм.
ЗАХВОРЮВАННЯ ОКОЛОНОСОВИХ ПАЗУХ:
Date: 2016-02-19; view: 1426; Нарушение авторских прав; Помощь в написании работы --> СЮДА... |