
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

Симптомы эмоциональных расстройств
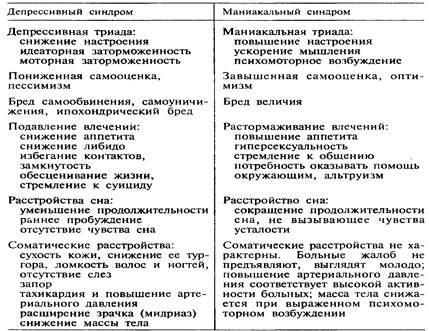
Гипотимия — стойкое болезненное понижение настроения. Понятию гипотимии соответствуют печаль, тоска, подавленность. В отличие от естественного чувства печали, обусловленного неблагоприятной ситуацией, гипотимия при психических заболеваниях отличается удивительной стойкостью. Независимо от сиюминутной ситуации больные крайне пессимистически оценивают свое нынешнее состояние и имеющиеся перспективы.
Гипотимию как проявление сильных эмоций относят к продуктивным психопатологическим расстройствам. Данный симптом не является специфичным и может наблюдаться при обострении любого психического заболевания, нередко встречается он и при тяжелой соматической патологии (например, при злокачественных опухолях), а также входит в структуру обсессивно-фобического, ипохондрического и дисморфоманического синдромов. Однако в первую очередь данный симптом связывают с понятием депрессивного синдрома, для которого гипотимия является основным синдромообразующим расстройством.
Гипертимия — стойкое болезненное повышение настроения. С этим термином связывают яркие положительные эмоции — радость, веселье, восторг. В отличие от ситуационно обусловленной радости гипертимия характеризуется стойкостью. На протяжении недель и месяцев больные постоянно сохраняют удивительный оптимизм, ощущение счастья. Они полны энергии, во всем проявляют инициативу, заинтересованность.
Гипертимия — характерное проявление маниакального синдрома. Наиболее острые психозы выражаются особенно сильными экзальтированными чувствами, достигающими степени экстаза. Такое состояние может указывать на формирование онейроидного помрачения сознания.
Особым вариантом гипертимии является состояние эйфории, которую следует рассматривать не столько как выражение радости и счастья, сколько как благодушно-беспечный аффект. Больные не проявляют инициативы, бездеятельны, склонны к пустым разговорам.
Термином мория обозначают дурашливое беспечное лепетание, смех, непродуктивное возбуждение у глубоко слабоумных больных.
Дисфорией называют внезапно возникающие приступы гнева, злобы, раздражения, недовольства окружающими и собой. В этом состоянии больные способны на жестокие, агрессивные действия, циничные оскорбления, грубый сарказм и издевательства.
Дисфория — одно из проявлений психоорганического синдрома. Дисфорические эпизоды нередко также наблюдаются при эксплозивной (возбудимой) психопатии и у больных алкоголизмом и наркоманиями в период абстиненции.
Тревога — важнейшая эмоция человека, тесно связанная с потребностью в безопасности, выражающаяся чувством надвигающейся неопределенной угрозы, внутренним волнением. Тревога — стеническая эмоция: сопровождается метанием, неусидчивостью, беспокойством, напряжением мышц.
Амбивалентность — одновременное сосуществование 2 взаимоисключающих эмоций (любви и ненависти, привязанности и брезгливости). При психических заболеваниях амбивалентность причиняет значительные страдания пациентам, дезорганизует их поведение, приводит к противоречивым, непоследовательным действиям (амбитендентность). Апатия — отсутствие или резкое снижение выраженности эмоций, равнодушие, безразличие. Больные теряют интерес к близким и друзьям, равнодушны к событиям в мире, безразличны к своему здоровью и внешнему виду. Речь пациентов становится скучной и монотонной, они не выказывают никакой заинтересованности беседой, мимика однообразна.
Апатия относится к негативным (дефицитарным) симптомам. Нередко она служит проявлением конечных состояний при шизофрении. Другая причина возникновения апатии — поражение лобных долей мозга (травмы, опухоли, парциальная атрофия).
Эмоциональная лабильность — это чрезвычайная подвижность, неустойчивость, легкость возникновения и перемены эмоций. Пациенты легко переходят от слез к смеху, от суе ливости к беспечной расслабленности. Эмоциональная лабильность — одна из важных характеристик больных с истерическим неврозом и истерической психопатией. Подобное состояние может также наблюдаться при синдромах помрачения сознания (делирии, онейроиде).
Одним из вариантов эмоциональной лабильности является слабодушие (эмоциональная слабость). Для данного симптома характерна не только быстрая перемена в настроении, но и неспособность контролировать внешние проявления эмоций.
Эмоциональная ригидность — тугоподвижность, застреваемость эмоций, склонность к длительному переживанию чувств (особенно эмоционально неприятных). Выражениями эмоциональной ригидности являются злопамятность, упрямство, упорство.
Эмоциональная ригидность — проявление общей торпидности психических процессов, наблюдающейся при эпилепсии. Выделяют также психопатические характеры со склонностью к застреванию (паранойяльный, эпилептоидный).
Симптомы расстройств воли и влечений. Гипербулия — общее повышение воли и влечений, затрагивающее все основные влечения человека. Увеличение аппетита приводит к тому, что больные, находясь в отделении, немедленно съедают принесенную им передачу и подчас не могут удержаться от того, чтобы не взять продукты из чужой тумбочки. Гиперсексуальность проявляется повышенным вниманием к противоположному полу, ухаживаниями, нескромными комплиментами. Пациенты стараются привлечь к себе внимание яркой косметикой, броской одеждой, подолгу стоят у Зеркала, приводя в порядок волосы, могут вступать в многочисленные случайные половые связи. Гипербулия — характерное проявление маниакального синдрома.
Гипобулия — общее снижение воли и влечений. Следует учитывать, что у больных с гипобулией подавлены все основные влечения, включая и физиологические. Наблюдается уменьшение аппетита. Врач может убедить пациента в необходимости есть, но тот принимает пищу неохотно и в малых количествах. Гипобулия является проявлением депрессивного синдрома.
При абулии обычно не наблюдается подавления физиологических влечений, расстройство ограничивается резким снижением воли. Лень и безынициативность лиц с абулией сочетается с нормальной потребностью в пище, отчетливым сексуальным влечением, которые удовлетворяются самыми простейшими, не всегда социально приемлемыми путями. Абулия является стойким негативным расстройством, вместе с апатией составляет единый апатико-абулический синдром,
Описано множество симптомов извращения влечений (парабулий).
Выделяют 3 клинических варианта патологических влечений — обсессивные и компульсивные влечения, а также импульсивные поступки.
Обсессивное (навязчивое) влечение предполагает возникновение желаний, которые больной может контролировать в соответствии с ситуацией. Влечения, явно расходящиеся с требованиями этики, морали и законности, в этом случае никогда не осуществляются и подавляются как недопустимые. Обсессивные влечения включены в структуру обсессивно-фобического синдрома.
Компульсивное влечение — более мощное чувство, поскольку по силе оно сравнимо с такими жизненными потребностями, как голод, жажда, инстинкт самосохранения. Больные осознают извращенный характер влечения, пытаются сдерживать себя, но при неудовлетворенной потребности возникает невыносимое чувство физического дискомфорта.
Импульсивные поступки совершаются человеком немедленно, как только возникает болезненное влечение, без предшествующей борьбы мотивов и без этапа принятия решения. Больные могут обдумывать свои поступки только после их совершения.
Патологическим аффектом называют кратковременный психоз, возникающий внезапно после действия психотравмы и сопровождающийся помрачением сознания с последующей амнезией всего периода психоза.
№ 22 Дифференциальная диагностика состояний мании, эйфории, депрессии и апатии. Характеристика перечисленных синдромов, их диагностическое значение.
Эйфория. Особым вариантом гипертимии является состояние эйфории, которую следует рассматривать не столько как выражение радости и счастья, сколько как благодушно-беспечный аффект. Больные не проявляют инициативы, бездеятельны, склонны к пустым разговорам. Эйфория бывает признаком самых различных экзогенных и соматогенных поражений мозга (интоксикация, гипоксия, опухоли мозга и обширные распадающиеся внемозговые новообразования, тяжелые поражения печеночной и почечной функции, инфаркт миокарда и др.) и может сопровождаться бредовыми идеями величия (при пара-френном синдроме, у больных с прогрессивным параличом).
Апатия — отсутствие или резкое снижение выраженности эмоций, равнодушие, безразличие. Больные теряют интерес к близким и друзьям, равнодушны к событиям в мире, безразличны к своему здоровью и внешнему виду. Речь пациентов становится скучной и монотонной, они не выказывают никакой заинтересованности беседой, мимика однообразна. Слова окружающих не вызывают у них ни обиды, ни смущения, ни удивления. Они могут утверждать, что испытывают любовь к родителям, но при встрече с близкими остаются безучастны, не задают вопросов и молча съедают принесенную им пищу. Особенно ярко безэмоциональность больных проявляется в ситуации, требующей эмоционального выбора («Какая пища вам нравится больше всего?», «Кого вы любите больше: папу или маму?»). Отсутствие чувств не позволяет им высказать какое-либо предпочтение.
Апатия относится к негативным (дефицитарным) симптомам. Нередко она служит проявлением конечных состояний при шизофрении. Следует учитывать, что апатия у больных шизофренией постоянно нарастает, проходя ряд этапов, различающихся степенью выраженности эмоционального дефекта: сглаженность (нивелировка) эмоциональных реакций, эмоциональная холодность, эмоциональная тупость. Другая причина возникновения апатии — поражение лобных долей мозга (травмы, опухоли, парциальная атрофия).
№ 23 Формы двигательного возбуждения, заболевания, при которых они встречаются. Тактика врача.
Все расстройства двигательной сферы можно разделить на гиперкинезии (возбуждение), гипокинезии (ступор) и паракинезии (извращение движений).
Возбуждение, или гиперкинезия, у психически больных является признаком обострения заболевания. В большинстве случаев движения пациента отражают богатство его эмоциональных переживаний. Им может управлять страх преследования, и тогда он спасается бегством. При маниакальном синдроме основой его моторики является неутомимая жажда деятельности, а при галлюцинаторных состояниях он может выглядеть удивленным, стремиться обратить внимание окружающих на свои видения. Во всех названных случаях гиперкинезия выступает как симптом, вторичный по отношению к болезненным душевным переживаниям. Такой вид возбуждения называют психомоторным. При кататоническом синдроме движения не отражают внутренних потребностей и переживаний субъекта, поэтому возбуждение при этом синдроме называют чисто моторным.
Выраженность гиперкинезии нередко говорит о степени тяжести заболевания, его остроте. Однако временами встречаются тяжелые психозы с возбуждением, ограниченным пределами постели. Для окружающих такие больные не представляют существенной опасности, однако их состояние может указывать на крайнюю степень истощения, высокую вероятность соматических и неврологических осложнений, требует начать мероприятия по спасению их жизни.
ВОЗБУЖДЕНИЕ (психомоторное возбуждение) в психиатрии - общее название патологических состояний с резким усилением психической и двигательной активности.
К основным разновидностям возбуждения относят: аментивное (сопутствует аменции); галлюцинаторное (в связи с наплывом галлюцинаций); гебефреническое (при гебефрении); импульсивное (внезапное двигательное возбуждение в форме агрессии, разрушительных действий и пр.); кататоническое (при кататонии); маниакальное (на фоне мании); речевое (в виде усиления речевой активности, обычно с бессвязностью, нарушением грамматического строя речи); хаотическое (в виде беспорядочных или ритмических движений - метания, подёргиваний, содроганий и т. п., часто в сочетании с агрессией, яростным сопротивлением, неистовством); эпилептиформное (в виде внезапного резкого двигательного возбуждения с агрессивностью, страхом, отрывочным бредом, галлюцинациями, нарушением ориентировки во времени и окружающем; характерно для сумеречного помрачения сознания, эпилепсии). При развитии возбуждения, как правило, требуются срочные меры врачебной помощи (назначение успокаивающих средств, постоянное наблюдение, нередко госпитализация и др.). Психомоторное возбуждение может возникать и у психически здоровых людей в экстремальных ситуациях (катастрофы, стихийные бедствия и т. п.).
№ 47 Расстройства воли и влечений, их диагностическое значение. Социально-опасное поведение лиц с расстройствами влечений. Апатико-абулический синдром.
Расстройства воли и влечений проявляются в клинической практике нарушениями поведения. Необходимо учитывать, что высказывания больных не всегда точно отражают характер существующих расстройств, поскольку пациенты нередко скрывают имеющиеся у них патологические влечения, стыдятся признаться окружающим, например, в своей лени. Поэтому вывод о наличии нарушений воли и влечений надо делать не на основании декларируемых намерений, а опираясь на анализ совершаемых поступков.
Гипербулия — общее повышение воли и влечений, затрагивающее все основные влечения человека. Увеличение аппетита приводит к тому, что больные, находясь в отделении, немедленно съедают принесенную им передачу и подчас не могут удержаться от того, чтобы не взять продукты из чужой тумбочки. Гиперсексуальность проявляется повышенным вниманием к противоположному полу, ухаживаниями, нескромными комплиментами. Пациенты стараются привлечь к себе внимание яркой косметикой, броской одеждой, подолгу стоят у Зеркала, приводя в порядок волосы, могут вступать в многочисленные случайные половые связи. Наблюдается выраженная тяга к общению. Гипербулия — характерное проявление маниакального синдрома.
Гипобулия — общее снижение воли и влечений. Следует учитывать, что у больных с гипобулией подавлены все основные влечения, включая и физиологические. Наблюдается уменьшение аппетита. Врач может убедить пациента в необходимости есть, но тот принимает пищу неохотно и в малых количествах. Снижение сексуального влечения проявляется не только падением интереса к противоположному полу, но и отсутствием внимания к собственной внешности. Больные не испытывают потребности в общении, тяготятся присутствием посторонних и необходимостью поддерживать беседу, просят оставить их одних. Гипобулия является проявлением депрессивного синдрома.
При абулии обычно не наблюдается подавления физиологических влечений, расстройство ограничивается резким снижением воли. Лень и безынициативность лиц с абулией сочетается с нормальной потребностью в пище, отчетливым сексуальным влечением, которые удовлетворяются самыми простейшими, не всегда социально приемлемыми путями. Так, пациент, испытывающий голод, вместо того чтобы пойти в магазин и купить необходимые ему продукты, просит соседей покормить его. Сексуальное влечение больной удовлетворяет беспрерывной мастурбацией или обращается с нелепыми притязаниями к матери и сестре. Абулия является стойким негативным расстройством, вместе с апатией составляет единый апатико-абулический синдром, характерный для конечных состояний при шизофрении.
Описано множество симптомов извращения влечений (парабулий).
Обсессивное (навязчивое) влечение предполагает возникновение желаний, которые больной может контролировать в соответствии с ситуацией. Влечения, явно расходящиеся с требованиями этики, морали и законности, в этом случае никогда не осуществляются и подавляются как недопустимые. Однако отказ от удовлетворения влечения рождает у больного сильные переживания; помимо воли, в голове постоянно сохраняются мысли о неутоленной потребности. Обсессивные влечения включены в структуру обсессивно-фобического синдрома. Кроме того, они бывают проявлением психической зависимости от психотропных средств (алкоголь, табак, гашиш и др.).
Компульсивное влечение — более мощное чувство, поскольку по силе оно сравнимо с такими жизненными потребностями, как голод, жажда, инстинкт самосохранения. Больные осознают извращенный характер влечения, пытаются сдерживать себя, но при неудовлетворенной потребности возникает невыносимое чувство физического дискомфорта. Компульсивное влечение может быть причиной повторного насилия и серийных убийств. Компульсивные влечения бывают также проявлением психопатий.
Импульсивные поступки совершаются человеком немедленно, как только возникает болезненное влечение, без предшествующей борьбы мотивов и без этапа принятия решения. Больные могут обдумывать свои поступки только после их совершения. В момент действия нередко наблюдается аффективно суженное сознание, о чем можно судить по последующей частичной амнезии. Импульсивные поступки — нередкое проявление эпилептиформ-ных пароксизмов. К совершению импульсивных действий также склонны больные с кататоническим синдромом.
Апатико-абулический синдром. Проявляется выраженным эмоционально-волевым оскудением. Равнодушие и безразличие делают больных достаточно спокойными. Они малозаметны в отделении, много времени проводят в постели или сидя в одиночестве, могут также часами находиться у телевизора. При этом оказывается, что они не запомнили ни одной просмотренной передачи. Лень сквозит во всем их поведении: они не умываются, не чистят зубы, отказываются идти в душ и стричь волосы. Ложатся в постель одетыми, потому что им лень снимать и надевать одежду. Их невозможно привлечь к деятельности, призывая к ответственности и чувству долга, потому что они не испытывают стыда. Беседа не вызывает у больных интереса. Говорят они монотонно, часто отказываются от разговора, заявляя, что устали. Если врачу удается настоять на необходимости диалога, нередко оказывается, что больной может в течение долгого времени разговаривать, не проявляя признаков усталости. В беседе выясняется, что пациенты не испытывают никакого страдания, не чувствуют себя больными, не предъявляют никаких жалоб.
Описанная симптоматика нередко сочетается с растормаживанием простейших влечений (прожорливость, гиперсексуальность и др.). При этом отсутствие стыдливости приводит их к попыткам реализовать свои потребности в простейшей, не всегда социально приемлемой форме: например, они могут мочиться и испражняться прямо в постели, потому что им лень дойти до туалета.
Апатико-абулический синдром служит проявлением негативной (дефицитарной) симптоматики и не имеет тенденции к обратному развитию. Чаще всего причиной апатии и абулии являются конечные состояния при шизофрении, при которой эмоционально-волевой дефект нарастает постепенно — от легкого равнодушия и пассивности до состояний эмоциональной тупости. Другая причина возникновения апатико-абулическо-го синдрома — органическое поражение лобных долей мозга (травма, опухоль, атрофия и др.).
№ 49 Кататонический синдром, его основные симптомы, диагностическое значение. Отличия кататонического возбуждения от маниакального и кататонического ступора от депрессивного.
Кататонический синдром был первоначально описан как самостоятельная нозологическая единица, а в настоящее время рассматривается как симптомокомплекс, чаще всего наблюдаемый при шизофрении.
Одна из важных особенностей кататонического синдрома — сложный, противоречивый характер симптоматики: можно наблюдать одновременное сочетание взаимоисключающих симптомов. Все двигательные феномены лишены смысла и не связаны с психологическими переживаниями. Характерно тоническое напряжение мускулатуры.
Кататонический синдром включает 3 группы симптомов — гипокинезии, гиперкинезии и паракинезии.
Гипокинезии представлены явлениями ступора и субступора. Обращают на себя внимание сложные, неестественные, подчас неудобные позы больных. Чаще других наблюдается утробная поза с поджатыми к груди коленями и руками.
При кататонии описаны симптом воздушной подушки, когда пациенты могут долго поддерживать голову приподнятой над изголовьем, и симптом капюшона, когда больные покрывают голову простыней или перекинутыми через голову полами халата. Ступорозные больные обычно лежат в постели, но могут и стоять неподвижно. При субступоре возможно передвижение по отделению, но при этом пациенты ходят медленно, едва переставляя ноги, часто застывают на ходу в вычурных положениях. Больные поддерживают неудобное положение тела, не чувствуя утомления. Этому способствует резкое тоническое сокращение мышц. Их тонус позволяет пациентам иногда некоторое время удерживать любую позу, которую придает им врач. Это явление называется каталепсией, или восковой гибкостью.
Часто наблюдается негативизм, который разделяют на пассивный, выражающийся отказом выполнять предписания, и активный, когда больной сопротивляется требованиям врача или даже совершает действия, прямо противоположные тем, которые от него ожидают. Нередко ступору сопутствует растормаживание древних рефлексов — хватательного, сосательного. Лицо пациента гипомимично, обычно контакт с ним резко затруднен, часто полностью отсутствует речь (мутизм).
Иногда больной не реагирует на вопросы, заданные громким голосом, но отвечает на шепотную речь (симптом Павлова). Одновременно с негативизмом может наблюдаться пассивная (автоматическая) подчиняемость. Этот симптом выражается в том, что больной буквально выполняет все требования, подчас неприятные для него. В этом случае, если собеседник точно не указывает, что именно должен сделать пациент, он будет находиться в полном бездействии, пока не получит конкретных инструкций.
Гиперкинезия при кататоническом синдроме выражается в приступах возбуждения. Характерно совершение бессмысленных, хаотичных, нецеленаправленных движений. Часто наблюдаются двигательные и речевые стереотипии (раскачивание, подпрыгивание, размахивание руками, завывание, смех).
Примером речевых стереотипии служат вербигерации, проявляющиеся ритмическим повторением однообразных слов и бессмысленных звукосочетаний. Характерно совершение импульсивных действий: больные могут внезапно вскакивать с постели, нападать на окружающих, совершать непонятные пробежки. Хотя подобные действия представляют серьезную опасность для окружающих, они так же, как и другие поступки пациентов, никак не связаны с их психологическим отношением к объекту агрессии, автоматизированы и непредсказуемы.
Паракинезии проявляются странными, неестественными движениями, например вычурной, манерной мимикой и пантомимикой. Больные могут ходить, широко расставив ноги, или передвигаться лисьим, осторожным шагом; нелепо выбрасывать ступни вперед или шагать, не сгибая коленей, как деревянные куклы. Мимика подчас не поддается определенному описанию: страдальческие морщины на лбу сочетаются с нелепой улыбкой, зло сдвинутые брови — с вытянутыми губами, удивленные, широко распахнутые глаза — с плотно сжатым ртом.
При кататонии описан ряд эхосимптомов — эхолалия (повторение слов собеседника), эхопраксия (повторение чужих движений), эхомимия (копирование мимики окружающих).
Перечисленные симптомы могут встречаться в самых неожиданных сочетаниях. Типична внутренняя противоречивость симптоматики.
Больные в кататоническом состоянии нуждаются в тщательном уходе. Иногда они даже не встают с постели, чтобы пойти в туалет. Неподвижность может приводить к образованию пролежней. Поскольку пациенты в ступоре не реагируют на холод, не чувствуют боли, не спасаются бегством при опасности, их жизнь всецело зависит от окружающих. Наибольшей проблемой является отказ от приема пищи. Прежде приходилось кормить больных через назогастральный зонд. В последние годы тяжелые кататонические состояния встречаются все реже. Кроме того, введение в практику новых психотропных средств позволило преодолевать отказ от еды в первые дни лечения.
Принято выделять люцидную кататонию, протекающую на фоне ясного сознания, и онейроидную кататонию, сопровождающуюся помрачением сознания и частичной амнезией. При внешней схожести набора симптомов эти 2 состояния значительно различаются по течению. Онейроидная кататония — острый психоз с динамичным развитием и благоприятным исходом. Люцидная кататония, напротив, служит признаком без ремиссионно протекающих злокачественных вариантов шизофрении.
Маниакальное возбуждение отличается от кататонического целенаправленностью поступков. Мимика выражает радость, больные стремятся к общению, много и активно говорят. При выраженном возбуждении ускорение мышления приводит к тому, что не все сказанное пациентом понятно, но речь его никогда не стереотипна. Он постоянно меняет тему разговора из-за повышенной отвлекаемости. Часто действия больных отражают их стремление помочь окружающим: бегут к встающему с постели соседу по палате, чтобы подать ему руку; отнимают у санитара швабру, желая выполнить работу вместо него; залезают на подоконник, чтобы открыть форточку. Нередко они хвалятся своими способностями: встают на стул, чтобы исполнить песню, танцуют, демонстрируют фигуры карате.
Депрессивный ступор тесно связан в своих проявлениях с аффектом тоски. Лицо больных выражает страдание. Поза чаще удобная, нередко они лежат в постели с открытыми глазами и вытянутыми вдоль тела руками. Если пациенты садятся, то согнутая спина и опущенный взгляд подчеркивают их тоскливое настроение. Хотя больные отвечают на вопросы односложно и с большой задержкой, полного мутизма не бывает. Все состояние характеризуется целостностью, отсутствием парадоксов. Отказ от еды при депрессии обусловлен отсутствием аппетита и ипохондрическими идеями, поэтому больные поддаются уговорам хотя бы немного поесть. Хотя при ступоре обычно не бывает возможности реализовать суицидальные тенденции, это не означает, что пациенты не нуждаются в надзоре, поскольку не исключена возможность возникновения короткого периода возбуждения с немедленным приведением замыслов в исполнение.
№ 50 Критерии К.Ясперса для диагностики состояний расстроенного сознания. Синдромы снижения уровня (выключения) сознания, их связь с различными психическими и соматическими заболеваниями.
Для определения состояний расстроенного сознания чаще всего используют набор критериев, предложенных немецким психиатром К.Ясперсом:
1) отрешенность от реального внешнего мира, выражающаяся в том, что больные отрывочно, фрагментарно, неотчетливо воспринимают действительность;
2) нарушение ориентировки во времени, месте, ситуации, реже в собственной личности;
3) нарушение стройности мышления, вплоть до бессвязности;
4) амнезия — расстройство способности запечатлевать в памяти события, происходящие в момент нарушения сознания.
Синдромы снижения уровня сознания. Синдромы, включенные в данный раздел, представляют собой ряд состояний, плавно переходящих одно в другое в соответствии с тяжестью имеющихся расстройств.
Оглушение проявляется повышением порога восприятия всех анализаторов, замедлением мышления, как бы запустеванием сознания. Больные не сразу осознают обращенную к ним речь. Часто приходится повторять вопрос или говорить громче, чтобы они услышали сказанное и сумели понять его суть. При этом они не в состоянии осмыслить сложные вопросы даже после многократного повторения. Ориентировка во времени и месте затруднена: пациенты не могут правильно назвать больницу, в которую их привезли, не точно определяют время, однако общее понимание ситуации не нарушено: больные понимают, что их окружают врачи, что они находятся в медицинском учреждении. Воспоминания о периоде оглушенности крайне фрагментарны, хотя полной амнезии обычно не наблюдается.
Вариантами легкого оглушения являются состояния обнубиляции и сомноленции.
При обнубиляции пациенты, сохраняя некоторую активность, вставая с постели, расхаживая по отделению, имеют вид, свидетельствующий об отрешенности, погруженности в себя. На вопросы они отвечают невпопад, с большой задержкой. Состояние обнубиляции весьма подвижно, склонно к временным просветлениям.
Сомноленция выражается в том, что больные все время спят. При этом их можно достаточно легко разбудить, однако, предоставленные сами себе, они немедленно впадают в глубокий сон, несмотря на происходящую вокруг них суету и шум.
Сопор (патологический сон) — глубокое расстройство сознания с полным прекращением психической деятельности. Хотя пациенты производят впечатление глубоко спящих, разбудить их не удается. Вместе с тем сохраняются простейшие реакции на наиболее сильные стимулы и безусловные рефлексы. Так, пациенты могут реагировать стонами в ответ на боль; тянуть на себя одеяло, чувствуя холод; приоткрыть на короткое время глаза, если врач громко произнесет их имя. При этом никакого контакта с больными установить не удается: они не слышат и не выполняют инструкций, не могут знаком или движением выразить отношение к сказанному. По выходе из сопора всегда наблюдается полная амнезия.
Кома — наиболее тяжелая степень выключения сознания, при которой не только отсутствует контакт с больным, но и исчезают реакции на сильные раздражители, а также затухают безусловные рефлексы.
При постепенном утяжелении состояния наблюдается последовательный переход от легких форм оглушения к коме.
Причинами возникновения оглушения, сопора и комы бывают самые различные экзогенные и соматогенные органические поражения мозга (интоксикации, инфекции, травмы, гипоксия и гипогликемия, нарушение водно-солевого баланса, повышение внутричерепного давления вследствие растущей опухоли или гематомы и др.). Резкое снижение или отсутствие психической деятельности делает участие психиатра в лечении этих состояний бессмысленным. Вместе с тем психиатры хорошо знакомы с перечисленными состояниями, поскольку они отчетливо прослеживаются при проведении инсулинокоматозной терапии.
№ 51 Синдромы помрачения сознания, типичные проявления, динамика, диагностическое значение. Социально-опасное поведение лиц с помрачением сознания.
Синдромы помрачения сознания обычно сопровождаются психомоторным возбуждением и яркой продуктивной симптоматикой. К данным синдромам относят делирий, онейроид, аменцию и сумеречное помрачение сознания.
Делирий — это острый психоз с помрачением сознания, сопровождающийся иллюзиями и сценоподобными истинными галлюцинациями, нарушением ориентировки в месте и времени (при сохраненной оценке собственной личности) и резким психомоторным возбуждением.
В состоянии делирия наблюдаются все признаки расстройства сознания. Больные настолько погружены в галлюцинаторные переживания, что не сразу слышат обращенную к ним речь. Приходится говорить громче или повторять фразу несколько раз. Предметы реальной обстановки так преображаются в их сознании, что они перестают понимать суть происходящего, не могут разобраться в ситуации, не осознают, что находятся в медицинском учреждении. Мышление становится непоследовательным, хаотичным. По завершении психоза наблюдается частичная амнезия: лучше запоминаются галлюцинаторные образы и плохо — реальные события.
В развитии делирия выделяют несколько этапов. Ранними признаками начинающегося психоза являются нарастающая тревога, беспокойство, смутное предчувствие угрозы, общее повышение чувствительности (гиперестезия). Больные страдают бессонницей, прислушиваются к случайным звукам в квартире, обращают внимание на мелкие, несущественные детали обстановки. Если они пытаются заснуть, то перед глазами сразу же возникают яркие, пугающие образы (гипнагогинеские галлюцинации), немедленно заставляющие их проснуться. Иногда галлюцинации продолжаются и сразу после пробуждения (гипнопомпические галлюцинации).
Тревога все более нарастает, вскоре возникают яркие иллюзорные обманы. Характерно фантастическое преобразование в сознании больных деталей обстановки (рисунок обоев, обивка мебели, трещины на полу и пятна на скатерти) в конкретные фигуры и образы. Наблюдаются парейдолические иллюзии.
Первые галлюцинаторные образы нередко представляют собой сплетающиеся полосы. Затем возникают более сложные галлюцинации.
Наконец, развернутая картина делирия приводит к полному преображению всей обстановки. Пациенты считают, что попали на работу или в винный магазин, видят преследующих их людей, спасаются бегством и не могут найти выход, так как не видят реальных предметов обстановки. Этот период характеризуется чрезвычайным страхом и резким психомоторным возбуждением.
Типичная продолжительность делирия — несколько (2—5) дней. Все это время у пациента отсутствует сон. Прекращение делирия критическое: больной засыпает и после 8—12 ч глубокого сна просыпается без признаков психоза. Некоторое время может сохраняться убежденность, что все происходившее в момент психоза случилось на самом деле (резидуальный бред), однако такие ошибочные суждения нестойки и в течение нескольких последующих часов проходят без специального лечения.
Причиной возникновения делирия бывают самые различные экзогенные и соматогенные органические поражения мозга (интоксикации, инфекции с гипертермией, травмы, сосудистая недостаточность и др.).
В большинстве случаев делирий завершается полным выздоровлением. Признаками неблагоприятного прогноза являются профессиональный и мусситирующий делирий. Профессиональный делирий сопровождается убеждением больного в том, что он находится у себя на работе. При этом он пытается совершать движения, сообразные с его профессией («копает землю», «укладывает кирпичи», «подметает», «подписывает бумаги»). При мусситирующем (бормочущем) делирии пациент совершенно недоступен, речь его непонятна. Он что-то быстро, тихо произносит себе под нос, перебирает и ворошит одеяло и простыню, что-то стряхивает, вертится, но подняться с постели не может. Никаких воспоминаний о перенесенном психозе в данном случае не сохраняется, больной не может рассказать о том, что ему казалось.
Аменция — грубое помрачение сознания с бессвязностью мышления, полной недоступностью для контакта, отрывочными обманами восприятия и признаками резкого физического истощения.
Пациент в аментивном состоянии обычно лежит, несмотря на хаотичное возбуждение. Движения его порой напоминают какие-то действия, указывают на наличие галлюцинаций, однако часто совершенно бессмысленны, стереотипны, автоматичны (яктация). Больной что-то произносит, но смысл высказываний непонятен. Слова не складываются в фразы и представляют собой обрывки речи {бессвязность мышления). Пациент реагирует на слова врача, но не может ответить на вопросы, не выполняет инструкций. Выяснить что-либо о его ориентировке не удается. Физическая слабость не позволяет ему подняться с постели.
Аменция возникает чаще всего как проявление длительных истощающих соматических заболеваний. Продолжительность данного психоза может быть несколько больше, чем при делирии. Тяжесть физического состояния указывает на возможность смерти. Если все же удается спасти жизнь больных, в качестве исхода формируется выраженный органический дефект (деменция, корсаковский синдром, протрагированные астенические состояния).
Онейроидное (сновидное) помрачение сознания. Отличается чрезвычайной фантастичностью психотических переживаний. Характерны двойственность, противоречивость переживаний и совершаемых действий, ощущение глобальных изменений в мире, катастрофы и торжества одновременно.
Онейроид нередко сопровождается обильными галлюцинациями, иллюзорные образы воспринимаются не как факты реального мира, а как явления, принадлежащие иным, недоступным обычному восприятию сферам (псевдогаллюцинации). Движения пациентов представляют собой проявления кататонического синдрома — стереотипное раскачивание, мутизм, негативизм, восковую гибкость, импульсивные поступки. Иногда речь больных совершенно непонятна (разорванность), иногда они отвечают на вопросы, и тогда удается выявить нарушения в ориентировке. Только при онейроиде возможен симптом двойной ложной ориентировки, когда больные считают себя обычными пациентами психиатрической клиники и одновременно участниками невероятных фантастических событий («посланником другой галактики», «рыцарем без страха и упрека», «магическим кристаллом, несущим людям свет знания», и пр.).
Онейроид — чаще всего проявление острого приступа шизофрении. Первые признаки начинающегося психоза — нарушения сна и нарастающее чувство тревоги. Обеспокоенность быстро достигает степени растерянности. Яркие эмоции и явления дереализации служат основой отрывочных несистематизированных бредовых идей (острый чувственный бред). Первоначальный страх вскоре сменяется аффектом недоумения или экзальтированного экстаза. Больные затихают, зачарованно озираются по сторонам, восхищаются красками и звуками. Позже нередко развивается кататонический ступор или возбуждение. Выход из психоза постепенный.
Онейроидная кататония — один из самых благоприятных шизофренических психозов, ее исход — это почти всегда качественная ремиссия без существенных изменений личности.
Сумеречное помрачение сознания является типичным эпилептиформным пароксизмом. Для психоза характерны внезапное начало, относительно короткая продолжительность (от десятков минут до нескольких часов), резкое (иногда внезапное) прекращение и полная амнезия всего периода расстроенного сознания.
Восприятие окружающего в момент помрачения сознания фрагментарно, больные выхватывают из окружающих раздражителей случайные факты и реагируют на них неожиданным образом. Аффект нередко характеризуется злобностью, агрессивностью. Возможны асоциальные поступки. Симптоматика теряет всяческую связь с личностью пациентов. Они не способны контролировать действия, исходя из своих моральных убеждений. По окончании психоза воспоминаний о психотических переживаниях не остается. В некоторых случаях психоз завершается глубоким сном.
Выделяют варианты сумеречного помрачения сознания с яркой продуктивной симптоматикой (бредом и галлюцинациями) и с автоматизированными действиями (амбулаторные автоматизмы).
Сумеречное помрачение сознания, как и другие пароскизмы, — типичное проявление эпилепсии и других органических заболеваний (опухоли, церебральный атеросклероз, травмы головы и др.).
№ 52 Пароксизмальные явления (припадки эпилептические, истерические, диэнцефальные, эпилептический статус, особые состояния сознания). Их диагностическое значение.
Пароксизмами называют кратковременные внезапно возникающие и резко прекращающиеся расстройства, склонные к повторному появлению. Пароксизмально могут возникать самые различные психические (галлюцинации, бред, помрачение сознания, приступы тревоги, страха или сонливости), неврологические (судороги) и соматические (сердцебиение, головные боли, потливость) расстройства. В клинической практике наиболее частая причина возникновения пароксизмов — эпилепсия, однако пароксизмы характерны и для некоторых других заболеваний, например для мигрени и нарколепсии.
К эпилептиформным пароксизмам относят кратковременные приступы с самой различной клинической картиной, непосредственно связанные с органическим поражением мозга. Существует множество классификаций пароксизмов в зависимости от локализации очага поражения (височные, затылочные очаги и др.), возраста появления (детская эпилепсия — пикнолепсия), причин возникновения (симптоматическая эпилепсия), наличия судорог (судорожные и бессудорожные пароксизмы). Одной из наиболее распространенных классификаций является разделение припадков по ведущим клиническим проявлениям.
Большой судорожный припадок (grand mal) проявляется внезапно возникающим выключением сознания с падением, характерной сменой тонических и клонических судорог и последующей полной амнезией. Продолжительность припадка в типичных случаях составляет от 30 с до 2 мин. Состояние пациентов меняется в определенной последовательности.
Тоническая фаза проявляется внезапной утратой сознания и тоническими судорогами. Признаками выключения сознания являются утрата рефлексов, реакций на посторонние раздражители, отсутствие болевой чувствительности (кома). Вследствие этого больные, падая, не могут защитить себя от тяжелых травм. Тонические судороги проявляются резким сокращением всех групп мышц и падением. Если в момент возникновения припадка в легких находился воздух, наблюдается резкий крик. С началом припадка дыхание прекращается. Лицо сначала бледнеет, а затем нарастает цианоз. Продолжительность тонической фазы 20—40 с.
Клоническая фаза также протекает на фоне выключенного сознания и сопровождается одновременным ритмическим сокращением и расслаблением всех групп мышц. В этот период наблюдаются мочеиспускание и дефекация, появляются первые дыхательные движения, однако полноценное дыхание не восстанавливается и цианоз сохраняется. Воздух, выталкиваемый из легких, образует пену, иногда окрашенную кровью вследствие прикуса языка или щеки. Продолжительность тонической фазы до 1,5 мин. Припадок завершается восстановлением сознания, однако еще в течение нескольких часов после этого наблюдается сомноленция.
Примерно в половине случаев возникновению припадков предшествует аура (различные сенсорные, моторные, висцеральные или психические явления, крайне кратковременные и одинаковые у одного и того же больного). Клинические особенности ауры могут указывать на локализацию патологического очага в мозге (соматомоторная аура — задняя центральная извилина, обонятельная — крючковидная извилина, зрительная — затылочные доли). Некоторые пациенты за несколько часов до возникновения припадка испытывают неприятное ощущение разбитости, недомогания, головокружения, раздражительности. Эти явления называются предвестниками припадка.
Малый припадок (petit mal) — кратковременное выключение сознания с последующей полной амнезией. Типичным примером малого припадка является абсанс, во время которого больной не меняет позы. Выключение сознания выражается в том, что он прекращает начатое действие (например, замолкает в разговоре); взор становится «плавающим», неосмысленным; лицо бледнеет. Через 1—2 с пациент приходит в себя и продолжает прерванное действие, не помня ничего о припадке. Судорог и падения не наблюдается. Другие варианты малых припадков — сложные абсансы, сопровождающиеся абортивными судорожными движениями вперед (пропульсии) или назад (ретропулъсии), наклонами по типу восточного приветствия (салам-припадки). При этом больные могут потерять равновесие и упасть, но тут же встают и приходят в сознание. Малые припадки никогда не сопровождаются аурой или предвестниками.
Большую сложность для диагностики представляют бессудорожные пароксизмы, эквивалентные припадкам. Эквивалентами припадков могут быть сумеречные состояния, дисфории, психосенсорные расстройства.
Сумеречные состояния — внезапно возникающие и внезапно прекращающиеся расстройства сознания с возможностью совершения довольно сложных действий и поступков и последующей полной амнезией.
Во многих случаях эпилептиформные пароксизмы не сопровождаются потерей сознания и полной амнезией. Примером таких пароксизмов являются дисфории — внезапно возникающие приступы измененного настроения с преобладанием злобно-тоскливого аффекта. Сознание не помрачено, но аффективно сужено.
Психосенсориые припадки проявляются ощущением, что окружающие предметы изменили размеры, цвет, форму или положение в пространстве. Иногда появляется чувство, что части собственного тела изменились («расстройства схемы тела»). Дереализация и деперсонализация при пароксизмах могут проявляться приступами deja vu и jamais vu. Характерно, что во всех указанных случаях у пациентов сохраняются довольно подробные воспоминания о болезненных переживаниях. Несколько хуже запоминаются реальные события в момент припадка: больные могут вспомнить лишь фрагменты из высказываний окружающих, что указывает на измененное состояние сознания. М. О. Гуревич предложил отличать подобные расстройства сознания от типичных синдромов выключения и помрачения сознания и обозначил их как «особые состояния сознания».
В соответствии с Международной классификацией припадки разделяют на генерализованные (идиопатические) и парциальные (фокальные).
Генерализованные припадки всегда сопровождаются грубым расстройством сознания и полной амнезией. Поскольку припадок сразу нарушает работу всех отделов мозга одновременно, больной не может чувствовать приближения приступа, ауры никогда не наблюдается. Типичным примером генерализованных припадков являются абсансы и другие виды малых припадков. Большие судорожные припадки относятся к генерализованным, только если они не сопровождаются аурой.
Парциальные (фокальные) припадки могут не сопровождаться полной амнезией. Психопатологическая симптоматика их разнообразна и точно соответствует локализации очага. Типичными примерами парциальных приступов являются особые состояния сознания, дисфории, джексоновские припадки (двигательные припадки с локализацией в одной конечности, протекающие на фоне ясного сознания). Довольно часто локальная эпилептическая активность позже распространяется на весь мозг. Этому соответствуют потеря сознания и возникновение клонико-тонических судорог. Такие варианты парциальных припадков обозначаются как вторично-генерализованные. Примерами их служат приступы grand mal, возникновению которых предшествуют предвестники и аура.
Опасным пароксизмально возникающим состоянием является эпилептический статус — серия эпилептических припадков (чаще grand mal), между которыми больные не приходят в ясное сознание (т.е. сохраняется кома). Повторные судорожные приступы приводят к гипертермии, нарушению кровоснабжения мозга и ликвородинамики. Нарастающий отек мозга вызывает расстройства дыхания и сердечной деятельности, которые бывают причиной смерти. Эпилептический статус нельзя назвать типичным проявлением эпилепсии — чаще всего он наблюдается при внутричерепных опухолях, травмах головы, эклампсии. Он также встречается при внезапном прекращении приема противосудорожных средств.
Истерические припадки. Вызванные действием психотравмирующих факторов функциональные приступообразные расстройства, развивающиеся по механизму самовнушения, носят название истерических припадков. В большинстве случаев они возникают у лиц с истерическими чертами характера, т.е. склонными к демонстративному поведению.
Истерические припадки рассчитаны на присутствие наблюдателей и никогда не возникают во сне. Наиболее надежным признаком большого судорожного припадка является коматозное состояние с арефлексией.
№ 53 Большой судорожный припадок. Клиническая характеристика. Заболевания при которых он встречается. Отличия от истерического припадка.
Большой судорожный припадок (grand mal) проявляется внезапно возникающим выключением сознания с падением, характерной сменой тонических и клонических судорог и последующей полной амнезией. Продолжительность припадка в типичных случаях составляет от 30 с до 2 мин. Состояние пациентов меняется в определенной последовательности.
Тоническая фаза проявляется внезапной утратой сознания и тоническими судорогами. Признаками выключения сознания являются утрата рефлексов, реакций на посторонние раздражители, отсутствие болевой чувствительности (кома). Вследствие этого больные, падая, не могут защитить себя от тяжелых травм. Тонические судороги проявляются резким сокращением всех групп мышц и падением. Если в момент возникновения припадка в легких находился воздух, наблюдается резкий крик. С началом припадка дыхание прекращается. Лицо сначала бледнеет, а затем нарастает цианоз. Продолжительность тонической фазы 20—40 с.
Клоническая фаза также протекает на фоне выключенного сознания и сопровождается одновременным ритмическим сокращением и расслаблением всех групп мышц. В этот период наблюдаются мочеиспускание и дефекация, появляются первые дыхательные движения, однако полноценное дыхание не восстанавливается и цианоз сохраняется. Воздух, выталкиваемый из легких, образует пену, иногда окрашенную кровью вследствие прикуса языка или щеки. Продолжительность тонической фазы до 1,5 мин. Припадок завершается восстановлением сознания, однако еще в течение нескольких часов после этого наблюдается сомноленция.
Примерно в половине случаев возникновению припадков предшествует аура (различные сенсорные, моторные, висцеральные или психические явления, крайне кратковременные и одинаковые у одного и того же больного). Клинические особенности ауры могут указывать на локализацию патологического очага в мозге (соматомоторная аура — задняя центральная извилина, обонятельная — крючковидная извилина, зрительная — затылочные доли). Некоторые пациенты за несколько часов до возникновения припадка испытывают неприятное ощущение разбитости, недомогания, головокружения, раздражительности. Эти явления называются предвестниками припадка.
Date: 2015-08-15; view: 2241; Нарушение авторских прав; Помощь в написании работы --> СЮДА... |