
Полезное:
Как сделать разговор полезным и приятным
Как сделать объемную звезду своими руками
Как сделать то, что делать не хочется?
Как сделать погремушку
Как сделать так чтобы женщины сами знакомились с вами
Как сделать идею коммерческой
Как сделать хорошую растяжку ног?
Как сделать наш разум здоровым?
Как сделать, чтобы люди обманывали меньше
Вопрос 4. Как сделать так, чтобы вас уважали и ценили?
Как сделать лучше себе и другим людям
Как сделать свидание интересным?

Категории:
АрхитектураАстрономияБиологияГеографияГеологияИнформатикаИскусствоИсторияКулинарияКультураМаркетингМатематикаМедицинаМенеджментОхрана трудаПравоПроизводствоПсихологияРелигияСоциологияСпортТехникаФизикаФилософияХимияЭкологияЭкономикаЭлектроника

ПервиннА медичнА допомогА
Вступ
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги (УКПМД) «Легенева гіпертензія у дітей», розроблений з урахуванням сучасних вимог доказової медицини, розглядає особливості проведення діагностики та лікування легеневої гіпертензії в Україні з позиції забезпечення наступності видів медичної допомоги. УКПМД розроблений на основі адаптованої клінічної настанови «Легенева гіпертензія», яка ґрунтується на принципах доказової медицини з урахуванням сучасних міжнародних рекомендацій, відображених в клінічних настановах – третинних джерелах, а саме:
1. Pediatric Pulmonary Hypertension, American College of Cardiology Foundation (ACCF), 2013
2. Pediatric Pulmonary Hypertension, Guidelines From the American Heart Association and American Thoracic Society, 2015
3. Treatment of pediatric pulmonary hypertension, Bristol Royal Hospital for Children, Bristol, UK, 2009
4. Updated Clinical Classification of Pulmonary Hypertension, American College of Cardiology Foundation, 2013
5. Pulmonale Hypertonie im Kindes- und Jugendalter - Neue Aspekte zur Diagnostik und Therapie. C.Apits, H.Latus, I.Nichel-Behnke, 2014
Ознайомитися з адаптованою клінічною настановою «Синдром Дауна» можна за посиланням http://www.dec.gov.ua/mtd/reestr.html.
За формою, структурою та методичними підходами щодо використання вимог доказової медицини УКПМД відповідає вимогам «Методики розробки та провадження медичних стандартів (уніфікованих клінічних протоколів) медичної допомоги на засадах доказової медицини», затвердженої наказом МОЗ України від 28 вересня 2012 року№ 751, зареєстрованим в Міністерстві юстиції України 29.11.2012 за № 2001/22313.
УКПМД розроблений мультидисциплінарною робочою групою, до якої увійшли представники різних медичних спеціальностей: лікарі загальної практики-сімейні лікарі, лікарі-педіатри, лікарі-терапевти, лікарі-кардіологи дитячі, лікарі-кардіологи, лікарі-анестезіологи, лікарі-хірурги, а також інші спеціалісти, які надають медичну допомогу пацієнтам з даною патологією.
Відповідно до ліцензійних вимог та стандартів акредитації у ЗОЗ має бути наявний Локальний протокол медичної допомоги (ЛПМД), що визначає взаємодію структурних підрозділів закладів охорони здоров’я (далі – ЗОЗ), медичного персоналу тощо (локальний рівень).
Перелік скорочень, що використовуються в протоколі
| АЛГ-ВВС | легенева гіпертензія, асоційована з вродженими вадами серця |
| АЛТ | аланінамінотрансфераза |
| АСТ | аспартатамінотрансфераза |
| АТ | артеріальний тиск |
| ВВС | вроджені вади серця |
| ЕКГ | електрокардіографія |
| ЕхоКГ | ехокардіографія |
| ЗАК | загальний аналіз крові |
| ЗАС | загальний аналіз сечі |
| ЗОЗ | заклад охорони здоров’я |
| ІЛГ | ідіопатична легенева гіпертензія |
| КМП | клінічний маршрут пацієнтів |
| КПС | катетеризація правих відділів серця |
| КТ | комп’ютерна томографія |
| ЛА | легенева артерія |
| ЛГ | легенева гіпертензія |
| ЛПМД | локальний протокол медичної допомоги |
| МКХ-10 | Міжнародна статистична класифікація захворювань та пов’язаних порушень стану здоров’я (10-е видання) |
| МНВ | міжнародне нормалізоване відношення |
| МОЗ України | Міністерство охорони здоров’я України |
| МРТ | магнітно-резонансна томографія |
| НАМН України | Національна академія медичних наук України |
| ПШ | правий шлуночок |
| РОГК | рентгенографія органів грудної клітини |
| Т6ХХ | тест з 6-хвилинною ходьбою |
| УЗД | ультразвукове дослідження |
| УКПМД | уніфікований клінічний протокол медичної допомоги |
| ФК ВООЗ | функціональний клас Всесвітньої організації охорони здоров’я |
| ЧСС | частота серцевих скорочень |
| ШКФ | швидкість клубочкової фільтрації |
| BNP | натрійуретичний гормон (В-типу) |
| NT-pro-BNP | N-кінцевий пропептид натрійуретичного гормону (В-типу) |
І. Паспортна частина
1.1. Діагноз: Легенева гіпертензія
1.2. Шифр згідно з МКХ-10:
· I26 Легенева емболія
· I27.0 Первинна легенева гіпертензія
· I28 Інші хвороби легеневих судин
· М30 Поліартеріїт вузликовий та споріднені стани
· М32 Системний червоний вовчак
· М33 Дерматополіміозит
· М34 Системний склероз
· М05-М06 Ревматоїдний артрит
· I00-I02 Гостра ревматична гарячка
1.3. Користувачі протоколу: лікарі загальної практики – сімейні лікарі,лікарі-терапевти дільничні, лікарі-педіатри дільничні, лікарі-кардіологи дитячі, лікарі-анестезіологи дитячі, лікарі-хірурги дитячі, лікарі, що провадять господарську діяльність з медичної практики як фізичні особи-підприємці, керівники закладів охорони здоров’я та їх заступники, середній медичний персонал, інші медичні працівники, які беруть участь у наданні медичної допомоги пацієнтам з даною патологією.
1.4. Мета протоколу: організація надання медичної допомоги дітям злегеневою гіпертензією, зменшення смертності та інвалідності внаслідок цього захворювання, покращення якості життя пацієнтів.
1.5. Дата складання протоколу: травень2016 року.
1.6. Дата перегляду протоколу: травень2019 року.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу
| Кравченко Василь Віталійович | директор Медичного департаменту МОЗ України, голова робочої групи; |
| Сіренко Юрій Миколайович | завідувач відділу симптоматичних гіпертензій Державної установи «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», професор, д.м.н.; |
| Жовнір Володимир Аполлінарійович | головний лікар Державної установи «Науково-практичний медичний центр дитячої кардіології та кардіохірургії» МОЗ України, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча анестезіологія», к.м.н.; |
| Конопльова Лідія Федорівна | професор кафедри внутрішньої медицини № 2 Національного медичного університету імені О.О. Богомольця, д.м.н., професор; |
| Талаєва Тетяна Володимирівна | Генеральний директор Державного підприємства «Державний експертний центр МОЗ України», д.м.н., професор, заступник голови з координації діяльності мультидисциплінарної робочої групи; |
| Ліщишина Олена Михайлівна | директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», cт.н.с., к.м.н., заступник голови з методологічного супроводу; |
| Божко Ляна Іванівна | заступник директора Центру екстреної медичної допомоги та медицини катастроф міста Києва; |
| Васильєва Лариса Іванівна | доцент кафедри госпітальної терапії № 2 Державного закладу «Дніпропетровська медична академія МОЗ України»; |
| Гаврисюк Володимир Костянтинович | завідувач клініко-функціонального відділення Державної установи «Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського НАМН України», д.м.н., професор; |
| Горова Елла Володимирівна | заступник начальника управління – начальник відділу контролю якості медичної допомоги управління ліцензування та якості медичної допомоги МОЗ України; |
| Жарінов Олег Йосипович | завідувач кафедри функціональної діагностики Національної медичної академії післядипломної освіти імені П.Л. Шупика МОЗ України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Функціональна діагностика»; |
| Калініченко Павліна Миколаївна | головний спеціаліст відділу високоспеціалізованої медичної допомоги управління надання медичної допомоги дорослим Медичного департаменту Міністерства охорони здоров’я України; |
| Кричинська Ірина Вікторівна | доцент кафедри внутрішніх хвороб № 2, Національного медичного університету імені О.О. Богомольця, к.м.н.; |
| Кулик Любомир Володимирович | керівник Львівського міжрегіонального центру кардіохірургії, д.мед.н., професор; |
| Матюха Лариса Федорівна | завідувач кафедри сімейної медицини і амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика – сімейна медицина»; |
| Нетяженко Василь Захарович | завідувач кафедри пропедевтики внутрішніх хвороб № 1 Національного медичного університету імені О.О. Богомольця, член-кор. НАМН України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Терапія»; |
| Радченко Ганна Дмитрівна | провідний науковий співробітник відділу симптоматичних гіпертензій Державної установи «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України», д.м.н.; |
| Руденко Костянтин Володимирович | заступник головного лікаря Державної установи «Національний інститут серцево-судинної хірургії імені М.М. Амосова НАМН України», д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Хірургія серця і магістральних судин у дорослих»; |
| Руденко Надія Миколаївна | завідувач кафедри дитячої кардіології та кардіохірургії Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор; |
| Руснак Андрій Орестович | лікар-хірург серцево-судинний Державної установи «Національний інститут серцево-судинної хірургії імені М.М. Амосова НАМН України»; |
| Сердцев Дмитро Володимирович | дитячий лікар анестезіолог Державної установи «Науково-практичний медичний центр дитячої кардіології та кардіохірургії» МОЗ України; |
| Станіславчук Микола Адамович | завідувач кафедри внутрішньої медицини № 1, Вінницького національного медичного університету імені М.І. Пирогова, д.м.н., професор; |
| Труба Ярослав Петрович | завідувач відділення вроджених вад серця у новонароджених та дітей молодшого віку Державної установи «Національний інститут серцево-судинної хірургії імені М.М. Амосова НАМН України»; |
| Ханенова Валентина Анатоліївна | старший науковий співробітник, лікар-кардіоревматолог дитячий, завідувач відділенням реконструктивної хірургії та патології міокарда Державної установи «Науково-практичний медичний центр дитячої кардіології та кардіохірургії» МОЗ України. |
Методичний супровід та інформаційне забезпечення
| Горох Євгеній Леонідович | начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.т.н.; |
| Мельник Євгенія Олександрівна | начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»; |
| Мігель Олександр Володимирович | завідувач сектору економічної оцінки медичних технологій Державного підприємства «Державний експертний центр МОЗ України»; |
| Шилкіна Олена Олександрівна | начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр МОЗ України». |
Адреса для листування: Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ. Електронна адреса: [email protected].
Електронну версію документу можна завантажити на офіційному сайті МОЗ України: http://www.moz.gov.ua та в Реєстрі медико-технологічних документів: http://www.dec.gov.ua/mtd/reestr.html
Рецензенти:
| Богмат Людмила Федосіївна | завідувач відділення кардіоревматології Державної установи «Інститут охорони здоров'я дітей та підлітків НАМН України», д.м.н., професор; |
| Довгань Олександр Михайлович | головний науковий співробітник науково-консультативного відділу Державної установи «Науково-практичний медичний центр дитячої кардіології та кардіохірургії» МОЗ України, д.м.н. |
1.8 Епідеміологічна інформація
На даний час в Україні не існує єдиного реєстру ЛГ, тому неможливо дати оцінку поширеності, смертності та формам ЛГ серед дитячого населення. На відміну від дорослих пацієнтів, більшість випадків ЛГ у дітей – це ідіопатична ЛГ, спадкова ЛГ, ЛГ, асоційована з ВВС (дефектами перегородок, відкритою артеріальною протокою, повною атріовентрикулярною комунікацією тощо), в той час, як випадки ЛГ, пов'язаної з захворюванням сполучної тканини, зустрічаються відносно рідко. Була також відзначена ЛГ, пов'язана з респіраторними захворюваннями, з бронхолегеневою дисплазією, як найчастішим хронічним захворюванням легень, що приводить до ЛГ. У реєстрі TOPP (Tracking Outcomes and Practice in Pediatric Pulmonary Hypertension) було зазначено, що з 362 пацієнтів з підтвердженою ЛГ у 57% була ІЛГ або спадкова ЛГ (СЛГ) і у 36% АЛГ-ВВС.
ІІ. Загальна частина
В залежності від етіології та патогенезу ЛГ певні групи пацієнтів потребують специфічних діагностичних та лікувальних алгоритмів ведення. Пацієнтам з неонатальною та набутою легеневою гіпертензією лікування основного захворювання впливає також на патогенетичні механізми ЛГ, тим самим приводячи до її регресії. Даний протокол стосується пацієнтів з ЛГ, зумовленою наявністю ВВС, та пацієнтів з ідіопатичною ЛГ.
Абсолютний тиск в легеневій артерії падає після народження, досягаючи рівня, який співвідноситься з рівнем тику у дорослих, впродовж 2 місяців після народження. Після 3-місячного віку у доношених новонароджених про ЛГ говорять, якщо середній тиск в легеневій артерії перевищує 25 мм рт.ст., що вимірюється ангіографічним методом, при рівномірному розподілі кровотоку до всіх сегментів обох легень. Піковий систолічний тиск в ЛА, що вимірюється за допомогою ехокардіографії, є орієнтовним показником, який дозволяє скерувати пацієнта до спеціалізованої клініки для проведення катетерізації порожнин серця та магістральних судин.
завдяки новим терапевтичним засобам і агресивній стратегії лікування прогноз у дітей з ІЛГ за минуле десятиліття покращився. Проте, лікування Ілг у дітей майже виключно засновується на досвіді і даних з досліджень у дорослих. У випадку АЛГ-ВВС запорукою успіху лікування є своєчасна діагностика ВВС на етапі первинної або вторинної медичної допомоги. Підтвердження діагнозу, проведення кардіохірургічного лікування ВВС та призначення специфічного лікування має проводитися у спеціалізованих центрах.
Таблиця 1. Причини легеневої гіпертензії у дітей
| Неонатальна | Персистуюча легенева гіпертензія (ідіопатична) |
| Бронхолегенева дисплазія | |
| Інфекція, наприклад, Streptococcus | |
| Структурні захворювання, наприклад, вроджена діафрагмальна кила | |
| Кардіологічна | ВВС з наявним шунтом зліва направо, напр., дефект міжшлуночкової перегородки, атріовентрикулярна комунікація, відкрита артеріальна протока, аорто – легеневе вікно |
| Транспозиція магістральних артерій (навіть без дефекту міжшлуночкової перегородки) | |
| Обструктивні ураження, наприклад, тотальний аномальний дренаж легеневих вен, мітральний стеноз, гіпоплазія лівих відділів серця, ділятаційна кардіоміопатія | |
| Набута | Хронічна гіпоксія, наприклад, муковісцидоз, високогірна |
| Сколіоз | |
| Обструкція дихальних шляхів в наслідок гіпертрофії мигдаликів, стенозу/ маляції трахеї | |
| Васкулітна, наприклад, захворювання сполучної тканини, серповидних клітин. | |
| Ідіопатична | Спорадична 20% генетичне походження |
| Сімейна 60% генетичне походження |
ІІІ. Основна частина
первиннА медичнА допомогА
3.1.1. Організація надання медичної допомоги
Положення протоколу
Важливо забезпечити доступ пацієнтів до закладів, що надають первинну медичну допомогу, виконання обстежень, необхідних для того, щоб запідозрити діагноз.
Обов’язковим є забезпечення направлення пацієнта до закладу вторинної (спеціалізованої) медичної допомоги.
Обґрунтування
Доведено, що рання діагностика ЛГ та АЛГ-ВВС дозволяє своєчасно провести хірургічне лікування ВВС, сформувати тактику лікування пацієнта з ЛГ та, відповідно, покращити його якість життя, зменшити частоту виникнення ускладнень та подовжити тривалість життя.
Необхідні дії
Обов’язкові:
1. Виявлення ранніх ознак та симптомів ВВС, що можуть супроводжуватись ЛГ, надавати першу невідкладну допомогу таким пацієнтам.
2. Надання батькам, офіційним опікунам та самому пацієнту в доступній формі інформації про стан його здоров’я з рекомендаціями щодо способу життя, хірургічного і медикаментозного лікування, методів надання першої долікарняної допомоги та алгоритму дій при виникненні ускладнень перебігу хвороби (Додаток 1).
3. Проведення пацієнтам з підозрою на ЛГ лабораторних досліджень: загального аналізу сечі (ЗАС), загального аналізу крові (ЗАК), біохімічного аналізу крові, аналізу системи згортання крові, електрокардіографії (ЕКГ), пульсоксиметрії для виявлення пацієнтів з десатурацією.
4. Направлення пацієнта до закладу, який надає вторинну медичну допомогу, для проведення ехокардіографії (ЕхоКГ) та рентгенографії органів грудної клітки (РОГК).
Бажані:
1. Достатня комп’ютерізація медичних закладів для створення власної бази даних пацієнтів з ЛГ та доступом до Державної бази даних пацієнтів з ЛГ.
2. Забезпечення лікарями диспансерного нагляду за усіма пацієнтами з ЛГ, якщо вони не мають можливості проводити це у закладах, що надають вторинну медичну допомогу.
3. Наявність лабораторії для проведення ЗАК, ЗАС, біохімічного аналізу крові та аналізу системи згортання крові.
4. Наявність обладнання для проведення пульсоксиметрії.
5. Наявність забезпеченої та функціонуючої системи ургентного транспортування пацієнтів з ЛГ у разі виникнення ускладнень перебігу хвороби.
3.1.2. Первинна профілактика
Положення протоколу
Первинна профілактика ЛГ розглядається з позиції раннього виявлення дії фактору або захворювання, яке може призвести до підвищення тиску в ЛА. Фактори ризику ЛГ визначаються як будь-які фактори, що можуть сприяти виникненню або грають роль у розвитку захворювання. Такими вважаються: наявність сімейного анамнезу ЛГ, вроджена вада серця, що потребує своєчасного виявлення та транспортування у медичний заклад наступного рівня надання допомоги таким пацієнтам, системне захворювання сполучної тканини, захворювання печінки, що призводять до портальної гіпертензії, обструктивні або рестриктивні захворювання легень, тромбоемболія легеневої артерії тощо.
Фактори, що сприяють прогресуванню та виникненню ускладнень: гострі або загострення хронічних інфекційних хвороб, відсутність модифікації способу життя, низька чутливість до лікування тощо.
Обґрунтування
Корекція факторів ризику або своєчасне адекватне лікування захворювань, що можуть супроводжуватися ЛГ, сприяє зменшенню вірогідності виникнення хронічного підвищення артеріального тиску в ЛА та ускладнень, з ним пов’язаних.
Необхідні дії
Обов’язково:
Виявлення можливих факторів, які можуть призводити до підвищення тиску в ЛА.
Дії лікаря щодо корекції факторів ризику.
При наявності факторів ризику виникнення ЛГ направлення пацієнта у заклад, що надає вторинну медичну допомогу, для проведення ЕхоКГ.
3.1.3. Діагностика
Положення протоколу
Клінічне, лабораторне та інструментальне обстеження пацієнтів з ЛГ проводиться з метою:
1. Первинного скринінгу пацієнтів з можливою ЛГ для подальшого направлення пацієнтів у заклади вторинної медичної допомоги.
2. Ідентифікації можливих причин ЛГ.
3. Виявлення симптомів декомпенсації ЛГ для подальшого направлення у спеціалізоване відділення.
Обґрунтування
Результати обстеження необхідні для своєчасного виявлення пацієнтів з ЛГ та упередження виникнення ускладнень.
Необхідні дії
Обов’язкові:
1. Проведення лікарського огляду:
1.1 Збір анамнезу.
1.2 Фізикальне обстеження.
2. Лабораторні обстеження: ЗАК, ЗАС, біохімічний аналіз крові та коагулограма.
3. ЕКГ в 12-ти відведеннях.
4. Пульсоксиметрія.
5. При виникненні підозри на наявність ЛГ направлення до закладу, що надає вторинну медичну допомогу, для додаткового обстеження.
Бажані:
1. Лабораторні обстеження (визначення АЛТ, АСТ, обчислення швидкості клубочкової фільтрації (ШКФ), міжнародне нормалізоване відношення (МНВ).
2. Інструментальні обстеження (ЕхоКГ, пульсоксиметр).
3.1.4. Лікування
Лікування пацієнтів з ЛГ призначається та змінюється, при необхідності, лише у ЗОЗ, що надають вторинну медичну допомогу.
При діагностованій критичній ВВС проводиться ургентна допомога з направленням та транспортуванням пацієнта у заклад, що надає вторинну медичну допомогу.
Диспансерний нагляд
Положення протоколу
Диспансерний нагляд проводиться за всіма пацієнтами з ЛГ для профілактики розвитку та своєчасного виявлення ускладнень.
Обґрунтування
Доведено, що регулярний прийом специфічної терапії дозволяє покращити якість та подовжити тривалість життя пацієнтів з ЛГ. Крім того, регулярні огляди дозволяють вчасно виявляти поступово виникаючі передумови розвитку ускладнень ЛГ.
Необхідні дії
Обов’язкові:
1. Регулярне лікарське спостереження.
2. Контроль за прийомом специфічної терапії.
3. Контроль змін в результатах лабораторних та інструментальних обстежень диспансерних пацієнтів.
4. У випадку розвитку ускладнень направлення у заклад, що надає вторинну медичну допомогу.
3.2. вториннА (спеціалізованА) медичнА допомогА
3.2.1. Організація надання медичної допомоги
Положення протоколу
Вторинна медична допомога надається лікарями в діагностичних центрах, поліклініках (центральна міська, міська, центральна районна); в центрах з медичних консультацій та діагностики (консультативно-діагностичних центрах).
Важливо забезпечити доступність допомоги у закладах, які надають вторинну медичну допомогу, виконання діагностичних заходів та консультацій спеціалістів з метою уточнення клінічного діагнозу та призначення медикаментозного і немедикаментозного лікування пацієнтам з ЛГ.
Обґрунтування
Правильне встановлення діагнозу ЛГ сприяє вибору оптимальної терапії, що призводить до вчасної корекції ВВС, зменшення інвалідизації та подовжує тривалість життя пацієнтів.
Необхідні дії
Обов’язкові:
1. Наявність письмового локального протоколу та клінічного маршруту пацієнта
2. Забезпечення проведення всім пацієнтам, які вперше направлені до закладів, що надають вторинну медичну допомогу, повного обсягу лабораторних та інструментальних досліджень, необхідних для уточнення діагнозу.
3. Забезпечення надання всім пацієнтам консультативного висновку і направлення у спеціалізоване відділення.
4. Забезпечення проведення диспансерного нагляду лікарями за пацієнтами з ЛГ. В залежності від наявності супутньої патології спостереження ведуть: лікар-кардіоревматолог дитячий, лікар-хірург серцево-судинний, лікар-хірург дитячий, лікар-інфекціоніст дитячий, лікар-гастроентеролог дитячий, лікар-пульмонолог дитячий.
5. У разі необхідності, забезпечити направлення пацієнтів до закладів, що надають спеціалізовану стаціонарну допомогу, для остаточного встановлення діагнозу та корекції (або призначення) терапії.
Бажані:
1. Достатня комп’ютерізація медичних закладів для створення власної бази даних пацієнтів з ЛГ та доступом до Державної бази даних пацієнтів з ЛГ.
2. Забезпечення лікарями диспансерного нагляду за усіма пацієнтами з ЛГ.
3. Наявність лабораторії для проведення ЗАК, ЗАС, біохімічного аналізу крові та аналізу системи згортання крові.
4. Наявність обладнання для проведення ЕКГ, ЕхоКГ, РОГП.
5. Наявність забезпеченої та функціонуючої системи ургентного транспортування пацієнтів з ЛГ у разі виникнення ускладнень перебігу хвороби.
6. Надання всім пацієнтам інформаційних матеріалів (друкованих, аудіо, відео, в електронному вигляді тощо) щодо захворювання, його ускладнень, тактики поведінки при раптовому погіршенні перебігу (Додаток 1).
3.2.2. Профілактика
Положення протоколу
У закладах, які надають вторинну медичну допомогу, проводяться заходи, спрямовані на виявлення ВВС та інших станів, які можуть супроводжуватися ЛГ, уповільнення прогресування та упередження ускладнень ЛГ.
Фактори ризику ЛГ визначаються як будь-які фактори, які можуть сприяти виникненню або грають роль у розвитку захворювання. Такими вважаються: наявність сімейного анамнезу ЛГ, вроджена вада серця, що потребує своєчасного виявлення та транспортування у медичний заклад наступного рівня надання допомоги таким пацієнтам, системне захворювання сполучної тканини, захворювання печінки, що призводять до портальної гіпертензії, обструктивні або рестриктивні захворювання легень, тромбоемболія легеневої артерії тощо.
Фактори, що сприяють прогресуванню та виникненню ускладнень: гострі або загострення хронічних інфекційних хвороб, відсутність модифікації способу життя, низька прихильність до лікування тощо.
Обґрунтування
Виявлення факторів ризику виникнення і прогресування ЛГ сприяє своєчасному призначенню лікування, що в свою чергу покращує якість життя пацієнтів з ЛГ та подовжує тривалість їхнього життя.
Необхідні дії
Обов’язкові:
1. Всім пацієнтам проводяться необхідні обстеження для уточнення наявності факторів, які можуть супроводжуватися ЛГ.
2. При виявленні факторів ризику ЛГ забезпечується направлення пацієнта до відповідного спеціаліста (лікаря-хірурга серцево-судинного, лікаря-ревматолога, лікаря-пульмонолога, лікаря-інфекціоніста, лікаря-гастроентеролога (дитячих) тощо).
3. У разі виявлення критичних ВВС необхідно забезпечити невідкладне транспортування з медичним супроводом у спеціалізовані медичні заклади, що забезпечують стаціонарне лікування, для надання ургентної кардіохірургічної допомоги.
4. Проведення оцінки ефективності профілактичних заходів, оцінка ступеню можливості їх виконання пацієнтом.
5. Проведення контролю виконання пацієнтом схеми медикаментозного лікування за допомогою оцінки клінічного стану, результатів лабораторних та інструментальних досліджень.
6. Усім пацієнтам у доступній формі надається інформація щодо стану їх здоров’я, подальшого перебігу захворювання та алгоритму лікувально-діагностичних заходів, які будуть проводитись у закладах, що надають первинну і вторинну медичну допомогу (Додаток 1).
Бажані:
Участь у державних програмах лікування легеневої гіпертензії, видача дороговартісних медикаментів сім’ям з обмеженими фінансовими можливостями.
3.2.3. Діагностика
Положення протоколу
Діагностичні заходи, що проводяться у закладах, які надають вторинну медичну допомогу, направлені на уточнення діагнозу, виявлення станів, що супроводжуються підвищенням тиску в ЛА, та ознак погіршення перебігу ЛГ.
Для пацієнтів з критичними ВВС, які вперше направлені до закладів, термін обстеження пацієнта із урахуванням консультації його у спеціалізованому медичному центрі не повинен перевищувати 48 годин. Для пацієнтів, яким надають вторинну медичну допомогу, термін обстеження пацієнта із урахуванням консультації його у закладі, який надає вторинну медичну допомогу, не повинен перевищувати 20 днів.
Обґрунтування
Результати обстеження дозволяють запідозрити наявність у пацієнта ЛГ та своєчасно направити його у закладу, який надає третинну медичну допомогу, для кінцевого встановлення діагнозу та призначення лікування
Необхідні дії
Обов’язкові:
1. Оцінка результатів діагностичних заходів, здійснених у закладах первинної медичної допомоги.
2. Збір анамнезу, фізикальне обстеження, направлені на виявлення ознак станів, які можуть супроводжуватися підвищенням тиску в ЛА.
3. При фізикальному обстеженні проводиться: оцінка клінічного стану пацієнта, вимірювання артеріального тиску (АТ), ЧСС, сатурації периферійної крові, пальпація та аускультація серця, легенів, судин шиї, пальпація органів черевної порожнини, оцінка неврологічного стану.
4. Консультація спеціалістів проводиться відповідно до переважання проявів станів, які супроводжуються підвищенням тиску в ЛА.
5. Обсяг додаткових обстежень визначається спеціалістом, який проводить консультування пацієнта.
6. До переліку обстежень входять:
Обов’язкові лабораторні обстеження:
- ЗАК,
- ЗАС,
- біохімічне дослідження крові (калій, натрій, креатинін, білірубін, АЛТ, АСТ, глюкоза, рівень сечової кислоти),
- ревмопроби (антистрептолізин, С-реактивний протеїн),
- маркери хронічного гепатиту В та С,
- коагулограма (МНВ).
За наявності показань:
- рівень BNP або pro-BNP,
- маркери, необхідні для верифікації системного захворювання сполучної тканини,
- тиреотропний гормон,
- рівень D – димеру в крові (маркер наявності тромбоемболічного компоненту захворювання).
Обов’язкові інструментальні обстеження:
- реєстрація ЕКГ в 12-відведеннях,
- УЗД серця (ЕхоКГ з Доплеркардіографією),
- УЗД органів черевної порожнини,
- Нейросонографія (при наявності акустичного вікна),
- Рентгенографія органів грудної клітки,
- ангіопульмонографія (КТ з контрастуванням),
За наявності показань:
- перфузійна пульмоносцинтіграфія,
- спірографія.
Бажані:
1. комп’ютерна томографія органів грудної порожнини з контрастуванням,
2. магнітно-резонансна томографія серця та/або легень.
При неможливості проведення обстежень та консультацій у спеціалістів, необхідних для уточнення діагнозу, потрібно направити пацієнта до ЗОЗ, що надають третинну медичну допомогу.
3.2.4. Лікування
Лікування пацієнтам з ЛГ призначається та змінюється, при необхідності, лише у ЗОЗ, що надають третинну медичну допомогу.
При діагностованій критичній ВВС проводиться ургентна допомога з направленням та транспортуванням пацієнта у ЗОЗ, що надають вторинну медичну допомогу.
Диспансерний нагляд
Положення протоколу
Диспансерний нагляд проводиться за всіма пацієнтами з ЛГ для профілактики розвитку та своєчасного виявлення ускладнень.
Проведення спостереження пацієнтів потребує забезпечення наступності ведення пацієнта лікарями закладів, які надають вторинну медичну допомогу.
Досягнення позитивного результату лікування пацієнтів вимагає забезпечення тривалого лікарського спостереження з регулярним контролем виконання пацієнтом рекомендацій щодо способу життя та режиму прийому препаратів.
Важливе значення має своєчасне виявлення погіршення перебігу ЛГ.
Обґрунтування
Доведено, що регулярний прийом специфічної терапії та слідування рекомендаціям щодо способу життя дозволяє покращити якість та подовжити тривалість життя пацієнтів з ЛГ.
Необхідні дії
Обов’язкові:
1. Вчасна та своєчасна діагностика критичних ВВВ, скерування та супроводження при транспортуванні їх на стаціонарне лікування у спеціалізовані медичні заклади. Виявлення некритичних ВВС, що супроводжуються ЛГ, та скерування пацієнтів для уточнення діагнозу та проведення стаціонарного лікування у спеціалізовані медичні заклади.
2. Регулярне лікарське спостереження кожні 3-6 місяців.
3. Диспансерне спостереження.
4. У випадку неможливості забезпечення проведення диспансерного спостереження у закладах, що надають вторинну медичну допомогу, воно може бути проведено у закладах первинної медичної допомоги за умови забезпечення лікаря закладу, який надає первинну медичну допомогу, відповідними рекомендаціями.
5. При диспансерному спостереженні проводяться:
- Оцінка клінічного стану,
- Лабораторні обстеження,
- ЕКГ,
- ЕхоКГ (1 раз на 6 місяців, через 3-4 місяця після початку або змін у терапії, у випадку клінічного погіршення).
6. Контроль за прийомом специфічної терапії.
7. Направлення на катетеризацію порожнин серця (КПС) 1 раз на 1-2 роки до ЗОЗ, що надає третинну медичну допомогу.
Необхідні дії лікаря у до ЗОЗ, що надають вторинну медичну допомогу, з діагностики та лікування ЛГ представлено у розділі 4.
У випадку розвитку ускладнень направлення у заклад, що надає третинну медичну допомогу.
3.3. ТРЕТИННА (високоспеціалізована) медичнА допомогА
3.3.1. Організація надання медичної допомоги
Положення протоколу
Третинна медична допомога надається лікарями у дільничних лікарнях, лікарнях (республіканська, обласна, центральна міська, міська, центральна районна); у багатопрофільних лікарнях (клінічних лікарнях) інтенсивного лікування.
Забезпечення доступності надання планової медичної допомоги у закладах, які надають третинну медичну допомогу, виконання необхідних лабораторних та інструментальних методів досліджень, консультації спеціалістів (лікаря-кардіоревматолога дитячого, лікаря-хірурга серцево-судинного, лікаря-ендокринолога дитячого, лікаря-інфекціоніста дитячого, лікаря-пульмонолога дитячого, лікаря-трансплантолога тощо), координації проведення лікувальних та діагностичних заходів між спеціалістами з метою:
- надання планової медичної допомоги пацієнтам з ЛГ;
- надання інтенсивної медичної допомоги пацієнтам з декомпенсацією стану;
- надання консультативної та лікувально-діагностичної медичної допомоги;
- проведення високотехнологічних методів обстеження з метою встановлення остаточного діагнозу, оцінки ефективності специфічної терапії, верифікації погіршення стану пацієнта;
- проведення планових обстежень, які потребують короткострокової госпіталізації;
- проведення комплексного лікування, в тому числі оперативних втручань, з використанням сучасних високоефективних технологій;
- проведення заходів реабілітації пацієнтів з ЛГ, в тому числі після оперативних втручань.
Обґрунтування
Доведено, що своєчасне встановлення діагнозу, виявлення ускладнень та надання кваліфікованої медичної допомоги покращує якість життя пацієнтів з ЛГ та збільшує тривалість їх життя.
Необхідні дії
Обов’язкові:
1. Проведення диспансерного нагляду за пацієнтами з ЛГ.
2. Наявність локального протоколу медичної допомоги та клінічного маршруту пацієнта з ЛГ при госпіталізації з метою надання невідкладної допомоги.
3. Наявність клінічної біохімічної лабораторії та забезпечення проведення досліджень у цілодобовому режимі.
4. Можливість проведення функціональних, інструментальних досліджень у повному обсязі у цілодобовому режимі.
5. Наявність палат (відділень) інтенсивної терапії і реанімації.
6. Забезпечення наступності між первинною та вторинною медичною допомогою.
7. Забезпечення надання всім пацієнтам консультативного висновку та рекомендацій щодо подальшого ведення хворого на ЛГ.
Бажані:
1. Наявність можливості проведення радіоізотопних досліджень.
2. Наявність можливостей проведення ангіографічних досліджень та КПС.
3. Наявність можливості проведення КТ та МРТ досліджень.
4. Наявність комп’ютерної системи для створення бази даних пацієнтів з ЛГ, визначення прогнозу та проведення динамічного спостереження.
5. Надання всім пацієнтам з ЛГ інформаційних матеріалів (друкованих, аудіо, відео, в електронному вигляді тощо) щодо захворювання, його ускладнень, тактики поведінки при раптовому погіршенні перебігу (Додаток 1).
6. Участь у державних програмах лікування легеневої гіпертензії, видача дороговартісних медикаментів сім’ям з обмеженими фінансовими можливостями.
3.3.2. Догоспітальний етап
Надання невідкладної медичної допомоги на догоспітальному етапі здійснюється службою швидкої медичної допомоги, бригадами пунктів невідкладної медичної допомоги для дітей, відділеннями невідкладної медичної допомоги лікарень.
Бажано проводити планову госпіталізацію у спеціалізоване відділення. При виникненні невідкладної ситуації госпіталізація проводиться у заклади, що надають вторинну медичну допомогу та мають відповідне устаткування і рекомендації щодо ведення пацієнтів з ЛГ.
Показання для невідкладної госпіталізації:
1. Критичні ВВС, що супроводжуються ЛГ.
2.Ускладнення ЛГ (легенево-гіпертензивний криз, синкопальні стани, кровохаркання та легенева кровотеча, аневризма та розрив легеневої артерії, тромбоз гілок ЛА, порушення ритму та провідності, гостра правошлуночкова недостатність).
3. Погіршення функціонального стану пацієнта з ЛГ.
3.3.3. Госпіталізація
Положення протоколу
Мета госпіталізації пацієнта за екстреними (невідкладними) показаннями:
1. надання кардіохірургічної допомоги дітям з критичними ВВС;
2. стабілізація стану пацієнта;
3. попередження розвитку ускладнень та допомога при ускладненнях, що вже виникли.
Після досягнення стабілізації стану пацієнта, а також при плановій госпіталізації проводяться:
- обстеження з метою остаточного встановлення діагнозу, визначення ступеня тяжкості хвороби та прогнозу пацієнта з ЛГ;
- призначення специфічної терапії та її корекція проводиться у спеціалізованому відділенні;
- заходи реабілітації.
Обґрунтування
Адекватна своєчасна діагностика та терапія ЛГ дозволяє покращити якість життя, зменшити ризик виникнення ускладнень та збільшити тривалість життя пацієнтів з ЛГ.
Необхідні дії
Госпіталізація у плановому порядку проводиться до спеціалізованого відділення профільного закладу, який надає третинну медичну допомогу:
1. Проведення високотехнологічних обстежень (КПС, вазореактивний тест, ангіографія).
2. Проведення хірургічного лікування (повна корекція ВВС або оптимізація легеневого кровотоку шляхом паліативного хірургічного втручання, септостомія, тромбендартеріоектомія).
3. Проведення обстежень, які неможливо провести в амбулаторно-поліклінічних умовах (важкий стан пацієнта, наявність комплексної патології).
4. Підготовка хворого з ЛГ для проведення трансплантації.
5. Реабілітація хворого з ЛГ після проведення хірургічного лікування або трансплантації.
6. Призначення специфічного (особливо комбінованого) лікування.
При плановій госпіталізації пацієнта з ЛГ заповнюється відповідна медична документація:
1. направлення/ордер та ургентну/планову госпіталізацію закладу охорони здоров’я;
2. виписка з медичної карти амбулаторного хворого з зазначенням діагнозу, результатів обстеження та планового лікування;
3. довідка про санітарно – епідемічне оточення за місцем проживання протягом 21 дня.
Максимальний термін очікування на планову госпіталізацію не повинен перевищувати 4 тижнів з моменту направлення. Алгоритм планової госпіталізації пацієнтів у конкретному лікувальному закладі визначається затвердженим локальним протоколом з клінічним маршрутом пацієнта або відповідним наказом по закладу охорони здоров’я.
3.3.4. Діагностика
Положення протоколу
Діагностика захворювання та його ускладнень пацієнтам, госпіталізованим за екстреними (невідкладними) показами, проводиться одночасно з заходами інтенсивної терапії.
Діагностика проводиться з метою визначення:
1. можливих причин виникнення дестабілізації стану;
2. стратифікації ризику ускладнень та смерті;
3. оцінка ступеня ЛГ;
4. оцінка ступеню компенсації супутньої патології, в тому числі тої, що призвела до ЛГ.
Обґрунтування
Результати обстеження необхідні для остаточного встановлення діагнозу, виявлення ускладнень, оцінки ступеню ЛГ/функціонального стану пацієнта/прогнозу, для адекватного призначення/корекції специфічної терапії.
Необхідні дії
Обов’язкові:
1. Оцінка результатів діагностичних заходів, здійснених у закладах первинної та вторинної медичної допомоги.
2. Збір анамнезу та фізикальне обстеження, направлені на виявлення ознак станів, які можуть супроводжуватися підвищенням тиску в ЛА.
3. При фізикальному обстеженні проводиться: оцінка клінічного стану пацієнта, вимірювання АТ, ЧСС, сатурації периферійної крові, пальпація та аускультація серця, легенів, судин шиї, пальпація органів черевної порожнини, оцінка неврологічного стану.
4. Консультація спеціалістів проводиться відповідно до переважання проявів станів, які супроводжуються підвищенням тиску в ЛА.
5. Обсяг додаткових обстежень визначається спеціалістом, який проводить консультування пацієнта.
До переліку обстежень входять:
Обов’язкові лабораторні обстеження:
- ЗАК;
- ЗАС;
- біохімічне дослідження крові (калій, натрій, креатинін, білірубін, АЛТ, АСТ, глюкоза, рівень сечової кислоти);
- ревмопроби (антистрептолізин, С-реактивний протеїн);
- маркери хронічного гепатиту В та С (якщо не було визначено при попередніх обстеженнях);
- коагулограма (МНВ).
За наявності показань:
- рівень BNP або NT-pro-BNP;
- маркери, необхідні для верифікації системного захворювання сполучної тканини;
- тиреотропний гормон;
- рівень D – димеру в крові (маркер наявності тромбоемболічного компоненту захворювання);
- імунологічні обстеження на ВІЧ-інфекцію та маркери гепатиту.
Обов’язкові інструментальні обстеження:
- реєстрація ЕКГ в 12-відведеннях;
- Пульсоксиметрія;
- УЗД серця (ЕхоКГ з Допплеркардіографією)
- УЗД органів черевної порожнини
- рентгенографія органів грудної клітки
- тест із дозованим фізичним навантаженням (6-хвилинний тест (з оксиметрією до та після проби), тредмілл, велоергометрія) – в залежності від стану пацієнта та оснащеності медичного закладу;
- КПС (при остаточному встановленні діагнозу ЛГ, через 3-4 місяці після призначення/корекції специфічної терапії, при погіршенні стану, в плановому порядку кожні 1,5-2 роки) з проведенням вазореактивного тесту у разі необхідності (хворим з ідіопатичною легеневою гіпертензією до призначення специфічного лікування).
За наявності показань:
- ангіопульмонографія (КТ з контрастуванням або пряма ангіопульмонографія);
- перфузійна пульмоносцинтіграфія;
- спірографія;
- трансезофагеальна ЕхоКГ.
Бажані:
- МРТ серця та легень.
- кардіопульмональний тест (пікове споживання О2)
3.3.5. Лікування
Положення протоколу
Мета лікування пацієнта з ЛГ у закладах, які надають третинну стаціонарну медичну допомогу: стабілізація стану при госпіталізації за невідкладними показами, стабілізація стану перед проведенням хірургічного втручання, остаточне встановлення діагнозу, призначення/корекція специфічної терапії, оцінка ступеню тяжкості ЛГ та функціонального стану, проведення хірургічного лікування, реабілітація пацієнтів з ЛГ, в тому числі після проведення хірургічного лікування.
Обґрунтування
Своєчасне призначення терапії у пацієнтів з ЛГ покращує якість життя, зменшує вірогідність виникнення ускладнень та збільшує тривалість життя пацієнтів з ЛГ.
Необхідні дії
1. Під час перебування пацієнта у стаціонарі призначається специфічна терапія та комплексне лікування з використанням сучасних високоефективних технологій, в тому числі оперативних втручань за наявності показів.
2. Режим та схема прийому фармакологічних препаратів, проведення заходів немедикаментозної корекції узгоджується з батьками або офіційними опікунами пацієнта.
3. Рекомендації щодо подальшого лікування надаються лікарем стаціонару при виписці пацієнта.
4. Вимоги до немедикаментозної профілактики ускладнень ЛГ надаються пацієнту лікарем стаціонару з урахуванням консультацій профільних спеціалістів (надано у розділі 4).
3.3.5.1. Медикаментозні методи лікування
Положення протоколу
Тактика призначення медикаментозної терапії залежить від причини ЛГ, функціонального стану пацієнта та наявності маркерів несприятливого прогнозу. Вона визначається лікарем спеціалізованого відділення з урахуванням рекомендацій консультантів.
Необхідні дії
Обов’язкові:
1. Лікування невідкладних станів проводиться відповідно до алгоритму, наведеного у розділі 4. Для подальшого лікування пацієнтів з ЛГ після обстеження та стабілізації стану використовуються:
- діуретики (фуросемід, торасемід) показані пацієнтам з ЛГ та ознаками правошлуночкової серцевої недостатності або ознаками затримки рідини. Спіронолактон потрібно призначати при значно збільшених розмірах правого шлуночка та/або високому рівні натрій-уретичного пептиду;
- пацієнтам з дуктус-залежними критичними ВВС інгаляції киснем протипоказані, тому що пришвидшують закриття відкритої артеріальної протоки, проте показана постійна внутрішньовенна інфузія простогландинів Е (алпростадил тощо);
- іншим категоріям пацієнтів з ЛГ довгострокові інгаляції кисню показані при PaO2 в артеріальній крові нижче 12,5 кПа (95 мм рт. ст.);
- лікування пероральними антикоагулянтами (варфарин, аценокумарол, ривароксабан) у дозах, розрахованих на вагу тіла або площу тіла пацієнта, для попередження тромбоутворення в системі ЛА у хворих на ІЛГ та спадкову ЛАГ, проводиться при хронічній тромбоемболічній ЛГ. Можливе використання даних препаратів при ЛГ, асоційованій із вродженими вадами серця та портальною гіпертензією за відсутності протипоказань;
- дигоксин - для лікування пацієнтів з ЛГ, у яких розвивається тахікардія;
- препарати заліза при наявності анемії;
- блокатори кальцієвих каналів (амлодипін, дилтіазем, ніфедипін) показані пацієнтам старше 1 року із позитивною відповіддю на гострий вазореактивний тест. У пацієнтів до 1 року блокатори кальцієвих каналів не застосовують;
- інгаляційний простагландин (ілопрост);
- антагоністи рецепторів ендотеліну;
- інгібітор фосфодіестерази-5 (силденафіл або тадалафіл);
- оперативне лікування (передсердна септостомія, трансплантація легенів або комплексу серце-легені, тромбендартеректомія).
Для досягнення ефекту лікування пацієнтів з тяжкою ЛГ часто буває недостатньо монотерапії незалежно від класу препаратів, що застосовуються. У таких випадках має сенс використовувати комбіновану терапію, враховуючи різні точки прикладання та можливість впливати на різні ланки патогенезу ЛГ. При цьому можливе одночасне призначення двох препаратів або приєднання другого або третього препарату до попередньої терапії, яка виявилася недостатньо ефективною.
2. Призначення специфічної терапії (антагоністів кальцію, простагландинів, інгібіторів фосфодиестерази-5, антагоністів рецепторів ендотеліну) проводиться лікарями спеціалізованого центру.
3. Алгоритм призначення медикаментозної терапії наведено у розділі 4.
4. Лікування супутніх станів (системних захворювань сполучної тканини, гепатиту, печінкової недостатності, ВІЛ-інфекції, пульмонологічних ускладнень) проводиться відповідно до чинних медико-технологічних документів.
Бажані:
1. Для визначення ефективності терапії проводити динамічне спостереження за пацієнтом із повторними, згідно зі схемою, представленою у розділі 4, обстеженнями.
Терміни стаціонарного лікування визначаються ступенем СН, ефектом від лікування. Хворі потребують щоденного застосування препаратів протягом невизначено тривалого часу (залежно від ефекту лікування).
3.3.5.2. Немедикаментозні методи лікування
Немедикаментозні методи лікування включають:
- психологічну терапію для пацієнтів та їх родин;
- режим профілактичних щеплень;
- фізичну реабілітацію (дозоване фізичне навантаження тощо);
- дієтичні рекомендації (для дітей до 1 року – часте харчування невеликими об’ємами, дітям старше 1 року – режим прийому рідини, дітям старшого віку – контроль водного балансу).
3.3.5.3. Хірургічне лікування
Положення протоколу
При наявності показів до хірургічного лікування пацієнт направляється на консультацію до відповідного спеціаліста.
Хірургічні методи лікування включають:
- передсердна балонна септостомія;
- анастомоз Поттса;
- звужування легеневої артерії;
- ендартеректомія;
- легеневі або комбіновані серцево-легеневі трансплантації.
Обґрунтування
Хірургічне лікування проводиться таким категоріям пацієнтів:
- пацієнтам з критичними ВВС;
- пацієнтам з некритичними ВВС, що супроводжуються ЛГ;
- окремим категоріям пацієнтів з ЛГ для збільшення тривалості їх життя.
Необхідні дії
1. Оперативні втручання за показами проводяться після консультативного висновку спеціаліста.
2. При наявності показів до хірургічного лікування пацієнта слід направляти:
- до лікаря-хірурга серцево-судинного;
- до лікаря-трансплантолога.
Термін стаціонарного лікування при проведенні хірургічного втручання визначається індивідуально.
3.3.6. Виписка з рекомендаціями на післягоспітальний період
Необхідні дії
Обов’язкові:
Лікар стаціонару надає пацієнту виписку з історії хвороби з зазначенням діагнозу, результатів проведеного лікування та обстеження, а також рекомендаціями щодо лікування та диспансерного нагляду у неспеціалізованих закладах, які надають вторинну, або, при відсутності, первинну медичну допомогу. При необхідності у виписці зазначають термін повторної планової госпіталізації та амбулаторного обстеження у спеціалізованому центрі.
Бажані:
1. Надання всім пацієнтам з ЛГ інформаційних матеріалів (друкованих, аудіо, відео, в електронному вигляді тощо) щодо захворювання, його ускладнень, тактики поведінки при раптовому погіршенні перебігу (Додаток 1).
2. Залучення пацієнта до участі в програмах немедикаментозної корекції – «Школи здоров’я», програм психологічної та фізичної реабілітації.
3. Створення бази даних пацієнтів з ЛГ, які спостерігаються і лікуються у спеціалізованому відділенні, внесення даних у реєстр.
3.3.7. Реабілітація
Положення протоколу
Проводиться усім пацієнтам з ЛГ після декомпенсації стану або виникненні ускладнення.
Обґрунтування
Відновлювальне лікування сприяє стабілізації стану пацієнта.
Необхідні дії
Бажані:
Широке залучення пацієнтів з ЛГ до «Школи здоров’я», програм спеціалізованого медсестринського патронату.
ІV. опис етапів медичної допомоги
4.1. Тактика лікаря при виявленні (підозрі) легеневої гіпертензії
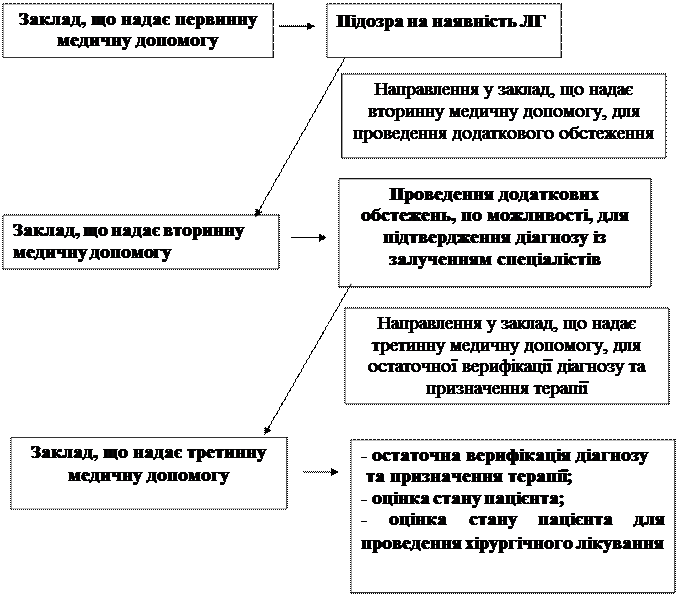
4.2.1. Покази для направлення на консультацію до спеціалістів відповідно профілю/госпіталізація
| Клінічна ситуація | Консультація/госпіталізація |
| Необхідність термінової допомоги: | |
| 1. Ускладнення ЛГ (легенево-гіпертензивний криз, синкопальні стани, кровохаркання та легенева кровотеча, аневризма та розрив легеневої артерії, тромбоз гілок ЛА, порушення ритму та провідності, гостра правошлуночкова недостатність) 2. Погіршення функціонального стану пацієнта з ЛГ | Госпіталізація, бажано, у спеціалізоване відділення. |
| Виникнення підозри на підвищення тиску у легеневій артерії | |
| - наявність у пацієнта захворювань, що можуть призводити до ЛГ; - невідповідність клініки основного захворювання стану пацієнта або відсутність захворювання; - виявлення при ЕхоКГ дослідженні ознак ЛГ | Консультація спеціаліста відповідно до захворювання. Консультація кардіоревматолога дитячого та/або спеціаліста з ЛГ. Консультація кардіоревматолога дитячого та/або спеціаліста з ЛГ. |
4.2.2. Дослідження та строки контрольного обстеження хворих на ЛГ у спеціалізованому відділенні
| На початку (до терапії) | Кожні 3-6 місяців | 3-4 місяця після початку або змін у терапії | У випадку клінічного погіршення | |
| Клінічна оцінка ФК, ЕКГ | + | + | + | + |
| Т6ХХ | + | + | + | + |
| Кардіопульмональний навантажувальний тест | + | + | + | |
| Рівень BNP/NT-pro-BNP | + | - | + | + |
| ЕхоКГ | + | + | + | + |
| КПС | + | 1,5-2 р. | + | + |
4.3.1 Схема медикаментозного лікування

4.3.2. Можливі побічні дії та ускладнення
Можливі побічні дії препаратів згідно з їх фармакологічними властивостями.
4.3.3. Вимоги до режиму праці, відпочинку, реабілітації
| № | Положення |
| Підлягають засвідчень Лікарсько консультаційною комісією або Медико-соціальною експертною комісією для призначення інвалідності | |
| Для пацієнтів з ЛГ рекомендується уникати проведення планової імунізації, проте рекомендована імунізація проти грипу та пневмококової інфекції | |
| Пацієнтам з ЛГ не рекомендується надмірне фізичне навантаження, що призводить до симптомів стомлення | |
| Пацієнтам на ЛГ та їх родинам слід розглянути питання надання психосоціальої підтримки | |
| Якщо можливо, то при плановій операції замість загального наркозу повинна бути використана епідуральна анестезія |
4.4. Ускладнення легеневої гіпертензії
| Ускладнення та симптоми | Лікування |
| Загострення ЛГ (легенево-гіпертензивний криз). Ознаки посилення ПШ недостатності та гіпотензії. Клінічними проявами стану є: скарги на різку слабкість, запаморочення, непритомний стан; блідість шкіри, ціаноз, ниткоподібний пульс, можливе порушення ритму, артеріальний тиск знижується до 80-70/50-30 мм рт.ст., відмічається посилена прекардіальна пульсація, прослуховується посилений 2-й тон над ЛА. | Термінова госпіталізація до відділення інтенсивної терапії. Крім загального симптоматичного лікування (діуретики, оксигенотерапія), треба застосовувати наступні принципи терапії: 1. Усунення причини декомпенсації (порушення режиму прийому препаратів, тромбоемболія легеневої артерії, аритмії, повільно протікаюча інфекція, перевантаження рідиною) 2. Зниження постнавантаження ПШ за допомогою максимально селективних вазодилататорів ЛА (внутрішньовенно простаноїди – ілопрост у початковій дозі 0,5 нг/кг/хв, яку підвищують через 30-60 хв. на 0,1-0,2 нг/кг/хв або інгаляційний ілопрост або силденафіл перорально) 3. Застосування позитивних інотропів (дофамін, добутамін, левосимендан) при недостатній ефективності легеневих вазодилататорів. |
| Аритмії.Різні види тахіаритмій,як правило, виникаютьна пізніх етапах захворювання. Такі порушення ритму та провідності, як екстрасистолія, синоатріальна блокада, міграція водія ритму по передсердях, зустрічаються досить часто. | При персистуючій формі фібриляції передсердь рекомендовано відновлення синусового ритму, при наявності показів та відсутності протипоказів. Для підтримання синусового ритму рекомендовані антиаритмічні препарати без негативної інотропної дії (аміодарон). Застосування бета-адреноблокаторів не рекомендовано і, в певної категорії хворих, протипоказано. Як правило, антиаритмічного лікування не потребують. |
| Кровохаркання. Причиною кровохаркання у хворих на ЛГ найчастіше є розриви легенево-бронхіальних анастомозів. У таких випадках кровохаркання рідко буває значним і припиняється самостійно. При частому та тривалому кровохарканні може розвинутися анемія. При значній легеневій кровотечі необхідна гемостатична терапія. У хворих з розшаровуючою аневризмою ЛА виникає смертельна кровотеча. У хворих на ЛГ на фоні тромбоемболії легеневої артерії кровохаркання виникає при інфаркті легень. У хворих на посткапілярну (венозну) ЛГ кровохаркання виникає внаслідок венозного застою в малому колі кровообігу. У хворих системними захворюваннями сполучної тканини кровохаркання частіше викликається основним захворюванням (васкулітами) і рідше пов’язане з ЛГ. | Спеціального лікування не потребує. Проводиться лікування анемії. Часті кровохаркання можуть бути протипоказами для антикоагулянтної терапії. Емболізація бронхіальних судин. Хірургічне лікування за ургентними показами Спеціального лікування не потребує |
| Механічні ускладнення (парез голосових зв’язок, аневризма стовбура ЛА, компресія стовбура лівої коронарної артерії, легеневих вен, бронхів)виникають внаслідок дилатації та диссекції ЛА | Як правило, специфічного лікування не потребують. Ефективність хірургічних втручань не доведена. При встановленому діагнозі компресії стовбура лівої коронарної артерії можливе проведення перкутанних процедур (стентування) |
| Правошлуночкова серцева недостатність.Ознаки ПШ недостатності: набрякання шийних вен, збільшення розмірів печінки, позитивний симптом Плеша, набряки нижніх кінцівок, асцит. | Діуретична терапія, застосування інотропних препаратів. |
4.5. Критерії якості лікування
Покращення загального стану хворих, зростання дистанції при проведенні 6-хвилинного тесту на 10 м, зменшення функціонального класу. Покращення якості життя, збільшення терміну між госпіталізаціями. Подовження тривалості життя пацієнта з ЛГ.
4.6. Детермінанти ризику у дітей
| Нижчий ризик | Детермінанти ризику | Вищий ризик |
| Ні | Клінічні докази недостатності ПШ | Так |
| Ні | Симптоми прогресування | Так |
| Ні | непритомність | Так |
| Відповідає віку | Ріст | Затримка розвитку |
| І,ІІ | ФК ВООЗ | III, IV |
| Мінімально підвищений | SBNP / NT-pro-BNP | Значно підвищений Підвищення рівня |
| Наявність ознак легеневої гіпертензії без дисфункції ПШ | Ехокардіографія | Значне збільшення ПШ/ дисфункція ексудативний перикардит |
| Системний СІ>3,0 л/хв/м2 mPAP / mSAP <0,75 гостра вазореактівність | Гемодинаміка | Системний CI <2,5 л / хв / м2 mPAP / mSAP <0,75 RAP> 10 мм рт.ст. PVRI> 20 WU м2 |
Date: 2016-07-18; view: 448; Нарушение авторских прав; Помощь в написании работы --> СЮДА... |